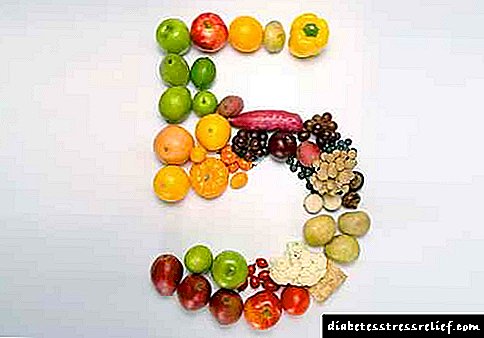ઇન્સ્યુલિન આધારિત અને બિન-ઇન્સ્યુલિન-આધારિત ડાયાબિટીસના નિદાન માટેના સિદ્ધાંતો
ડાયાબિટીઝ મેલીટસ (ડાયાબિટીસ મેલીટસ) એ એક રોગ છે જે સંપૂર્ણ અથવા સંબંધિત ઇન્સ્યુલિનની ઉણપને કારણે થાય છે અને તે તમામ પ્રકારના ચયાપચયના ઉલ્લંઘન દ્વારા વર્ગીકૃત થયેલ છે, અને, મુખ્યત્વે કાર્બોહાઇડ્રેટ ચયાપચય. ડાયાબિટીસ શબ્દ ગ્રીકનો છે. ડાયાબિટીઝ - “હું કંઈક પસાર કરી રહ્યો છું”, “હું વહેતો છું”, “મેલીટસ” શબ્દ લેટિન શબ્દ “મધ” માંથી છે, જે ડાયાબિટીઝમાં પેશાબનો મધુર સ્વાદ દર્શાવે છે. ડાયાબિટીઝ મેલીટસ 4% લોકોમાં (રશિયામાં 1-2%), અને 20% અને તેથી વધુના સંખ્યાબંધ દેશોના વતનીઓમાં થાય છે. હાલમાં, વિશ્વમાં ડાયાબિટીઝના આશરે 200 મિલિયન લોકો છે, જેમની આયુષ્ય 7% ટૂંકું છે. આંકડા મુજબ, દરેક પાંચમાં વૃદ્ધ વ્યક્તિ ડાયાબિટીઝથી પીડાય છે, જે મૃત્યુ અને અંધત્વનું ત્રીજું સૌથી સામાન્ય કારણ માનવામાં આવે છે. એથરોસ્ક્લેરોસિસની જટિલતાઓને લીધે, અડધા દર્દીઓ ક્રોનિક રેનલ નિષ્ફળતાથી મૃત્યુ પામે છે, 75%. તેઓ હૃદયરોગ અને 17 વાર નેફ્રોપથીથી પીડાય છે તેવી શક્યતા 2 ગણી વધારે છે.
ડાયાબિટીઝની યાદ અપાવે તેવા રોગનો પ્રથમ ઉલ્લેખ ચોથી હજાર વર્ષ પૂર્વે (3200 વર્ષ જૂનો) છે. સાહિત્યમાં "ડાયાબિટીસ" શબ્દની રજૂઆત એરેથિયસ ઓફ કેપ્ડોસિઆ દ્વારા કરવામાં આવી છે (આપણા યુગના લગભગ 2000 વર્ષ). ઇલેવન સદીમાં, એવિસેન્નાએ "સુગર રોગ" ના લક્ષણોની વિગતવાર વર્ણન કરી હતી, અને 1679 માં, થોમસ વિલિસન તેને "ડાયાબિટીઝ" કહે છે. 1869 માં, પી. લેન્ગરેન્સે સૌ પ્રથમ સ્વાદુપિંડના અંતocસ્ત્રાવી કાર્યોના મોર્ફોલોજિકલ સબસ્ટ્રેટનું વર્ણન કર્યું હતું, જે α- (એ-), β- (બી-), δ- અને પી.પી.-સેલ્સના ક્લસ્ટરો દ્વારા રજૂ થાય છે. વેસ્ક્યુલર અને નર્વસ સિસ્ટમ્સ સહિતના ઉપરોક્ત તમામ સેલ્યુલર તત્વોના સંકુલને પછીથી લેંગેરેહન્સના આઇલેટ્સ નામ આપવામાં આવ્યું. માનવ સ્વાદુપિંડમાં, ત્યાં 1 મિલિયન આવા ટાપુઓ છે જેમાં કુલ 1-1.5 ગ્રામ (ગ્રંથિના સમૂહના 0.9-3.6%) અને 100-200 માઇક્રોનનું કદ છે. દરેક આઇલેટમાં આશરે 2,000 સિક્રેટરી સેલ્સ હોય છે. આ ટાપુઓ મુખ્યત્વે ગ્રંથિના શરીર અને પૂંછડીમાં સ્થિત છે.
1909 માં મિનરરે સ્વાદુપિંડના એક્સ્ટ્રેક્ટ ઇન્સ્યુલિનમાં સક્રિય પદાર્થ તરીકે ઓળખાતું. 1926 માં, હાબેલ એટ અલ. તેને રાસાયણિક શુદ્ધ સ્વરૂપમાં અલગ પાડ્યું. એફ. સેંગર (1956) એ તેની રાસાયણિક બંધારણનો ઘટસ્ફોટ કર્યો અને 1963 માં કોટસોયન્નીસ અને સાંગ સાથે મળીને કૃત્રિમ માધ્યમથી સંશ્લેષણ કર્યું. હાલમાં, આનુવંશિક ઇજનેરી દ્વારા industrialદ્યોગિક જથ્થામાં ઇન્સ્યુલિન મેળવવામાં આવે છે. લેંગેરેહન્સના મોટાભાગના આઇલેટ્સ - 68% બી- અથવા cells-સેલ્સ છે, જે ઇન્સ્યુલિન ઉત્પન્ન કરે છે. તેમના ઉપરાંત, આઇલેટ ઉપકરણમાં એ- અથવા cells-કોષો (20%) સંશ્લેષણ ગ્લુકોગન, તેમજ δ-કોષો (10%, સ્ત્ર્રેટ સોમાટોસ્ટેટિન) અને પીપી-કોષો (2%, સિક્રેટ પેનક્રેટિક પોલિપેપ્ટાઇડ) છે. એંટોરોક્રોમાફિન ડી કોષો કે જે વાસોએક્ટીવ આંતરડાની પોલિપેપ્ટાઇડ (વીઆઈપી) અને સેરોટોનિન ઉત્પન્ન કરે છે તે પણ અહીં મળી આવે છે.
ઇન્સ્યુલિન એ એક પ્રોટીન છે જેમાં બે પોલિપેપ્ટાઇડ સાંકળોનો સમાવેશ થાય છે, જેમાં 51 એમિનો એસિડનો સમાવેશ થાય છે (એ-ચેન 21, બી-ચેઇન 30 એમિનો એસિડ અવશેષોનો સમાવેશ કરે છે), 6000 ડીની નજીકના પરમાણુ વજન સાથે, તેનું સંશ્લેષણ રાયબોઝોમ્સમાં થાય છે. શારીરિક પરિસ્થિતિઓમાં, સ્વાદુપિંડમાં આશરે 25 મિલિગ્રામ હોય છે, અને તેની રોજિંદા જરૂરત ઇન્સ્યુલિનની 2.5-5 મિલિગ્રામ હોય છે. પ્લાઝ્મામાં, તે પ્રોટીન - સી-પેપ્ટાઇડના પરિવહન કનેક્ટિવ ટીશ્યુ ટુકડાને જોડે છે, અને તેના પ્લાઝ્માનું પ્રમાણ 400-800 નેનોગ્રામ પ્રતિ લિટર (એનજી / એલ), અને સી-પેપ્ટાઇડ - 0.9-3.5 એનજી / એલની છે. . ઇન્સ્યુલિન યકૃત (40-60%) અને કિડની (15-20%) માં લિસોસોમ્સના અન્ય પ્રોટીઓલિટીક ઉત્સેચકો દ્વારા ઇન્સ્યુલિનિઝ અથવા નાશ પામે છે.
શરીરમાં, ઇન્સ્યુલિન મુખ્ય પ્રકારના મેટાબોલિઝમને અસર કરે છે - કાર્બોહાઇડ્રેટ, પ્રોટીન, ચરબી અને પાણી-ઇલેક્ટ્રોલાઇટ.
I. કાર્બોહાઇડ્રેટ ચયાપચયની બાબતમાં, ઇન્સ્યુલિનની નીચેની અસરો જોવા મળે છે:
તે એન્ઝાઇમ હેક્સોકિનાઝ (ગ્લુકોકીનાઝ) ને સક્રિય કરે છે, એરોબિક અને કાર્બોહાઇડ્રેટ્સના એનારોબિક વિચ્છેદની કી બાયોકેમિકલ પ્રતિક્રિયાને ઉત્તેજિત કરે છે - ગ્લુકોઝ ફોસ્ફોરીલેશન,
તે ફ્રોસ્ફોર્ક્ટokકિનાઝને સક્રિય કરે છે, ફ્રુક્ટોઝ -6-ફોસ્ફેટનું ફોસ્ફોરીલેશન પ્રદાન કરે છે. આ પ્રતિક્રિયા ગ્લાયકોલિસીસ અને ગ્લુકોનોજેનેસિસની પ્રક્રિયામાં મહત્વપૂર્ણ ભૂમિકા ભજવવા માટે જાણીતી છે.
તે ગ્લાયકોજેન સિન્થેટીઝને સક્રિય કરે છે, ગ્લાયકોજેનેસિસ પ્રતિક્રિયાઓમાં ગ્લુકોઝથી ગ્લાયકોજેનના સંશ્લેષણને ઉત્તેજિત કરે છે.
તે ફોસ્ફોએનોલપ્રાઇવેટ કાર્બોક્સીકિનેઝની પ્રવૃત્તિને અટકાવે છે, કી ગ્લુકોનોજેનેસિસ પ્રતિક્રિયાને અટકાવે છે, એટલે કે. પિરોવેટનું ફોસ્ફોએનોલપ્રાઇવુએટમાં રૂપાંતર.
ક્રેબ્સ ચક્રમાં સાઇટ્રિકથી એસિટિક એસિડના સંશ્લેષણને સક્રિય કરે છે.
સાયટોપ્લાઝિક પટલ દ્વારા ગ્લુકોઝ (અને અન્ય પદાર્થો) ના પરિવહનની સુવિધા આપે છે, ખાસ કરીને ઇન્સ્યુલિન આધારિત પેશીઓમાં - એડિપોઝ, સ્નાયુ અને યકૃત.
II. ચરબી ચયાપચયના નિયમનમાં ઇન્સ્યુલિનની ભૂમિકા.
તે ફોસ્ફોડિસ્ટિરેઝને સક્રિય કરે છે, સીએએમપીના ભંગાણને વધારે છે, જે એડિપોઝ પેશીઓમાં લિપોલીસીસના અવરોધનું કારણ બને છે.
કોશિકાઓ દ્વારા કેટટોન બોડીઝના ઉપયોગને વેગ આપતા ફેટી એસિડ્સમાંથી એસીલ-કenનેઝાઇમ-એના સંશ્લેષણને ઉત્તેજિત કરે છે.
III. પ્રોટીન ચયાપચયના નિયમનમાં ઇન્સ્યુલિનની ભૂમિકા:
એમિનો એસિડ્સના શોષણને વધારે છે.
કોષો દ્વારા પ્રોટીન સંશ્લેષણને ઉત્તેજિત કરે છે.
તે પ્રોટીનનું ભંગાણ અટકાવે છે.
એમિનો એસિડ્સના oxક્સિડેશનને દબાવશે.
IV. વોટર-ઇલેક્ટ્રોલાઇટ ચયાપચયના નિયમનમાં ઇન્સ્યુલિનની ભૂમિકા:
પોટેશિયમના સ્નાયુઓ અને યકૃતના શોષણને વધારે છે.
પેશાબ સોડિયમના ઉત્સર્જનને ઘટાડે છે.
શરીરમાં પાણીની રીટેન્શનને પ્રોત્સાહન આપે છે.
ઇન્સ્યુલિન આધારિત પેશીઓના લક્ષ્ય કોષો પર ઇન્સ્યુલિનની ક્રિયા ચોક્કસ ગ્લાયકોપ્રોટીન રીસેપ્ટર સાથેના તેના જોડાણથી શરૂ થાય છે. આ પેશીઓના કોષોની સાયટોપ્લાઝમિક પટલ પર, 50000-250000 રીસેપ્ટર્સ હોય છે, જોકે ફક્ત 10% ખરેખર કાર્ય કરે છે. ઇન્સ્યુલિન અને રીસેપ્ટરની ક્રિયાપ્રતિક્રિયાના પરિણામે નીચેની ઘટનાઓ વિકસે છે:
રીસેપ્ટરમાં રચનાત્મક ફેરફારો થાય છે
કેટલાક રીસેપ્ટર્સ એકબીજા સાથે જોડાય છે અને માઇક્રોગ્રાગ્રેટ બનાવે છે,
માઇક્રોગ્રાગ્રેટ સેલ (રીસેપ્ટર ઇન્ટર્નાઇઝેશન) દ્વારા શોષાય છે,
એક અથવા વધુ ઇન્ટ્રાસેલ્યુલર સંકેતો રચાય છે.
અમુક શરતો હેઠળ, ઉદાહરણ તરીકે, લોહીમાં ઇન્સ્યુલિનના વધારા દ્વારા, ઇન્સ્યુલિન માટે લક્ષ્ય કોશિકાઓની સપાટી રીસેપ્ટર્સની સંખ્યા ઘટે છે, અને કોષો ઇન્સ્યુલિન પ્રત્યે ઓછા સંવેદનશીલ બને છે. રીસેપ્ટર્સની સંખ્યામાં આટલો ઘટાડો અને ઇન્સ્યુલિન પ્રત્યે તેમની સંવેદનશીલતામાં ઘટાડો એ ઘટનાને સમજાવે છે ઇન્સ્યુલિન પ્રતિકાર (દા.ત. સ્થૂળતા અને એનઆઈડીડીએમ માટે, નીચે જુઓ).
ઇન્સ્યુલિન સ્ત્રાવ ઘણા ચયાપચય અને જૈવિક સક્રિય પદાર્થો દ્વારા ઉત્તેજિત થાય છે: ગ્લુકોઝ, મન્નોસાઇ, એમિનો એસિડ્સ, ખાસ કરીને લ્યુસીન અને આર્જિનિન, બોમ્બિસીન, ગેસ્ટ્રિન, પેનક્રિસીમિન, સિક્રેટિન, ગ્લુકોકોર્ટિકોઇડ્સ, ગ્લુકોગન, એસટીએચ, β-renડ્રેનોસ્ટીમ્યુલેન્ટ્સ. હાયપોગ્લાયસીમિયા, સોમાટોસ્ટેટિન, નિકોટિનિક એસિડ, α-renડ્રેનોસ્ટીમ્યુલેન્ટ્સ ઇન્સ્યુલિનના ઉત્પાદનમાં અવરોધે છે. અહીં, અમે નોંધ્યું છે કે આલ્બ્યુમિન (સિનલુબિન), β-lipoproteins અને ગ્લોબ્યુલિન (γ-ગ્લોબ્યુલિન) સાથે સંકળાયેલ રક્ત પ્લાઝ્મામાં ઇન્સ્યુલિન વિરોધીના પ્રભાવ હેઠળ ઇન્સ્યુલિન પ્રવૃત્તિ બદલાય છે.
બીજો સ્વાદુપિંડનો હોર્મોન, ગ્લુકોગન, એક જલસાવાળા પોલિપેપ્ટાઇડ છે જેમાં 29 એમિનો એસિડ અવશેષો હોય છે જેનું પરમાણુ વજન આશરે 3,500 ડી છે, તેના શુદ્ધ સ્વરૂપમાં, ગ્લુકોગન 1951 માં ગેડ દ્વારા અલગ પાડવામાં આવ્યો હતો. તેના તંદુરસ્ત લોકોના લોહીનું સ્તર 75-150 એનજી / એલની નજીક છે (ફક્ત 40% હોર્મોન સક્રિય છે). દિવસ દરમ્યાન, તે સતત લ Lanંગર્હેન્સના ટાપુઓના cells-કોષો દ્વારા સંશ્લેષણ કરવામાં આવે છે. ગ્લુકોગન સ્ત્રાવ ગ્લુકોઝ અને સોમાટોસ્ટેટિન દ્વારા અટકાવવામાં આવે છે. સૂચવ્યા મુજબ, ગ્લુકોગન લિપોલીસીસ, કેટોજેનેસિસ, ગ્લાયકોજેનોલિસિસ, ગ્લુકોનોજેનેસિસને ઉત્તેજિત કરે છે, જે લોહીમાં ગ્લુકોઝમાં વધારો તરફ દોરી જાય છે. ગ્લિસેમિયાના નિયમનમાં નોંધપાત્ર મહત્વ એ છે કે તેની ઇન્સ્યુલિન સ્ત્રાવ પર ઉત્તેજીત અસર છે - હાઈપરગ્લાયકેમિઆ દ્વારા પરોક્ષ ઉત્તેજના અને આઇલેટની અંદર ઝડપથી ડાયરેક્ટ હેટેરોસેલ્યુલર ઉત્તેજના. કિડનીમાં હોર્મોન તૂટી જાય છે.
ગ્લુકોગનની ક્રિયા કરવાની પદ્ધતિને એડેનીલેટ સાયક્લેઝના સાયટોપ્લાઝિક પટલના ચોક્કસ રીસેપ્ટર્સ દ્વારા, મુખ્યત્વે યકૃત અને કોષોમાં સીએએમપીની સામગ્રીમાં અનુગામી વધારો દ્વારા સક્રિયકરણમાં ઘટાડો કરવામાં આવે છે. આ ગ્લાયકોજેનોલિસિસ, ગ્લુકોનોજેનેસિસ તરફ દોરી જાય છે અને તે મુજબ, હાયપરગ્લાયકેમિઆ, લિપોલીસીસ, કેટોજેનેસિસ અને કેટલાક અન્ય અસરો તરફ દોરી જાય છે.
ડાયાબિટીઝના મુખ્ય અભિવ્યક્તિઓ નીચે મુજબ છે:
હાયપરગ્લાયકેમિયા (લોહીમાં ગ્લુકોઝનું સ્તર 6.66 એમએમઓએલ / એલથી ઉપર),
ગ્લુકોસુરિયા (પેશાબમાં ગ્લુકોઝ 555-666 એમએમઓએલ / એલ સુધી પહોંચી શકે છે, દરરોજ 150 ગ્રામ ગ્લુકોઝ તંદુરસ્ત લોકોના પ્રાથમિક પેશાબમાં ફિલ્ટર કરવામાં આવે છે, ડાયાબિટીઝના દર્દીઓમાં આશરે 300-600 ગ્રામ, અને પેશાબમાં ગ્લુકોઝનું સંભવિત નુકસાન 300 ગ્રામ / દિવસ સુધી પહોંચે છે),
પોલ્યુરિયા (દૈનિક મૂત્રવર્ધક પદાર્થ 2 એલથી ઉપર છે, પરંતુ 12 એલ સુધી પહોંચી શકે છે),
પોલિડિપ્સિયા - (દરરોજ 2 લિટર કરતા વધારે પ્રવાહીનું સેવન), તરસ,
હાયપરલેક્ટાસિડેમિયા (0.8 એમએમઓએલ / એલ કરતા વધુની રક્ત લેક્ટેટ સામગ્રી, ઘણીવાર 1.1-1.4 એમએમઓએલ / એલ),
હાઈપરકેટોનેમિયા - લોહીમાં કેટોન બોડીઝની સામાન્ય સામગ્રી (સામાન્ય રીતે 520 olmol / l ઉપર), કેટોન્યુરિયા,
લિપેમિયા (હાઈ બ્લડ લિપિડ, ઘણીવાર 8 જી / એલ કરતા વધારે),
આઇડીડીએમવાળા દર્દીઓની ઝડપી વજનમાં ઘટાડો.
શરીરના ગ્લુકોઝ સહિષ્ણુતામાં ઘટાડો, ગ્લુકોઝના 75 ગ્રામ અને પાણીના ગ્લાસ સાથે ગ્લુકોઝ લોડિંગ ટેસ્ટ દ્વારા નક્કી કરવામાં આવે છે, તો પછી 60 મી, 90 મી અને 120 મી મિનિટના નિર્ધારણ દરમિયાન ગ્લુકોઝ (11.1 એમએમઓએલ / એલ સુધી) ની બમણી માત્રા હોય છે.
અશક્ત ચરબી ચયાપચયની અભિવ્યક્તિઓ આ છે:
હાયપરલિપેમિઆ (8 જી / એલ ઉપરના પ્લાઝ્મા લિપિડ, સામાન્ય 4-8),
હાયપરકેટોનેમિયા (પ્લાઝ્મામાં કેટટોન બોડીની સામગ્રી 30 મિલિગ્રામ / એલ અથવા 520 μmol / l કરતા વધારે હોય છે),
હાયપરકોલેસ્ટેરોલિયમિયા (6 એમએમઓએલ / એલ કરતાં વધુ, ધોરણ 4.2-5.2),
હાયપરફોસ્ફોલિપિડેમિયા (mm. mm એમએમઓએલ / એલ, ધોરણ -3.૦--3..5 કરતા વધારે),
નેફા (0.8 એમએમઓએલ / એલ કરતા વધારે) ની સામગ્રીમાં વધારો,
ટ્રાઇગ્લાઇસેરાઇડ્સમાં વધારો - ટ્રાઇગ્લાઇસેરાઇડેમિયા (1.6 એમએમઓએલ / એલ કરતા વધુ, ધોરણ 0.1-1.6 છે),
લિપોપ્રોટીનની સામગ્રીમાં વધારો (8.6 જી / એલ કરતાં વધુ, ધોરણ 1.3-4.3 છે).
બદલાયેલ ચરબી ચયાપચયના સૂચિબદ્ધ સૂચક ફક્ત ઇન્સ્યુલિનની ઉણપથી જ નહીં, પણ વિરોધી-હોર્મોનલ હોર્મોન્સની વધુ માત્રા, તેમજ લિપોકેઇનની ગેરહાજરીને કારણે થાય છે. લિપોકેઇનની ગેરહાજરીમાં હાઈપરલિપેમિઆ ફેટી લીવર તરફ દોરી શકે છે, જે દ્વારા સુવિધા આપવામાં આવે છે:
યકૃતનું ગ્લાયકોજેન અવક્ષય,
લિપોટેઇન સહિતના લિપોટ્રોપિક પરિબળોની ઉણપ,
ચેપ અને નશો.
સમાન પરિબળો કીટોસિસ તરફ દોરી જાય છે, તેમ છતાં, કીટોસિસના તાત્કાલિક કારણો નીચે મુજબ છે:
પિત્તાશયમાં અનઇસ્ટરિફાઇડ ફેટી એસિડ્સનું ભંગાણ,
fatંચી ફેટી એસિડ્સમાં એસિટોએસિટીક એસિડના ફરીથી સંશ્લેષણનું ઉલ્લંઘન,
ક્રેબ્સ ચક્રમાં એસિટિઓએસિટીક એસિડનું અપૂરતું oxક્સિડેશન,
પિત્તાશયમાં એસેટોએસિટીક એસિડની રચનામાં વધારો.
ચરબી ચયાપચયમાં ઉપરના ફેરફારો એથરોસ્ક્લેરોસિસના ઝડપી વિકાસ તરફ દોરી જાય છે.
પ્રોટીન ચયાપચયનું ઉલ્લંઘન આ વિકારો પ્રોટીન ભંગાણ અને નબળા પ્રોટીન સંશ્લેષણ સાથે સંબંધિત છે. પ્રોટીન સંશ્લેષણનું અવરોધ એ તેમના ઘટકોમાંથી કાર્બોહાઇડ્રેટની રચના માટે પૂર્વશરત છે - ગ્લુકોનોજેનેસિસ, જે ગ્લુકોકોર્ટિકોઇડ્સ અને ગ્લુકોગન દ્વારા ઉત્તેજિત થાય છે. પ્લાઝ્માની પ્રોટીન રચના વિક્ષેપિત થાય છે:
ઘટાડો આલ્બુમિન,
ગ્લોબ્યુલિનની સાંદ્રતા વધી રહી છે,
આલ્ફા-2-ગ્લાયકોપ્રોટીનનું સ્તર વધે છે.
ઇટીઓલોજી. આઈડીડીએમ મલ્ટિફેક્ટોરિયલ વારસો માનવામાં આવે છે. આઇડીડીએમનું કારણ બને તેવા એક્ઝોજેનસ અને એન્ડોજેનસ પરિબળોને હવે કહેવામાં આવે છે ડાયાબિટીઝ. ડાયાબિટીજેનિક પરિબળો એ ઇવેન્ટ્સ છે, જેમાંની કોઈપણ સંભાવનાની ચોક્કસ ડિગ્રી સાથે, આનુવંશિક સુવિધાઓના વાહકોમાં IDDM ના વિકાસને ટ્રિગર કરી શકે છે. વાઈરલ અને રાસાયણિક ડાયાબિટીઝ રોગપ્રતિકારક પ્રતિક્રિયાના નિયમનના વારસાગત લાક્ષણિકતાઓ ધરાવતા આનુવંશિક રીતે વિકસિત વ્યક્તિઓના શરીરના клеток કોષોના ofટોઇમ્યુન સાયટોલિસિસને ઉશ્કેરવામાં સક્ષમ છે. ઓજેજેનેસિસના પ્રારંભિક અને પ્રમાણમાં મર્યાદિત સમયગાળા દરમિયાન ઉશ્કેરણીજનક અસર સૌથી મહત્વપૂર્ણ છે. તેથી જ આઈડીડીએમવાળા દર્દીઓ નાની ઉંમરે બીમાર પડે છે.
આનુવંશિકતાઆઈએસડીએમ. હાલમાં, 2, 6, 10, 11, 14, 16 અને 18 રંગસૂત્રો પર 20 જેટલી જુદી જુદી સાઇટ્સ છે, જે રોગથી સકારાત્મક રીતે જોડાયેલી છે. મોનોઝિગોટિક જોડિયાના સંયોજન 30-54% કરતા વધુ નથી. આઈડીડીએમવાળા તાત્કાલિક સંબંધીઓના બાળકોમાં, રોગની આવર્તન 6% ની નજીક છે. વલણમાં અસાધારણ ફાળો એચસીએચ જનીનો પ્રદેશ દ્વારા રંગીન સ્થળને ડીઆર લોકી વચ્ચેના 6 ભાગમાં કરવામાં આવે છે.3, ડી4, ડીક્યુ3,2. એવું માનવામાં આવે છે કે બીજા વર્ગના એચસીજીએસ પ્રોટીન લોકી અને આઈડીડીએમનું જોડાણ એચસીજીએસ પ્રોટીનના રોગપ્રતિકારક કાર્ય દ્વારા સમજાવવામાં આવ્યું છે. કાકેશિયનોમાં, આઈડીડીએમવાળા લગભગ 95% દર્દીઓ એમએચસી ડીઆર એન્ટિજેન્સના વાહક છે3, ડી4 અને / અથવા તેના સંયોજનો. આ હેપ્લોટાઇપના વાહકોની વૈશ્વિક સરેરાશ વસ્તી ટકાવારી%% કરતા વધુ નથી.
આનુવંશિક માર્કર્સની હાજરી અને રોગના ચિત્રની લાક્ષણિકતાઓ અનુસાર, આઈડીડીએમને પેટા પ્રકાર 1 એ અને 1 બીમાં વહેંચી શકાય છે. સબટાઇપ 1 બી એન્ટિજેન્સ ડીઆરના સમૂહની વારંવાર હાજરી દ્વારા વર્ગીકૃત થયેલ છે3 (ડી3) -બી8-એ, પેટા પ્રકાર 1 એ - ડીઆરના સંયોજનની હાજરી દ્વારા4 (ડી4 ) -બી15-એ2-સીડબ્લ્યુ3. આઇબીડીએમની પૃષ્ઠભૂમિ સામે, અંતocસ્ત્રાવી ગ્રંથીઓના પ્રણાલીગત સ્વયંપ્રતિરક્ષા અંગ-વિશિષ્ટ સ્નેહના વિકાસ સાથે, સંયોજન 1 બી સાથે છે, જેમાં ચોક્કસ ચેપી ઉત્તેજનાની જરૂર નથી. IDDM ના 15% જેટલા કિસ્સાઓ આ પેટા પ્રકાર સાથે સંબંધિત છે. કોષો સામે સ્વયં પ્રતિરક્ષાના અભિવ્યક્તિઓ સતત છે, જ્યારે તે જ સમયે, ઇન્સ્યુલિન પ્રત્યેની ઉચ્ચાર પ્રતિરક્ષા ગેરહાજર હોય છે. Imટોઇમ્યુન પોલિએંડ્રોકrinનપથી લક્ષણ સંકુલ 1 એ લાક્ષણિકતા નથી, અને રોગકારક રોગમાં ચેપની ભૂમિકા શોધી શકાય છે. Клеток કોષો સામે સ્વતm પ્રતિરક્ષા ક્ષણિક છે, અને ઇન્સ્યુલિન પ્રત્યેની સ્વયંપ્રતિરક્ષા પ્રતિસાદ હંમેશાં ભારપૂર્વક વ્યક્ત કરવામાં આવે છે.
સૂચવ્યા મુજબ, હાલમાં ચેપી અને બિન-ચેપી ડાયાબિટીઝ વિશે વાત કરી રહી છે. પ્રથમમાં વાયરસના અસંખ્ય પ્રકારો છે: રૂબેલા, ગાલપચોળિયાંની રસી, એપ્સટિન-બાર, એન્ટરોવાયરસ કોક્સસીકી બી4 અને કોક્સસી, રિવovવાયરસ, સાયટોમેગાલોવાયરસ નહીં, જે ક્લિનિકલ સામગ્રી અને પ્રાયોગિક મોડેલો પર સ્વાદુપિંડના આઇલેટ્સના કોષોને નુકસાન પહોંચાડવા માટે સક્ષમ છે. ઉદાહરણ તરીકે, ત્રીજા ત્રિમાસિક ગાળામાં રૂબેલા ધરાવતા માતાઓમાં જન્મેલા 40% બાળકો તેમના પ્રિનેટલ જીવનના પહેલા વર્ષોમાં આઈડીડીએમથી બીમાર પડે છે.
મોટાભાગના ડાયાબિટીજેનિક વાયરસ આઇલેટ સેલ્સનું સ્વયંપ્રતિરક્ષાત્મક સાયટોલિસિસનું કારણ બને છે. Anટોન્ટીબોડીઝની ક્રિયા બી કોષોના સાયટોપ્લાઝમિક અને પરમાણુ એન્ટિજેન્સ સામે નિર્દેશિત કરવામાં આવે છે. આ anટોન્ટિબોડીઝ પેનક્રેટોટ્રોપિક વાયરસ જેવી સમાન કોષ રચનાઓને બાંધવા માટે સક્ષમ છે. લિમ્ફોટ્રોપિક વાયરસ ઓટોઇમ્યુન મિકેનિઝમ્સ (એપ્સટિન-બાર અને ઓરી ઓરી વાયરસ) ના બહુકોણીય પ્રારંભિક તરીકે અથવા ટી-સપ્રેસર્સ (રેટ્રોવાયરસ) અથવા ટી-ઇફેક્ટર્સના ઉત્તેજકોના નિષ્ક્રિય તરીકે કામ કરે છે. આ સ્થિતિમાં, alટોએલર્જિક પ્રક્રિયા એ વાયરસ દ્વારા પ્રેયસીસની deficણપ અને / અથવા અસરકર્તાઓની અતિશય ઉણપનું પરિણામ હોઈ શકે છે. તે જ સમયે, ઇમ્યુનોલોજિકલ સાયટોલિસીસ એ વંશપરંપરાગત પૂર્વનિર્ધારિત વિષયોમાં ચેપ દરમિયાન સહજ છે.
સ્વાદુપિંડના વાયરલ નુકસાનના કિસ્સામાં, leટોઇમ્યુન સાયટોલિસિસના ઉત્પત્તિમાં વાયરસની ઉત્તેજક ભૂમિકા ઇન્ટરલેકિન્સ અને ઇન્ટરફેરોન દ્વારા, ખાસ કરીને inter-ઇંટરફેરોન દ્વારા થાય છે. આ સાયટોકાઇન્સ H કોષો પર એમએચસી એન્ટિજેન્સની અભિવ્યક્તિ અને અનુગામી સ્વયંપ્રતિરક્ષા સાયટોલિસીસ માટે સપાટીની સેલ એન્ટિજેન્સ, તેમજ સતત વાયરલ જખમમાં નિયોન્ટિજેન્સનો દેખાવ પ્રેરિત કરે છે.
રાસાયણિક ડાયાબિટીઝમાં એલોક્સન, યુરિક એસિડ, સ્ટ્રેપ્ટોઝોસિન, ડિથિઝોન, વેક્ટર (ઉંદરના નિયંત્રણ એજન્ટો), બોવાઇન સીરમ આલ્બુમિન (ગાયના દૂધનો ભાગ), નાઈટ્રોસinesમિન અને નાઈટ્રોસોરિયા (પીવામાં ઉત્પાદનોમાં જોવા મળે છે), પેન્ટામાઇડિન (ન્યુમોસાયટોસિસની સારવાર) નો સમાવેશ થાય છે. , ખાદ્ય સાયનાઇડ્સવાળા ઉત્પાદનો (જરદાળુ કર્નલો, બદામ, આફ્રિકન મૂળ પાક કાસાવા, જે લગભગ 400 મિલિયન એબોરિજિન્સ વગેરેનો ખોરાક લે છે). ધૂમ્રપાન અને આલ્કોહોલ લોહીના સાયનાઇડના સ્તરમાં વધારો, સ્વયંપ્રતિરક્ષાના અભિવ્યક્તિમાં વધારો કરવા અને હિમોક્રોમેટોસિસ અને સ્વાદુપિંડના વિકાસમાં ફાળો આપે છે.
ડાયાબીટોજેન્સથી વિપરીત, રક્ષણાત્મક અસરવાળા પદાર્થો, કહેવાતા એન્ટિઆડીબેટોજેન્સ, વર્ણવવામાં આવે છે.તેમાંના સલ્ફર ધરાવતા એમિનો એસિડ્સ કહેવામાં આવે છે, જેની ઉણપથી ખોરાક સાયનાઇડ્સ, એન્ટીoxકિસડન્ટો, ઝીંક (ઇન્સ્યુલિનના જુબાનીમાં ભાગ લે છે), વિટામિન પીપી (એપોપ્ટોસિસ અને નેક્રોસિસને અટકાવે છે, આઈડીડીએમની સારવાર માટે વપરાય છે), સીફૂડમાંથી બહુઅસંતૃપ્ત ફેટી એસિડ્સ (જાણીતા આઈએલ -1 અને ટીએનએફ-the ના સંશ્લેષણને અવરોધે છે).
સ્વાદુપિંડના ટાપુઓને રાસાયણિક નુકસાનની મુખ્ય પદ્ધતિઓ છે ઇંટરલ્યુકિન આધારિત ડીઆર પ્રોટીનના કોષોના પટલ પર સામાન્ય ગેરહાજર, સ્વયંપ્રતિરક્ષા ફેરફાર અને alટોલેરીક્રોસ અથવા સામાન્ય એન્ટિજેનિક નિર્ધારકોને કારણે, અને નિયોન્ટેજેન અભિવ્યક્તિ માટે રોગપ્રતિકારક પ્રતિભાવ કોષોના વિનાશને કારણે. તે જ સમયે, એન્ટિસેલ્યુલર એન્ટિબોડીઝ અને imટોઇમ્યુન બળતરાના મધ્યસ્થીઓ દ્વારા клеток કોષોના પ્રસારને દબાવવું શક્ય છે.
આઈડીડીએમની રોગપ્રતિકારક શક્તિ સંબંધિત ઉપરોક્ત સારાંશ, અમે મુખ્ય મુદ્દાઓને પ્રકાશિત કરીએ છીએ. આ, સૌ પ્રથમ, એલઆરજિક ઇન્સ્યુલિન સાયટોટોક્સિક ટી-લિમ્ફોસાઇટ્સ (સેલ-મધ્યસ્થી પ્રકારની એલર્જી) દ્વારા થાય છે DR કોષોના પટલ પર cells-કોષોના અભિવ્યક્તિને કારણે જે ડીઆર-પ્રોટીનના ધોરણમાં ગેરહાજર હોય છે. નિયોન્ટીજેન્સની અભિવ્યક્તિ, સુપ્ત વાયરલ જિનોમના ઉત્પાદનો, તેમજ કોષો પરના બીજા વર્ગના એચસીએચ જનીનોની અસામાન્ય અભિવ્યક્તિને બાકાત નથી. બીજું, д કોષોનો વિનાશનો હ્યુરલ-મધ્યસ્થી પ્રકાર, જે પૂરક આધારિત અને એન્ટિબોડી-મધ્યસ્થી સેલ સાયટોટોક્સિસિટી (સાયટોટોક્સિક અથવા સાયટોલિટીક, એલર્જિક પ્રતિક્રિયાનો પ્રકાર) દ્વારા રજૂ થાય છે. Клеток કોશિકાઓનો autoટોમ્યુમ વિનાશ થાય તે પહેલાં પણ સ્ત્રાવ કરાયેલ સાયટોકિન્સ (આઇએલ -1, ટીએનએફ-ly, લિમ્ફોટોક્સિન, -ઇંટરફેરોન, પ્લેટલેટ સક્રિયકરણ પરિબળ, પ્રોસ્ટાગ્લાન્ડિન્સ) ઇન્સ્યુલિન સ્ત્રાવના અવરોધ તરફ દોરી જાય છે. આ ખાસ કરીને આઈએલ -1 માટે સાચું છે, જે ગ્લુકોઝમાં કોષોની સંવેદનશીલતા ઘટાડે છે. લિમ્ફોસાઇટ્સ અને મcક્રોફેજ દ્વારા સ્ત્રાવિત આ સાયટોકિન્સમાં સાયટોટોક્સિક, એન્ટિપ્રોલિએટિવ અને એન્ટિસેક્રેટરી અસરો હોય છે. Alટોએલર્જિક સાયટolલિસિસ ઉપરાંત, IDDM એ. કોષોની મિટોટિક પ્રવૃત્તિના બંધ દ્વારા વર્ગીકૃત થયેલ છે.
આઈડીડીએમનો પેથોજેનેસિસ.IDDM ના પેથોજેનેસિસની મુખ્ય કડી એ સ્વાદુપિંડના આઇલેટ્સના cells-કોષોનું પ્રગતિશીલ મૃત્યુ છે. આ ટાપુઓ, ઇન્સ્યુલિનopપેનીયા, આઇલેટ અને વધારાની ટાપુના કાઉંટરિન્સ્યુલર હોર્મોન્સની વધુ માત્રામાં વિજાતીય સંબંધોમાં ફેરફાર તરફ દોરી જાય છે. પરિણામે, ગ્લુકોઝનો ઉપયોગ અને તમામ પ્રકારના ચયાપચય વિક્ષેપિત થાય છે. ક્રોનિક મેટાબોલિક ડિસઓર્ડર આઇડીડીએમની જટિલતાઓને જન્મ આપે છે, જેમાંથી મુખ્ય એંજીયોપેથીઝ સાથે સંકળાયેલ છે.
ઉશ્કેરણીજનક વાયરલ અને / અથવા રાસાયણિક ડાયાબabટોજનની ભૂમિકા સ્વયંપ્રતિરક્ષામાં ફેરફારને પ્રેરિત કરવાની છે. આઈડીડીએમ 1 બી (પ્રણાલીગત .ટોઇમ્યુન પોલિએંડ્રોક્રિનોપેથી સાથે સંયોજનમાં) ના પેટા પ્રકાર ધરાવતા 10% દર્દીઓમાં, ઉશ્કેરણી કરવી જરૂરી નથી. આઈડીડીએમ 1 એનો પેટા પ્રકાર ધરાવતા દર્દીઓમાં, ઉશ્કેરણીજનક ઘટના પ્રારંભિક ઓજેજેનેસિસમાં અથવા જન્મ પહેલાં જ થવી જોઈએ, કારણ કે આઈડીડીએમ એ એક રોગ છે જેમાં લાંબા ઇમ્યુનોલોજિકલ પ્રોડ્રોમ અને મેટાબોલિક વળતરનો સમયગાળો છે. ગ્લુકોઝ અસહિષ્ણુતાની શરૂઆતથી સ્વયંપ્રતિરક્ષા પ્રક્રિયાના પ્રારંભથી અંતર 3-4-. વર્ષ છે, અને ઇન્સ્યુલિન અને સ્પષ્ટ મેટાબોલિક સડો કરવાની ક્ષમતામાં ઘટાડો થવાના પ્રથમ અભિવ્યક્તિ વચ્ચેનો સૌથી લાંબો સમયગાળો 1-12 વર્ષ છે. આઈડીડીએમની ટોચની ઘટના જન્મથી 3 અને 9 થી 13 વર્ષની વયના સમયગાળામાં થાય છે. 14 વર્ષ પછી, અંતoસ્ત્રાવી ડાયાબિટીઝની. કોશિકાઓનો વિનાશ ઉશ્કેરવાની સંભાવના ઓછી થઈ છે.
આઇએસડીએમનો મોર્ફોફંક્શનલ આધાર. ઇમ્યુનોલોજિકલ ફેરફારના જવાબમાં, સ્વાદુપિંડનું ટાપુઓ ઇન્સ્યુલિનનો વિકાસ કરે છે, જે клеток કોશિકાઓના મૃત્યુ, લ્યુફોસાઇટ્સ, મેક્રોફેજેસ, ઇઓસિનોફિલ્સ, ન્યુરોવાસ્ક્યુલર સંબંધોનું વિકૃતિ અને સેલ ટોપોગ્રાફી અને આંતરસેલિકાઓના સંપર્કો દ્વારા પ્રગટ થાય છે. ક્લિનિકલી સ્પષ્ટરૂપે ડાયાબિટીસની રચનાના સમય સુધીમાં, સ્વાદુપિંડનું વજન બે દ્વારા ઘટાડે છે, આઇલેટ્સનો સમૂહ - ત્રણ વખત અને બી કોષો - 850 કરતા વધુ વખત. તે જ સમયે, અવ્યવસ્થિત ટાપુઓમાં એ-સેલ્સ (75% સુધી) અને δ-કોષો (25% સુધી) નું પ્રમાણ વધી રહ્યું છે. પરિણામે, આ રોગ વિકસિત થતાં, આઈડીડીએમવાળા દર્દીઓના લોહીમાં ગ્લુકોગન / ઇન્સ્યુલિન રેશિયો અનંત તરફ વળે છે.
ડાયાબિટીસનું વર્ગીકરણ.પ્રાથમિક ડાયાબિટીસ મેલીટસ પ્રકાર I સમાનાર્થી: ઇન્સ્યુલિન આધારિત, હાયપોઇન્સ્યુલિનમિક, યુવા (જુવેનાઇલ) આઈડીડીએમ એ પ્રાથમિક ડાયાબિટીસ મેલિટસના કુલ કિસ્સાઓમાં 20% જેટલો છે. પેટા પ્રકારો: આઇએ - આનુવંશિક અને પર્યાવરણીય અસરોના સંયોજનને કારણે, આઇબી - બાહ્ય ઉશ્કેરણી વિના આનુવંશિક રીતે નિર્ધારિત, આઇસી - એક્સોજેનસ કેમિકલ અને વાયરલ ડાયાબિટીઝ દ્વારા клеток કોષોને પ્રાથમિક નુકસાન.
પ્રાથમિક પ્રકાર II ડાયાબિટીસ (બિન-ઇન્સ્યુલિન આધારિત, હાયપરિન્સ્યુલિનમિક, પુખ્ત વયના, વૃદ્ધ, મેદસ્વી, એનઆઈડીડીએમ) એ ડાયાબિટીઝના 80% કેસોમાં નીચે આપેલા પેટા પ્રકારો સાથેનો સમાવેશ થાય છે:
IIA - સ્થૂળતા વિનાના દર્દીઓમાં NIDDM,
IIb - મેદસ્વી દર્દીઓમાં NIDDM,
IIс - યુવાનીની એનઆઇડીડીએમ.
"આઈડીડીએમ", "એનઆઈડીડીએમ" શબ્દો ક્લિનિકલ કોર્સ (કેટોએસિડોસિસનું જોખમ ધરાવતું અને કેટોએસિડોસિસ પ્રત્યે પ્રતિરોધક, ટેબલ 3..૧) નું વર્ણન કરે છે, અને "આઇ અને II પ્રકારો" ની શરતો આ રોગના રોગકારક જીવાણુઓને સૂચવે છે (ઓટોઇમ્યુન અથવા અન્ય મિકેનિઝમ્સના વર્ચસ્વનું પરિણામ).
ગૌણ ડાયાબિટીસ (આ હાઈપરગ્લાયકેમિક અથવા ડાયાબિટીક સિન્ડ્રોમ છે, જે સ્વાદુપિંડને અસર કરતી રોગો અથવા કાર્બોહાઇડ્રેટ ચયાપચયના નિયમનની સિસ્ટમનું પરિણામ છે).
સેલરી ડાયાબિટીસ કોષોના ક્રોનિક વિનાશ (ક્રોનિક પેનક્રેટાઇટિસ, કેન્સર, હિમોક્રોમેટોસિસ, સાયટોસિસ, આઘાત) ના વિનાશને કારણે થાય છે,
કોન્ટિન્સ્યુલર હોર્મોન્સના હાયપરપ્રોડક્શન (ક્યુશિંગ્સ સિંડ્રોમ, એક્રોમેગાલિ, ફેકોરોસાયટોમા, ગ્લુકોગન, હાયપરથાઇરોઇડિઝમ, પિનાઇલ ગ્રંથિનું હાયપરપ્લેસિયા) સાથે અંત endસ્ત્રાવી વિકૃતિઓ દ્વારા થતી ગૌણ ડાયાબિટીસ,
દવાઓ (કોર્ટીકોસ્ટેરોઈડ્સ, એસીટીટી, મૌખિક ગર્ભનિરોધક, પ્રોપ્રranનોલ, એન્ટીડિપ્રેસન્ટ્સ, કેટલાક મૂત્રવર્ધક પદાર્થો) ના ઉપયોગના પરિણામે ગૌણ iatrogenic ડાયાબિટીસ,
આનુવંશિક રીતે નક્કી કરેલા સિન્ડ્રોમ્સમાં ગૌણ ડાયાબિટીસ (લિપોડિસ્ટ્રોફી, ગૌણ સ્થૂળતાના હાયપોથાલેમિક સ્વરૂપો, પ્રકાર I ગ્લાયકોજેનોસિસ, ડાઉન રોગ, શેરેશેવ્સ્કી, ક્લિનફેલ્ટર.
આઈડીડીએમ અને એનઆઈડીડીએમ વચ્ચેના તફાવત માટેના માપદંડ
સંપૂર્ણ ઇન્સ્યુલિનની ઉણપ
સંબંધિત ઇન્સ્યુલિનની ઉણપ
કોષો સામે સ્વતimપ્રતિરક્ષા પ્રક્રિયા
કોઈ સ્વત .પ્રતિરક્ષા પ્રક્રિયા નથી
પ્રાથમિક ઇન્સ્યુલિન પ્રતિકારનો અભાવ
કેટોએસિડોસિસનું ઉચ્ચ જોખમ
કેટોએસિડોસિસનું ઓછું જોખમ
જાડાપણું સાથે કોઈ જોડાણ નથી
મેદસ્વીપણાની કડી શોધી કા .ો
સમાન જોડિયા 30-50% નો સમન્વય
સમાન જોડિયા 90-100% નું સમન્વય
અમે ફરી એક વખત ભારપૂર્વક કહીએ છીએ કે IDDM ના રોગકારક જીવાણુનામાંની મુખ્ય કડી એ imટોઇમ્યુન ફેરફારને કારણે клеток કોષોનું પ્રગતિશીલ મૃત્યુ છે. આઈડીડીએમ એન્ટિજેનિક માર્કર્સ ઓળખાયા - આ એમએચસી એન્ટિજેન્સ ડીઆર છે3, ડી4, ડીક્યુ3.2.
એવા પરિવારોમાં કે જ્યાં પિતા આઈડીડીએમથી બીમાર છે, માતા બીમાર છે તેવા પરિવારો કરતાં માંદા બાળકોની સંખ્યા 4-5 ગણી વધારે છે.
એબી 0 અને આરએચ + સિસ્ટમમાં માતા અને ગર્ભ વચ્ચેની રોગપ્રતિકારક તકરાર IDDM વિકસાવવાનું જોખમ વધારે છે.
જો કે, આનુવંશિક વલણ માત્ર રોગની probંચી સંભાવના બનાવે છે. અમલીકરણ માટે, ચેપી અને બિન-ચેપી ડાયાબિટીક પરિબળોની જરૂર છે. ડાયાબિટીઝની ક્રિયા કરવાની પદ્ધતિ le-સેલ anટોએન્ટિજેન્સની ઇન્ટરલેયુક્સિન-આધારિત અભિવ્યક્તિ સાથે સંકળાયેલી છે. એવું માનવાનું કારણ છે કે એનઆઈડીડીએમવાળા દર્દીઓનું નોંધપાત્ર પ્રમાણ તે છે જે ડાયાબિટીઝના ઉત્ક્રાંતિના પ્રારંભિક તબક્કે છે, પરંતુ કેટોસીડોસિસને રોકવા માટે હજી પણ પૂરતા પ્રમાણમાં ઇન્સ્યુલિન છે. મેદસ્વીમાં એનઆઈડીડીએમ પાસે નોંધપાત્ર પેથોજેનેટિક મિકેનિઝમ છે - કાઉન્ટર-સાયટોકીન ટીએનએફ-ad નું એડિપોસાઇટ ઉત્પાદન. આઈડીડીએમ અને એનઆઈડીડીએમ પાસે ઘણી પેથોજેનેટિક લિંક્સ છે, તે જ સમયે, મિશ્ર અને સંક્રમિત સ્વરૂપોના અસ્તિત્વને નકારી શકાય નહીં.
તબીબી ગ્રંથમાં સ્વતંત્ર અંતocસ્ત્રાવી રોગ તરીકેના ડાયાબિટીઝનું વર્ણન "ઇબર્સ પyપિરસ." ડાયાબિટીસનું વર્ગીકરણ, તેના લક્ષણો અને કારણો. રોગનું નિદાન: પેશાબનું વિશ્લેષણ, ખાંડ માટે લોહી અને ગ્લાયકેટેડ હિમોગ્લોબિન.
| મથાળા | દવા |
| જુઓ | અમૂર્ત |
| ભાષા | રશિયન |
| તારીખ ઉમેરવામાં | 23.05.2015 |
| ફાઇલનું કદ | 18.0 કે |

તમારા સારા કાર્યને જ્ knowledgeાનના આધાર પર સબમિટ કરવું સરળ છે. નીચે આપેલ ફોર્મનો ઉપયોગ કરો
વિદ્યાર્થીઓ, સ્નાતક વિદ્યાર્થીઓ, યુવા વૈજ્ .ાનિકો કે જેઓ તેમના અભ્યાસ અને કાર્યમાં જ્ knowledgeાન આધારનો ઉપયોગ કરે છે તે તમારા માટે ખૂબ આભારી રહેશે.
પર પોસ્ટ કર્યું http://www.allbest.ru/
ઉચ્ચ વ્યાવસાયિક શિક્ષણની રાજ્ય બજેટ શૈક્ષણિક શૈક્ષણિક સંસ્થા
"નોર્થવેસ્ટ સ્ટેટ મેડિકલ યુનિવર્સિટી
તેમને. રશિયન ફેડરેશનના આરોગ્ય મંત્રાલયના આઈ.આઈ.મિકેનિકોવ.
અમૂર્તની થીમ: "ઇન્સ્યુલિન આધારિત-નિદાનના સિદ્ધાંતો
અને બિન-ઇન્સ્યુલિન આધારિત ડાયાબિટીસ "
ખેગે મેલીસ દિમિત્રીવિચ
આપણા યુગના પંદરસો વર્ષ પહેલાં પણ, પ્રાચીન ઇજિપ્તવાસીઓએ તેમની તબીબી ગ્રંથ "ઇબર્સ પyપિરસ" માં ડાયાબિટીઝને સ્વતંત્ર રોગ તરીકે વર્ણવ્યું હતું. પ્રાચીન ગ્રીસ અને રોમના મહાન ડોકટરોએ આ રહસ્યમય રોગ વિશે કંટાળાજનક વિચાર કર્યો. ડ doctorક્ટર એરેથusસ "ડાયાબિટીસ" - ગ્રીક ભાષામાં, "હું વહેતો છું, ત્યાંથી પસાર થઈ રહ્યો છું" નામ સાથે આવ્યો. વૈજ્ .ાનિક સેલસસે દલીલ કરી હતી કે ડાયાબિટીઝની ઘટના માટે અપચો જવાબદાર છે, અને દર્દીના પેશાબને ચાખીને મહાન હિપ્પોક્રેટ્સ નિદાન કરે છે. માર્ગ દ્વારા, પ્રાચીન ચાઇનીઝ પણ જાણતા હતા કે ડાયાબિટીસ સાથે, પેશાબ મીઠો થાય છે. તેઓ ફ્લાય્સ (અને ભમરી) નો ઉપયોગ કરીને મૂળ ડાયગ્નોસ્ટિક પદ્ધતિ સાથે આવ્યા હતા. જો ફ્લાય્સ રકાબી પર પેશાબ સાથે બેસે છે, તો પેશાબ મીઠો છે અને દર્દી બીમાર છે.
ડાયાબિટીઝ મેલીટસ એ અંતocસ્ત્રાવી રોગ છે જે ઇન્સ્યુલિનની સંપૂર્ણ અથવા સંબંધિત ઉણપને કારણે લોહીમાં શર્કરાની તીવ્ર વૃદ્ધિ દ્વારા લાક્ષણિકતા છે - સ્વાદુપિંડનું હોર્મોન. આ રોગ તમામ પ્રકારના ચયાપચય, રક્ત વાહિનીઓને નુકસાન, નર્વસ સિસ્ટમ તેમજ અન્ય અવયવો અને સિસ્ટમોનું ઉલ્લંઘન તરફ દોરી જાય છે.
તફાવત: ડાયાબિટીસ મેલીટસ અંતocસ્ત્રાવી હિમોગ્લોબિન
ઇન્સ્યુલિન આધારિત ડાયાબિટીસ (પ્રકાર 1 ડાયાબિટીસ) મુખ્યત્વે બાળકો અને યુવાનોમાં વિકસે છે,
નોન-ઇન્સ્યુલિન આશ્રિત ડાયાબિટીસ (પ્રકાર 2 ડાયાબિટીસ મેલીટસ) સામાન્ય રીતે 40 થી વધુ લોકોમાં વિકાસ પામે છે જેનું વજન વધારે છે. આ રોગનો સૌથી સામાન્ય પ્રકાર છે (80-85% કેસોમાં જોવા મળે છે),
ગૌણ (અથવા રોગનિવારક) ડાયાબિટીસ મેલીટસ,
કુપોષણ ડાયાબિટીસ
પ્રકાર 1 ડાયાબિટીસમાં, સ્વાદુપિંડની ખામીને લીધે સંપૂર્ણ ઇન્સ્યુલિનની ઉણપ હોય છે.
પ્રકાર 2 ડાયાબિટીઝ મેલીટસમાં, સંબંધિત ઇન્સ્યુલિનની ઉણપ નોંધવામાં આવે છે. સ્વાદુપિંડના કોષો એક જ સમયે પૂરતા પ્રમાણમાં ઇન્સ્યુલિન ઉત્પન્ન કરે છે (કેટલીક વખત તે વધેલી માત્રામાં પણ). તેમ છતાં, રચનાઓની સંખ્યા કે જે કોષ સાથે તેનો સંપર્ક સુનિશ્ચિત કરે છે અને લોહીમાંથી ગ્લુકોઝને કોષમાં પ્રવેશ કરવામાં મદદ કરે છે, તે કોશિકાઓની સપાટી પર અવરોધિત અથવા ઓછી થાય છે. સેલ ગ્લુકોઝની ઉણપ એ પણ વધુ ઇન્સ્યુલિન ઉત્પાદન માટે સંકેત છે, પરંતુ આની કોઈ અસર થતી નથી અને સમય જતાં, ઇન્સ્યુલિનનું ઉત્પાદન નોંધપાત્ર રીતે ઘટે છે.
પ્રકાર 1 ડાયાબિટીસનું મુખ્ય કારણ રોગપ્રતિકારક શક્તિના ખામીને લીધે થતી એક સ્વયંપ્રતિરક્ષા પ્રક્રિયા છે, જેમાં શરીરમાં એન્ટિબોડીઝ પેનક્રેટિક કોષો સામે ઉત્પન્ન થાય છે જે તેનો નાશ કરે છે. પ્રકાર 1 ડાયાબિટીઝની ઘટનાને ઉત્તેજીત કરતું મુખ્ય પરિબળ એ આ રોગના આનુવંશિક વલણની પૃષ્ઠભૂમિ સામે વાયરલ ચેપ (રૂબેલા, ચિકનપોક્સ, હીપેટાઇટિસ, ગાલપચોળિયાં, વગેરે) છે.
સેલેનિયમ ધરાવતા આહાર પૂરવણીઓના નિયમિત સેવનથી ટાઇપ 2 ડાયાબિટીઝ થવાનું જોખમ વધે છે.
ટાઇપ 2 ડાયાબિટીસ મેલિટસના વિકાસને ઉશ્કેરતા મુખ્ય પરિબળો બે છે: મેદસ્વીપણું અને વારસાગત વલણ:
જાડાપણું મેદસ્વીપણાની હાજરીમાં હું ચમચી. ડાયાબિટીસ થવાનું જોખમ II ચમચી સાથે, 2 ગણો વધે છે. - કલા સાથે 5 વખત. III - 10 કરતા વધારે વખત. મેદસ્વીપણુંનું પેટનું સ્વરૂપ રોગના વિકાસ સાથે વધુ સંકળાયેલું છે - જ્યારે પેટમાં ચરબીનું વિતરણ થાય છે.
વારસાગત વલણ માતાપિતા અથવા નજીકના પરિવારમાં ડાયાબિટીઝની હાજરીમાં, રોગ થવાનું જોખમ 2-6 ગણો વધે છે.
ઇન્સ્યુલિન આધારિત આ ડાયાબિટીસ ધીમે ધીમે વિકસે છે અને લક્ષણોની મધ્યમ તીવ્રતા દ્વારા વર્ગીકૃત થયેલ છે.
કહેવાતા ગૌણ ડાયાબિટીસનાં કારણો આ હોઈ શકે છે:
1. સ્વાદુપિંડનો રોગ (સ્વાદુપિંડનો રોગ, ગાંઠ, રીસેક્શન, વગેરે),
2. આંતરસ્ત્રાવીય પ્રકૃતિના રોગો (ઇટસેન્કો-કુશિંગનું સિન્ડ્રોમ, એક્રોમેગલી, વિખેરી નાખે છે ઝેરી ગોઇટર, ફિઓક્રોમોસાયટોમા),
Drugs. દવાઓ અથવા રસાયણોના સંપર્કમાં,
Ins. ઇન્સ્યુલિન રીસેપ્ટર્સમાં ફેરફાર,
5. ચોક્કસ આનુવંશિક સિન્ડ્રોમ વગેરે.
અલગ રીતે, સગર્ભા સ્ત્રીઓનું ડાયાબિટીસ અને કુપોષણને કારણે ડાયાબિટીસને અલગ પાડવામાં આવે છે.
અસ્તિત્વમાં રહેલી ફરિયાદો અને રોગનિવારક માહિતીના મૂલ્યાંકન ઉપરાંત, પ્રયોગશાળા નિદાન ફરજિયાત છે. ઉપવાસ ગ્લુકોઝનું નિર્ધારણ અને વિવિધ ભાર સાથે, પેશાબમાં ગ્લુકોઝ અને કીટોન શરીરની તપાસ, ઇન્સ્યુલિનનો અભ્યાસ, લોહીના સીરમમાં સી-પેપ્ટાઇડ, ગ્લાયકોસાઇલેટેડ રક્ત પ્રોટીનનું નિર્ધારણ અને આઇસેટ ઇન્સ્યુલિન ઉત્પન્ન કરનારા સ્વાદુપિંડના કોષો (રોગ અને એન્ટિવાયરલ એન્ટિબોડીઝના કિસ્સામાં) .
બ્લડ સુગર ટેસ્ટ
ખાંડ માટે રક્ત પરીક્ષણ એ ખૂબ જ માહિતીપ્રદ અને સસ્તું પદ્ધતિ છે. તે સવારે ખાલી પેટ પર સખત રીતે હાથ ધરવામાં આવે છે. સામાન્ય રીતે, ગ્લુકોઝની સાંદ્રતા 3.3 થી 5.5 એમએમઓએલ / એલ સુધી હોય છે. દિવસ દરમિયાન, ખાંડનું પ્રમાણ ખોરાક પર આધાર રાખીને વધઘટ થાય છે. નિદાન માટે વિવિધ દિવસોમાં બહુવિધ માપનની જરૂર હોય છે. ડાયાબિટીઝના દર્દીમાં, વેનિસ રક્તમાં ગ્લાયસીમિયા 10 એમએમઓએલ / એલ કરતા વધારે હોય છે, કેશિકામાં - 11.1 એમએમઓએલ / એલ. લેબોરેટરી પ્રકારનાં સંશોધનનો ઉપયોગ હોર્મોનલ ઉપચારની પૃષ્ઠભૂમિ (ઉદાહરણ તરીકે, જ્યારે થાઇરોઇડ હોર્મોન્સ લેતી વખતે) સામે, સર્જિકલ હસ્તક્ષેપ પછી, બળતરા રોગના ઉત્તેજના માટે થતો નથી.
ગ્લાયકેટેડ હિમોગ્લોબિન એસે
ગ્લાયકેટેડ હિમોગ્લોબિન હિમોગ્લોબિન પ્રોટીનમાં ગ્લુકોઝના ઉમેરા દ્વારા રચાય છે, જે લાલ રક્તકણોમાં જોવા મળે છે. અધ્યયન માટેની સામગ્રી એન્ટીકોએગ્યુલન્ટ સાથે સંપૂર્ણ રક્ત છે. આ રોગની સારવારને નિયંત્રિત કરવા માટે ડાયાબિટીસના નિદાન માટે, વળતરના નિર્ધાર માટે, આ વિશ્લેષણ ફરજિયાત છે. તે વિશ્લેષણ સમયે નહીં, પરંતુ છેલ્લા ત્રણ મહિનામાં સરેરાશ ગ્લુકોઝનું સ્તર દર્શાવે છે. ધોરણ -6--6% છે, આ સૂચકથી મોટા પ્રમાણમાં વિચલન એ ડાયાબિટીસ મેલીટસ સૂચવે છે, શરીરમાં આયર્નનો અભાવ.
સી-પેપ્ટાઇડનું નિર્ધારણ ઇન્સ્યુલિન આધારિત અને બિન-ઇન્સ્યુલિન-આધારિત પ્રકારનાં ડાયાબિટીસ વચ્ચેનો તફાવત શક્ય બનાવે છે, જેથી ઇન્સ્યુલિનનો સૌથી યોગ્ય ડોઝ નક્કી કરી શકાય. સામાન્ય રીતે, સી-પેપ્ટાઇડની સામગ્રી 0.5 - 2.0 /g / L છે. આ મૂલ્યમાં ઘટાડો અંતર્જાત ઇન્સ્યુલિનની ઉણપ, ડાયાબિટીસ મેલિટસનું વધારવું, સ્તરમાં વધારો ક્રોનિક રેનલ નિષ્ફળતા, ઇન્સ્યુલનોમા સૂચવે છે. સી-પેપ્ટાઇડની રચનાને દબાવવા માટે પરીક્ષણની મદદથી શંકાની પુષ્ટિ પણ કરવામાં આવે છે: વિશ્લેષણ પછી, ઇન્સ્યુલિન આપવામાં આવે છે અને એક કલાક પછી પરીક્ષણ પુનરાવર્તિત થાય છે.
રોગને શોધી કા Urવા માટે યુરીનાલિસિસનો ઉપયોગ વધારાના પગલા તરીકે થાય છે. પેશાબમાં ગ્લુકોઝની તપાસ એ પેથોલોજીકલ પ્રક્રિયાની સ્પષ્ટ નિશાની માનવામાં આવે છે. કીટોન બોડીઝની શોધ એ એક જટિલ સ્વરૂપના વિકાસને સૂચવે છે. મૌખિક પોલાણમાંથી એસીટોનની સતત ગંધ એસેટોન્યુરિયા સૂચવે છે.
અંતocસ્ત્રાવી રોગ અન્ય આંતરિક અવયવોના કાર્યને અસર કરી શકે છે, તેથી, રોગના પ્રકાર, તબક્કા નક્કી કરવા અને અન્ય સિસ્ટમોની નિષ્ક્રિયતા શોધવા માટે, ડાયાબિટીસના વ્યાપક નિદાનની ભલામણ કરવામાં આવે છે. આ કિસ્સામાં ડ doctorક્ટર દર્દીની ફરિયાદો, લેબોરેટરી અને ઇન્સ્ટ્રુમેન્ટલ અભ્યાસ પર આધારિત છે.
ઇન્સ્યુલિન આધારિત ડાયાબિટીસ મેલીટસના નિદાન માટેનું મુખ્ય માપદંડ છે: fasting.7 એમએમઓએલ / એલ કરતા વધુની રક્ત ગ્લુકોઝ સાંદ્રતા, પેશાબમાં ગ્લુકોઝ અને કીટોન શરીરની હાજરી, સ્વાદુપિંડના કોશિકાઓ માટે એન્ટિબોડીઝના ઉચ્ચ સ્તરોની સ્થાપના કરવામાં આવે છે.કાર્બોહાઇડ્રેટ મેટાબોલિઝમના છુપાયેલા વિકારો ગ્લાયકોસાઇલેટેડ હિમોગ્લોબિન (9% કરતા વધારે) અને ફ્રુક્ટosસામિન (3 એમએમઓએલ / એલ કરતા વધુ), વગેરેનો અભ્યાસ કરીને શોધી શકાય છે.
બિન-ઇન્સ્યુલિન આધારિત ડાયાબિટીસ મેલીટસ માટે, ડાયગ્નોસ્ટિક માપદંડ એ 6.7 એમએમઓએલ / એલ ઉપર ઉપવાસ ગ્લુકોઝના સ્તરમાં વધારો છે.
પેશાબમાં એલિવેટેડ ગ્લુકોઝ સામાન્ય રીતે દૈનિક પિરસવાના અપૂર્ણાંક અભ્યાસ દ્વારા નક્કી કરવામાં આવે છે. ગ્લાયકોસાઇલેટેડ હિમોગ્લોબિન અને ફ્રુક્ટosસામિનનું સ્તર પણ એલિવેટેડ છે. પરંતુ ઇમ્યુનોરેક્ટિવ ઇન્સ્યુલિન અને સી-પેપ્ટાઇડનું સ્તર સામાન્ય મૂલ્યો કરતાં વધુ નથી.
એ નોંધવું જોઇએ કે ડાયાબિટીસનું નિદાન એલ્વેટેડ ઉપવાસ ગ્લુકોઝના ઓછામાં ઓછા બે ગણો નિર્ધારના આધારે અથવા મનસ્વી રીતે પસંદ કરેલા સમયે 11 એમએમઓએલ / એલના લોહીમાં ગ્લુકોઝની સાંદ્રતાના બે વાર સ્થાપિત વધારાના આધારે સ્થાપિત થાય છે.
વ્યવહારમાં, ઘણી વખત એવી પરિસ્થિતિઓ હોય છે જ્યારે, ડાયાબિટીસ મેલિટસના નિદાન માટે, ગ્લુકોઝના ભાર સાથે પરીક્ષણ કરવું જરૂરી છે (આ પરીક્ષણ સાથે, ગ્લુકોઝ સહનશીલતાનું નિદાન પણ થાય છે).
ડાયાબિટીસનું નિદાન આ પરીક્ષણના નીચેના સૂચકાંકો પર આધારિત છે: ખાલી પેટ પર - 6.7 એમએમઓએલ / એલ કરતા વધારે, ગ્લુકોઝ લોડ થયાના બે કલાક પછી - 11.1 એમએમઓએલ / એલથી વધુ. લાક્ષણિક રીતે, આ સૂચકાંકો રોગના પ્રથમ ક્લિનિકલ લાક્ષણિકતાઓ સાથે એકરુપ છે.
ડાયાબિટીસ મેલીટસની ગૂંચવણો મુખ્યત્વે કોમાના વિકાસ દ્વારા જોખમી છે, જેમાં કટોકટીની સંભાળની જરૂર છે. આવી પરિસ્થિતિઓમાં કેટોએસિડોસિસ અને કીટોસિડોટિક ડાયાબિટીક કોમા, હાયપોગ્લાયસિમિક કોમા, તેમજ હાયપરerસ્મોલર અને લેક્ટીસિડલ કોમા શામેલ છે. આ શરતોનો વિકાસ તીવ્ર મેટાબોલિક ડિસઓર્ડર્સ સાથે સંકળાયેલ છે. સૌથી સામાન્ય કેટોસીડોટિક ડાયાબિટીક કોમા અને હાઇપોગ્લાયકેમિક કોમા.
ડાયાબિટીઝની સારવારનો હેતુ ઇન્સ્યુલિનની ઉણપથી થતા મેટાબોલિક ડિસઓર્ડર્સને દૂર કરવા અને રક્ત વાહિનીઓના જખમને અટકાવવા અથવા દૂર કરવાનો છે. ડાયાબિટીસ મેલિટસના પ્રકાર (ઇન્સ્યુલિન આધારિત અથવા બિન-ઇન્સ્યુલિન આધારિત) ના આધારે, દર્દીઓને ઇન્સ્યુલિન અથવા ઓરલ એડમિનિસ્ટ્રેશન દવાઓ સૂચવવામાં આવે છે જેની સુગર-અસર ઓછી હોય છે. ડાયાબિટીસ મેલિટસવાળા તમામ દર્દીઓએ નિષ્ણાત ડ doctorક્ટર દ્વારા સ્થાપિત આહારનું પાલન કરવું આવશ્યક છે, ગુણાત્મક અને માત્રાત્મક રચના જે ડાયાબિટીસ મેલિટસના પ્રકાર પર પણ આધારિત છે. બિન-ઇન્સ્યુલિન આધારિત ડાયાબિટીસવાળા લગભગ 20% દર્દીઓ માટે, ખાંડનો ખોરાક એ વળતર મેળવવા માટે એકમાત્ર અને પૂરતી સારવારની પદ્ધતિ છે. બિન-ઇન્સ્યુલિન આધારિત ડાયાબિટીસ મેલીટસવાળા દર્દીઓમાં, ખાસ કરીને મેદસ્વીપણામાં, રોગનિવારક પોષણ વધારે વજનને દૂર કરવાના લક્ષ્યમાં હોવું જોઈએ. આવા દર્દીઓમાં શરીરના વજનને સામાન્ય બનાવવા અથવા ઘટાડ્યા પછી, ખાંડ-ઘટાડતી દવાઓનો ઉપયોગ ઓછો થાય છે, અને કેટલીકવાર તે સંપૂર્ણપણે દૂર થાય છે.
ડાયાબિટીઝના દર્દીના આહારમાં પ્રોટીન, ચરબી અને કાર્બોહાઇડ્રેટ્સનું પ્રમાણ શારીરિક હોવું જોઈએ. તે જરૂરી છે કે પ્રોટીનનું પ્રમાણ 16-20%, કાર્બોહાઇડ્રેટ - 50-60%, ચરબી - 24-30%. આહાર કહેવાતા આધારે આધારે ગણવામાં આવે છે. આદર્શ, અથવા શ્રેષ્ઠ, શરીરનું વજન. ડાયાબિટીઝના દરેક દર્દીએ વ્યક્તિગત આહારનું કડક પાલન કરવું જોઈએ, નિષ્ણાત ડ doctorક્ટર દ્વારા કમ્પાઈલ કરીને, દર્દી દ્વારા કરવામાં આવેલા કામના વજન, heightંચાઈ અને પ્રકૃતિને ધ્યાનમાં રાખીને, તેમજ ડાયાબિટીઝના પ્રકારને ધ્યાનમાં લેવી. તેથી, જો, હળવા શારીરિક કાર્ય કરતી વખતે, શરીરને આદર્શ વજનના 1 કિગ્રા દીઠ 30-40 કેસીએલ મેળવવાની જરૂર છે, તો પછી 70 કિલો વજન સાથે, પ્રત્યેક 1 કિગ્રા સરેરાશ 35 કેસીએલ, એટલે કે 2500 કેસીએલ છે, જરૂરી છે. ખાદ્ય ઉત્પાદનોમાં પોષક તત્ત્વોની સામગ્રી જાણીને, તમે તે દરેકના એકમ માસ દીઠ કિલોકoriesલરીઝની સંખ્યાની ગણતરી કરી શકો છો.
ડાયાબિટીસ મેલીટસવાળા દર્દીને અપૂર્ણાંક પોષણ (દિવસમાં 5-6 વખત ખાવું) ની એક જીવનપદ્ધતિની ભલામણ કરવામાં આવે છે. જો શક્ય હોય તો દૈનિક આહારનું દૈનિક કેલરીક મૂલ્ય અને પોષક મૂલ્ય સમાન હોવું જોઈએ, કારણ કે આ લોહીમાં ગ્લુકોઝની સાંદ્રતામાં તીવ્ર વધઘટ અટકાવે છે. જો કે, energyર્જા વપરાશની માત્રા ધ્યાનમાં લેવી જરૂરી છે, જે વિવિધ દિવસોમાં અલગ હોય છે. આપણે ફરીથી આહારમાં કડક પાલનના મહત્વ પર ભાર મૂકવો જોઈએ, જે રોગ માટે વધુ સંપૂર્ણ વળતર પ્રાપ્ત કરવાનું શક્ય બનાવે છે. ડાયાબિટીઝવાળા સુગરના દર્દીઓને ખાંડ અને અન્ય મીઠાઈઓ, સરળતાથી સુપાચ્ય કાર્બોહાઈડ્રેટ (દ્રાક્ષ, પર્સિમન્સ, અંજીર, તરબૂચ), મસાલાથી સમૃદ્ધ ફળો છે. ખાંડના અવેજી (સોર્બીટોલ, ઝાયલીટોલ, વગેરે) ને દરરોજ 30 ગ્રામ કરતા વધુની માત્રામાં આહારમાં શામેલ કરી શકાય છે. ડાયાબિટીઝના પ્રકાર અને દર્દીના શરીરના વજનના આધારે, બ્રેડનો વપરાશ દિવસ દીઠ 100 થી 400 ગ્રામ, લોટ ઉત્પાદનો - દરરોજ 60-90 ગ્રામ સુધીનો હોય છે. બટાટા દરરોજ 200-300 ગ્રામ સુધી મર્યાદિત હોય છે, પશુ ચરબી (માખણ, ચરબીયુક્ત, ડુક્કરનું માંસ ચરબી) થી 30-40 ગ્રામ, તેમને વનસ્પતિ તેલ અથવા માર્જરિનથી બદલવાની ભલામણ કરવામાં આવે છે. શાકભાજી - સફેદ કોબી, કાકડી, લેટીસ, ટામેટાં, ઝુચિની વ્યવહારીક અમર્યાદિત છે. બીટ, ગાજર, સફરજન અને અન્ય અનવેઇન્ટેડ ફળોનો ઉપયોગ દરરોજ 300-400 ગ્રામથી વધુ ન હોવો જોઈએ. ઓછી ચરબીવાળી માંસ અને માછલીની જાતોને દૈનિક આહારમાં 200 ગ્રામ, દૂધ અને ડેરી ઉત્પાદનો કરતાં વધુ નહીં - 500 ગ્રામ, કુટીર ચીઝ -150 ગ્રામ, ઇંડા - 1-1, દિવસ દીઠ 1 ઇંડાની માત્રામાં શામેલ થવી જોઈએ. મધ્યમ (6-10 ગ્રામ સુધી) મીઠું પ્રતિબંધ જરૂરી છે.
સુગર ડાયાબિટીસવાળા દર્દીઓના દૈનિક આહારમાં વિટામિનનો પૂરતો પ્રમાણ હોવો જોઈએ, ખાસ કરીને વિટામિન એ, સી, બી વિટામિન્સ જ્યારે આહારનું સંકલન કરતી વખતે, દર્દીની સ્થિતિ, સહવર્તી રોગોની હાજરી અને પેટોલ, શરતો ધ્યાનમાં લેવી જરૂરી છે. કેટોએસિડોસિસ સાથે, દર્દીના આહારમાં ચરબીનું પ્રમાણ ઓછું થાય છે; કેટોસીડોસિસ દૂર કર્યા પછી, દર્દી ફરીથી પાછલા દૈનિક ખોરાકના સેટમાં પાછા આવી શકે છે. ઉત્પાદનોની રાંધણ પ્રક્રિયાની પ્રકૃતિ એથી ઓછી મહત્વની નથી, કોલેજિસ્ટાઇટિસ, ગેસ્ટ્રાઇટિસ, પેપ્ટીક અલ્સર ડિસીઝ અને ડ dr. જેવા સહવર્તી રોગોને ધ્યાનમાં રાખીને, ધાર પણ બનાવવી જોઈએ.
Allbest.ru પર પોસ્ટ કર્યું
સમાન દસ્તાવેજો
ટર્મ પેપર 64.8 કે, 11/27/2013 ઉમેર્યું
ઇન્સ્યુલિન આધારિત અને બિન-ઇન્સ્યુલિન આધારિત આ ડાયાબિટીસ મેલીટસનું રોગશાસ્ત્ર. ડાયાબિટીસનું વર્ગીકરણ. ડાયાબિટીઝના જોખમનાં પરિબળો. નિયંત્રણ અને પ્રાયોગિક પ્લોટમાં પાણી પુરવઠાની પરિસ્થિતિઓનું તુલનાત્મક આરોગ્યપ્રદ આકારણી. વસ્તીના પોષણનું મૂલ્યાંકન.
ટર્મ પેપર 81.2 કે, 02/16/2012 ઉમેર્યા
ડાયાબિટીસ મેલીટસની વ્યાખ્યા અને વર્ગીકરણ - એક અંતocસ્ત્રાવી રોગ જે ઇન્સ્યુલિન હોર્મોનની ઉણપને કારણે વિકસે છે. ડાયાબિટીસના મુખ્ય કારણો, લક્ષણો, ક્લિનિક, પેથોજેનેસિસ. રોગનું નિદાન, ઉપચાર અને નિવારણ.
પ્રસ્તુતિ 374.7 કે, ઉમેર્યું 12.25.2014
ડાયાબિટીસ મેલીટસનું ઇટીઓલોજી, તેનું પ્રારંભિક નિદાન. ગ્લુકોઝ સહિષ્ણુતા પરીક્ષણ. રશિયામાં ડાયાબિટીસનો વ્યાપ. પ્રશ્નાવલિ "ડાયાબિટીસનું જોખમ મૂલ્યાંકન". પેરામેડિક્સ માટે મેમો "ડાયાબિટીઝનું પ્રારંભિક નિદાન."
ટર્મ પેપર 1.7 એમ, 05/16/2017 ઉમેર્યું
ડાયાબિટીઝનું ક્લિનિકલ વર્ણન વિશ્વના સૌથી સામાન્ય રોગોમાંનું એક છે. જોખમ પરિબળો અને વિકાસના કારણોનો અભ્યાસ. ડાયાબિટીઝ અને તેના અભિવ્યક્તિના સંકેતો. રોગની તીવ્રતાના ત્રણ ડિગ્રી. પ્રયોગશાળા સંશોધન પદ્ધતિઓ.
ટર્મ પેપર 179.2 કે, ઉમેર્યું 03/14/2016
ડાયાબિટીસ અને તેમની દેખરેખની જટિલતાઓને. હાયપોગ્લાયકેમિક સ્થિતિઓ, તેમનું વર્ણન. લોહીમાં ગ્લુકોઝનો બાયોકેમિકલ અભ્યાસ. ડાયાબિટીઝના નિદાન માટેના માપદંડ. ગ્લુકોસુરિયા માટે દરરોજ પેશાબની પરીક્ષા. પેશાબમાં આલ્બ્યુમિન (માઇક્રોઆલ્બ્યુમિન્યુરિયા).
ટર્મ પેપર 217.4 કે, 06/18/2015 ઉમેરી
ડાયાબિટીસ મેલીટસનું વર્ગીકરણ - એક અંત endસ્ત્રાવી રોગ, નિરપેક્ષ અથવા સંબંધિત ઇન્સ્યુલિનની ઉણપને કારણે રક્ત ખાંડમાં તીવ્ર વધારો દ્વારા વર્ગીકૃત થયેલ. ડાયાબિટીસનું કારણ, નિદાન અને હર્બલ દવાઓની પદ્ધતિઓ.
એબ્સ્ટ્રેક્ટ 23.7 કે, 2 ડિસેમ્બર, 2013 ઉમેરી
સંબંધિત અથવા સંપૂર્ણ ઇન્સ્યુલિનની ઉણપ સાથે સંકળાયેલ અંતocસ્ત્રાવી રોગ તરીકે ડાયાબિટીસની વિભાવના. ડાયાબિટીસના પ્રકારો, તેના મુખ્ય ક્લિનિકલ લક્ષણો. રોગની શક્ય ગૂંચવણો, દર્દીઓની જટિલ સારવાર.
પ્રસ્તુતિ 78.6 કે, ઉમેર્યું 1/20/2016
અંત diabetesસ્ત્રાવી રોગ તરીકે ડાયાબિટીસનું લક્ષણ. ગર્ભાવસ્થા દરમિયાન ડાયાબિટીસ મેલિટસ પ્રકાર વીના વિકાસના કારણો. સગર્ભાવસ્થા ડાયાબિટીસ: જોખમના મુખ્ય પરિબળો, શક્ય ગૂંચવણો, નિદાન અને નિયંત્રણ. હાઈપોગ્લાયકેમિઆના મુખ્ય લક્ષણો.
એબ્સ્ટ્રેક્ટ 28.5 કે, 02/12/2013 ઉમેર્યા
ઇટીઓલોજી, પેથોજેનેસિસ, વર્ગીકરણ અને પ્રકાર 1 અને ટાઇપ 2 ડાયાબિટીસ મેલીટસના વિશિષ્ટ ડાયગ્નોસ્ટિક માપદંડ. ડાયાબિટીઝની ઘટનાના આંકડા, આ રોગના મુખ્ય કારણો. ડાયાબિટીસ મેલીટસના લક્ષણો, કી નિદાનના માપદંડ.
પ્રસ્તુતિ 949.8 કે, 03/13/2015 ઉમેરી
ઇન્સ્યુલિન આધારિત ડાયાબિટીસ મેલીટસ (એનઆઈડીડીએમ) ના પેથોજેનેસિસ
બિન-ઇન્સ્યુલિન આધારિત ડાયાબિટીસ મેલીટસ (એનઆઈડીડીએમ) ક્ષતિગ્રસ્ત ઇન્સ્યુલિન સ્ત્રાવ અને તેની ક્રિયા સામે પ્રતિકારને લીધે થાય છે. સામાન્ય રીતે, ઇન્સ્યુલિનનું મુખ્ય સ્ત્રાવ લયબદ્ધ રીતે થાય છે, ગ્લુકોઝના ભારના જવાબમાં. બિન-ઇન્સ્યુલિન આધારિત ડાયાબિટીસ મેલીટસ (એનઆઈડીડીએમ) ના દર્દીઓમાં, ઇન્સ્યુલિનનું મૂળભૂત લયબદ્ધ પ્રકાશન નબળાઇ છે, ગ્લુકોઝ લોડિંગનો પ્રતિસાદ અપૂરતો છે, અને ઇન્સ્યુલિનનું મૂળભૂત સ્તર એલિવેટેડ છે, જો કે તે હાયપરગ્લાયકેમિઆ કરતા પ્રમાણમાં ઓછું છે.
સ્થિર પ્રથમ દેખાય છે હાઈપરગ્લાયકેમિઆ અને હાયપરિન્સ્યુલેનેમિયા, જે ઇન્સ્યુલિન આધારિત નહિતર ડાયાબિટીસ મેલીટસ (એનઆઈડીડીએમ) ના વિકાસની શરૂઆત કરે છે. સતત હાઈપરગ્લાયકેમિઆ આઇલેટ બી-સેલ્સની સંવેદનશીલતામાં ઘટાડો કરે છે, જે આપેલ રક્ત ગ્લુકોઝના સ્તર માટે ઇન્સ્યુલિનના પ્રકાશનમાં ઘટાડો તરફ દોરી જાય છે. એ જ રીતે, ઇન્સ્યુલિનના એલિવેટેડ બેસલ સ્તરો, ઇન્સ્યુલિન રીસેપ્ટર્સને અવરોધે છે, તેમનો ઇન્સ્યુલિન પ્રતિકાર વધે છે.
વધુમાં, સંવેદનશીલતા હોવાથી ઇન્સ્યુલિન ગ્લુકોગનનું ઘટાડો, વધતું સ્ત્રાવ, વધારે ગ્લુકોગનના પરિણામે યકૃતમાંથી ગ્લુકોઝનું પ્રકાશન વધે છે, જે હાયપરગ્લાયકેમિઆ વધારે છે. અંતે, આ દુષ્ટ ચક્ર બિન-ઇન્સ્યુલિન આધારિત ડાયાબિટીસ મેલિટસ તરફ દોરી જાય છે.
લાક્ષણિક બિન-ઇન્સ્યુલિન આધારિત ડાયાબિટીસ મેલીટસ આનુવંશિક વલણ અને પર્યાવરણીય પરિબળોના સંયોજનથી ઉત્પન્ન થાય છે. આનુવંશિક વલણને સમર્થન આપતા નિરીક્ષણોમાં મોનોઝિગસ અને ડિઝિગોટિક જોડિયા, પારિવારિક સંચય અને વિવિધ વસ્તીમાં વ્યાપક પ્રમાણમાં તફાવત શામેલ છે.

તેમ છતાં વારસોનો પ્રકાર માનવામાં આવે છે મલ્ટિ-ફેક્ટર, વય, લિંગ, વંશીયતા, શારીરિક સ્થિતિ, આહાર, ધૂમ્રપાન, જાડાપણું અને ચરબી વિતરણના પ્રભાવથી અવરોધાયેલા મુખ્ય જનીનોની ઓળખને થોડી સફળતા પ્રાપ્ત થઈ છે.
સંપૂર્ણ જીનોમ સ્ક્રીનીંગ બતાવ્યું કે નોન-ઇન્સ્યુલિન આધારિત ડાયાબિટીસ મેલિટસવાળા આઇસલેન્ડિક વસ્તીમાં, ટ્રાંસ્ક્રિપ્શન ફેક્ટર ટીસીએફ 7 એલ 2 ની ઇન્ટ્રોનમાં ટૂંકા ટandન્ડમ રીપીટની બહુપત્ની એલિલ્સ નજીકથી જોડાયેલા છે. હેટરોઝાઇગોટ્સ (38 38% વસ્તી) અને હોમોઝાયગોટ્સ (the% વસ્તી) નોન-કેરિયર્સની તુલનાએ એનઆઈડીડીએમનું જોખમ અનુક્રમે આશરે 1.5 અને 2.5 ગણો વધારે છે.
એલિવેટેડ જોખમ કેરિયર્સમાં, ટીસીએફ 7 એલ 2 ડેનિશ અને અમેરિકન દર્દી જૂથોમાં પણ મળી હતી. આ એલીલ સાથે સંકળાયેલ એનઆઈડીડીએમનું જોખમ 21% છે. ટીસીએફ 7 એલ 2 ગ્લુકોગન હોર્મોનની અભિવ્યક્તિમાં સામેલ એક ટ્રાંસ્ક્રિપ્શન પરિબળને એન્કોડ કરે છે, જે રક્ત ગ્લુકોઝની સાંદ્રતામાં વધારો કરે છે, ઇન્સ્યુલિનની કાર્યવાહીની વિરુદ્ધ કાર્ય કરે છે, જે રક્ત ગ્લુકોઝનું સ્તર ઘટાડે છે. ફિનિશ અને મેક્સીકન જૂથોની તપાસથી બીજો એક સંજોગો જાહેર થયો, પી.પી.આર.જી. જીનમાં પ્રોગો 12 એ 1 એનું પરિવર્તન, જે સ્પષ્ટપણે આ વસ્તી માટે ચોક્કસ છે અને એનઆઈડીડીએમના 25% વસ્તીનું જોખમ પૂરું પાડે છે.
વધુ વારંવાર એલીલે પ્રોલીન 85% ની આવર્તન સાથે થાય છે અને તે ડાયાબિટીઝના જોખમમાં (1.25 વખત) થોડો વધારો કરે છે.
જીન PPARG - પરમાણુ હોર્મોન રીસેપ્ટર પરિવારનો સભ્ય અને ચરબી કોષોના કાર્ય અને તફાવતને નિયંત્રિત કરવા માટે મહત્વપૂર્ણ છે.
ભૂમિકાની પુષ્ટિ પરિબળો પર્યાવરણીય પરિબળોમાં મોનોઝિગોટિક જોડિયામાં 100% કરતા પણ ઓછા સુમેળ, આનુવંશિક રીતે સમાન વસતીમાં વિતરણમાં તફાવત અને જીવનશૈલી, પોષણ, જાડાપણું, ગર્ભાવસ્થા અને તાણ સાથે જોડાણ શામેલ છે. પ્રાયોગિક રૂપે પુષ્ટિ કરવામાં આવી છે કે ઇન્સ્યુલિન આધારિત ડાયાબિટીસ મેલિટસના વિકાસ માટે આનુવંશિક વલણ પૂર્વજરૂરીયાત હોવા છતાં, ઇન્સ્યુલિન આધારિત ડાયાબિટીસ મેલિટસ (એનઆઈડીડીએમ) ની ક્લિનિકલ અભિવ્યક્તિ પર્યાવરણીય પરિબળોના પ્રભાવ પર ખૂબ આધારિત છે.
ઇન્સ્યુલિન આધારિત ડાયાબિટીસ મેલીટસ (એનઆઈડીડીએમ) નો ફેનોટાઇપ અને વિકાસ.
સામાન્ય રીતે બિન-ઇન્સ્યુલિન આધારિત ડાયાબિટીસ મેલીટસ (એનઆઈડીડીએમ) એ મધ્યયુગીન અથવા તેથી વધુ ઉંમરના મેદસ્વી લોકોમાં જોવા મળે છે, જોકે માંદગી બાળકો અને યુવાનોની સંખ્યા યુવાનોમાં મેદસ્વી અને અપૂરતી ગતિશીલતાની સંખ્યામાં વધારો થવાને કારણે વધી રહી છે.
પ્રકાર 2 ડાયાબિટીસ ક્રમિક શરૂઆત છે અને સામાન્ય રીતે એલિવેટેડ ગ્લુકોઝ સ્તર દ્વારા પ્રમાણિત પરીક્ષા સાથે નિદાન કરવામાં આવે છે. પ્રકાર 1 ડાયાબિટીસવાળા દર્દીઓથી વિપરીત, નોન-ઇન્સ્યુલિન આધારિત ડાયાબિટીસ મેલીટસ (એનઆઈડીડીએમ) ના દર્દીઓ સામાન્ય રીતે કેટોએસિડોસિસ વિકસિત કરતા નથી. મૂળભૂત રીતે, નોન-ઇન્સ્યુલિન આધારિત ડાયાબિટીસ મેલિટસ (એનઆઈડીડીએમ) નો વિકાસ ત્રણ ક્લિનિકલ તબક્કાઓમાં વહેંચાયેલો છે.
ગ્લુકોઝ એકાગ્રતા પ્રથમ લોહી એલિવેટેડ ઇન્સ્યુલિનના સ્તર હોવા છતાં સામાન્ય રહે છે, જે સૂચવે છે કે ઇન્સ્યુલિનના લક્ષ્ય પેશીઓ હોર્મોનના પ્રભાવ માટે પ્રમાણમાં પ્રતિરોધક રહે છે. પછી, ઇન્સ્યુલિનની વધેલી સાંદ્રતા હોવા છતાં, વ્યાયામ પછી હાયપરગ્લાયકેમિઆ વિકસે છે. અંતે, નબળા ઇન્સ્યુલિન સ્ત્રાવને લીધે ભૂખ હાયપરગ્લાયકેમિઆ થાય છે અને ડાયાબિટીસનું ક્લિનિકલ ચિત્ર.
હાઈપરગ્લાયકેમિઆ ઉપરાંત, મેટાબોલિક વિકારોઆઇલેટ બી-સેલ ડિસફંક્શન અને ઇન્સ્યુલિન પ્રતિકાર કારણે એથરોસ્ક્લેરોસિસ, પેરિફેરલ ન્યુરોપથી, રેનલ પેથોલોજી, મોતિયા અને રેટિનોપેથીને કારણે થાય છે. બિન-ઇન્સ્યુલિન આધારિત ડાયાબિટીસ મેલીટસ (એનઆઈડીડીએમ) ધરાવતા છ દર્દીઓમાંના એકમાં, રેનલ નિષ્ફળતા અથવા નીચલા હાથપગના વિચ્છેદનની જરૂરિયાતવાળી ગંભીર વેસ્ક્યુલર પેથોલોજી વિકસે છે, રેટિનોપેથીના વિકાસને કારણે પાંચમાંથી એક આંધળું થઈ જાય છે.
આનો વિકાસ જટિલતાઓને આનુવંશિક પૃષ્ઠભૂમિ અને ચયાપચય નિયંત્રણની ગુણવત્તાને કારણે. ગ્લાયકોસાઇલેટેડ હિમોગ્લોબિન (HbA1c) નું સ્તર નક્કી કરીને ક્રોનિક હાયપરગ્લાયકેમિઆ શોધી શકાય છે. કડક, શક્ય તેટલું સામાન્ય નજીક, એચબીએ 1 સીના સ્તરના નિર્ધારણ સાથે, ગ્લુકોઝ એકાગ્રતા (7% કરતા વધુ નહીં) જાળવવાથી, ગૂંચવણોનું જોખમ 35-75% ઘટાડે છે અને સરેરાશ આયુષ્ય વધારી શકે છે, જે હાલમાં સ્થાપના પછીના 17 વર્ષ સરેરાશ છે કેટલાક વર્ષોથી નિદાન.
ફેનોટાઇપિક સુવિધાઓ બિન-ઇન્સ્યુલિન આધારિત ડાયાબિટીસ મેલીટસનું અભિવ્યક્તિ:
On શરૂઆતની ઉંમર: નાનપણથી પુખ્તવય સુધી
• હાયપરગ્લાયકેમિઆ
Ins સંબંધિત ઇન્સ્યુલિનની ઉણપ
• ઇન્સ્યુલિન પ્રતિકાર
Es સ્થૂળતા
Black ત્વચા કાળા થવાના એકેથોસિસ
ઇન્સ્યુલિન આધારિત ડાયાબિટીસ મેલીટસ (એનઆઈડીડીએમ) ની સારવાર
ઘટી શરીરનું વજનવધેલી શારીરિક પ્રવૃત્તિ અને આહારમાં ફેરફાર, ઇન્સ્યુલિન આધારિત ડાયાબિટીસ મેલીટસ (એનઆઈડીડીએમ) વાળા મોટાભાગના દર્દીઓમાં ઇન્સ્યુલિનની સંવેદનશીલતા નોંધપાત્ર રીતે સુધારવામાં મદદ કરે છે. દુર્ભાગ્યવશ, ઘણા દર્દીઓ સુધારણા પ્રાપ્ત કરવા માટે તેમની જીવનશૈલીમાં ધરમૂળથી ફેરફાર કરવા માટે સક્ષમ નથી અથવા વલણ ધરાવતા નથી, અને સલ્ફોનીલ્યુરેટ્સ અને બિગુઆનાઇડ્સ જેવી મૌખિક હાયપોગ્લાયકેમિક દવાઓથી સારવારની જરૂર છે. થાઇઝોલિડિનેડીઅનેસ, ત્રીજા વર્ગની દવાઓ, પી.પી.આર.જી. સાથે બંધનકર્તા દ્વારા ઇન્સ્યુલિન પ્રતિકાર ઘટાડે છે.
તમે ચોથાનો ઉપયોગ પણ કરી શકો છો ડ્રગ કેટેગરી - gl-ગ્લુકોસિડેઝ અવરોધકો, ગ્લુકોઝના આંતરડાના શોષણને ધીમું કરીને અભિનય કરે છે. આ ડ્રગના દરેક વર્ગોને ઇન્સ્યુલિન આધારિત ડાયાબિટીસ મેલિટસ (એનઆઈડીડીએમ) માટે મોનોથેરાપી તરીકે મંજૂરી આપવામાં આવે છે. જો તેમાંથી એક રોગના વિકાસને રોકતો નથી, તો બીજા વર્ગની દવા ઉમેરી શકાય છે.
ઓરલ હાયપોગ્લાયકેમિક તૈયારીઓ વજન ઘટાડવા, શારીરિક પ્રવૃત્તિમાં વધારો અને આહારમાં પરિવર્તન જેવા ગ્લુકોઝ નિયંત્રણ પ્રાપ્ત કરવામાં એટલું અસરકારક નથી.ગ્લુકોઝ નિયંત્રણ પ્રાપ્ત કરવા અને ગૂંચવણોનું જોખમ ઘટાડવા માટે, કેટલાક દર્દીઓને ઇન્સ્યુલિન ઉપચારની જરૂર હોય છે, જો કે, તે ઇન્સ્યુલિન પ્રતિકાર વધારે છે, હાયપરિન્સ્યુલિનમિયા અને મેદસ્વીતામાં વધારો કરે છે.
બિન-ઇન્સ્યુલિન આધારિત ડાયાબિટીસ મેલીટસ (એનઆઈડીડીએમ) ના વારસાના જોખમો
વસ્તીનું જોખમ બિન-ઇન્સ્યુલિન આધારિત ડાયાબિટીસ મેલીટસ (એનઆઈડીડીએમ) એ અભ્યાસ કરેલી વસ્તી પર ખૂબ નિર્ભર છે, મોટાભાગની વસ્તીમાં આ જોખમ 1 થી 5% સુધીનું છે, જોકે યુએસએમાં તે 6-7% છે. જો દર્દીમાં બીમાર ભાઈ-બહેન હોય, તો જોખમ 10% સુધી વધે છે, બીમાર ભાઈ-બહેન અને અન્ય પ્રથમ-ડિગ્રી સંબંધીની હાજરી જોખમ 20% સુધી વધે છે, જો મોનોઝિગોટિક જોડિયા બીમાર છે, તો જોખમ 50-100% સુધી વધે છે.
આ ઉપરાંત, નોન-ઇન્સ્યુલિન આધારિત ડાયાબિટીસ મેલીટસ (એનઆઈડીડીએમ) ના કેટલાક સ્વરૂપો પ્રકાર 1 ડાયાબિટીસથી ઓવરલેપ થતાં હોવાથી, ન્યુ-ઇન્સ્યુલિન આધારિત ડાયાબિટીસ મેલીટસ (એનઆઈડીડીએમ) વાળા માતા-પિતાનાં બાળકોને પ્રકાર 1 ડાયાબિટીસ થવાનું 10 માં 1 નું અનુભવનું જોખમ રહેલું છે.
બિન-ઇન્સ્યુલિન આધારિત ડાયાબિટીસ મેલિટસનું ઉદાહરણ. અમેરિકન ભારતીય પીમા આદિજાતિ, તંદુરસ્ત 38 વર્ષીય એમ.પી., બિન-ઇન્સ્યુલિન આધારિત ડાયાબિટીસ મેલીટસ (એનઆઈડીડીએમ) ના વિકાસના જોખમ વિશે સલાહ લે છે. તેના બંને માતા-પિતા નોન-ઇન્સ્યુલિન આધારિત ડાયાબિટીસ મેલીટસથી પીડાય છે, તેના પિતાનું મ્યોકાર્ડિયલ ઇન્ફાર્ક્શનથી 60 ની ઉંમરે અને માતાની રેનલ નિષ્ફળતાથી 55 ની ઉંમરે અવસાન થયું હતું. એક પૈતૃક દાદા અને એક મોટી બહેન પણ બિન-ઇન્સ્યુલિન આધારિત ડાયાબિટીસ મેલીટસથી પીડાઈ હતી, પરંતુ તે અને તેના ચાર નાના ભાઈ-બહેન સ્વસ્થ છે.
સગીરને બાદ કરતાં પરીક્ષાનો ડેટા સામાન્ય હતો સ્થૂળતા, ઉપવાસ રક્ત ગ્લુકોઝ સામાન્ય છે, જો કે, મૌખિક ગ્લુકોઝ લોડ મળ્યા પછી ઇન્સ્યુલિન અને લોહીમાં શર્કરાના સ્તરમાં વધારો જોવા મળે છે. આ પરિણામો મેટાબોલિક રાજ્યના પ્રારંભિક અભિવ્યક્તિઓ સાથે સુસંગત છે, સંભવત non ઇન્સ્યુલિન આધારિત ડાયાબિટીસ મેલિટસ તરફ દોરી જાય છે. તેના ડ doctorક્ટર દર્દીને તેમની જીવનશૈલી બદલવા, વજન ઓછું કરવા અને શારીરિક પ્રવૃત્તિમાં વધારો કરવાની સલાહ આપે છે. દર્દીએ તેની ચરબીનું પ્રમાણ ઝડપથી ઘટાડ્યું, સાયકલ ચલાવવાનું શરૂ કર્યું અને અઠવાડિયામાં ત્રણ વખત દોડવું, તેના શરીરનું વજન 10 કિલો જેટલું ઓછું થયું, અને તેનું ગ્લુકોઝ સહિષ્ણુતા અને ઇન્સ્યુલિનનું સ્તર સામાન્ય થઈ ગયું.
ડાયાબિટીઝની વિવિધતા અને તેમની મુખ્ય લાક્ષણિકતાઓ
પેથોલોજીના પ્રકારો વચ્ચેનો તફાવત સમજવા માટે તે મહત્વનું છે. દરેક પ્રકારનાં ડાયાબિટીઝનાં લક્ષણો વિશે નીચે વાંચો:
- પ્રકાર 1 ડાયાબિટીસ. આ રોગનું ઇન્સ્યુલિન આધારિત આ સ્વરૂપ છે જે રોગપ્રતિકારક ક્ષતિ, અનુભવી તાણ, વાયરલ આક્રમણ, વારસાગત વલણ અને ખોટી રીતે રચિત જીવનશૈલીના પરિણામે વિકસે છે. એક નિયમ મુજબ, રોગ પ્રારંભિક બાળપણમાં મળી આવે છે. પુખ્તાવસ્થામાં, ડાયાબિટીઝનું ઇન્સ્યુલિન આધારિત આકાર ખૂબ ઓછું વારંવાર જોવા મળે છે. આવા ડાયાબિટીઝથી પીડિત દર્દીઓએ સુગરના સ્તરોની કાળજીપૂર્વક દેખરેખ રાખવી જરૂરી છે અને સમયસર ઇન્સ્યુલિનના ઇન્જેક્શનનો ઉપયોગ કરવો જોઈએ જેથી પોતાને કોમામાં ન લાવી શકાય,
- પ્રકાર 2 ડાયાબિટીસ. આ રોગ મુખ્યત્વે વૃદ્ધોમાં, તેમજ નિષ્ક્રીય જીવનશૈલીમાં જીવી લેનારા અથવા મેદસ્વી લોકોમાં વિકાસ પામે છે. આવી બિમારીથી, સ્વાદુપિંડનું પૂરતું પ્રમાણમાં ઇન્સ્યુલિન ઉત્પન્ન થાય છે, જો કે, કોષોમાં હોર્મોન્સ પ્રત્યે સંવેદનશીલતાના અભાવને લીધે, તે લોહીમાં એકઠા થાય છે, પરિણામે ગ્લુકોઝ એસિમિલેશન થતું નથી. પરિણામે, શરીર energyર્જા ભૂખનો અનુભવ કરે છે. ઇન્સ્યુલિન પરાધીનતા આવી ડાયાબિટીઝથી થતી નથી,
- પેટા ડાયાબિટીસ. આ એક પ્રકારનું પૂર્વનિર્ધારણ છે. આ સ્થિતિમાં, દર્દી સારું લાગે છે અને લક્ષણોથી પીડાતા નથી, જે સામાન્ય રીતે ઇન્સ્યુલિન આધારિત દર્દીઓનું જીવન બગાડે છે. સબકમ્પેન્સેટેડ ડાયાબિટીસ સાથે, લોહીમાં ગ્લુકોઝનું પ્રમાણ થોડું વધ્યું છે. તદુપરાંત, આવા દર્દીઓના પેશાબમાં કોઈ એસિટોન નથી,

સગર્ભાવસ્થા. મોટેભાગે, આ પેથોલોજી ગર્ભાવસ્થાના અંતમાં સ્ત્રીઓમાં જોવા મળે છે. ખાંડમાં વધારો થવાનું કારણ ગ્લુકોઝનું વધતું ઉત્પાદન છે, જે ગર્ભના સંપૂર્ણ બેરિંગ માટે જરૂરી છે. સામાન્ય રીતે, જો સગર્ભાવસ્થા દરમિયાન જ સગર્ભાવસ્થા ડાયાબિટીસ દેખાય છે, તો પછી પેથોલોજી કોઈ તબીબી પગલા વિના તેના પોતાના પર અદૃશ્ય થઈ જાય છે,- સુપ્ત ડાયાબિટીસ. તે સ્પષ્ટ લક્ષણો વિના આગળ વધે છે. બ્લડ ગ્લુકોઝનું સ્તર સામાન્ય છે, પરંતુ ગ્લુકોઝ સહિષ્ણુતા નબળી છે. જો સમયસર ઉપાય ન કરવામાં આવે તો સુપ્ત સ્વરૂપ સંપૂર્ણ ડાયાબિટીસમાં ફેરવાય છે,
- સુપ્ત ડાયાબિટીસ. રોગપ્રતિકારક તંત્રની ખામીને લીધે સુષુપ્ત ડાયાબિટીસ વિકસે છે, જેના કારણે સ્વાદુપિંડના કોષો સંપૂર્ણ રીતે કાર્ય કરવાની ક્ષમતા ગુમાવે છે. સુપ્ત ડાયાબિટીસની સારવાર ટાઇપ 2 ડાયાબિટીઝ માટે વપરાયેલી ઉપચારની જેમ જ છે. રોગને નિયંત્રણમાં રાખવો મહત્વપૂર્ણ છે.
દર્દીમાં 1 અથવા 2 પ્રકારની ડાયાબિટીઝ કેવી રીતે શોધી શકાય?



પ્રકાર 1 અથવા પ્રકાર 2 ડાયાબિટીઝના નિદાન માટે નિદાન માટે પ્રયોગશાળા પરીક્ષણો જરૂરી છે. પરંતુ ડ doctorક્ટર માટે, દર્દી સાથેની વાતચીત દરમિયાન તેમજ પરીક્ષા દરમિયાન પ્રાપ્ત થતી માહિતી ઓછી મહત્વપૂર્ણ રહેશે નહીં. દરેક પ્રકારની તેની પોતાની લાક્ષણિકતાઓ છે.
નીચેની સુવિધાઓ એ હકીકત વિશે કહી શકે છે કે દર્દીને પ્રકાર 1 ડાયાબિટીસ થાય છે:

- લક્ષણો ખૂબ જ ઝડપથી દેખાય છે અને થોડા અઠવાડિયામાં સ્પષ્ટ થઈ જાય છે,
- ઇન્સ્યુલિન આધારિત ડાયાબિટીસના દર્દીઓનું વજન ક્યારેય વધારે પડતું નથી. તેમની પાસે કાં તો પાતળી શારીરિક અથવા સામાન્ય છે,
- તીવ્ર તરસ અને વારંવાર પેશાબ થવી, સારી ભૂખ, વજનમાં ઘટાડો અને ચીડિયાપણું.
- આ રોગ વારંવાર વારસાગત વલણવાળા બાળકોમાં જોવા મળે છે.
નીચેના અભિવ્યક્તિઓ પ્રકાર 2 ડાયાબિટીસ સૂચવે છે:

- રોગનો વિકાસ થોડા વર્ષોમાં થાય છે, તેથી લક્ષણો નબળા રીતે દર્શાવવામાં આવે છે,
- દર્દીઓ વધારે વજન અથવા મેદસ્વી હોય છે,
- ત્વચાની સપાટી પર કળતર, ખંજવાળ, ફોલ્લીઓ, હાથપગની સુન્નતા, તીવ્ર તરસ અને શૌચાલયની વારંવાર મુલાકાત, સારી ભૂખ સાથે સતત ભૂખ,
- આનુવંશિકતા અને ટાઇપ 2 ડાયાબિટીઝ વચ્ચે કોઈ કડી મળી નથી.
પરંતુ તેમ છતાં, દર્દી સાથે વાતચીત કરવાની પ્રક્રિયામાં પ્રાપ્ત માહિતી માત્ર પ્રારંભિક નિદાન કરવાની મંજૂરી આપે છે. વધુ સચોટ નિદાન માટે, પ્રયોગશાળા પરીક્ષા જરૂરી છે.
ઇન્સ્યુલિન આધારિત પ્રકાર અને ઇન્સ્યુલિન-સ્વતંત્ર પ્રકાર વચ્ચે કયા લક્ષણો ભેદ કરી શકે છે?
મુખ્ય વિશિષ્ટ લક્ષણ એ લક્ષણોનું અભિવ્યક્તિ છે.
એક નિયમ પ્રમાણે, ઇન્સ્યુલિન આધારિત ડાયાબિટીસવાળા દર્દીઓ ઇન્સ્યુલિન આધારિત ડાયાબિટીસ તરીકે તીવ્ર લક્ષણોથી પીડાતા નથી.
આહાર અને સારી જીવનશૈલીને આધિન, તેઓ ખાંડના સ્તરને લગભગ સંપૂર્ણપણે નિયંત્રિત કરી શકે છે. પ્રકાર 1 ડાયાબિટીઝના કિસ્સામાં, આ કામ કરશે નહીં.
પછીના તબક્કે, શરીર હાયપરગ્લાયકેમિઆનો સામનો કરી શકશે નહીં, પરિણામે કોમા આવી શકે છે.
બ્લડ સુગર દ્વારા ડાયાબિટીઝના પ્રકારને કેવી રીતે નક્કી કરવું?

ડાયાબિટીઝ અગ્નિની જેમ આ ઉપાયથી ભયભીત છે!
તમારે ફક્ત અરજી કરવાની જરૂર છે ...

શરૂ કરવા માટે, દર્દીને સામાન્ય પ્રકૃતિની ખાંડ માટે રક્ત પરીક્ષણ સૂચવવામાં આવે છે. તે આંગળી અથવા શિરામાંથી લેવામાં આવે છે.
નિષ્કર્ષમાં, એક પુખ્ત વયના વ્યક્તિને 3.3 થી 5.5 એમએમઓએલ / એલ (આંગળીના લોહી માટે) અને 3.7-6.1 એમએમઓએલ / એલ (નસોમાંથી લોહી માટે) આકૃતિ આપવામાં આવશે.
જો સૂચક 5.5 એમએમઓએલ / એલની નિશાનો કરતા વધી જાય, તો દર્દીને પૂર્વ-ડાયાબિટીસ હોવાનું નિદાન થાય છે. જો પરિણામ 6.1 એમએમઓએલ / એલ કરતા વધી જાય, તો તે ડાયાબિટીઝની હાજરી સૂચવે છે.
સૂચકાંકો .ંચા, પ્રકાર 1 ડાયાબિટીસની સંભાવના. ઉદાહરણ તરીકે, બ્લડ ગ્લુકોઝનું સ્તર 10 એમએમઓએલ / એલ અથવા વધુ પ્રકાર 1 ડાયાબિટીઝની સ્પષ્ટ પુષ્ટિ હશે.
વિભેદક નિદાનની અન્ય પદ્ધતિઓ
એક નિયમ મુજબ, દર્દીઓની કુલ સંખ્યાના આશરે 10-20% ઇન્સ્યુલિન આધારિત ડાયાબિટીઝથી પીડાય છે. બીજા બધા ઇન્સ્યુલિન આધારિત આયાત વગરની ડાયાબિટીઝથી પીડાય છે.
દર્દી કઈ પ્રકારની બીમારીથી પીડાય છે તે વિશ્લેષણની સહાયથી ચોક્કસપણે, નિષ્ણાતો વિભિન્ન નિદાનનો આશરો લે છે.

પેથોલોજીના પ્રકારને નિર્ધારિત કરવા માટે, વધારાની રક્ત પરીક્ષણો લેવામાં આવે છે:
- સી-પેપ્ટાઇડ પર લોહી (સ્વાદુપિંડનું ઇન્સ્યુલિન ઉત્પન્ન થાય છે કે કેમ તે નિર્ધારિત કરવામાં મદદ કરે છે),
- સ્વાદુપિંડના બીટા-કોષોના એન્ટિજેન્સની સ્વયંસંચાલિત સંસ્થાઓ પર,
- લોહીમાં કીટોન સંસ્થાઓની હાજરી માટે.
ઉપર સૂચિબદ્ધ વિકલ્પો ઉપરાંત, આનુવંશિક પરીક્ષણો પણ કરી શકાય છે.
સંબંધિત વિડિઓઝ
ડાયાબિટીઝ માટે તમારે કયા પરીક્ષણો લેવાની જરૂર છે તે વિશે, વિડિઓમાં:
ડાયાબિટીઝની વિકૃતિઓના પ્રકારનાં સંપૂર્ણ નિદાન માટે, એક વ્યાપક પરીક્ષા જરૂરી છે. જો તમને ડાયાબિટીઝના કોઈ પ્રાથમિક લક્ષણો જોવા મળે છે, તો ડ doctorક્ટરની સલાહ લેવાનું ભૂલશો નહીં. સમયસર કાર્યવાહી રોગનું નિયંત્રણ લેશે અને ગૂંચવણો ટાળશે.
રોગની ઇટીઓલોજી
પ્રકાર 1 ડાયાબિટીઝ એક વારસાગત રોગ છે, પરંતુ આનુવંશિક વલણ તેના વિકાસને ફક્ત ત્રીજા ભાગ દ્વારા નક્કી કરે છે. મધર-ડાયાબિટીઝવાળા બાળકમાં પેથોલોજીની સંભાવના 1-2% કરતા વધુ નહીં હોય, માંદા પિતા - 3 થી 6%, ભાઈ - લગભગ 6%.
સ્વાદુપિંડના જખમના એક અથવા ઘણા વિનોદી માર્કર્સ, જેમાં લેન્ગરેન્સના ટાપુઓની એન્ટિબોડીઝનો સમાવેશ થાય છે, તે 85-90% દર્દીઓમાં શોધી શકાય છે:
- ગ્લુટામેટ ડેકારબોક્સીલેઝ (જીએડી) માટે એન્ટિબોડીઝ,
- ટાયરોસિન ફોસ્ફેટ (એન્ટિબોડીઝ) માટે એન્ટિબોડીઝ (IA-2 અને IA-2 બીટા).
આ કિસ્સામાં, બીટા કોશિકાઓના વિનાશમાં મુખ્ય મહત્વ સેલ્યુલર પ્રતિરક્ષાના પરિબળોને આપવામાં આવે છે. પ્રકાર 1 ડાયાબિટીસ સામાન્ય રીતે ડીક્યુએ અને ડીક્યુબી જેવા એચએલએ હpપ્લોટાઇપ્સ સાથે સંકળાયેલ છે.
મોટેભાગે આ પ્રકારના પેથોલોજીને અન્ય autoટોઇમ્યુન એન્ડોક્રાઇન ડિસઓર્ડર્સ સાથે જોડવામાં આવે છે, ઉદાહરણ તરીકે, એડિસન રોગ, imટોઇમ્યુન થાઇરોઇડિસ. બિન-અંત endસ્ત્રાવી ઇટીઓલોજી પણ મહત્વપૂર્ણ ભૂમિકા ભજવે છે:
- પાંડુરોગ
- સંધિવા પેથોલોજીઝ
- એલોપેસીયા
- ક્રોહન રોગ.
ડાયાબિટીસનું પેથોજેનેસિસ
 ટાઇપ 1 ડાયાબિટીસ જ્યારે પોતાને પ્રતિરક્ષા પ્રક્રિયા 80 થી 90% સ્વાદુપિંડના બીટા કોષોનો નાશ કરે છે ત્યારે તે પોતાને અનુભવે છે. તદુપરાંત, આ રોગવિજ્ .ાનવિષયક પ્રક્રિયાની તીવ્રતા અને ગતિ હંમેશા બદલાય છે. મોટેભાગે, બાળકો અને યુવાન લોકોમાં રોગના શાસ્ત્રીય અભ્યાસક્રમમાં, કોષોનો ઝડપથી નાશ થાય છે, અને ડાયાબિટીઝ ઝડપથી પ્રગટ થાય છે.
ટાઇપ 1 ડાયાબિટીસ જ્યારે પોતાને પ્રતિરક્ષા પ્રક્રિયા 80 થી 90% સ્વાદુપિંડના બીટા કોષોનો નાશ કરે છે ત્યારે તે પોતાને અનુભવે છે. તદુપરાંત, આ રોગવિજ્ .ાનવિષયક પ્રક્રિયાની તીવ્રતા અને ગતિ હંમેશા બદલાય છે. મોટેભાગે, બાળકો અને યુવાન લોકોમાં રોગના શાસ્ત્રીય અભ્યાસક્રમમાં, કોષોનો ઝડપથી નાશ થાય છે, અને ડાયાબિટીઝ ઝડપથી પ્રગટ થાય છે.
રોગની શરૂઆત અને તેના પ્રથમ ક્લિનિકલ લક્ષણોથી કેટોએસિડોસિસ અથવા કેટોએસિડોટિક કોમાના વિકાસ સુધી, થોડા અઠવાડિયા કરતાં વધુ સમય પસાર થઈ શકતો નથી.
અન્યમાં, તદ્દન દુર્લભ કિસ્સાઓમાં, 40 વર્ષથી વધુ ઉંમરના દર્દીઓમાં, રોગ ગુપ્ત રીતે આગળ વધી શકે છે (સુપ્ત સ્વયંપ્રતિરક્ષા ડાયાબિટીસ મેલીટસ લડા).
તદુપરાંત, આ સ્થિતિમાં, ડોકટરોએ પ્રકાર 2 ડાયાબિટીસ મેલીટસનું નિદાન કર્યું હતું અને તેમના દર્દીઓને ભલામણ કરી હતી કે જેમાં સલ્ફોનીલ્યુરિયાની તૈયારીઓ સાથે ઇન્સ્યુલિનની ઉણપને ભરવા માટે.
જો કે, સમય જતાં, હોર્મોનની સંપૂર્ણ અભાવના લક્ષણો દેખાવાનું શરૂ થાય છે:
- કેટોન્યુરિયા
- વજન ગુમાવવું
- બ્લડ સુગર ઘટાડવા માટે ગોળીઓના નિયમિત ઉપયોગની પૃષ્ઠભૂમિ સામે સ્પષ્ટ હાઈપરગ્લાયકેમિઆ.
પ્રકાર 1 ડાયાબિટીઝનું પેથોજેનેસિસ સંપૂર્ણ હોર્મોનની ઉણપ પર આધારિત છે. ઇન્સ્યુલિન આધારિત પેશીઓ (સ્નાયુ અને ચરબી) માં ખાંડના સેવનની અશક્યતાને લીધે, energyર્જાની ઉણપ વિકસે છે અને પરિણામે, લિપોલીસીસ અને પ્રોટીઓલિસિસ વધુ તીવ્ર બને છે. સમાન પ્રક્રિયા વજન ઘટાડવા માટેનું કારણ બને છે.
ગ્લિસેમિયામાં વધારો સાથે, હાયપરerસ્મોલિટી થાય છે, તેની સાથે mસ્મોટિક ડાય્યુરિસ અને ડિહાઇડ્રેશન થાય છે. Energyર્જા અને હોર્મોનની ઉણપ સાથે, ઇન્સ્યુલિન ગ્લુકોગન, કોર્ટિસોલ અને વૃદ્ધિ હોર્મોનના સ્ત્રાવને વિક્ષેપિત કરે છે.
વધતા ગ્લાયસીમિયા હોવા છતાં, ગ્લુકોનોજેનેસિસ ઉત્તેજીત થાય છે. ચરબી પેશીઓમાં લિપોલીસીસનું પ્રવેગક ફેટી એસિડ્સના પ્રમાણમાં નોંધપાત્ર વધારો થાય છે.
જો ઇન્સ્યુલિનની ઉણપ હોય, તો પછી યકૃતની લિપોસાયન્થેટીક ક્ષમતાને દબાવવામાં આવે છે, અને મફત ફેટી એસિડ્સ કેટોજેનેસિસમાં સક્રિય રીતે સામેલ છે. કીટોન્સનું સંચય ડાયાબિટીક કીટોસિસ અને તેના પરિણામ - ડાયાબિટીક કેટોએસિડોસિસના વિકાસનું કારણ બને છે.
ડિહાઇડ્રેશન અને એસિડિસિસમાં પ્રગતિશીલ વૃદ્ધિની પૃષ્ઠભૂમિ સામે, કોમા વિકાસ કરી શકે છે.
તે, જો ત્યાં કોઈ સારવાર ન હોય તો (પર્યાપ્ત ઇન્સ્યુલિન ઉપચાર અને રિહાઇડ્રેશન), લગભગ 100% કેસોમાં મૃત્યુનું કારણ બને છે.
ડાયાબિટીઝની સારવાર માટેની એક પદ્ધતિ

પેટન્ટ નંબર: 588982
. દર્દીને સ્વ-વહીવટ (હળવાથી મધ્યમ તીવ્રતા), અથવા આયોડિન સ્ક્રબર માટે સ્નાન સૂચવવામાં આવે છે. નિયંત્રણ ફોર્મ 100 માં 100 માં - 11 મી ગ્રા / લિયિવ પ્રથમ નંબર છે 00150 ચોથા - કિંગ 100 માં -200 8 મિનિટ, ઇટોએન્ટ્રેસિન 100-150 મિલિગ્રામ / લિ, પ્રોલોલ. 12 મિનિટ, કોન્સ્રેગ્રામ / એલમાં ત્રીજો, સમયગાળો 15 માઇલ, આઠમો સ્નાન. કોપ્સ એનટીઆરએ માં. મિલિગ્રામ / એલ, અવધિ 15 મિનિટ, નવમી અને દસમી સ્નાન 100- અવધિ 12 0 મિનિટ. ખાંડ નગ્ન પછી નક્કી કરેલા પ્રારંભિક સ્તરના એમ સ્નાનની તુલનામાં ડાયાબિટીસ મેલીટસની તીવ્રતાના આધારે થાય છે.
ડાયાબિટીઝની ગંભીરતા નિદાન માટેની એક પદ્ધતિ

પેટન્ટ નંબર: 931168
. ગ્લુકોઝ વધારામાં, સૂચિત પદ્ધતિ દ્વારા β-ગ્લુકોઝ અને ગ્લુકોઝના આઇસોમર્સના લોહીના સીરમમાં 8% ની સામગ્રીનો અભ્યાસ કરવામાં આવ્યો હતો, ડી-ગ્લુકોઝ અને β-ગ્લુકોઝ 0.74 ની સામગ્રીનું પ્રમાણ, જે ડાયાબિટીસ મેલીટસ નિદાન હળવા તીવ્રતાને અનુરૂપ છે અન્ય લોકો દ્વારા પુષ્ટિ આપવામાં આવી છે. રક્ત અને પેશાબના બાયોકેમિકલ અધ્યયન, ખાસ કરીને પેથોલોજી વિના બાયોકેમિકલ રક્ત પરીક્ષણ, પેશાબની ખાંડ 23, ગ્લુકોસુરિયા 30 જી સુધી. ડાયાબિટીસના ફેરફારો વિના, ફંડસ અને નર્વસ સિસ્ટમ, દર્દીને સૂચવવામાં આવતી હતી અને ઉપચારનો એક અભ્યાસક્રમ હાથ ધરવામાં આવ્યો હતો, જેમાં હાયપોગ્લાયકેમિક એજન્ટોના વધારાના વહીવટ વિના, ખાસ ઇન્સ્યુલિનમાં, પીઆરઆઈ મને આર 2. દર્દી કે-વા 52 વર્ષ 1 હોસ્પિટલના રોગનિવારક વિભાગમાં હતો.
પ્રકાર 1 ડાયાબિટીસના લક્ષણો
આ પ્રકારના રોગવિજ્ologyાન તદ્દન દુર્લભ છે - રોગના તમામ કિસ્સાઓમાં 1.5-2% કરતા વધારે નથી. આજીવન ઘટના બનવાનું જોખમ 0.4% રહેશે. મોટે ભાગે, કોઈ વ્યક્તિ 10 થી 13 વર્ષની ઉંમરે આવા ડાયાબિટીસનું નિદાન કરે છે. પેથોલોજીના અભિવ્યક્તિનો મોટો ભાગ 40 વર્ષ સુધી થાય છે.
જો કેસ લાક્ષણિક છે, ખાસ કરીને બાળકો અને યુવાનોમાં, તો પછી આ રોગ પોતાને આબેહૂબ લક્ષણસૂચિ તરીકે પ્રગટ કરશે. તે થોડા મહિના અથવા અઠવાડિયામાં વિકાસ કરી શકે છે. ચેપી અને અન્ય સહકારી રોગો ડાયાબિટીઝના અભિવ્યક્તિને ઉશ્કેરે છે.
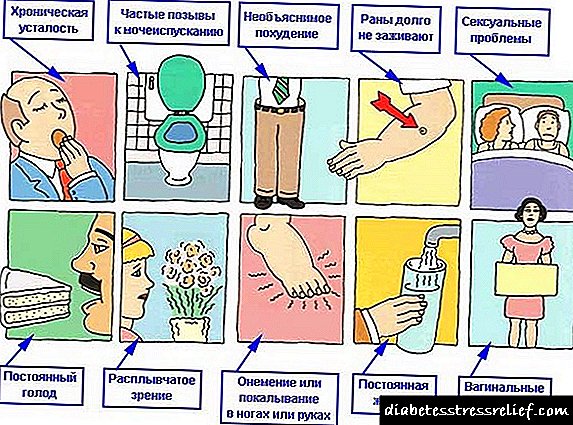
લક્ષણો એ તમામ પ્રકારની ડાયાબિટીસની લાક્ષણિકતા હશે:
- પોલિરીઆ
- ત્વચા ખંજવાળ,
- પોલિડિપ્સિયા.
આ સંકેતો ખાસ કરીને પ્રકાર 1 રોગ સાથે ઉચ્ચારવામાં આવે છે. દિવસ દરમિયાન, દર્દી ઓછામાં ઓછા 5-10 લિટર પ્રવાહી પીવા અને ઉત્સર્જન કરી શકે છે.
આ પ્રકારની બિમારી માટે વિશિષ્ટ વજનમાં તીવ્ર ઘટાડો થશે, જે 1-2 મહિનામાં 15 કિલો સુધી પહોંચી શકે છે. આ ઉપરાંત, દર્દી પીડાશે:
- સ્નાયુની નબળાઇ
- સુસ્તી
- ઘટાડો કામગીરી.
 ખૂબ જ શરૂઆતમાં, તે ભૂખમાં ગેરવાજબી વધારોથી પરેશાન થઈ શકે છે, જ્યારે કેટોસીડોસિસ વધે છે ત્યારે એનોરેક્સીયા દ્વારા બદલાઈ જાય છે. દર્દીને મૌખિક પોલાણ (ત્યાં ફળની ગંધ હોઈ શકે છે), auseબકા અને સ્યુડોપેરિટonનાઇટિસ - પેટમાં દુખાવો, તીવ્ર નિર્જલીકરણ, જે કોમાનું કારણ બની શકે છે, તેમાંથી એસિટોનની લાક્ષણિકતા ગંધ અનુભવે છે.
ખૂબ જ શરૂઆતમાં, તે ભૂખમાં ગેરવાજબી વધારોથી પરેશાન થઈ શકે છે, જ્યારે કેટોસીડોસિસ વધે છે ત્યારે એનોરેક્સીયા દ્વારા બદલાઈ જાય છે. દર્દીને મૌખિક પોલાણ (ત્યાં ફળની ગંધ હોઈ શકે છે), auseબકા અને સ્યુડોપેરિટonનાઇટિસ - પેટમાં દુખાવો, તીવ્ર નિર્જલીકરણ, જે કોમાનું કારણ બની શકે છે, તેમાંથી એસિટોનની લાક્ષણિકતા ગંધ અનુભવે છે.
કેટલાક કિસ્સાઓમાં, બાળરોગના દર્દીઓમાં પ્રકાર 1 ડાયાબિટીસનું પ્રથમ સંકેત પ્રગતિશીલ ક્ષતિપૂર્ણ ચેતના હશે. તે એટલું ઉચ્ચારણ કરી શકાય છે કે સહવર્તી પેથોલોજીઝ (સર્જિકલ અથવા ચેપી) ની પૃષ્ઠભૂમિ સામે, બાળક કોમામાં આવી શકે છે.
તે ભાગ્યે જ જોવા મળે છે કે 35 years વર્ષથી વધુ ઉંમરના દર્દી ડાયાબિટીઝથી પીડાય છે (સુપ્ત સ્વયંપ્રતિરક્ષાવાળા ડાયાબિટીસ સાથે), આ રોગ એટલી તેજસ્વી રીતે ન અનુભવાય, અને તે નિયમિત બ્લડ સુગર પરીક્ષણ દરમિયાન અકસ્માત દ્વારા નિદાન કરવામાં આવે છે.
કોઈ વ્યક્તિ વજન ઘટાડશે નહીં, પોલિરીઆ અને પોલિડિપ્સિયા મધ્યમ રહેશે.
પ્રથમ, ડ doctorક્ટર પ્રકાર 2 ડાયાબિટીસનું નિદાન કરી શકે છે અને ગોળીઓમાં ખાંડ ઘટાડવા માટે દવાઓથી સારવાર શરૂ કરી શકે છે. આ, થોડા સમય પછી, રોગ માટે સ્વીકાર્ય વળતરની બાંયધરી આપશે. જો કે, થોડા વર્ષો પછી, સામાન્ય રીતે 1 વર્ષ પછી, દર્દીને ઇન્સ્યુલિનની કુલ ઉણપમાં વધારો થવાને કારણે સંકેતો હશે:
- અચાનક વજન ઘટાડો
- કીટોસિસ
- કેટોએસિડોસિસ
- ખાંડના સ્તરને જરૂરી સ્તરે જાળવવામાં અસમર્થતા.
ડાયાબિટીઝના નિદાન માટેના માપદંડ
આપેલ છે કે રોગનો પ્રકાર 1 આબેહૂબ લક્ષણો દ્વારા વર્ગીકૃત કરવામાં આવે છે અને એક દુર્લભ રોગવિજ્ .ાન છે, લોહીમાં શર્કરાના સ્તરનું નિદાન કરવા માટે એક સ્ક્રિનિંગ અભ્યાસ હાથ ધરવામાં આવતો નથી. નજીકના સંબંધીઓમાં પ્રકાર 1 ડાયાબિટીસ થવાની સંભાવના ઓછી છે, જે રોગના પ્રાથમિક નિદાન માટેની અસરકારક પદ્ધતિઓની ગેરહાજરી સાથે, તેમાં રોગવિજ્ .ાનના ઇમ્યુનોજેનેટિક માર્કર્સના સંપૂર્ણ અભ્યાસની અયોગ્યતાને નિર્ધારિત કરે છે.
મોટાભાગના કેસોમાં આ રોગની તપાસ તે દર્દીઓમાં લોહીમાં ગ્લુકોઝની નોંધપાત્ર માત્રાના હોદ્દો પર આધારિત હશે, જેમને સંપૂર્ણ ઇન્સ્યુલિનની ઉણપના લક્ષણો છે.
રોગને શોધવા માટે મૌખિક પરીક્ષણ અત્યંત દુર્લભ છે.
છેલ્લું સ્થાન તફાવત નિદાન નથી. શંકાસ્પદ કેસોમાં નિદાનની પુષ્ટિ કરવી જરૂરી છે, એટલે કે ટાઇપ 1 ડાયાબિટીસ મેલીટસના સ્પષ્ટ અને આબેહૂબ સંકેતોની ગેરહાજરીમાં મધ્યમ ગ્લિસેમિયા શોધવા માટે, ખાસ કરીને એક નાની ઉંમરે એક અભિવ્યક્તિ સાથે.
આવા નિદાનનું લક્ષ્ય એ છે કે રોગને ડાયાબિટીઝના અન્ય પ્રકારોથી અલગ પાડવી. આ કરવા માટે, બેસલ સી-પેપ્ટાઇડનું સ્તર નક્કી કરવા અને ખાવું પછી 2 કલાકની પદ્ધતિ લાગુ કરો.
અસ્પષ્ટ કેસોમાં પરોક્ષ ડાયગ્નોસ્ટિક મૂલ્યના માપદંડ એ પ્રકાર 1 ડાયાબિટીસના રોગપ્રતિકારક સંકેતોનું નિર્ધારણ છે:
- સ્વાદુપિંડના આઇલેટ સંકુલમાં એન્ટિબોડીઝ,
- ગ્લુટામેટ ડેકારબોક્સીલેઝ (GAD65),
- ટાઇરોસિન ફોસ્ફેટ (આઇએ -2 અને આઈએ -2 પી).
સારવાર જીવનપદ્ધતિ
કોઈપણ પ્રકારની ડાયાબિટીસની સારવાર 3 મૂળભૂત સિદ્ધાંતો પર આધારિત હશે:
- રક્ત ખાંડ ઘટાડવું (અમારા કિસ્સામાં, ઇન્સ્યુલિન ઉપચાર),
- આહાર ખોરાક
- દર્દી શિક્ષણ.
પ્રકાર 1 પેથોલોજી માટે ઇન્સ્યુલિન સાથેની સારવાર અવેજી પ્રકૃતિની છે. તેનો હેતુ સ્વીકૃત વળતરના માપદંડ મેળવવા માટે ઇન્સ્યુલિનના કુદરતી સ્ત્રાવની નકલને મહત્તમ બનાવવાનો છે. સઘન ઇન્સ્યુલિન ઉપચાર હોર્મોનના શારીરિક ઉત્પાદનને નજીકથી અંદાજિત કરશે.
હોર્મોન માટેની દૈનિક આવશ્યકતા તેના મૂળભૂત સ્ત્રાવના સ્તરને અનુરૂપ હશે. એક્સપોઝરની સરેરાશ અવધિની દવાના 2 ઇન્જેક્શન અથવા લાંબી ઇન્સ્યુલિન ગ્લેરગિનનું 1 ઇન્જેક્શન શરીરને ઇન્સ્યુલિન પ્રદાન કરી શકે છે.
બેસલ હોર્મોનની કુલ માત્રા દવાની દૈનિક આવશ્યકતાના અડધાથી વધુ ન હોવી જોઈએ.
ઇન્સ્યુલિનના બોલોસ (ફૂડ) સ્ત્રાવને ભોજન પહેલાં બનાવવામાં આવેલા ટૂંકા અથવા અલ્ટ્રા-શોર્ટ અવધિ સાથેના માનવ હોર્મોનનાં ઇન્જેક્શન દ્વારા બદલવામાં આવશે. આ કિસ્સામાં, ડોઝની ગણતરી નીચેના માપદંડના આધારે કરવામાં આવે છે:
- ભોજન દરમ્યાન જે કાર્બોહાઈડ્રેટનું સેવન કરવામાં આવે છે તે જથ્થો,
- ઉપલબ્ધ રક્ત ખાંડનું સ્તર, દરેક ઇન્સ્યુલિન ઇન્જેક્શન પહેલાં નક્કી કરવામાં આવે છે (ગ્લુકોમીટરની મદદથી માપવામાં આવે છે).
ટાઇપ 1 ડાયાબિટીસ મેલીટસના અભિવ્યક્તિ પછી તરત જ અને તેની સારવાર પૂરતા લાંબા સમયથી શરૂ થઈ જાય છે, ઇન્સ્યુલિન તૈયારીઓની જરૂર ઓછી હોઇ શકે છે અને 0.3-0.4 યુ / કિગ્રાથી ઓછી હશે. આ સમયગાળાને "હનીમૂન" અથવા સતત માફીનો તબક્કો કહેવામાં આવે છે.
હાયપરગ્લાયકેમિઆ અને કેટોએસિડોસિસના તબક્કા પછી, જેમાં ઇન્સ્યુલિનનું ઉત્પાદન હયાતી બીટા કોષો દ્વારા દબાવવામાં આવે છે, ઇન્સ્યુલિનના ઇન્જેક્શન દ્વારા હોર્મોનલ અને મેટાબોલિક ખોડખાંપણની ભરપાઈ કરવામાં આવે છે. દવાઓ સ્વાદુપિંડના કોશિકાઓની કામગીરીને પુનર્સ્થાપિત કરે છે, જે પછીથી ઇન્સ્યુલિનના ઓછામાં ઓછા સ્ત્રાવને લે છે.
આ અવધિ થોડા અઠવાડિયાથી ઘણા વર્ષો સુધી ચાલી શકે છે. આખરે, જોકે, બીટા-સેલ અવશેષોના સ્વયંપ્રતિરક્ષાના વિનાશના પરિણામ રૂપે, માફીનો તબક્કો સમાપ્ત થાય છે અને ગંભીર સારવાર જરૂરી છે.
બિન-ઇન્સ્યુલિન આધારિત ડાયાબિટીસ મેલીટસ (પ્રકાર 2)
આ પ્રકારના રોગવિજ્ .ાનનો વિકાસ થાય છે જ્યારે શરીરના પેશીઓ ખાંડને પૂરતા પ્રમાણમાં શોષી શકતા નથી અથવા અપૂર્ણ વોલ્યુમમાં કરી શકતા નથી. સમાન સમસ્યાનું બીજું નામ છે - એક્સ્ટ્રાપ્રાેન્ટ્રેક્ટિક અપૂર્ણતા. આ ઘટનાની ઇટીઓલોજી અલગ હોઈ શકે છે:
- સ્થૂળતા, અતિશય આહાર, બેઠાડુ જીવનશૈલી, ધમની હાયપરટેન્શન, વૃદ્ધાવસ્થા અને વ્યસનીની હાજરીમાં વિકાસ સાથે ઇન્સ્યુલિનના બંધારણમાં ફેરફાર.
- ઇન્સ્યુલિન રીસેપ્ટર્સની સંખ્યા અથવા સંરચનાના ઉલ્લંઘનના કારણે કાર્યોમાં ખામી,
- યકૃત પેશીઓ દ્વારા ખાંડનું અપૂરતું ઉત્પાદન,
- ઇન્ટ્રાસેલ્યુલર પેથોલોજી, જેમાં ઇન્સ્યુલિન રીસેપ્ટરમાંથી કોષ ઓર્ગેનેલ્સમાં આવેગનું સંક્રમણ મુશ્કેલ છે,
- સ્વાદુપિંડમાં ઇન્સ્યુલિન સ્ત્રાવમાં ફેરફાર.
રોગનું વર્ગીકરણ
પ્રકાર 2 ડાયાબિટીઝની તીવ્રતાના આધારે, તેને વિભાજિત કરવામાં આવશે:
- હળવી ડિગ્રી. તે ઇન્સ્યુલિનના અભાવને વળતર આપવાની ક્ષમતા દ્વારા વર્ગીકૃત થયેલ છે, જે દવાઓ અને આહારના ઉપયોગને આધિન છે જે રક્ત ખાંડને ટૂંકા સમયમાં ઘટાડી શકે છે,
- મધ્યમ ડિગ્રી. તમે ચયાપચયની પરિવર્તન માટે વળતર આપી શકો છો જો ગ્લુકોઝ ઘટાડવા માટે ઓછામાં ઓછી 2-3 દવાઓ વપરાય છે. આ તબક્કે, મેટાબોલિક નિષ્ફળતાને એન્જીયોપથી સાથે જોડવામાં આવશે,
- ગંભીર તબક્કો. સ્થિતિને સામાન્ય બનાવવા માટે ગ્લુકોઝ ઘટાડવા અને ઇન્સ્યુલિન ઇન્જેક્શન આપવાના ઘણાં માધ્યમોનો ઉપયોગ કરવો જરૂરી છે. આ તબક્કે દર્દી ઘણીવાર મુશ્કેલીઓથી પીડાય છે.
ટાઇપ 2 ડાયાબિટીઝ એટલે શું?
ડાયાબિટીસનું ક્લાસિક ક્લિનિકલ ચિત્રમાં 2 તબક્કા હશે:
- ઝડપી તબક્કો. ગ્લુકોઝના જવાબમાં સંચિત ઇન્સ્યુલિનનું ત્વરિત ખાલી થવું,
- ધીમો તબક્કો. હાઈ બ્લડ સુગરને શેષ કરવા માટે ઇન્સ્યુલિનનું પ્રકાશન ધીમું છે. તે ઝડપી તબક્કા પછી તરત જ કામ કરવાનું શરૂ કરે છે, પરંતુ કાર્બોહાઇડ્રેટ્સના અપૂરતા સ્થિરતાને આધિન છે.
જો ત્યાં બીટા કોષોનું પેથોલોજી છે જે સ્વાદુપિંડનું હોર્મોનની અસરો પ્રત્યે સંવેદનશીલ બને છે, તો લોહીમાં કાર્બોહાઇડ્રેટ્સની માત્રામાં અસંતુલન ધીમે ધીમે વિકસે છે. ટાઇપ 2 ડાયાબિટીસ મેલીટસમાં, ઝડપી તબક્કો ફક્ત ગેરહાજર હોય છે, અને ધીમું તબક્કો મુખ્ય છે. ઇન્સ્યુલિનનું ઉત્પાદન નજીવું છે અને આ કારણોસર પ્રક્રિયાને સ્થિર કરવી શક્ય નથી.
 જ્યારે અપૂરતી ઇન્સ્યુલિન રીસેપ્ટર ફંક્શન અથવા પોસ્ટ-રીસેપ્ટર મિકેનિઝમ્સ હોય છે, ત્યારે હાયપરિન્સ્યુલિનમિયા વિકસે છે. લોહીમાં ઉચ્ચ સ્તરના ઇન્સ્યુલિન સાથે, શરીર તેના વળતરની પદ્ધતિ શરૂ કરે છે, જેનો હેતુ હોર્મોનલ સંતુલનને સ્થિર બનાવવાનો છે. આ લાક્ષણિકતા લક્ષણ રોગની શરૂઆતમાં પણ અવલોકન કરી શકાય છે.
જ્યારે અપૂરતી ઇન્સ્યુલિન રીસેપ્ટર ફંક્શન અથવા પોસ્ટ-રીસેપ્ટર મિકેનિઝમ્સ હોય છે, ત્યારે હાયપરિન્સ્યુલિનમિયા વિકસે છે. લોહીમાં ઉચ્ચ સ્તરના ઇન્સ્યુલિન સાથે, શરીર તેના વળતરની પદ્ધતિ શરૂ કરે છે, જેનો હેતુ હોર્મોનલ સંતુલનને સ્થિર બનાવવાનો છે. આ લાક્ષણિકતા લક્ષણ રોગની શરૂઆતમાં પણ અવલોકન કરી શકાય છે.
કેટલાક વર્ષોથી સતત હાયપરગ્લાયકેમિઆ પછી રોગવિજ્ ofાનની સ્પષ્ટ ચિત્ર વિકસે છે. અતિશય બ્લડ શુગર બીટા કોષોને નકારાત્મક અસર કરે છે. આ તેમના અવક્ષય અને વસ્ત્રોનું કારણ બને છે, જેથી ઇન્સ્યુલિનના ઉત્પાદનમાં ઘટાડો થાય છે.
તબીબી રીતે, ઇન્સ્યુલિનની ઉણપ વજનમાં ફેરફાર અને કેટોસિડોસિસની રચના દ્વારા પ્રગટ થશે. આ ઉપરાંત, આ પ્રકારનાં ડાયાબિટીસનાં લક્ષણો હશે:
- પોલિડિપ્સિયા અને પોલીયુરિયા. હાયપરગ્લાયકેમિઆને કારણે મેટાબોલિક સિન્ડ્રોમ વિકસે છે, જે ઓસ્મોટિક બ્લડ પ્રેશરમાં વધારો ઉશ્કેરે છે. પ્રક્રિયાને સામાન્ય બનાવવા માટે, શરીર સક્રિયપણે પાણી અને ઇલેક્ટ્રોલાઇટ્સને દૂર કરવાનું શરૂ કરે છે,
- ત્વચા ખંજવાળ. રક્તમાં યુરિયા અને કીટોન્સના તીવ્ર વધારાને લીધે ત્વચાની ખંજવાળ,
- વધારે વજન.
ઇન્સ્યુલિન પ્રતિકાર પ્રાથમિક અને માધ્યમિક બંને ઘણી મુશ્કેલીઓનું કારણ બનશે. તેથી, ડોકટરોના પ્રથમ જૂથમાં શામેલ છે: હાયપરગ્લાયકેમિઆ, ગ્લાયકોજેન, ગ્લુકોસરીઆના ઉત્પાદનને ધીમું બનાવવું, શરીરની પ્રતિક્રિયાઓનું નિષેધ.
જટિલતાઓના બીજા જૂથમાં શામેલ હોવું જોઈએ: કાર્બોહાઇડ્રેટ્સમાં પરિવર્તન માટે લિપિડ્સ અને પ્રોટીનના પ્રકાશનની ઉત્તેજના, ફેટી એસિડ્સ અને પ્રોટીનના ઉત્પાદનમાં અવરોધ, સેવન કાર્બોહાઇડ્રેટ્સમાં સહનશીલતામાં ઘટાડો, સ્વાદુપિંડના હોર્મોનની ક્ષતિગ્રસ્ત ઝડપી સ્ત્રાવ.
પ્રકાર 2 ડાયાબિટીસ પર્યાપ્ત સામાન્ય છે. અને મોટા પ્રમાણમાં, રોગના વ્યાપના સાચા સૂચકાંકો સત્તાવાર લઘુત્તમ 2-3 વખત કરતાં વધી શકે છે.
તદુપરાંત, ગંભીર અને જોખમી મુશ્કેલીઓ શરૂ થયા પછી જ દર્દીઓ તબીબી સહાય લે છે. આ કારણોસર, એન્ડોક્રિનોલોજિસ્ટ્સ ભારપૂર્વક જણાવે છે કે નિયમિત તબીબી પરીક્ષાઓ ભૂલી ન કરવી એ મહત્વનું છે. તેઓ શક્ય તેટલી વહેલી તકે સમસ્યાને ઓળખવામાં અને ઝડપથી સારવાર શરૂ કરવામાં મદદ કરશે.
બિન-ઇન્સ્યુલિન આધારિત ડાયાબિટીસ મેલીટસની સારવાર માટેની એક પદ્ધતિ

પેટન્ટ નંબર: 1822767
. હાઈપરગ્લાયકેમિઆ યથાવત્ રહે, જોકે તેમાં થોડો ઘટાડો થયો: બ્લડ સુગર 8.1 એમએમઓએલ / એલ. દર્દીને સૂચિત પદ્ધતિ અનુસાર એક્યુપંકચરનો કોર્સ સૂચવવામાં આવ્યો. 1 લી સત્ર પછી, બ્લડ સુગર ઘટીને 5.5 એમએમઓએલ / એલ. આ સ્વાદુપિંડની પ્રવૃત્તિના ઉત્તેજનાનું પરિણામ હતું, જેમ કે લોહીમાં ઇમ્યુનોરેક્ટિવ ઇન્સ્યુલિનના સ્તરના પ્રારંભિક સ્તરે (સત્ર પહેલાં) -88 એમસીડી / એમએલથી 130 એમસીડી / એમએલ સુધીનો વધારો, અને સી-પેપ્ટાઇડની સામગ્રી 0.2 એનજી / મિલીથી 0, 4 એનજી / મિલી (સત્ર પછી) ઘર, અને ઝુ-સાન-લિના મુદ્દાઓ - બ્રેકિંગ પદ્ધતિ દ્વારા. એ. રુનોવા ટેખ્રેડ એમ. મોર્જન્ટલ સુધારક એમ. સમબોર્સ્કાયા સંપાદક એસ. કુલકોવા ઓર્ડર 2168 હસ્તાક્ષર. યુએસએસઆર 113035, મ Moscowસ્કો, ઝેડ. રુશ્કાયાની વિજ્ andાન અને તકનીકીની રાજ્ય સમિતિ હેઠળની રાજ્ય સમિતિ માટેની શોધ અને શોધોની વી.એન.આઇ.પી.આઇ.