ડાયાબિટીઝમાં ક્ષય રોગ: રોગ અને સારવારનો કોર્સ
ડાયાબિટીઝ અને ક્ષય રોગના એક સાથે વિકાસનું કારણ નીચેના હોઈ શકે છે.
- નબળી પ્રતિરક્ષાજેની પૃષ્ઠભૂમિ સામે ચેપ થાય છે. ફેગોસાઇટ્સ, શ્વેત રક્તકણો અને અન્ય કોષોને નિષ્ક્રિય કરવાને કારણે પ્રતિરક્ષા, બદલામાં ઘટાડો થાય છે.
- ડાયાબિટીઝ મેલીટસ સાથે મોટેભાગે લોહીમાં એકઠા થાય છે એસીટોન કીટોન સંસ્થાઓછે, જે કેટોસીડોસિસ અને ત્યારબાદ એસિડિસિસમાં ફાળો આપે છે. આમ, આંતરિક અવયવોમાં નશો અને પેશીઓનું નુકસાન થાય છે. અને આ ટ્યુબરકલ બેસિલસના ચેપથી શરીરના સંપર્કમાં પરિણમે છે.
- જ્યારે મેટાબોલિક પ્રક્રિયાઓ ખલેલ પહોંચાડે છે (કાર્બોહાઇડ્રેટ, પ્રોટીન, ચરબી, ખનિજ), પોષક ઉણપ શરીરમાં, જે હાનિકારક મેટાબોલિક ઉત્પાદનોના સંચય તરફ દોરી જાય છે. આને કારણે, રક્ષણાત્મક કાર્યોમાં નબળાઇ આવે છે.
- ક્ષતિગ્રસ્ત પ્રતિક્રિયા. આ કિસ્સામાં, શરીર પેથોજેન્સ સામે લડવામાં અસમર્થ બની જાય છે, પરિણામે કંદ બેસિલસ સક્રિય થાય છે.
તમે આધુનિક સંશોધનનાં પરિણામો વિશે, તેમજ સંયુક્ત ક્ષય રોગ અને ડાયાબિટીઝ મેલીટસની સુવિધાઓ વિશે, વિડિઓમાંથી શીખી શકો છો:
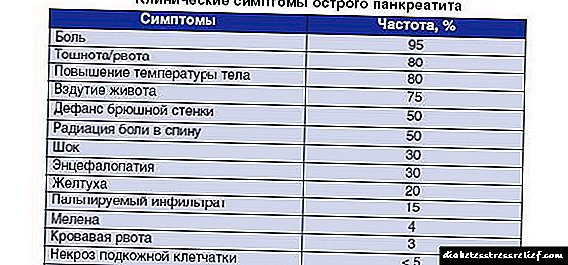
અવિરત આંકડા
આંકડા દર્શાવે છે કે ટ્યુબરક્યુલોસિસ સૌથી વધુ ડાયાબિટીઝવાળા લોકો દ્વારા અસર કરે છે, વધુમાં, પુરુષો. ટ્યુબરક્યુલોસિસ સાથે ડાયાબિટીસની ઘટના 3-12% છે, અને સરેરાશ 7-8%.
જો ટીબીમાં ડાયાબિટીસની તપાસ થાય છે, તો આકૃતિ 0.3-6% છે. આમ, તે સ્પષ્ટ થઈ ગયું છે કે ક્ષય રોગ 80% કેસોમાં ડાયાબિટીઝને જોડે છે, અને ડાયાબિટીઝ મેલીટસથી ટીબી - માત્ર 10%. બાકીના 10% માં, ઇટીઓલોજી અજ્ isાત છે.
ક્ષય રોગના વિકાસના પેથોજેનેસિસ કાર્બોહાઇડ્રેટ ચયાપચયના ઉલ્લંઘનની ડિગ્રીથી પ્રભાવિત હોવાથી, એક રોગ વિવિધ આવર્તન સાથે થાય છે. તેથી, જો ડાયાબિટીસનું ગંભીર સ્વરૂપ છે, તો ટીબી સામાન્ય વ્યક્તિ કરતા 15 ગણા વધારે થાય છે. મધ્યમ તીવ્રતા સાથે - 2-3 વાર વધુ વખત. અને હળવા ડાયાબિટીસ મેલીટસ સાથે, તે ડાયાબિટીસના ચેપથી સંપૂર્ણપણે અલગ નથી.
રોગના સ્વરૂપ અને સુવિધાઓ
ડાયાબિટીઝવાળા ક્ષય રોગના 3 મુખ્ય સ્વરૂપો છે, જે રોગની ઘટનાના સમયગાળાને આધારે જુદા પડે છે.
ડાયાબિટીઝમાં ટીબીના વિકાસનો દર સીધા અશક્ત કાર્બોહાઇડ્રેટ ચયાપચયના વળતરના સ્તર પર આધારિત છે. ઉદાહરણ તરીકે, જો વળતર આપનાર ગુણધર્મો નબળી છે, તો પછી ક્ષય રોગ શક્ય તેટલી ઝડપથી વિકસિત થાય છે, ઝડપથી વિસ્તૃત સ્વરૂપમાં ફેફસાના પેશીઓને અસર કરે છે.
ડાયાબિટીઝની હાજરીમાં ક્ષય રોગનો વિકાસ
આ આ બંને રોગોનું સૌથી સામાન્ય જોડાણ માનવામાં આવે છે. મુખ્ય કારણ નબળી રોગપ્રતિકારક શક્તિ અને શરીરમાં ચેપનો પ્રતિકાર કરવામાં અસમર્થતા છે. આ ખાસ કરીને ટ્યુબરકલ બેસિલસ માટે સાચું છે. વધુમાં, ડાયાબિટીઝમાં, શરીર પર્યાપ્ત એન્ટી ટ્યુબરક્યુલોસિસ એન્ટિબોડીઝ પેદા કરતું નથી.
ડાયાબિટીઝ મેલિટસમાં, એક ઘુસણખોર અને ફાઇબ્રો-કેવરનસ ફોર્મનું ક્ષય રોગ મોટાભાગે આવે છે. ક્ષય રોગ તરીકે પ્રગટ થઈ શકે છે.
જો સમયસર ટીબીનું નિદાન થયું ન હતું, તો આ રોગના ગંભીર માર્ગ તરફ દોરી જાય છે, પરિણામે બંને રોગોની સારવાર ખૂબ મુશ્કેલ બને છે. હકીકત એ છે કે ડાયાબિટીસ મેલિટસમાં ક્ષય રોગ મોટાભાગે એસિમ્પ્ટોમેટિક હોય છે, તેથી દર્દીને આવા વિચલનની હાજરી વિશે પણ શંકા ન હોઇ શકે, અને પછીના તબક્કામાં પેથોલોજી પહેલાથી જ મળી આવી છે. તેથી, વર્ષમાં ઓછામાં ઓછું એકવાર ફ્લોરોગ્રાફી કરવી અત્યંત મહત્વપૂર્ણ છે.
ડાયાબિટીઝમાં ક્ષય રોગના લક્ષણો
ડાયાબિટીઝમાં ક્ષય રોગના વિકાસનો પ્રારંભિક તબક્કો એસિમ્પ્ટોમેટિક કોર્સ દ્વારા વર્ગીકૃત થયેલ છે. જો કે, શરીરમાં આવા ફેરફારો પર વિશેષ ધ્યાન આપવું જોઈએ:
- ઘટાડો કામગીરી
- નબળાઇની વારંવાર લાગણી
- નીરસ ભૂખ,
- વધુ પડતો પરસેવો.
ઘણા ડાયાબિટીઝના દર્દીઓ આ લક્ષણોને ડાયાબિટીઝની જટિલતાને આભારી છે, પરંતુ આ મૂળભૂત રીતે ખોટું છે. આવા લક્ષણો સાથે, ફ્લોરોગ્રાફી તરત જ થવી જોઈએ.

આગળ, લોહીમાં ગ્લુકોઝનું સ્તર ખૂબ વધી જાય છે. જો કે, આ પ્રકારના વધારા માટે કોઈ કારણ નથી. દરેક ડાયાબિટીસ જાણે છે કે ખાંડ ફક્ત અમુક શરતોમાં જ વધી શકે છે. ગ્લુકોઝ કેમ વધે છે? તે તારણ આપે છે કે ટ્યુબરકલ બેસિલસના વિકાસ અને વિકાસ માટે, વધુ ઇન્સ્યુલિન જરૂરી છે. તેથી, તે ખાંડને બર્ન કરવા માટે ખર્ચવામાં નહીં આવે, પરંતુ લાકડીની વૃદ્ધિ પર ખર્ચવામાં આવે છે.
ડાયાબિટીઝમાં ક્ષય રોગના વિકાસના પછીના તબક્કાના લક્ષણો:
- નીચલા લોબ્સમાં ફેફસાંને નુકસાન.
- કાયમી પ્રકૃતિની પેરોક્સિસ્મલ ઉધરસ. સવારે અને સાંજે થઈ શકે છે. દિવસ દરમિયાન, દર્દી વ્યવહારીક ઉધરસ લેતો નથી.
- જ્યારે ઉધરસ આવે છે, ત્યારે લાળ અને ગળફામાં સક્રિયપણે મુક્ત થાય છે, કેટલીકવાર લોહીની અશુદ્ધિઓ સાથે.
- શરીરના તાપમાનમાં વધારો, જે કોઈ પણ રીતે ખોવાતો નથી.
- ઝડપી વજન ઘટાડવું, જે ડાયાબિટીઝના દર્દીઓ માટે લાક્ષણિક નથી.
- સ્ટૂપ, શફલિંગ ગાઇટ. આ એ હકીકતને કારણે છે કે ડાયાબિટીસની સાથે, છાતી ખોટી બને છે, અને ક્ષય રોગ પરિસ્થિતિને વધુ બગડે છે.
- આક્રમકતા અને અસંતુલન સુધી, વારંવાર મૂડ બદલાય છે.
જો તમે સમય પર આ સંકેતો પર ધ્યાન ન આપો અને તમારા ડ doctorક્ટરની મુલાકાત લેશો નહીં, તો આવા બે ખતરનાક રોગોનું સંયોજન મૃત્યુ તરફ દોરી શકે છે!
ડાયગ્નોસ્ટિક્સ
ક્ષય રોગવાળા ડાયાબિટીસ મેલિટસના અસ્પષ્ટ ક્લિનિકલ ચિત્ર સાથે, દર્દીને ઘણીવાર નશો અને ગંભીર સ્વરૂપમાં બળતરા પ્રક્રિયામાં વધારો થવાની હોસ્પિટલમાં દાખલ કરવામાં આવે છે. આનાથી સારવારની પદ્ધતિ પસંદ કરવામાં મુશ્કેલીઓ થાય છે અને તે મૃત્યુથી ભરપૂર છે. રોગના પ્રારંભિક નિદાન સાથે, સહ-સારવાર કરવી ખૂબ સરળ છે.
નિદાન માટે ક્ષય રોગની હાજરીમાં ડાયાબિટીઝ દર્દીએ યોગ્ય પ્રયોગશાળા પરીક્ષણો (લોહી, પેશાબ) પસાર કરવો આવશ્યક છે.
જો ત્યાં છે ડાયાબિટીઝમાં શંકાસ્પદ ક્ષય રોગ, તમારે નીચેના નિદાનના પગલાં ભરવા જોઈએ:
- ડ theક્ટર લક્ષણો, ચેપની સંભાવના અને ક્ષય રોગના પ્રાથમિક સ્વરૂપની હાજરી (દર્દીને પહેલાં આ રોગ હોઈ શકે છે) ની બધી માહિતી એકઠી કરે છે.
- ડ doctorક્ટર ક્લિનિકલ પરીક્ષા કરે છે, એટલે કે, દર્દીની સામાન્ય સ્થિતિ નક્કી કરે છે, લસિકા ગાંઠોની તપાસ કરે છે અને તેથી,
- પછી એન્ડોક્રિનોલોજિસ્ટ દર્દીને ટીબી નિષ્ણાતને મોકલે છે (તે ટીબીના નિદાન અને સારવારમાં સામેલ છે),
- ક્ષય રોગના નિષ્ણાત પalpપ્લેશન પરીક્ષા, પર્ક્યુશન અને એસોલ્ટિએશન બનાવે છે, પરીક્ષાની નિમણૂક કરે છે,
- ટ્યુબરક્યુલિન ટેસ્ટ, એટલે કે મન્ટોક્સ માટે એક પરીક્ષણ, જેના દ્વારા ચેપનો ન્યાય કરવો શક્ય છે,
- 2 અંદાજોમાં છાતીની ફ્લોરોગ્રાફી (રેડિયોગ્રાફી) - બાજુની અને એન્ટેરોપોસ્ટેરિયર,
- ગણતરી કરેલ ટોમોગ્રાફી ગૂંચવણોના વિકાસને પ્રદર્શિત કરે છે,
- દર્દીને લોહી અને પેશાબનું સામાન્ય અને બાયોકેમિકલ વિશ્લેષણ પાસ કરવું આવશ્યક છે, જે લ્યુકોસાઇટ્સમાં વધારો, નશોની ડિગ્રી, એન્ઝાઇમ્સના ક્ષતિગ્રસ્ત સંશ્લેષણ, વગેરેને નિર્ધારિત કરે છે.
- ગળફાની પ્રયોગશાળા પરીક્ષા (માઇક્રોસ્કોપિક અને બેક્ટેરિયોલોજીકલ પરીક્ષા),
- જો જરૂરી હોય તો, ટ્રેચેબ્રોનકોસ્કોપી કરવામાં આવે છે.
સારવાર - મૂળ પદ્ધતિઓ
ટીબી સાથે જોડાણમાં ડાયાબિટીઝની સારવાર બંને રોગોની પદ્ધતિઓના સંતુલન પર આધારિત હોવી જોઈએ. જો ક્ષય રોગ ખુલ્લો હોય કે ગંભીર હોય, તો દર્દીને હોસ્પિટલમાં દાખલ કરવો જ જોઇએ.
દરેક વ્યક્તિ જાણે છે કે ઘણા દાયકાઓથી પરંપરાગત દવા પલ્મોનરી ટ્યુબરક્યુલોસિસ માટે બેઝર ચરબી ખાવાની ભલામણ કરે છે. ઘણા લોકો તેને આ રોગ માટેનો ઉપચાર માનતા હોય છે. શું ડાયાબિટીઝ માટે બેજર ચરબી લેવાનું શક્ય છે, તમે વિડિઓમાંથી શીખી શકશો:
ડાયાબિટીઝ માટે ડ્રગની સારવારની સુવિધાઓ
સૌ પ્રથમ, ડાયાબિટીસના દર્દીઓ માટે, ખાસ કરીને 1 લી પ્રકારનાં પેથોલોજી સાથે, સંચાલિત ઇન્સ્યુલિનની માત્રામાં વધારો કરવો જરૂરી છે, કારણ કે તેમાંથી મોટાભાગનો ભાગ કંદ બેસિલસ પર વેડફાય છે. ડોઝ લગભગ દસ એકમો દ્વારા વધે છે. તેઓ દિવસભર સમાનરૂપે વિતરિત થાય છે, પરિણામે, ઈંજેક્શનની દૈનિક સંખ્યા 5 વખત હોવી જોઈએ. આ કિસ્સામાં, લાંબી-અભિનયવાળી ઇન્સ્યુલિનને ટૂંકા અભિનયની દવાથી બદલવી આવશ્યક છે. ટાઇપ 2 ડાયાબિટીસ સાથે, ખાંડ-ઓછી કરતી ગોળીઓ લેવાની માત્રા અને આવર્તન વધે છે. કેટલાક કિસ્સાઓમાં, ઇન્સ્યુલિન ઉપચાર સૂચવવામાં આવે છે.
લક્ષણો અને ઉપચારના સિદ્ધાંતો:
- આહાર નંબર 9. નો હેતુ. તેનું પાલન સખત હોવું જોઈએ. તે વિટામિન અને પ્રોટીનની માત્રામાં વધારો કરવા પર આધારિત છે. લોટ અને મીઠું, વધુ પડતા મીઠા અને ફેટી, તળેલા અને ધૂમ્રપાન ખાવા માટે સખત પ્રતિબંધિત છે. તમારે આઈસ્ક્રીમ અને જામનો ઇનકાર કરવો જોઈએ, તમે કેળા ન ખાઈ શકો.
- એન્ટીબેક્ટેરિયલ એજન્ટો સાથેની સારવાર વ્યક્તિગત સ્તરે હાથ ધરવામાં આવે છે. દવાઓના વિવિધ સંયોજનો સૂચવવામાં આવે છે.
- ખાસ દવાઓના માધ્યમથી ક્ષય રોગની કીમોથેરપી હાથ ધરવી મહત્વપૂર્ણ છે. ડાયાબિટીઝની સારવારનો સમયગાળો 2 ગણો વધારે છે. સૂચવેલ દવાઓ અંતર્ગત ઇન્સ્યુલિનનું ઉત્પાદન ઘટાડવાનું લક્ષ્ય છે. આ કિસ્સામાં, ખાંડ-ઘટાડતી દવાઓનો ડોઝ સમાયોજિત કરવો જરૂરી છે.
- વિટામિન ઉપચાર જરૂરી છે, જેનો આભાર શરીર તેના સંરક્ષણને પુનર્સ્થાપિત કરશે.
- કદાચ દવા "ટીમલિન." સાથે હેપેટોપ્રોટેક્ટર્સની નિમણૂક. આ રોગપ્રતિકારક શક્તિને મજબૂત બનાવશે.
- અસરગ્રસ્ત કોષો દ્વારા રક્ત પરિભ્રમણ અને કીમોથેરાપ્યુટિક એજન્ટોના શોષણને વેગ આપવા માટે, ડ doctorક્ટર સેર્મિયન, પરમિડિન, આંડેકાલીન, નિકોટિનિક એસિડ અને એક્ટોવેગિન જેવી દવાઓ લખી શકે છે.
- સૌથી ગંભીર કિસ્સાઓમાં, શસ્ત્રક્રિયા સૂચવવામાં આવે છે (આર્થિક ફેફસાના રિસેક્શન).
- એવી દવાઓ લેવાની સલાહ આપવામાં આવે છે કે જે ચયાપચયને વેગ આપે છે અને શરીરની પ્રતિક્રિયા સુધારે છે.
ક્ષય રોગની સારવાર માટે દવાઓ
મોટેભાગે આવી દવાઓ સૂચવવામાં આવે છે:
- "આઇસોનિયાઝિડ" અને "પેરામિનોસિસિલિક એસિડ"
- રિફામ્પિસિન અને પાયરાઝિનામાઇડ
- સ્ટ્રેપ્ટોમીસીન અને કેનામિસિન
- "સાયક્લોઝરિન" અને "ટ્યુબેઝિડ"
- અમીકાસીન અને ફ્ટીવાઝિડ
- પ્રોટોનામાઇડ અને ઇથામબુટોલ
- કેપ્રોમિસીન અને રિફાબ્યુટિન
- વિટામિનમાંથી, વિટામિન બી 1, બી 2, બી 3, બી 6, બી 12, એ, સી, પીપી લેવાનું મહત્વપૂર્ણ છે

સૂચન કરતી વખતે, ટીબી ડ doctorક્ટર ડાયાબિટીઝના સ્વરૂપને ધ્યાનમાં લેશે, કારણ કે ત્યાં કેટલાક વિરોધાભાસી છે. ઉદાહરણ તરીકે, જટિલ ડાયાબિટીસ સાથે, તમારે આઇસોનિયાઝિડ અને ઇથામ્બ્યુટોલ, તેમજ રિફામ્પિસિન ન લેવી જોઈએ.
ડાયાબિટીસ મેલીટસની શરૂઆતના ઓછામાં ઓછા 4 વર્ષ પછી ક્ષય રોગ થઈ શકે છે, અને ડાયાબિટીસ ટીબીના ચેપ પછીના 9-10 વર્ષ પછી થઈ શકે છે. તેથી, આ સમયગાળા દરમિયાન લક્ષણો પર વિશેષ ધ્યાન આપવું અને સમયસર ડ doctorક્ટરની સલાહ લેવી મહત્વપૂર્ણ છે. પ્રારંભિક નિદાન તમને પેથોલોજીથી વધુ સરળ અને ઝડપી છૂટકારો મેળવવા દે છે!
ડાયાબિટીઝ માટે ક્ષય રોગ ક્લિનિક

હાયપરગ્લાયકેમિઆની સમસ્યા પર ફિથિસોલોજી ખાસ ધ્યાન આપે છે. આ એ હકીકતને કારણે છે કે ડાયાબિટીસ મેલિટસમાં લ્યુકોસાઇટ્સ, કાર્બોહાઇડ્રેટ-ચરબી સંતુલન અને સામાન્ય ચયાપચયની વિક્ષેપિત ફાગોસિટીક પ્રવૃત્તિને લીધે, ફેફસાના ઉપચાર અને પુનorationસ્થાપનની પ્રક્રિયા અત્યંત મુશ્કેલ છે.
મોટેભાગે, ડાયાબિટીઝની પૃષ્ઠભૂમિ સામે ક્ષય રોગના ચેપને ક્રોનિક પેથોલોજીમાં પરિવર્તિત કરવામાં આવે છે, જેનાથી પેશીઓમાં વિનાશક પરિવર્તન થાય છે અને તે મર્યાદિત ઘુસણખોરી સ્વરૂપો (ક્ષય રોગ, ફોકસી) અથવા અંગના સડોની રચના તરફ દોરી જાય છે.
રોગચાળાના અવલોકનોના આંકડા અનુસાર, ઇન્સ્યુલિન આધારિત દર્દીઓમાં ક્ષય રોગના પ્રમાણ સામાન્ય લોકો કરતા 5-10 ગણા વધારે છે. આવા 10 દર્દીઓમાંથી 9 માં, ડાયાબિટીસ એ ચેપ પહેલાની પેથોલોજી હતી.
તદુપરાંત, ઇન્સ્યુલિનની ઉણપથી થતાં મેટાબોલિક અને ઇમ્યુનોલોજિકલ પરિવર્તનને કારણે, ડાયાબિટીઝમાં ક્ષય રોગનો કોર્સ વધુ આક્રમકતા દ્વારા વર્ગીકૃત થયેલ છે, જે બદલામાં, ક્લિનિકલ પરિસ્થિતિને નોંધપાત્ર રીતે વધે છે અને ગંભીર ગૂંચવણો તરફ દોરી જાય છે - અવયવોમાં એક્ઝ્યુડેટિવ-નેક્રોટિક પ્રતિક્રિયાઓ, પ્રારંભિક વિનાશ અને બ્રોન્કોજેનિક બીજ
 ક્ષય રોગ ડાયાબિટીઝ મેલીટસમાં મુખ્યત્વે નીચલા પલ્મોનરી પ્રદેશોમાં કેન્દ્રિત સાથે ગૌણ સ્વરૂપ તરીકે વિકસે છે. ચેપની ક્લિનિકલ લાક્ષણિકતાઓ ખૂબ જ વિશિષ્ટ છે અને તે અંતર્ગત રોગ (ડી.એમ.) ની ડિગ્રી અને ફોર્મ પર આધારિત છે. પ્રારંભિક તબક્કે ઓળખાયેલ, ક્ષય રોગની પ્રગતિના અંતિમ તબક્કામાં પેથોલોજી કરતાં વધુ અનુકૂળ ગતિશીલતા છે.
ક્ષય રોગ ડાયાબિટીઝ મેલીટસમાં મુખ્યત્વે નીચલા પલ્મોનરી પ્રદેશોમાં કેન્દ્રિત સાથે ગૌણ સ્વરૂપ તરીકે વિકસે છે. ચેપની ક્લિનિકલ લાક્ષણિકતાઓ ખૂબ જ વિશિષ્ટ છે અને તે અંતર્ગત રોગ (ડી.એમ.) ની ડિગ્રી અને ફોર્મ પર આધારિત છે. પ્રારંભિક તબક્કે ઓળખાયેલ, ક્ષય રોગની પ્રગતિના અંતિમ તબક્કામાં પેથોલોજી કરતાં વધુ અનુકૂળ ગતિશીલતા છે.
સૌથી મુશ્કેલ ચેપ બાળપણ અને કિશોરાવસ્થાના ઇન્સ્યુલિન આધારિત દર્દીઓમાં થાય છે. આ સ્થિતિમાં, ઘણી વખત શરીરનો શક્તિશાળી નશો, રોગમાં ઝડપથી વધારો, ફાઈબ્રો-કેવરનસ રચનાઓ અને અંગનો સડો થાય છે.
ડાયાબિટીસ મેલીટસ અને ક્ષય રોગના સમયગાળા અનુસાર દર્દીઓના કેટલાક જૂથોને અલગ પાડવામાં આવે છે:
- એક-સમય અથવા ઓછામાં ઓછા 1-2 મહિનાના અંતરાલ સાથે,
- કોઈ પણ તબક્કે ડાયાબિટીઝની પૃષ્ઠભૂમિ પર ચેપની તપાસ,
- ક્ષય રોગની પૃષ્ઠભૂમિ સામે હાયપરગ્લાયકેમિઆની તપાસ.
પાછલા ક્ષય રોગને લીધે ચેપનો વિકાસ એ પ્રાથમિક ચેપ અને જૂના ફોસી (સ્કાર્સ) ને ફરીથી સક્રિય કરવા બંને સાથે સંકળાયેલ હોઈ શકે છે. બે પેથોલોજીના સમાંતર અભ્યાસક્રમની વિશિષ્ટતા એ છે કે ચેપના સફળ ઉપચાર સાથે પણ, ડાયાબિટીસની સુક્ષમતાને લીધે, ઇન્સ્યુલિન આધારિત દર્દીમાં ક્ષય રોગના અતિશય વૃદ્ધિ અને ફરીથી થવાની વૃત્તિ રહે છે.
ડાયાબિટીઝના દર્દીઓમાં ક્ષય રોગના ઇટીઓલોજી
મોટાભાગના કિસ્સાઓમાં, ચેપ હાલની ડાયાબિટીસમાં જોડાય છે. વપરાશની પ્રગતિના મુખ્ય કારણો તેના પ્રાથમિક અભિવ્યક્તિ પર ક્ષય રોગની તીવ્રતાને ઓછો આંકવા અને આ સંદર્ભે, અકાળે સારવાર છે.
અન્ય પરિબળો કે જે ચેપના ઉત્તેજનાને ઉત્તેજિત કરે છે તેમાં શામેલ હોઈ શકે છે:
- એસિડિઓસિસ (એસિડિટીમાં વધારો અને શરીરમાં પીએચ ઘટાડો,
- તીવ્ર અથવા ક્રોનિક સ્વાદુપિંડ,
- સ્વાદુપિંડનું નિવારણ
- હોમિઓસ્ટેસિસનું અસંતુલન અને શરીરની રોગપ્રતિકારક શક્તિ.
સિમ્પ્ટોમેટોલોજી
રોગવિજ્ ofાનની ગંભીરતા હોવા છતાં, ડાયાબિટીઝમાં ક્ષય રોગના સંકેતો હંમેશાં સ્પષ્ટ હોતા નથી અને તેને વિઘટન, એસિડિસિસ અથવા અન્ય રોગો તરીકે વેશપલટો કરી શકાય છે.
નીચેના લક્ષણો શરીરમાં ચેપની હાજરીને શંકા માટેનું કારણ આપે છે:
- ઝડપી વજન ઘટાડવું અને ભૂખનો અભાવ,
- સબફ્રીબ્રેઇલ સ્થિતિ
- સ્પુટમ સ્રાવ, સંભવત blood લોહીની અશુદ્ધિઓ સાથે,
- ઉચ્ચ તાપમાન
- વારંવાર શરદી - એઆરઆઈ, હર્પીઝ,
- હાયપોથાયનેમિક અને ખરાબ મૂડ.
શારીરિક સ્તરે પરિવર્તન પણ અવલોકન કરવામાં આવે છે - ઇન્સ્યુલિન આધારિત દર્દી આંચકો મારવાનું શરૂ કરે છે, અને તેની છાતી ખોટી બને છે. વ્યક્તિની ગાઇટ પણ બદલાય છે, બદલાય છે અને ધીમું થાય છે.
સારવાર તકનીક
 પલ્મોનરી ટ્યુબરક્યુલોસિસ અને ડાયાબિટીસ એ પ્રમાણભૂત કીમોથેરાપી માટે એક જટિલ સંયોજન છે. ઇન્સ્યુલિન આધારિત દર્દીઓમાં થતી ગૂંચવણો અને આડઅસરોની સંખ્યા ડાયાબિટીઝ વગરના દર્દીઓ કરતા 1.5 ગણી વધારે છે. ઉપચાર પોતે ખૂબ લાંબી ચાલે છે અને તે ફક્ત ડિસ્પેન્સરી હોસ્પિટલમાં થાય છે.
પલ્મોનરી ટ્યુબરક્યુલોસિસ અને ડાયાબિટીસ એ પ્રમાણભૂત કીમોથેરાપી માટે એક જટિલ સંયોજન છે. ઇન્સ્યુલિન આધારિત દર્દીઓમાં થતી ગૂંચવણો અને આડઅસરોની સંખ્યા ડાયાબિટીઝ વગરના દર્દીઓ કરતા 1.5 ગણી વધારે છે. ઉપચાર પોતે ખૂબ લાંબી ચાલે છે અને તે ફક્ત ડિસ્પેન્સરી હોસ્પિટલમાં થાય છે.
દવાઓના સંયોજનો અને તેમના વહીવટની સિસ્ટમની પસંદગી, વ્યક્તિગત યોજના અનુસાર નિદાન, ડાયાબિટીસ જૂથ, ક્ષય રોગનો તબક્કો, તેના વિતરણ અને officeફિસના પ્રકાશનની તીવ્રતા અનુસાર કરવામાં આવે છે. સમગ્ર રોગનિવારક અભ્યાસક્રમનો મુખ્ય સિદ્ધાંત એ વૈવિધ્યતા અને સંતુલન છે.
ક્લિનિકલ અને પ્રયોગશાળા સંશોધનની માનક પદ્ધતિઓનો ઉપયોગ કરીને ચેપનું નિદાન થાય છે:
- લોહી અને પેશાબનું સામાન્ય વિશ્લેષણ,
- બાયોકેમિસ્ટ્રી વિશ્લેષણ,
- નિયમિત અને ગહન એક્સ-રે પરીક્ષા,
- ટ્યુબરક્યુલિન ટેસ્ટ અથવા મન્ટૂક્સ / પીરકે રસીકરણ,
- માયકોબેક્ટેરિયાની પ્રવૃત્તિ શોધવા માટે ગળફાની માઇક્રોસ્કોપી અને તેની સંસ્કૃતિ,
- બ્રોન્કોસ્કોપિક નિદાન,
- હિસ્ટોલોજીકલ બાયોપ્સી માટે ટીશ્યુ અથવા સેલ નમૂનાઓ,
- રક્ત સીરમમાં બેસિલસ માટે એન્ટિબોડીઝને ઓળખવાના લક્ષ્યાંકિત ઇમ્યુનોલોજિકલ ડાયગ્નોસ્ટિક્સ.




ઇન્સ્યુલિન આધારિત દર્દીઓના ક્ષય રોગની સારવાર સુગરના સ્તરના સતત દેખરેખ સાથે સંયોજન ઉપચારની મદદથી કરવામાં આવે છે. દવાઓના રેજિમેન્ટનું ઉલ્લંઘન એ ક્ષય રોગના મલ્ટિડ્રેગ પ્રતિકાર અથવા દવાઓના તેના પ્રતિકારના વિકાસ તરફ દોરી જાય છે.
ડાયાબિટીસના દર્દીઓ માટે માનક-એન્ટી-ટીબી સારવારની રીત શામેલ છે:
 રસાયણશાસ્ત્ર - આઇસોનિયાઝિડ, રિફામ્પિસિન, ઇથેમ્બ્યુટોલ અને અન્ય એન્ટિબાયોટિક્સ,
રસાયણશાસ્ત્ર - આઇસોનિયાઝિડ, રિફામ્પિસિન, ઇથેમ્બ્યુટોલ અને અન્ય એન્ટિબાયોટિક્સ,- ઇમ્યુનોસ્ટીમ્યુલેન્ટ્સ - સોડિયમ ન્યુક્લિનેટ, ટેક્ટિવિન, લેવામિઓલ,
- અવરોધકો - બી-ટોકોફેરોલ, સોડિયમ થિઓસ્લ્ફેટ, વગેરે.
- ખાંડ પર સતત દેખરેખ રાખતી હોર્મોનલ દવાઓ,
- ઇન્સ્યુલિન સહિત એન્ટીડિઆબેટીક એજન્ટો,
- રોગનિવારક આહાર નંબર 9.
ચેપની ધીમી રીગ્રેસન સાથે, એન્ટી ટ્યુબરક્યુલોસિસ થેરેપીની સહાયક ન nonન-ડ્રગ પદ્ધતિઓનો ઉપયોગ કરવાની મંજૂરી છે - અલ્ટ્રાસાઉન્ડ, લેસર અને ઇન્ડક્ટિઓથેરાપી.
ડાયાબિટીસ મેલીટસના દર્દીને સેવનથી મટાડવાની સંપૂર્ણ પ્રક્રિયા નજીકની તબીબી દેખરેખ હેઠળ થાય છે. આ સમયગાળા દરમિયાન મુખ્ય કાર્ય, ઘુસણખોરીને દૂર કરવા ઉપરાંત, વળતરની સ્થિતિ પ્રાપ્ત કરવી, તેમજ ગ્લુકોઝ, પ્રોટીન, લિપિડ્સ અને ચયાપચયનું સ્તર સામાન્ય કરવું.
સફળ કીમોથેરેપી અને પુન recoveryપ્રાપ્તિ સાથે, ડાયાબિટીઝના દર્દીને એસપીએ સારવાર બતાવવામાં આવે છે.
નિવારક પગલાં
ઇન્સ્યુલિન આધારિત દર્દીઓ ક્ષય રોગના ચેપ માટેના મુખ્ય જોખમ જૂથ હોવાથી, આ રોગના વિકાસને રોકવા માટે તેઓ ઘણી નિવારક પદ્ધતિઓનો ઉપયોગ કરવાની ભલામણ કરે છે.
પોતાને વપરાશથી બચાવવા માટે, તમારે આ કરવું જોઈએ:
- વાર્ષિક એક્સ-રે પરીક્ષા અથવા ફ્લોરોગ્રાફી,
- એક સક્રિય જીવનશૈલી દોરી
- ઘણીવાર તાજી હવામાં ચાલો,
- સાચી દૈનિક, ન્યુટ્રિશન અને વર્ક-રેસ્ટ શેડ્યૂલનું પાલન કરવા માટે,
- ક્ષય રોગના સીધા સંપર્ક સહિતના ચેપના સંભવિત સ્રોતોને દૂર કરો,
- રહેવાની પરિસ્થિતિમાં સુધારો,
- ખરાબ ટેવોનો ઇનકાર કરો - દારૂ, ધૂમ્રપાન,
- ડાયાબિટીસ સહિતના ક્રોનિક રોગોની સારવાર કરો,
- વ્યક્તિગત સ્વચ્છતા અવલોકન કરો
- નિયમિતપણે જગ્યાને વેન્ટિલેટ કરો અને ભીની કરો
- વિટામિન, કાર્બોહાઈડ્રેટ અને ટ્રેસ તત્વોથી ભરપુર ખોરાક લો.






આ ઉપરાંત, ઇન્સ્યુલિન આધારિત દર્દીને 2 થી 6 મહિના સુધી આઇસોનિયાઝિડ સાથેની કેમોપ્રોફ્લેક્સિસમાંથી પસાર થવું આવશ્યક છે. ટ્યુબરક્યુલોસિસવાળા ડાયાબિટીસની આખી જીવનશૈલી તેની સક્રિય સ્થિતિ, આરોગ્યપ્રદ પોષણ અને મધ્યમ શારીરિક પ્રવૃત્તિ પર કેન્દ્રિત હોવી જોઈએ, જેનાથી શરીરને જીવંત energyર્જા એકઠા થવાની અને રોગપ્રતિકારક શક્તિને મજબૂત બનાવવામાં આવે છે.
સાવચેતી વિશે ભૂલશો નહીં. અને લોકોને ખાંસી, મોસમી વાયરસ (ફ્લૂ, તીવ્ર શ્વસન ચેપ), ગરમ વરાળ અને સોનાની મુલાકાત ટાળવાનો પ્રયાસ કરો. અતિશય યુવી વપરાશ પણ બિનસલાહભર્યું છે. તમારે ઘણા તબક્કામાં તર્કસંગત રીતે ખાવું જોઈએ. તમારા ડ doctorક્ટરની નિયમિત મુલાકાત લેવાની ખાતરી કરો.
ક્ષય રોગ અને ડાયાબિટીસ મેલીટસની સમસ્યા પ્રત્યેની જવાબદાર અને તબીબી રીતે યોગ્ય અભિગમ સાથે, આ રોગ સાથેનો ચેપ આપત્તિજનક ધમકીઓ લેતો નથી અને હંમેશાં અનુકૂળ પૂર્વસૂચન દ્વારા વર્ગીકૃત થયેલ છે.
ડાયાબિટીઝની હાજરીમાં ક્ષય રોગની વિશિષ્ટતા
પ્રેક્ટિસ બતાવે છે કે, હાઈ બ્લડ સુગર લેવલવાળા 20 થી 50 વર્ષની વયના પુરુષોમાં, ક્ષય રોગના બેક્ટેરિયાને અસર થવાની સંભાવના વધુ હોય છે. પ્રથમ તબક્કામાં, પેથોલોજી એક ઘુસણખોરી સ્વરૂપે આગળ વધે છે, એટલે કે, ઉચ્ચારણ લક્ષણો વિના, જે નિદાનના નિર્ણયને ખૂબ જટિલ બનાવે છે.
ક્ષય રોગ અને ડાયાબિટીઝ બે કિસ્સાઓમાં જોડાયેલા છે:
- રોગોનો વિકાસ એકબીજાથી સ્વતંત્ર રીતે થાય છે. તે બંને સ્વતંત્ર બીમારીઓ તરીકે કામ કરે છે.
- ડાયાબિટીઝના ક્લિનિકલ સ્ટેજનો અભિવ્યક્તિ ક્ષય રોગના ચેપ તરફ દોરી જાય છે.

તેનું કારણ એ છે કે ડાયાબિટીઝની રોગપ્રતિકારક શક્તિની સ્થિતિ પર વિનાશક અસર પડે છે, શરીરમાં જરૂરી વિટામિન્સ અને ખનિજોનો અભાવ છે. કેટલાક કિસ્સાઓમાં, અગાઉ સ્થાનાંતરિત વિશિષ્ટ પ્રક્રિયાઓને લીધે વપરાશ વિકસે છે. જો દર્દીને ચેપ લાગ્યો હતો, પરંતુ જખમ ઓછા થઈ ગયા છે, તો બિનતરફેણકારી પરિબળોનો પ્રભાવ તેમને ફરીથી સક્રિય કરી શકે છે.
ડાયાબિટીઝમાં, ક્ષય રોગ સાથે ચેતાતંત્રની નિષ્ક્રિયતા આવે છે. મોટેભાગે પ્રથમ રોગના લક્ષણો ફેફસાંમાં ફેસીના સંકેતોને ડૂબી જાય છે. મોટાભાગના કિસ્સાઓમાં, ત્યાં પેથોલોજીનું એક ફાઇબ્રો-કેવરનસ અથવા ઘુસણખોર સ્વરૂપ છે. કેટલીક પરિસ્થિતિઓમાં, તે ક્ષય રોગના સ્વરૂપમાં પોતાને પ્રગટ કરે છે.
પેથોલોજીઓનું સંયોજન મેટાબોલિક પ્રક્રિયાની ધીમી સામાન્યીકરણ, ક્ષય રોગના નશોના નિર્ધારણના લાંબા ગાળાની લાક્ષણિકતા છે. સડો પોલાણ પણ ધીમે ધીમે મટાડવું. બંને રોગોના સમયસર નિદાનથી દર્દીના પુન recoveryપ્રાપ્તિની તકોમાં નોંધપાત્ર વધારો થાય છે.
ડાયાબિટીઝના દર્દીઓમાં રોગની ઇટીઓલોજી
ઘણીવાર, ટ્યુબરકલ બેસિલિસ ડાયાબિટીઝથી નબળા શરીરમાં પ્રવેશ કરે છે અને રોગના વિકાસને ઉત્તેજિત કરે છે. ત્યાં ઘણા પરિબળો છે જે રોગના ઉત્તેજનાને ઉત્તેજિત કરે છે:
- ફેગોસાઇટ્સ, શ્વેત રક્તકણો અને રોગપ્રતિકારક શક્તિના અન્ય કોષોની પ્રવૃત્તિમાં ઘટાડો. શરીરમાં કોચની લાકડીના પ્રવેશ સાથે, તે સક્રિય વિકાસ તરફ આગળ વધે છે, કારણ કે રોગપ્રતિકારક શક્તિ તેને તટસ્થ કરી શકતી નથી,
 ખનિજ, ચરબી અને પ્રોટીન ચયાપચયમાં વિક્ષેપો. પરિણામે, મહત્વપૂર્ણ પદાર્થો ખોવાઈ જાય છે જે તમામ આંતરિક અવયવો અને સિસ્ટમોના યોગ્ય કાર્યને ટેકો આપે છે,
ખનિજ, ચરબી અને પ્રોટીન ચયાપચયમાં વિક્ષેપો. પરિણામે, મહત્વપૂર્ણ પદાર્થો ખોવાઈ જાય છે જે તમામ આંતરિક અવયવો અને સિસ્ટમોના યોગ્ય કાર્યને ટેકો આપે છે,- કેટોએસિડોસિસ. તે પેશીઓના એસિડિસિસની રચનામાં ફાળો આપે છે. આવું ઘણીવાર ડાયાબિટીઝના દર્દીઓમાં થાય છે. પરિણામે, એસીટોન અને કીટોન સંસ્થાઓ દર્દીના લોહીમાં એકઠા થાય છે, જે નશો અને પેશીઓને નુકસાન પહોંચાડે છે. આ તેમને ચેપ માટે સંવેદનશીલ બનાવે છે,
- સ્વાદુપિંડનું તીવ્ર અથવા ક્રોનિક સ્વરૂપ,
- કુપોષણ અને ખરાબ ટેવો,
- ઇમ્યુનોબાયોલોજીકલ રિએક્ટિવિટી અને હોમિઓસ્ટેસિસનું અસંતુલન.
પેથોલોજીઓ એટલી નજીકથી એકબીજા સાથે સંકળાયેલી છે કે તેમાંથી એકનું ઉત્તેજના બીજા તબક્કામાં પ્રતિબિંબિત થાય છે. ક્ષય રોગના બેક્ટેરિયા સમગ્ર શરીરમાં ઝડપથી ફેલાય છે, અને રોગ ઝડપથી વિકસિત થાય છે, કારણ કે કાર્બોહાઇડ્રેટ મેટાબોલિઝમમાં નિષ્ફળતા છે.
રોગના મુખ્ય સ્વરૂપો અને અભિવ્યક્તિઓ
નિષ્ણાતો આ રોગોના સંયોજનના ત્રણ મુખ્ય સ્વરૂપોને અલગ પાડે છે. તેઓ તેમની ઘટનાના સમયગાળા દ્વારા નક્કી કરવામાં આવે છે:
 ડાયાબિટીઝના નિદાનમાં ક્ષય રોગની પ્રગતિ. આ એકદમ સામાન્ય સંયોજન છે. અસરગ્રસ્ત શરીર અપૂરતી ક્ષય રોગના એન્ટિબોડીઝ પેદા કરે છે. સમય પર એક શોધી કા diseaseેલ રોગ ગંભીર સ્વરૂપમાં પસાર થાય છે અને તેનો ઉપચાર કરવો વધુ મુશ્કેલ છે. ગૂંચવણો ટાળવા માટે, ડાયાબિટીઝના દર્દીઓએ વર્ષમાં એકવાર ફ્લોરોગ્રાફી કરાવવી જરૂરી છે.
ડાયાબિટીઝના નિદાનમાં ક્ષય રોગની પ્રગતિ. આ એકદમ સામાન્ય સંયોજન છે. અસરગ્રસ્ત શરીર અપૂરતી ક્ષય રોગના એન્ટિબોડીઝ પેદા કરે છે. સમય પર એક શોધી કા diseaseેલ રોગ ગંભીર સ્વરૂપમાં પસાર થાય છે અને તેનો ઉપચાર કરવો વધુ મુશ્કેલ છે. ગૂંચવણો ટાળવા માટે, ડાયાબિટીઝના દર્દીઓએ વર્ષમાં એકવાર ફ્લોરોગ્રાફી કરાવવી જરૂરી છે.- રોગોની એક સાથે શોધ. સુપ્ત ડાયાબિટીસના વિકાસ સાથે આ ફોર્મ શક્ય છે. મોટાભાગે 45 વર્ષથી વધુ જૂની માનવતાના અડધા ભાગના પ્રતિનિધિઓમાં જોવા મળે છે. રોગની ઇટીઓલોજી હાલમાં અજાણ છે. આ સૌથી ગંભીર સ્વરૂપ છે જે દર્દીના મૃત્યુ તરફ દોરી શકે છે.
- ડાયાબિટીઝ ક્ષય રોગ સાથે પ્રગતિ કરે છે. આ દુર્લભ સ્વરૂપ છે. પરિણામે, એસિડ-બેઝનું અસંતુલન જોવા મળે છે, દર્દી ઝડપી થાક વિકસાવે છે. તે સતત મૌખિક પોલાણમાં તરસ અને શુષ્કતા અનુભવે છે. આ ફોર્મ સાથે, વપરાશમાં તીવ્ર ઉત્તેજના થાય છે.
સંયુક્ત રોગોની વિવિધતાઓમાં મિશ્ર પૂર્વસૂચન છે. સૌ પ્રથમ, તે બધા શરીરની તીવ્રતા અને વ્યક્તિગત લાક્ષણિકતાઓ પર આધારિત છે.
લાક્ષણિક લક્ષણો
પ્રથમ તબક્કામાં, વપરાશ એસિમ્પટમેટિક છે. ફેફસામાં ફોસીની હાજરી નક્કી કરવા માટે, ફક્ત એક્સ-રેની મદદથી શક્ય છે. રોગના વિકાસના લાક્ષણિક ચિહ્નો છે:
- ઉદાસીનતા, કામગીરીમાં ઘટાડો,
- પરસેવો વધી ગયો, જે પહેલાં ન હતો. આ શરીરમાં ચેપનું પ્રથમ સંકેત છે,
- ભૂખ અથવા નવી ખાવાની ટેવનો દેખાવ,
- રક્ત ખાંડ એક તીવ્ર વધારો.
દુર્ભાગ્યે, પ્રથમ લક્ષણો ખૂબ જ અસ્પષ્ટ હોય છે, તેથી લોકો ભાગ્યે જ તેમની તરફ ધ્યાન આપે છે અને તેને ડાયાબિટીઝના અતિશયોક્તિય મંચ તરીકે માને છે.
ક્ષય રોગ ચલાવવું એ વધુ સ્પષ્ટ સંકેતો દ્વારા વર્ગીકૃત થયેલ છે:
- ઉચ્ચ શરીરનું તાપમાન. એન્ટિપ્રાયરેટિક દવાઓ પણ ઇચ્છિત પરિણામ આપતી નથી,
- ગાઇટ ફેરફારો અને સરળ પગથિયા. આ તે હકીકતને કારણે છે કે હોલો છાતી પરનો ભાર નોંધપાત્ર રીતે વધ્યો છે,
- ગળફામાં અથવા મ્યુકસ સાથે ઉધરસ. હુમલાઓ મોટાભાગે સવારે અથવા સાંજે જોવા મળે છે,
- આક્રમકતાના અસ્પષ્ટ બાઉન્ડ્સ,
- શરીરના વજનમાં ઘટાડો.
અંતિમ તબક્કે, રોગને તાત્કાલિક હોસ્પિટલમાં દાખલ કરવો જરૂરી છે અને ઉપચારની અત્યંત અસરકારક પદ્ધતિઓની પસંદગી, આ કિસ્સામાં ઉલ્લંઘનનો તફાવત હવે મુશ્કેલ નથી.
પેથોલોજીની સુવિધાઓ
જેમ કે તબીબી પ્રેક્ટિસ બતાવે છે, ડાયાબિટીક ટ્યુબરક્યુલોસિસ શ્વસનતંત્રના નીચલા ભાગને અસર કરે છે. તે આંતરિક અવયવોના નરમ પેશીઓને ઝડપથી વિકાસ અને અસર કરે છે. દર્દીની સ્થિતિ સુધારવા માટે, જટિલ ઉપચારની જરૂર છે.
હાલમાં, ડાયાબિટીઝના કેસો વધુ વાર બન્યા છે, તેથી તેની પૃષ્ઠભૂમિ સામે ક્ષય રોગ થવાની સમસ્યા વધુ સુસંગત બની છે.
પેથોલોજીના કોર્સમાં ઘણી સુવિધાઓ છે:
- રિપેર પ્રક્રિયા ધીમી કરવી,
- ઘૂસણખોરીના તબક્કાથી સડોના તબક્કામાં તીવ્ર સંક્રમણ,
- ઝડપી પ્રગતિ તરફ વલણ,
- કેસો-નેક્રોટિક અથવા એક્ઝ્યુડેટિવ પ્રતિક્રિયાઓનું વર્ચસ્વ,
- ફેફસાંની માઇક્રોઆંગિઓપેથી.
કીમોથેરાપીનો ઉપયોગ ડાયાબિટીસ ટ્યુબરક્યુલોસિસની સારવાર માટે થાય છે. તે નોંધવું યોગ્ય છે કે પ્રકાર 2 ડાયાબિટીસ સાથે, તેની અસરકારકતામાં નોંધપાત્ર ઘટાડો થયો છે. સમયસર નિદાન પેથોલોજી તમને સારવારની સૌથી અસરકારક પદ્ધતિઓ પસંદ કરવાની મંજૂરી આપે છે.
સારવારની પદ્ધતિઓ
બે જટિલ પેથોલોજીના ઉપચારની મુખ્ય લાક્ષણિકતાઓ એ પદ્ધતિઓનું સંતુલન છે. ડાયાબિટીક ક્ષય રોગના ગંભીર અથવા ખુલ્લા સ્વરૂપની હાજરીમાં, દર્દીને હોસ્પિટલમાં દાખલ થવું આવશ્યક છે.
પ્રથમ અને બીજા પ્રકારનાં ડાયાબિટીસ મેલીટસ સાથે ક્ષય રોગની સારવાર વિવિધ સિદ્ધાંતો પર આધારિત છે, પરંતુ સૌ પ્રથમ, દર્દીને કીમોથેરાપીનો કોર્સ સૂચવવામાં આવે છે.
શરૂઆતના દિવસોમાં મુખ્ય કાર્ય એ બ્લડ સુગર લેવલને સામાન્યમાં પાછા લાવવું છે. હીલિંગ પ્રક્રિયાને વેગ આપવા માટે, મેટાબોલિક ડિસઓર્ડર્સની ભરપાઈ કરવી જરૂરી છે.
ક્ષય રોગના ચેપને બેઅસર કરવા માટે સૌથી યોગ્ય દવાઓ: કનામિસિન, આઇસોનિયાઝિડ, અમીકાસીન, પ્રોટોનામાઇડ. એન્ટિ-ટીબી અને એન્ટિ ડાયાબિટીક સારવારની એક સાથે અમલીકરણ હકારાત્મક પરિણામ આપશે.
ઉપરાંત, ડ doctorક્ટર ઇમ્યુનોસ્ટીમ્યુલેન્ટ્સ (તકિવિન, ન્યુક્લિનેટ, લેવામિઓલ અને અન્ય) સૂચવે છે. જો હીલિંગ પ્રક્રિયામાં વિલંબ થાય છે, તો દર્દીને લેસર અથવા ધ્વનિ ઉપચાર માટે મોકલવામાં આવે છે. ગંભીર કિસ્સાઓમાં, શસ્ત્રક્રિયા જરૂરી હોઈ શકે છે.
સમગ્ર સારવાર દરમિયાન, દર્દીએ રોગનિવારક આહાર નંબર 9 નું પાલન કરવું જોઈએ, જે ખાસ કરીને ડાયાબિટીસના દર્દીઓ માટે રચાયેલ છે. તેનો સિદ્ધાંત મીઠો, સ્ટાર્ચ, મસાલેદાર અને ખારા ખોરાકનો અસ્વીકાર છે. સ્વ-દવા પર સખત પ્રતિબંધિત છે. સંપૂર્ણ તપાસ પછી ફક્ત ડ doctorક્ટર જ યોગ્ય દવાઓ લખી શકે છે.
આગાહી અને નિવારક પગલાં
પેથોલોજીમાંના એકનું અવગણના કરેલું સ્વરૂપ મુશ્કેલીઓ તરફ દોરી જાય છે. ઉપરાંત, શરીર પર લાયક અસરનો અભાવ દર્દીની સ્થિતિમાં બગાડ તરફ દોરી શકે છે. ડાયાબિટીસની પ્રગતિ વિનાશક અસર ઉત્પન્ન કરે છે. ક્ષય રોગના ચેપના વિકાસ સાથે સંયોજનમાં, તે ઉશ્કેરણી કરી શકે છે:
- રેટિનોપેથી
- નેફ્રોપેથી
- ડાયાબિટીસ ગેંગ્રેઇનની રચના,
- હાઈપોગ્લાયકેમિઆ.

નિષ્ણાતો આગાહી અંગે કોઈ ચોક્કસ જવાબ આપી શકતા નથી.હકીકત એ છે કે પરિણામ એક જ સમયે અનેક પરિબળો દ્વારા પ્રભાવિત થાય છે. સૌ પ્રથમ, તે બધાં બંને પેથોલોજીની અવગણનાની ડિગ્રી પર આધારિત છે. દર્દીની સામાન્ય સ્થિતિ અને તેની જીવનશૈલી પણ પ્રભાવિત કરે છે.
ઇન્સ્યુલિન આધારિત લોકો ક્ષય રોગના ચેપની અસરો માટે સૌથી વધુ સંવેદનશીલ હોય છે. અને આનો અર્થ એ કે તેમને તેમના સ્વાસ્થ્યની વિશેષ કાળજી લેવાની જરૂર છે. ક્ષય રોગના ચેપને રોકવા માટે, નિવારક પગલાં લેવા જોઈએ:
- વર્ષમાં એકવાર ફ્લોરોગ્રાફી કરો,
- ચેપગ્રસ્ત લોકો સાથે સંપર્ક ટાળો,
- ડાયાબિટીસની સારવાર કરો
- જીવનશૈલી અનુસરો.
આઇસોનિયાઝિડ સાથે કેમોપ્રોફિલેક્સિસ પસાર કરવો પણ જરૂરી હોઈ શકે છે (કોર્સ 2-5 મહિના સુધી ચાલે છે). દવા જાતે લેવાની સલાહ નથી. પહેલાં તમારા ડ doctorક્ટરની સલાહ લેવી વધુ સારું છે.
નિષ્ણાતો કહે છે કે ખરાબ ટેવો, સંતુલિત પોષણ અને પ્રકાશ શારીરિક પ્રવૃત્તિ છોડી દેવી એ મજબૂત પ્રતિરક્ષાની ચાવી છે. જો શરીરમાં બધા અવયવો અને સિસ્ટમ્સ યોગ્ય રીતે કાર્ય કરી રહી છે, તો તે ક્ષય રોગના ચેપનો પ્રતિકાર કરી શકશે.
આ ઉપરાંત, એ યાદ રાખવું મહત્વપૂર્ણ છે કે રોગવિજ્ologyાનની ઝડપી શોધ કરવામાં આવે છે અને સારવારની પદ્ધતિઓ પસંદ કરવામાં આવે છે, વ્યક્તિને તેની સ્થિતિ સુધારવાની જ શક્યતા નથી, પણ સંપૂર્ણ સક્રિય જીવનમાં પાછા ફરવાની પણ વધુ સંભાવના છે. તેથી, તમારે નિયમિતપણે કોઈ નિષ્ણાતની મુલાકાત લેવી જોઈએ અને તમારા સ્વાસ્થ્યનું નિરીક્ષણ કરવું જોઈએ.
પલ્મોનરી ટ્યુબરક્યુલોસિસ અને ડાયાબિટીસ
ડાયાબિટીસ મેલીટસ (ડીએમ) અને પલ્મોનરી ટ્યુબરક્યુલોસિસના સંયોજન સાથે, મોટા ભાગના કિસ્સાઓમાં (90% સુધી), ડાયાબિટીસ એ પાછલો રોગ છે, જેની સામે ક્ષય રોગ વિવિધ સમયે વિકસે છે. જો બંને રોગો એક સાથે મળી આવે છે, તો પછી, દેખીતી રીતે, સુપ્ત ડાયાબિટીસ મેલીટસ જોડાયેલા ક્ષય રોગના પ્રભાવ હેઠળ વધુ ખરાબ થયો.
ડાયાબિટીઝ મેલીટસવાળા દર્દીઓમાં ક્ષય રોગના વારંવાર બનવાના કારણો અંગે કોઈ સહમતિ નથી. તે નોંધપાત્ર છે કે ચેપ પ્રત્યેના શરીરના પ્રતિકારની ઓછી સ્થિતિમાં ક્ષય વિકસે છે, જે ડાયાબિટીઝના કેટલાક સ્વરૂપોવાળા દર્દીઓના અવક્ષય દ્વારા નક્કી કરવામાં આવે છે, રોગપ્રતિકારક ગુણધર્મોમાં ફેરફાર થાય છે, ખાસ કરીને, ડાયાબિટીઝના દર્દી દ્વારા એન્ટિબોડીઝ અને એન્ટિટોક્સિન ઉત્પન્ન કરવાની ક્ષમતામાં ઘટાડો. અસમર્થિત અથવા સારવાર ન કરાયેલ ડાયાબિટીસ આવા કિસ્સાઓમાં ક્ષય રોગના વિકાસમાં ફાળો આપે છે.
ડાયાબિટીસ મેલીટસવાળા દર્દીઓમાં ક્ષય રોગની ક્લિનિક. જો પ્રારંભિક સમયગાળામાં ક્ષય રોગની તપાસ કરવામાં આવે તો, ડાયાબિટીઝના સંયોજનમાં પણ રોગનો વધુ અનુકૂળ વિકાસ પ્રાપ્ત કરી શકાય છે. જીવલેણ, ઝડપી પ્રગતિ અને ક્ષીણ થવાની વૃત્તિ સાથે ક્ષય રોગનો ગંભીર અભ્યાસક્રમ, મુખ્યત્વે ડાયાબિટીઝની અયોગ્ય સારવાર સાથે અથવા ક્ષય રોગના અંતમાં શોધ સાથે થાય છે.
ડાયાબિટીઝમાં ક્ષય રોગના પ્રથમ ક્લિનિકલ સંકેતો છે: વધતી નબળાઇ, ભૂખ ઓછી થવી, વજન ઘટાડવું અને ડાયાબિટીઝના લક્ષણોમાં વધારો. શરૂઆતમાં, રોગ ગુપ્ત રીતે આગળ વધી શકે છે, તેથી પલ્મોનરી ટ્યુબરક્યુલોસિસનું નિદાન હંમેશાં વસ્તીની નિવારક ફ્લોરોગ્રાફિક પરીક્ષાઓ દ્વારા કરવામાં આવે છે અથવા એક્સ-રે પરીક્ષા દ્વારા કરવામાં આવે છે.
ટ્યુબરક્યુલિન પરીક્ષણો સામાન્ય રીતે તીવ્ર હકારાત્મક હોય છે. જો કે, ક્ષય રોગના ક્રોનિક સ્વરૂપોના વિકાસ સાથે - તંતુમય-ગુફાવાળું, રુધિરાબુર્દ રીતે પ્રસારિત - શરીરના સંરક્ષણમાં ઘટાડો થાય છે અને ક્ષય રોગની સંવેદનશીલતા ઓછી થાય છે.
ક્ષય રોગના પ્રમાણમાં નાના સ્વરૂપો (કેન્દ્રીય અને નાના ક્ષય રોગ) ની પ્રગતિનું કારણ એ છે કે નવી શોધાયેલ ક્ષય રોગની પ્રવૃત્તિને ઓછો અંદાજ છે, તેથી, ક્ષય રોગ, આહાર વિકાર અને ડાયાબિટીસની સારવારનો અકાળ ઉપચાર, જે ડાયાબિટીસ મેલિટસ માટે વળતરની અભાવ તરફ દોરી જાય છે.
જોડાયેલ ક્ષય રોગની પૃષ્ઠભૂમિ સામે ડાયાબિટીસનો કોર્સ એ હકીકત દ્વારા વર્ગીકૃત થયેલ છે કે ક્ષય રોગ અંતર્ગત રોગના માર્ગને વધારે છે. દર્દીઓમાં, રક્ત ખાંડનું સ્તર વધે છે, ડાયરેસીસ અને ગ્લુકોસુરિયા વધે છે, એસિડિસિસ દેખાઈ શકે છે.
દિવસ દરમિયાન બ્લડ સુગરમાં મોટા પ્રમાણમાં વધઘટમાં મેટાબોલિક બગાડ દેખાય છે, જે દર્દીઓને શુષ્ક મોં, તરસ, વારંવાર પેશાબની લાગણીનું કારણ બને છે. વજન ઓછું થાય છે. આ ડેટા ખૂબ વ્યવહારુ મહત્વ ધરાવે છે: ડાયાબિટીસ દરમિયાન કોઈ અચાનક બગડવાના કારણે ડ doctorક્ટરને ક્ષય રોગની શંકા થવી જોઈએ.
ડાયાબિટીઝ મેલિટસવાળા દર્દીઓમાં ક્ષય રોગના કોર્સની સુવિધાઓ અને ડાયાબિટીઝ પર ક્ષય રોગના વિપરીત પ્રભાવ માટે, ડ theક્ટરના તમામ ઉપચારાત્મક પગલાંનું કુશળ સંયોજન જરૂરી છે. ભૂતકાળમાં, અડધા દર્દીઓ ટ્યુબરક્યુલોસિસથી મૃત્યુ પામ્યા હતા, જે ડાયાબિટીઝમાં જોડાયા હતા. પ્રેક્ટિસમાં શારીરિક આહાર, ઇન્સ્યુલિન અને એન્ટીબેક્ટેરિયલ દવાઓની રજૂઆત સાથે, ક્ષય રોગ અને ડાયાબિટીઝના દર્દીઓની ક્લિનિકલ સારવાર શક્ય બની છે.
ડાયાબિટીઝના દર્દીઓમાં ક્ષય રોગની વધતી ઘટનાઓ ક્ષય રોગના નિવારણ માટે વિશેષ ધ્યાન આપવાની જરૂર છે. યુવાનો, જેમાં ડાયાબિટીસ સામાન્ય રીતે ગંભીર અને ઘણી વખત ક્ષય રોગ દ્વારા સંકુચિત હોય છે, તેમને ક્ષય રોગ માટે સાવચેતીપૂર્વક દેખરેખ રાખવા અને વ્યવસ્થિત પરીક્ષણની જરૂર હોય છે.
દર્દીઓની એન્ટિબાઇડિક ઉપચાર એ વ્યાપક અને વ્યક્તિગત હોવી જોઈએ, જે શરીરની સ્થિતિ, ક્ષય રોગના સ્વરૂપ અને તબક્કા અને ડાયાબિટીઝની તીવ્રતાના આધારે હોય છે. ડાયાબિટીઝ મેલીટસવાળા દર્દીઓમાં ક્ષય રોગ માટેના એન્ટીબેક્ટેરિયલ ઉપચાર દર્દી માટે વ્યક્તિગત રૂપે પસંદ કરેલી વિવિધ દવાઓના સંયોજનમાં, લાંબા સમય સુધી હાથ ધરવા જોઈએ. ક્ષય રોગનું નિદાન કરાયેલ દરેક ડાયાબિટીસ દર્દીને પ્રથમ વખત હોસ્પિટલમાં દાખલ થવું જોઈએ.
ક્ષય રોગના દર્દીઓમાં ડાયાબિટીઝ મેલીટસ
ટીબી માટે ડાયાબિટીઝની સમસ્યા વિશેષ મહત્વ છે. આ તે હકીકતને કારણે છે કે ડાયાબિટીસ મેલીટસવાળા દર્દીઓ પલ્મોનરી ટ્યુબરક્યુલોસિસથી બીમાર પડે છે જેઓ કરતા નથી તે કરતા 5-10 ગણી વધુ વખત આવે છે.
મોટે ભાગે 20-40 વર્ષની વયના પુરુષો બીમાર હોય છે. ડાયાબિટીઝવાળા મોટાભાગના દર્દીઓમાં ક્ષય રોગ ફેફસાં અને ઇન્ટ્રાથોરોસીક લસિકા ગાંઠોમાં અવશેષો પછીના ક્ષય રોગના પુન: સક્રિયકરણને કારણે ગૌણ ક્ષય રોગના સ્વરૂપ તરીકે વિકસે છે.
આવા દર્દીઓમાં ક્ષય રોગના વિકાસ સાથે, ફેફસાંમાં પ્રારંભિક સડો અને બ્રોન્કોજેનિક સીડિંગમાં એક્સ્યુડેટિવ-નેક્રોટિક પ્રતિક્રિયાઓની સંભાવના વધારે છે. ડાયાબિટીસના કોર્સની સુસંગતતાને લીધે, ક્ષય રોગની અસરકારક સારવાર સાથે, ક્ષતિગ્રસ્ત મેટાબોલિક પ્રક્રિયાઓનું અપૂરતું વળતર, અતિશયતા અને pથલની વલણ રહે છે.
ડાયાબિટીઝ મેલીટસમાં ક્ષય રોગના કોર્સની સામાન્ય વિચિત્રતા વર્ણવતા, તે પર ભાર મૂકવો આવશ્યક છે કે રોગના લક્ષણોની ક્લિનિકલ લાક્ષણિકતાઓ અને તીવ્રતા ઘણીવાર ડાયાબિટીઝની તીવ્રતા પર એટલી બધી નિર્ભર નથી, પરંતુ અંતocસ્ત્રાવી વિકારના વળતરની ડિગ્રી પર.
સારા વળતર સાથે, પ્રક્રિયાના મર્યાદિત સ્વરૂપો વધુ સામાન્ય છે અને તેનાથી વિપરીત, ક્ષય રોગ, જે સડો ડાયાબિટીઝની પૃષ્ઠભૂમિ સામે વિકસિત થાય છે, આગળ વધે છે, એક નિયમ તરીકે, ઉચ્ચારિત એક્સ્યુડેટિવ-નેક્રોટિક પ્રતિક્રિયા સાથે.
ડાયાબિટીસ મેલિટસવાળા દર્દીઓમાં પલ્મોનરી ટ્યુબરક્યુલોસિસના મર્યાદિત સ્વરૂપો ભૂંસી નાખવામાં આવે છે. નબળાઇ, ભૂખ ઓછી થવી, પરસેવો થવો, નીચલા-સ્તરનો તાવ એ ડાયાબિટીસના સમયમાં ઘણી વાર બગાડ તરીકે માનવામાં આવે છે. પલ્મોનરી ટ્યુબરક્યુલોસિસની શરૂઆતના પ્રથમ સંકેતો કાર્બોહાઇડ્રેટ ચયાપચયનું વિઘટન હોઈ શકે છે (સક્રિય ક્ષય રોગ ઇન્સ્યુલિનની જરૂરિયાતમાં વધારો કરે છે).
ડાયાબિટીસ મેલીટસવાળા દર્દીઓમાં ક્ષય રોગનું ક્લિનિકલ ચિત્ર, રેડિયોલોજિકલ રીતે નોંધપાત્ર ફેરફારો હોવા છતાં, ઓછા લક્ષણોના પ્રારંભિક અભિવ્યક્તિઓ દ્વારા વર્ગીકૃત થયેલ છે. ડાયાબિટીઝના દર્દીઓમાં પલ્મોનરી ટ્યુબરક્યુલોસિસની એક વિશેષતા એ ફેફસાના નીચલા ભાગોમાં સ્થાનિકીકરણ છે.
ક્ષય રોગ, જેમાં ડાયાબિટીસ મેલીટસ જોડાય છે, તે કોર્સની તીવ્રતા, ફેફસાંમાં અસરગ્રસ્ત વિસ્તારોની લંબાઈ, તીવ્રતા વધારવા માટેનું વલણ અને પ્રગતિશીલ કોર્સ દ્વારા વર્ગીકૃત થયેલ છે.જ્યારે ઉપચાર થાય છે, ત્યારે ક્ષય રોગ પછીના મોટા ફેરફારો રચાય છે.
ડાયાબિટીઝ મેલીટસ, જે ક્ષય રોગ પહેલા શરૂ થયો હતો, તે વધુ વખતની કોમા દ્વારા વર્ગીકૃત થયેલ છે, જે ડાયાબિટીસ એન્જીયોપેથી વિકસિત કરવાની વધુ વૃત્તિ છે. જ્યારે રક્ત પરીક્ષણમાં ઇઓસિનોપેનિયા, લિમ્ફોપેનિઆ અને લિમ્ફોસિટોસિસ, મોનોસિટોસિસ, રક્તના સૂત્રની ડાબી તરફ મધ્યમ ન્યુટ્રોફિલિક પાળી નોંધે છે. આમ, હિમોગ્રામ મોટેભાગે ફેફસામાં બળતરા પ્રક્રિયાને અનુરૂપ હોય છે, પરંતુ ગંભીર ડાયાબિટીસ મેલીટસમાં તે ડાયાબિટીસ પ્રક્રિયા અને તેની ગૂંચવણોને કારણે થઈ શકે છે.
પલ્મોનરી ટ્યુબરક્યુલોસિસ અને ડાયાબિટીઝવાળા દર્દીઓમાં ક્ષય રોગ પ્રત્યે સંવેદનશીલતા ઓછી થાય છે, ખાસ કરીને બાદમાંના ગંભીર કિસ્સાઓમાં, અને ડાયાબિટીઝ કરતા પહેલાં ક્ષય રોગની વૃદ્ધિ થાય છે તેવા કિસ્સાઓમાં ઘણીવાર હાયપરરેજિક હોય છે.
આમ, ડાયાબિટીસ મેલીટસવાળા દર્દીઓમાં પલ્મોનરી ટ્યુબરક્યુલોસિસ એ પ્રગતિના વલણ દ્વારા વર્ગીકૃત થયેલ છે, જે ખાસ ટીબી સુવિધાઓમાં સમયસર લાંબા ગાળાના જટિલ ઉપચાર દ્વારા જ રોકી શકાય છે.
પ્રેક્ટિસ બતાવે છે કે ક્ષય રોગની સારવારની સફળતા માત્ર ત્યારે જ વધારે છે જો મેટાબોલિક ડિસઓર્ડરને વળતર આપવામાં આવે. લોહીમાં શર્કરાની સ્થિરતા હાંસલ કરવી જરૂરી છે જ્યારે એન્ટીડિઆબેટીક અને એન્ટી ટીબી દવાઓનો ઉપયોગ. ડાયાબિટીઝ મેલીટસવાળા દર્દીઓમાં પલ્મોનરી ટ્યુબરક્યુલોસિસની કિમોચિકિત્સા આ વસ્તીમાં ડાયાબિટીઝની ઘણી ગૂંચવણો હોવાને કારણે મુશ્કેલ છે.
ડાયાબિટીસ મેલીટસના પ્રારંભિક અને સૌથી ગંભીર અભિવ્યક્તિઓમાંથી એક, તેના પ્રકારને ધ્યાનમાં લીધા વગર, ડાયાબિટીસ માઇક્રોએંજીયોપથી છે, જે, શરીરની સમગ્ર માઇક્રોવાસ્ક્યુલર સિસ્ટમને અસર કરતી એક સામાન્ય પ્રક્રિયા છે, મોટા ભાગે તેની ગૂંચવણો, મૃત્યુદર અને દર્દીઓને અપંગતાના સ્તર અને તીવ્રતાને નિર્ધારિત કરે છે.
ડાયાબિટીસ મેલીટસવાળા દર્દીઓમાં વેસ્ક્યુલર એન્ડોથેલિયલ નુકસાનની પદ્ધતિ ખૂબ જટિલ અને મલ્ટિકોમ્પોંન્ટ છે. તેના વિકાસમાં નોંધપાત્ર ભૂમિકા autoટોગ્રેશનના રોગપ્રતિકારક તંત્ર દ્વારા ભજવવામાં આવે છે, ન્યુટ્રોફિલ્સના ફાગોસિટીક કાર્યમાં ઘટાડો.
આ સંદર્ભે, ડાયાબિટીઝની પૃષ્ઠભૂમિ સામેની કોઈપણ બળતરા પ્રક્રિયા એ atical છે, જેમાં ક્રોનિક પ્રક્રિયાની વૃત્તિ, પરંપરાગત ઉપચારની ટોર્પીડ છે.
ડાયાબિટીક માઇક્રોએંજીયોપેથીઝની તીવ્રતા (રેટિનોપેથી, ન્યુરો- અને નેફ્રોપથી, એરોટા, કોરોનરી, પેરિફેરલ ધમનીઓ અને મગજના રક્ત વાહિનીઓ, ક્ષતિગ્રસ્ત યકૃત કાર્ય, વગેરે) ને નાબૂદ કરે છે. એન્ટી ટીબી દવાઓ નબળી સહનશીલતા નક્કી કરે છે.
ટાઇપ I ડાયાબિટીસ મેલિટસ (ઇન્સ્યુલિન આધારિત) માં, સૌથી સામાન્ય ગૂંચવણો એ ડાયાબિટીસ નેફ્રોપથી છે, જેને દૈનિક સૂચન સાથે અથવા અડચણવાળા રેજિન્સ (અઠવાડિયામાં 3 વખત) ની મદદથી અડધા દ્વારા એન્ટિ-ટીબી દવાઓનો ડોઝ ઘટાડવો જરૂરી છે.
અહીં પસંદગીની દવા ફેનાઝાઇડ છે. પેશાબમાં એસિટોનનો દેખાવ એ ડાયાબિટીસ મેલિટસ અને ક્ષય રોગવાળા દર્દીઓમાં ખાસ કરીને યુવાનોમાં ઝેરી હીપેટાઇટિસનું પ્રથમ સંકેત હોઈ શકે છે.
ક્ષય રોગની બળતરા અને એન્ટિ-ટીબી દવાઓ સ્વાદુપિંડનું વૃદ્ધિ કાર્ય અને શરીરની પેશીઓની ઇન્સ્યુલિન સંવેદનશીલતાને પ્રતિકૂળ અસર કરે છે.
આ સંદર્ભમાં, ક્ષય વિરોધી ઉપચારની પ્રક્રિયામાં ઇન્સ્યુલિનની આવશ્યકતા અનિવાર્યપણે વધે છે: પ્રકાર I ડાયાબિટીસ સાથે, 60 આઇયુ / દિવસ સુધી. પ્રકાર 1 ડાયાબિટીસવાળા દર્દીઓમાં, અદ્યતન ક્ષય રોગ સાથે, મૌખિક એજન્ટો અને ઇન્સ્યુલિન સાથે એક જટિલ રક્ત ગ્લુકોઝ-લોઅરિંગ ઉપચાર સૂચવવામાં આવે છે.
ડાયાબિટીસના અંતમાં થતી ગૂંચવણોના વિકાસ અને પ્રગતિમાં કોઈ ઘટકની હાજરીને કારણે, ઇમ્યુનોસ્ટીમ્યુલેટિંગ થેરેપી એ ડાયાબિટીઝની સારવારમાં અત્યંત જોખમી અને અણધારી છે.
ઇમ્યુનોક્રેક્ટર તરીકે, પોલિઓક્સિડોનિયમનો ઉપયોગ કરવો શક્ય છે - ઘરેલું ઇમ્યુનોમોડ્યુલેટર, જે ન્યુટ્રોફિલ્સના ફેગોસાયટીક કાર્યને પુનર્સ્થાપિત કરે છે, તેમજ ઉચ્ચારણ ડિટોક્સિફાઇંગ, એન્ટીoxકિસડન્ટ અને પટલ-રક્ષણાત્મક ગુણધર્મો ધરાવે છે.
તબીબી તપાસના સંદર્ભમાં ડાયાબિટીસ મેલીટસવાળા દર્દીઓમાં પલ્મોનરી ક્ષય રોગના વધતા જોખમને લીધે, વાર્ષિક ક્ષય રોગની તપાસ કરવી જરૂરી છે. આ ઉપરાંત, શ્વસન ટ્યુબરક્યુલોસિસ સાથે ડાયાબિટીઝને ઓળખવાના લક્ષ્યમાં પ્રવૃત્તિઓ કરવી પણ જરૂરી છે.
કેવી રીતે ડાયાબિટીઝમાં ક્ષય રોગનો ઉપચાર કરવો
એન્ટિબાયોટિક્સની શોધ પહેલાં, ક્ષય રોગ અને ડાયાબિટીસ મેલ્લીટસની સંયોજન આવર્તન એ ડાયાબિટીસ મેલિટસવાળા તમામ દર્દીઓમાં 40-50% હતી. અમારી સદીના 80 ના દાયકામાં, તે ઘટીને 8% થઈ ગઈ. પરંતુ હવે પણ, ડાયાબિટીઝ મેલીટસના દર્દીઓમાં ક્ષય રોગનું જોખમ સ્ત્રીઓ કરતા times ગણા વધારે છે.
ક્ષય રોગના દર્દીઓમાં બાકીની વસ્તીની તુલનામાં 8-10 ગણી વધુ વખત, સુપ્ત વર્તમાન ડાયાબિટીઝ મેલીટસ મળી આવે છે. ક્ષય રોગ અને કિમોચિકિત્સા શરીરના પેશીઓમાં સ્વાદુપિંડનું કાર્ય અને ઇન્સ્યુલિન સંવેદનશીલતાને પ્રતિકૂળ અસર કરે છે. ડાયાબિટીસ સાથે, જે અવશેષ નિષ્ક્રિય ફેરફારોની પૃષ્ઠભૂમિ સામે વિકસિત થાય છે, રોગનો pથલો શક્ય છે, પરંતુ ક્ષય રોગનો માર્ગ પ્રમાણમાં અનુકૂળ છે.
કીમોથેરાપી
ક્ષય રોગ અને ડાયાબિટીસના સંયોજન સાથે નવા ઓળખાયેલા દર્દી માટે કીમોથેરાપીનો પ્રારંભિક તબક્કો હોસ્પિટલમાં થવો જોઈએ. આવી સંયુક્ત રોગવિજ્ .ાનવાળા દર્દીઓમાં, ક્ષય રોગ પ્રત્યેની પ્રતિકૂળ પ્રતિક્રિયાઓ થવાની સંભાવના વધુ હોય છે.
બ્લડ સુગરની સ્થિરતા હાંસલ કરવી જરૂરી છે જ્યારે એન્ટિડિઆબેટીક અને એન્ટિ-ટીબી દવાઓ (ખાસ કરીને રાયફrifમ્પિસિન) નો ઉપયોગ. સારવારનો સમયગાળો 12 મહિના અથવા તેથી વધુ સુધી વધારવો જોઈએ.
ડાયાબિટીક નેફ્રોપથી એમિનોગ્લાયકોસાઇડ્સના ઉપયોગને મર્યાદિત કરે છે. પોલિનોરોપથી, ડાયાબિટીસની લાક્ષણિકતા, આઇસોનાઝાઇડ અને સાયક્લોઝરીન સાથે ઉપચારને જટિલ બનાવે છે. કેટોએસિડોસિસના વિકાસ સાથે, રિફામ્પિસિનનો ઉપયોગ બિનસલાહભર્યું છે.
આ રોગ કે જે પ્રથમ ઉદભવ્યો તે વધુ ગંભીર છે ક્ષય રોગ, જેમાં ડાયાબિટીસ મેલીટસ જોડાયો હતો તે એક તીવ્ર કોર્સ, ફેફસાના વ્યાપક નુકસાન અને પ્રગતિશીલ કોર્સની વૃત્તિ દ્વારા વર્ગીકૃત થયેલ છે.
ડાયાબિટીઝ મેલીટસ, જે ક્ષય રોગ પહેલા શરૂ થયો હતો, તે વધુ વખતની કોમા દ્વારા વર્ગીકૃત થયેલ છે, જે ડાયાબિટીસ એન્જીયોપેથી વિકસિત કરવાની વધુ વૃત્તિ છે. ડાયાબિટીસની પૃષ્ઠભૂમિ પર વિકસિત ક્ષય રોગ નાના લક્ષણો દ્વારા વર્ગીકૃત થયેલ છે, તે પ્રમાણમાં ધીરે ધીરે પ્રગતિ કરે છે.
આ બંને રોગોના સંયુક્ત અભ્યાસક્રમની સમસ્યા ડાયાબિટીઝ મેલિટસવાળા દર્દીઓની વ્યવસ્થિત એક્સ-રે ફ્લોરોગ્રાફિક તપાસની જરૂર છે. અવશેષ એન્ટી ટ્યુબરક્યુલોસિસ ફેરફારોવાળા ડાયાબિટીસ મેલિટસવાળા દર્દીઓ ડિસ્પેન્સરી નોંધણીના 7 મા જૂથ અનુસાર ફરજિયાત નિયંત્રણ અને દેખરેખને આધિન છે.
પ્રેક્ટિસ બતાવે છે કે ક્ષય રોગની સારવારની સફળતા માત્ર ત્યારે જ વધારે છે જો મેટાબોલિક ડિસઓર્ડરને વળતર આપવામાં આવે. તે જાણીતું છે કે ઇન્સ્યુલિન ટ્યુબરક્યુલસ પ્રક્રિયાના અનુકૂળ અસર કરે છે, તેથી, સક્રિય તબક્કામાં રક્તમાં શર્કરાના સ્તરને ઘટાડવાના હેતુથી સારવાર માટે ઇન્સ્યુલિન પસંદ કરવાનું સલાહ આપવામાં આવે છે. જો ગ્લુકોકોર્ટિકોસ્ટેરોઇડ્સનો ઉપયોગ જટિલ ઉપચારમાં થાય છે, તો ઇન્સ્યુલિનની માત્રામાં વધારા દ્વારા કાર્બોહાઇડ્રેટ્સની સાંદ્રતાની ભરપાઈ કરવી આવશ્યક છે.
પલ્મોનરી ટ્યુબરક્યુલોસિસ અને ડાયાબિટીસના દર્દીઓની સારવાર આહાર, એન્ટિબાઇડિક એજન્ટો, લાંબા ગાળાના સંયુક્ત અને સતત એબીટી, વિટામિન્સ, ડિસેન્સિટાઇઝિંગ અને ઉત્તેજીક એજન્ટોનો ઉપયોગ કરીને જટિલ હોવી જોઈએ. બતાવેલા કેસોમાં, કોલેપ્સોથેરાપી અને સારવારની સર્જિકલ પદ્ધતિઓ શક્ય છે.
પ્રેક્ટિસ બતાવે છે કે દર્દીઓના આ જૂથમાં એન્ટી ટ્યુબરક્યુલોસિસ થેરેપી અસરકારક છે, જો મેટાબોલિક ડિસઓર્ડરની ભરપાઈ કરવામાં આવે. સૂચવવામાં આવે છે કે, ડાયાબિટીઝ મેલિટસની યોગ્ય તબીબી અને લાંબા ગાળાની સારવાર સાથે, બાદમાં પલ્મોનરી ટ્યુબરક્યુલોસિસના ક્લિનિકલ કોર્સને અસર કરતું નથી.
આ શારીરિક આહાર, ઇન્સ્યુલિનની ચોક્કસપણે સૂચિત માત્રા, અને, કેટલાક કિસ્સાઓમાં, સુલ્ફા દવાઓ સંબંધિત દવાઓ આપીને પ્રાપ્ત થાય છે.સક્રિય ક્ષય રોગવાળા દર્દીઓમાં એન્ટિડાઇબeticટિક દવાઓ પસંદ કરતી વખતે, ઇન્સ્યુલિનને પ્રાધાન્ય આપવું જોઈએ.
ક્ષય રોગના ઉપચારના સિદ્ધાંતો સામાન્ય રીતે સ્વીકૃત છે. વિધેયાત્મક અને મેટાબોલિક ડિસઓર્ડર્સને લીધે, જૂથો બી, સી, લિપોટ્રોપિક પદાર્થો અને પેથોજેનેટિક ઉપચારના વિટામિનનો વ્યાપક ઉપયોગ કરવાની ભલામણ કરવામાં આવે છે.
ક્ષય રોગ અને ડાયાબિટીઝના દર્દીઓમાં શરીરના એન્ટીoxકિસડન્ટ સિસ્ટમમાં લિપિડ પેરોક્સિડેશન અને અસંતુલન દ્વારા વર્ગીકૃત થયેલ લક્ષણો હોવાથી, તેણે ફેફસાના પેશીઓમાં તીવ્ર ઘૂસણખોરી અને વિનાશક પરિવર્તનની હાજરીમાં એન્ટીoxકિસડન્ટ્સ (ના થિઓસલ્ફેટ, વિટામિન ઇ) ની કિંમત બતાવી, તેમજ ડાયાબિટીસ મેલિટસના અપૂરતા વળતર સાથે.
મોટાભાગના દર્દીઓની આ લાક્ષણિકતા રોગ લાક્ષણિકતાના આ સંયુક્ત સ્વરૂપ સાથે જોડાણમાં, શરીરની રોગપ્રતિકારક શક્તિમાં ઘટાડો, તેમની જટિલ સારવારમાં ઇમ્યુનોસ્ટીમ્યુલેન્ટ્સનો ઉપયોગ કરવાની સલાહ આપવામાં આવે છે.
તેથી જ, રોગોના આ જોડાણવાળા દર્દીઓમાં ક્ષય રોગના ઉપચારનો સમયગાળો ડાયાબિટીસ મેલિટસ સાથે જોડાણ વિના દર્દીઓમાં ક્ષય રોગના સમાન સ્વરૂપો કરતા ત્રણ ગણો વધારે હોવો જોઈએ.
ડાયાબિટીઝના દર્દીઓમાં ક્ષય રોગ વધુ વખત જોવા મળે છે
ક્ષય રોગ ઘણીવાર ડાયાબિટીઝની ગંભીર ગૂંચવણ બની જાય છે અને તેનો અભ્યાસક્રમ નોંધપાત્ર રીતે જટિલ બનાવે છે. તે જ સમયે, ડાયાબિટીસની શરૂઆત ક્ષય રોગના કોર્સને નોંધપાત્ર રીતે ખરાબ કરે છે, ચોક્કસ ઉપચારના અમલીકરણને જટિલ બનાવે છે અને દર્દીના ક્લિનિકલ ઇલાજની શક્યતાને પ્રતિકૂળ અસર કરે છે.
ડાયાબિટીઝના દર્દીઓ તંદુરસ્ત લોકો કરતા 2-6 વાર વધુ વખત ક્ષય રોગ થાય છે. ક્ષય રોગવાળા ઘણા દર્દીઓમાં સુષુપ્ત, સુપ્ત ડાયાબિટીસ મેલીટસ હોય છે, જે ક્ષય રોગની પ્રક્રિયાના પ્રકોપ દરમિયાન જ પોતાને પ્રગટ કરે છે. આ કિસ્સાઓમાં, ક્ષય રોગ અને ડાયાબિટીસનું નિદાન એક સાથે કરવામાં આવે છે.
ક્ષય રોગની શરૂઆત અને ગંભીર અભ્યાસક્રમને ડાયાબિટીઝ માટે લાક્ષણિક મેટાબોલિક અને રોગપ્રતિકારક શક્તિ વિકાર દ્વારા પ્રોત્સાહન આપવામાં આવે છે. ડાયાબિટીઝની વધતી તીવ્રતા સાથે, ક્ષય રોગનો માર્ગ વધુ તીવ્ર બને છે. બદલામાં, ક્ષય રોગ ડાયાબિટીસનો કોર્સ વધારે છે અને ડાયાબિટીસની ગૂંચવણોના વિકાસમાં ફાળો આપે છે.
ડાયાબિટીસ મેલીટસવાળા ઘણા દર્દીઓ ઘુસણખોરી પલ્મોનરી ટ્યુબરક્યુલોસિસનું નિદાન કરે છે, જે બાહ્ય પેશીની પ્રતિક્રિયા, ક્ષીણ થવાની વૃત્તિ અને બ્રોન્કોજેનિક સીડિંગ સાથે આગળ વધે છે.
ડાયાબિટીઝમાં રિપેરેટિવ પ્રક્રિયાઓ નબળી પડી જાય છે, તેથી બળતરાના ફેરફારો ધીરે ધીરે ઓગળી જાય છે, અને રેસાવાળા પેશીઓમાં ક્ષય રોગના ગ્રાન્યુલેશનનું પરિવર્તન સુસ્ત છે અને તે ઘણો સમય લે છે.
ડાયાબિટીઝ મેલીટસવાળા દર્દીઓમાં ક્ષય રોગનું પ્રથમ ક્લિનિકલ સંકેત એ હંમેશાં કાર્બોહાઇડ્રેટ ચયાપચય વિકાર માટે વળતરની બગાડ છે, જે કાર્બોહાઇડ્રેટ ચયાપચય પર ક્ષય રોગના નકારાત્મક પ્રભાવ અને ઇન્સ્યુલિનની વધેલી આવશ્યકતા દ્વારા સમજાવાયેલ છે. બ્રોન્ચી, ફેફસાં અને પ્લુરાને નુકસાનની ક્લિનિકલ લાક્ષણિકતાઓની તીવ્રતા ક્ષય રોગના રચાયેલ ક્લિનિકલ સ્વરૂપ અને રોગના નિદાનની સમયસરતા પર આધારિત છે.
ક્ષય રોગ અને ડાયાબિટીસના દર્દીઓમાં ક્ષય રોગ પ્રત્યે સંવેદનશીલતા ઘણીવાર ઓછી થાય છે. તે ક્ષય રોગવાળા દર્દીઓમાં વધુ સ્પષ્ટ થાય છે, જે ડાયાબિટીઝ પહેલાં વિકસિત થાય છે. પલ્મોનરી ટ્યુબરક્યુલોસિસ અને ડાયાબિટીસના જોડાણવાળા દર્દીઓમાં બેક્ટેરિયલનું વિસર્જન ફેફસામાં સડો પોલાણની હાજરી પર આધારિત છે.
જ્યારે વિનાશ ઘણીવાર એમબીટી જોવા મળે છે, ત્યારે મૂળભૂત એન્ટી ટીબી દવાઓથી પ્રતિરોધક છે. હિમોગ્રામ અને ઇએસઆર સામાન્ય રીતે ફેફસામાં બળતરા પ્રક્રિયાની તીવ્રતાને અનુરૂપ હોય છે, જો કે, ડાયાબિટીસના ગંભીર સ્વરૂપ સાથે, લોહીના સામાન્ય વિશ્લેષણમાં બદલાવ મેટાબોલિક ડિસઓર્ડરથી થઈ શકે છે.
ક્ષય રોગના વધતા જોખમને લીધે, ડાયાબિટીઝના તમામ દર્દીઓને નિયમિતપણે ફોલો-અપ ફ્લોરોગ્રાફીની જરૂર હોય છે.
ફેફસાંમાં પરિવર્તનની તપાસ કરતી વખતે, વિગતવાર એક્સ-રે અને બેક્ટેરિયોલોજીકલ પરીક્ષા સૂચવવામાં આવે છે.બ્રોન્કોસ્કોપી માટેના સંકેતો બ્રોન્ચીના ક્ષય રોગના જખમની સંભાવના અને તેમના ડ્રેનેજ કાર્યના ઉલ્લંઘનના સંભવિત ઇન્ટ્રાથોરોસીક લસિકા ગાંઠોના ક્ષય રોગના કેસો સુધી મર્યાદિત છે.
ક્ષય રોગ અને ડાયાબિટીઝના દર્દીઓની સારવાર વ્યાપક હોવી જોઈએ. ડાયાબિટીઝના ઉપચારાત્મક પગલાઓની પૃષ્ઠભૂમિની વિરુદ્ધ, બધી જરૂરી એન્ટી-ટીબી દવાઓનો ઉપયોગ કરવામાં આવે છે, તેના સંભવિત આડઅસરોના નિવારણને ધ્યાનમાં લેતા.
મૌખિક હાયપોગ્લાયકેમિક એજન્ટોના બાયોટ્રાન્સફોર્મેશન પર રિફામ્પિસિનની ગતિશીલ અસર ધ્યાનમાં લેવી જોઈએ. જો જરૂરી હોય તો, પલ્મોનરી ટ્યુબરક્યુલોસિસની સારવાર માટે સર્જિકલ પદ્ધતિઓનો ઉપયોગ કરી શકાય છે. નાના ફેફસાના રિસેકશનને પ્રાધાન્ય આપવામાં આવે છે.
ક્ષય રોગ એ ડાયાબિટીસના દર્દીઓ માટે જોખમી રોગ છે
આ સમસ્યાનો લાંબો ઇતિહાસ છે અને તેની મૂળ એવિસેન્ના (980 - 1037) ના સમયમાં છે. ઇન્સ્યુલિન પહેલાના યુગમાં, ક્ષય રોગ ડાયાબિટીઝ સાથે સંકળાયેલ હતો 40-50% કેસોમાં, અને દર્દીઓ 1-2 વર્ષમાં મૃત્યુ પામ્યા હતા.
ઇન્સ્યુલિન (1922) ની રજૂઆત પછી, અને પછી ક્ષય વિરોધી દવાઓ (1944-1945), આ રોગોનું સંયોજન ઘટી ગયું, દર્દીઓની આયુષ્ય વધ્યું, અને તે જ સમયે, ડાયાબિટીસ મેલિટસ સામે પલ્મોનરી ટ્યુબરક્યુલોસિસનો વિકાસ 4-9 વખત જોવા મળ્યો. બાકીની વસ્તી કરતા વધુ વખત.
આ ઉપરાંત, બીજા –-–% લોકોમાં ડાયાબિટીસના સુપ્ત અથવા બોર્ડરલાઇન સ્વરૂપો છે, જેને "નબળાઇ ગ્લુકોઝ સહિષ્ણુતા" તરીકે ઓળખવામાં આવે છે. રશિયામાં, ત્યાં ડાયાબિટીઝના 16 મિલિયન લોકો છે. ક્ષય રોગ તેની સ્થિતિથી હલકી ગુણવત્તાવાળા નથી. ડબ્લ્યુએચઓ નિષ્ણાતોના જણાવ્યા અનુસાર, ક્ષય રોગના મહત્તમ બનાવની સંભાવના 2050 સુધીમાં થાય છે - વાર્ષિક આશરે 500 મિલિયન લોકો. રશિયામાં, 378,820 લોકો ક્ષય રોગ (2003) થી બીમાર છે.
આપેલ છે કે યુવાનોમાં –-– છે, અને વૃદ્ધો અને બુદ્ધિશાળી લોકોમાં –- different વિવિધ સહજ રોગો છે, તેમજ વધતી જતી એચ.આય.વી રોગચાળો છે, જેમાં in૦% થી વધુ દર્દીઓ ક્ષય રોગ વિકસે છે, ભવિષ્યમાં ક્ષય રોગ અને ડાયાબિટીસના જોડાણવાળા દર્દીઓની સંખ્યામાં વધારો થવાની આગાહી
સંયુક્ત રોગવિજ્ .ાન 30 થી 39 વર્ષની પુરૂષોમાં અને 50 થી 55 વર્ષની વયની સ્ત્રીઓમાં 1.5 થી 2 ગણા વધુ સામાન્ય છે. મોટાભાગના કિસ્સાઓમાં, ડાયાબિટીસ ક્ષય રોગ પહેલા, 15-20% માં - તે સમાંતર વિકાસ પામે છે, 20% કેસોમાં, ડાયાબિટીસ ક્ષય રોગ સામે વિકસે છે. ક્ષય રોગની ઘટનામાં મુખ્ય ભૂમિકા ડાયાબિટીઝના સ્વરૂપ, તેની તીવ્રતા અને ઉપચાર હાથ ધરવામાં આવે છે.
ડાયાબિટીસના દર્દીઓની સારવાર કરવામાં આવતી નથી અને પાયાના આરોગ્યપ્રદ અને આહારના નિયમોનું પાલન ન કરતા લોકો તેમના સ્વાસ્થ્યનું નિરીક્ષણ કરે છે અને ડ doctorક્ટરની ભલામણોનું પાલન કરે છે તેના કરતા ઘણી વાર બીમાર પડે છે. તે લાંબા સમયથી સ્થાપિત થયું છે કે રોગપ્રતિકારક અને પેશીઓની પ્રતિક્રિયાઓમાં ફેરફારને કારણે ડાયાબિટીસના દર્દીના શરીરમાં વિવિધ ચેપનો સંભવ છે. પ્રતિરક્ષામાં ઘટાડો એ ક્ષતિગ્રસ્ત ચયાપચયના પ્રભાવ હેઠળ થાય છે, જેમાં હોર્મોનલ, બાયોકેમિકલ અને અન્ય વિકારો જોડાય છે.
ડાયાબિટીઝની તાત્કાલિક સમસ્યાઓમાંની એક તેની ગૂંચવણો છે, જે દર્દીના જીવનની ગુણવત્તાને ઘટાડે છે અને ઘણી વખત અકાળે અપંગતા અને મૃત્યુ તરફ દોરી જાય છે. આ મુખ્યત્વે કાર્ડિયોવાસ્ક્યુલર પેથોલોજી સાથે સંબંધિત છે, જે પલ્મોનરી ટ્યુબરક્યુલોસિસ દ્વારા પણ સગવડ છે, જેમાં માઇક્રોવાસ્ક્યુલેચર પીડાય છે.
ડાયાબિટીસ મેલિટસવાળા દર્દીઓમાં પલ્મોનરી ટ્યુબરક્યુલોસિસના ક્લિનિકલ લાક્ષણિકતાઓ મુખ્યત્વે તીવ્ર પ્રગતિશીલ કોર્સ (ઘુસણખોરી ક્ષય અને કેસ્યુમ ન્યુમોનિયા) દ્વારા વર્ગીકૃત કરવામાં આવે છે, જે પ્રક્રિયાના વ્યાપ (1-2 અથવા વધુ લોબ્સ અને જંતુનાશક ડિસિમિનેશનના જખમ), વિનાશક ફેરફારો અને મોટા પાયે બેક્ટેરિયલના ઝડપી રચનાની તીવ્ર રચના દ્વારા વર્ગીકૃત થયેલ છે. , હાયપોવેન્ટિલેશન અને એટેલેક્સીસિસ સાઇટ્સ, હિમોપ્ટિસિસ અને રક્તસ્રાવનો વિકાસ.
ઘણીવાર ડાયાબિટીઝનો સાથી તેની શક્ય ગૂંચવણો સાથે ફાઇબ્રો-કેવરનસ પલ્મોનરી ટ્યુબરક્યુલોસિસ છે:
- હિમોપ્ટિસિસ, રક્તસ્રાવ, સ્વયંભૂ ન્યુમોથોરેક્સ.
કાર્યને સમજાવવું મુશ્કેલ એક ઉચ્ચ આવર્તન છે - ક્ષય રોગના 20.8%, મિલિરી ટ્યુબરક્યુલોસિસની વિરલતા - આ હકીકતની પૃષ્ઠભૂમિ સામે 2.3% છે કે ઘુસણખોરીયુક્ત પલ્મોનરી ટ્યુબરક્યુલોસિસ 65% છે, ન્યુમોનિયા - 12.5%. ઇન્સ્યુલિન આધારિત (ટી 1 ડીએમ) અને નોન-ઇન્સ્યુલિન-આધારિત (ટી 2 ડીએમ) પ્રકારના દર્દીઓમાં પલ્મોનરી ટ્યુબરક્યુલોસિસના લક્ષણો અને કોર્સમાં ક્લિનિકલ તફાવત છે.
આમ, પ્રકાર 1 ડાયાબિટીઝવાળા મોટાભાગના દર્દીઓમાં પલ્મોનરી ટ્યુબરક્યુલોસિસના પ્રારંભિક અભિવ્યક્તિઓ તીવ્ર અને પ્રગતિશીલ હોય છે, ગંભીર શ્વસન અને નશો સિન્ડ્રોમવાળા હોય છે, અને ટાઇપ 2 ડાયાબિટીઝવાળા દર્દીઓમાં તેઓ ટpર્પિડ હોય છે, જોકે, ઘણાં ચિકિત્સકોના જણાવ્યા અનુસાર, ડાયાબિટીસ વિના ક્ષય રોગની શરૂઆત અને કોર્સ નોંધપાત્ર રીતે ભિન્ન નહોતા. યુવાન અથવા વૃદ્ધ અને સમજદાર વય માટે.
એવું પણ જાણવા મળ્યું હતું કે ક્ષય રોગ પ્રક્રિયા ડાયાબિટીસ મેલિટસના માર્ગને અસર કરે છે, કાર્બોહાઇડ્રેટ ચયાપચયની વિકૃતિઓને વધારે છે અને 90% કેસોમાં તેના વિઘટન તરફ દોરી જાય છે, જેને ઇન્સ્યુલિનના ડોઝમાં વધારો કરવાની જરૂર છે.
ક્ષય રોગના નશોની નકારાત્મક અસર અને એન્ટિ-ટીબી દવાઓની આડઅસરને કારણે આ છે. તેથી, હાઈપરગ્લાયકેમિઆ અને કેટોએસિડોસિસ થવાની ઇસોનીયાઝિડ, રાયફampમ્પિસિન અને પાયરાઝિનામાઇડની ક્ષમતા જાણીતી છે, અને એથિઓનામાઇડ હાઇપોગ્લાયકેમિક સ્થિતિ.
પલ્મોનરી ટ્યુબરક્યુલોસિસ અને ડાયાબિટીસ મેલિટસના વારંવાર સંયોજનના કારણો, તેમની પરસ્પર વધતી અસરો સંપૂર્ણ રીતે સમજી શકાતી નથી. તે જાણીતું છે કે ડાયાબિટીઝ મેલીટસમાં ફાઇબ્રોસિસની નબળા વલણ અને બળતરાના દાણાઓની રચના સાથે બાહ્ય અને નેક્રોટિક ઘટકોની વર્ચસ્વ સાથે બળતરાના ઝડપી વિકાસની સ્પષ્ટ ઉદ્દભવ છે.
ક્ષય રોગની રચના - 20.8% - મોટી ટકાવારી કેવી રીતે સમજાવવી? ક્ષય રોગમાં ક્ષય રોગને બળતરા અને કેસસ જનમની મર્યાદાના પરિણામે માનવામાં આવે છે (કેટલીક વખત ક્ષય રોગને કેસોમા તરીકે માનવામાં આવે છે) અને પલ્મોનરી ટ્યુબરક્યુલોસિસના વિવિધ સ્વરૂપોના પરિણામ રૂપે (વધુ વખત ઘુસણખોરી અને કેન્દ્રિય પલ્મોનરી ક્ષય રોગ) શરીરની reacંચી પ્રતિક્રિયા અને ક્ષય વિરોધી ઉપચારની અસરકારકતાને કારણે માનવામાં આવે છે.
આજની તારીખમાં, તે સ્થાપિત કરવામાં આવ્યું છે કે પલ્મોનરી ટ્યુબરક્યુલોસિસ અને ડાયાબિટીસ મેલીટસની વારંવાર સંયુક્ત પેથોલોજી માત્ર કાર્બોહાઇડ્રેટ જ નહીં, પણ અન્ય પ્રકારનાં ચયાપચયના ઉલ્લંઘન દ્વારા સમજાવાયેલ છે. આ ઉપરાંત, તે જોવા મળ્યું કે ડાયાબિટીસ મેલીટસવાળા દર્દીઓમાં સીડી 4 ની પેટા વસ્તીઓની સંખ્યા - ટી-લિમ્ફોસાઇટ્સ, જે ક્ષય વિરોધી પ્રતિરક્ષામાં મહત્વપૂર્ણ ભૂમિકા ભજવે છે, તેમાં નોંધપાત્ર ઘટાડો થયો છે.
પલ્મોનરી ટ્યુબરક્યુલોસિસ અને તેની સાથેના ડાયાબિટીસ મેલીટસના દર્દીઓની સારવાર કેટલીક મુશ્કેલીઓ રજૂ કરે છે, મુખ્યત્વે એક અને બીજા રોગ માટે રોગનિવારક પોષણમાં તફાવત હોવાને કારણે: વિવિધ energyર્જા મૂલ્યો, જુદા જુદા ખોરાક ઉત્પાદનો, બંને રોગોની ગંભીરતાને ધ્યાનમાં લેતા.
સંયુક્ત રોગવિજ્ .ાનના દર્દીઓની સારવાર કરવાની પ્રથા બતાવે છે કે યોગ્ય રીતે વ્યવસ્થિત ઉપચાર હકારાત્મક પરિણામો પ્રાપ્ત કરી શકે છે: બેક્ટેરિયાના વિસર્જન, ડિટોક્સિફિકેશન, તાજી ફોકસી અને ઘૂસણખોરીનું રિસોર્પ્શન. આને 9-12 મહિના સુધી સારવારના વિસ્તરણની જરૂર છે.
તે ધ્યાનમાં રાખવું જોઈએ કે મલ્ટિડ્રેગ રેઝિસ્ટન્સ અને મલ્ટિરેસ્ટિંશન, બંને પ્રાથમિક અને માધ્યમિક, સહવર્તી પેથોલોજી વિનાના દર્દીઓ કરતાં વધુ સામાન્ય છે. ડાયાબિટીસના નિષ્ણાતની ભલામણો હકારાત્મક અસર પણ મેળવી શકે છે.
ક્ષય રોગ અને ડાયાબિટીસના દર્દીઓની સારવાર માટે કિમોચિકિત્સા પદ્ધતિની પસંદગીની આવશ્યકતા છે: જીવલેણ પ્રતિકૂળ પ્રતિક્રિયાઓને કારણે અથવા વ્યક્તિગત રીતે ડબ્લ્યુએચઓ દ્વારા ભલામણ કરવામાં આવતી, આઇસોનિયાઝિડ, રિફામ્પિસિન, પ્રિંઝાઝિનામાઇડ અને એથામ્બ્યુટોલ (અથવા સ્ટ્રેપ્ટોમિસીન) ના ફરજિયાત સમાવેશ સાથે.
ટ્યુબરક્યુલોસિસના દર્દીઓની સમયસર ઓળખાણ એ એક્સ-રે ફ્લોરોગ્રાફીનો ઉપયોગ કરીને અને માયકોબેક્ટેરિયમ ટ્યુબરક્યુલોસિસ માટે સ્પુટમ (ત્રણ વખત) ની બેક્ટેરિઓસ્કોપિક પરીક્ષા છે.
ડાયાબિટીઝ મેલીટસ અને પલ્મોનરી ટ્યુબરક્યુલોસિસ
ડાયાબિટીસ મેલીટસવાળા દર્દીઓમાં પલ્મોનરી ટ્યુબરક્યુલોસિસની તપાસની આવર્તન. મિન્સ્ક ક્ષેત્રની સંપૂર્ણ વસ્તીમાં, ત્યાં ક્ષય રોગના જોખમ જૂથના 31.2% લોકો છે, જ્યાં નવા નિદાન કરાયેલા દર્દીઓનું પ્રમાણ એક વર્ષમાં નિદાન થયેલ ટીબી દર્દીઓની કુલ સંખ્યાના 79% છે.
આ, સૌ પ્રથમ, અસંતોષકારક સામગ્રીનો ટેકો વાળા લોકો અને શ્વસન બિમારીઓ, ક્રોનિક આલ્કોહોલિઝમ, ડાયાબિટીઝ મેલીટસ અને એચ.આય.વી સંક્રમિત લોકોથી પીડાય છે.
અસંખ્ય વૈજ્ scientistsાનિકોના અધ્યયનોએ બતાવ્યું છે કે ડાયાબિટીસ મેલિટસમાં સક્રિય ક્ષય રોગ સામાન્ય ચયાપચયવાળા લોકોની તુલનામાં –-– ગણી વધારે જોવા મળે છે, અને આ સંખ્યા વધતી જાય છે. ગંભીર વિઘટનશીલ ડાયાબિટીસ અને રોગની ગૂંચવણોવાળા લોકો ખાસ કરીને આ રોગ માટે સંવેદનશીલ હોય છે.
મોટાભાગના સંશોધનકારો અનુસાર, ક્ષય રોગ અને ડાયાબિટીસનું સંયોજન પુરુષો કરતાં સ્ત્રીઓમાં વધુ જોવા મળે છે. ક્ષય રોગ સામાન્ય રીતે ડાયાબિટીસમાં જોડાય છે. કબૂલ કરી શકો છો ડાયાબિટીસ અને ક્ષય રોગના સંયોજન માટેના બે વિકલ્પો:
- બંને રોગો સ્વતંત્ર રીતે વિકાસ પામે છે
- ક્ષય રોગ એ ડાયાબિટીસના ક્લિનિકલ તબક્કાના અભિવ્યક્તિનું કારણ છે જ્યારે ક્ષય રોગની પ્રક્રિયા વધુ ખરાબ થાય છે.
ટ્યુબરક્યુલોસિસવાળા ડાયાબિટીઝ મેલીટસ ઘણીવાર લાંબા સમય સુધી પ્રગટ થતા નથી. ક્ષય રોગવાળા દર્દીઓમાં ખાંડ માટે માત્ર રક્ત પરીક્ષણ સાથે, અંત ,સ્ત્રાવી ડિસઓર્ડરની હાજરી શોધી કા .વામાં આવે છે. કેટલાક કિસ્સાઓમાં, ડાયાબિટીસના દર્દીમાં ક્ષય રોગની શરૂઆત આજકાલ મુશ્કેલ છે.
તેમાં કોઈ શંકા નથી કે સુપ્ત અવધિ તેના બદલે લાંબો સમય ચાલે છે. જો ડાયાબિટીઝના દર્દીને નિયમિત ક્લિનિકલ અને રેડિયોલોજીકલ મોનિટરિંગ કરવામાં ન આવે તો અદ્યતન તબક્કે ક્ષય રોગ મોડેથી મળી આવે છે.
ડાયાબિટીસ મેલિટસવાળા દર્દીઓમાં પલ્મોનરી ટ્યુબરક્યુલોસિસના કારણો. ક્ષય રોગની ઘટના પર ડાયાબિટીઝની સંભવિત અસર વિશેના વિવિધ સિદ્ધાંતો છે. ઘણા લેખકોએ ડાયાબિટીસ મેલ્લીટસના અવક્ષયમાં ક્ષય રોગ સાથે ડાયાબિટીસના જોડાણનું કારણ જોયું, મેટાબોલિક પ્રક્રિયાઓના લાંબા વિઘટનમાં, વિટામિન્સની અભાવમાં, શરીરના રોગપ્રતિકારક ગુણધર્મોને તીવ્ર નબળાઇ સાથે ફેગોસિટોસિસનું નિષેધ, અને અવયવો અને સિસ્ટમોના કાર્યોના વિવિધ વિકારો.
ક્ષય રોગના પેથોજેનેસિસમાં કોઈ મહત્વ નથી તે હકીકત એ છે કે ફેફસામાં ડાયાબિટીસવાળા દર્દીઓમાં અગાઉ સ્થાનાંતરિત વિશિષ્ટ પ્રક્રિયાના નિશાન હોઈ શકે છે. આવા, મોટેભાગે ફક્ત બહેરા, ફેકી પ્રતિકૂળ પરિબળોના પ્રભાવ હેઠળ તીવ્ર થઈ શકે છે અને સક્રિય વિશિષ્ટ પ્રક્રિયાને જન્મ આપે છે.
નિદાન અને ક્લિનિકલ ચિત્ર. શ્વસન ટ્યુબરક્યુલોસિસનું નિદાન દર્દીની વ્યાપક પરીક્ષા પર આધારિત છે, કારણ કે આ રોગ માટે કોઈ લક્ષણ લક્ષણ નથી.
એસિડની તપાસ - અને પેટ અથવા બ્રોન્ચીના ગળફામાં અને લવમાં આલ્કોહોલ પ્રતિરોધક બેક્ટેરિયા, ક્ષય રોગ માટે એક સંપૂર્ણ વિશ્વસનીય ડાયગ્નોસ્ટિક માપદંડ નથી. જેમ તમે જાણો છો, ફેફસાના ફોલ્લાઓ અને ગેંગ્રેન સાથે, બ્રોન્કીક્ટેસીસ સાથે, સપ્રોફાઇટ્સ ક્યારેક મોર્ફોલોજિકલી વાયરલ અને પેથોજેનિક ટ્યુબરક્યુલોસિસ માઇકોબેક્ટેરિયા જેવા હોય છે, તે ગળફામાં સ્ત્રાવ થાય છે.
આ ઉપરાંત, આ રોગો સાથે, તેમજ ફેફસાના કેન્સર સાથે, આ ઝોનમાં સ્થિત ક્ષીણ ટ્યુબરક્યુલસ ફોક્સીના સડોના પરિણામે, એક અથવા પણ પુનરાવર્તિત બેસિલસ ઉત્સર્જન શક્ય છે. દરમિયાન, લાંબા સમય સુધી સક્રિય પલ્મોનરી ટ્યુબરક્યુલોસિસવાળા દર્દીઓ ક્ષય રોગના માઇક્રોબેક્ટેરિયાને સ્ત્રાવ કરી શકતા નથી.
ક્ષય રોગના કેટલાક પ્રારંભિક સ્વરૂપોમાં ઘણીવાર કોઈ ક્લિનિકલ લક્ષણો નથી. તે જ સમયે, ટ્યુબરક્યુલર નશોના વિવિધ અભિવ્યક્તિઓ ઘણીવાર onટોનોમિક ન્યુરોસિસ, વિવિધ તીવ્ર અને ક્રોનિક બળતરા, ચેપી અને ગાંઠના રોગોમાં કાર્યાત્મક વિકાર જેવા જ હોય છે.
રેડિયોગ્રાફિકલી રીતે, ટ્યુબરક્યુલસ લોબાઇટિસ ક્રાઉપસ ન્યુમોનિયા, વિશિષ્ટ ઘુસણખોરી - ઇઓસિનોફિલિક ન્યુમોનિયા, ટ્યુબરક્યુલોમા - પેરિફેરલ કેન્સર, હેમર્ટોકchન્ડ્રોમા, એસ્પિરગિલોમા, ફોલ્લો, વગેરે, ફેલાયેલ પલ્મોનરી ટ્યુબરક્યુલોસિસ - સિલિકોસિસ, હિસ્ટોપ્લેઝોસિસ, enડિનોમિટોસિસ, જેવા છે.
સાહિત્ય અનુસાર, સામાન્ય રીતે 70-85% કિસ્સાઓમાં ડાયાબિટીસ મેલિટસ પલ્મોનરી ટ્યુબરક્યુલોસિસ પછી આવે છે, 15-220% કેસમાં બંને રોગોનું એક સાથે નિદાન થાય છે અને 5-10% કેસમાં ડાયાબિટીસ ક્ષય રોગ સાથે સંકળાયેલ છે.
આ સંદર્ભમાં, તે સ્પષ્ટ થાય છે કે ક્ષય રોગની સમયસર અને સાચી માન્યતા ફક્ત ફેફસાં જ નહીં, પરંતુ અન્ય અવયવોની પણ વિવિધ સંશોધન પદ્ધતિઓનો ઉપયોગ કરીને શક્ય છે.
રોગશાસ્ત્ર ઇતિહાસ
એનામેનેસિસનો હેતુ તે કારણો અને શરતોની સ્થાપના છે જે રોગને કારણભૂત બનાવી શકે છે અથવા તેના વિકાસમાં ફાળો આપી શકે છે, તેમજ પ્રકૃતિ, પ્રકૃતિ અને જો શક્ય હોય તો, ઘટનાનો સમય, વિવિધ લક્ષણોની ગતિશીલતા નક્કી કરવા માટે છે. તે ધ્યાનમાં રાખવું જોઈએ કે પલ્મોનરી ટ્યુબરક્યુલોસિસ શરૂ થાય છે અને તે અલગ રીતે આગળ વધે છે: તીવ્ર, સબએક્યુટ, ક્રોનિક અથવા સુપ્ત.
પ્રથમ કિસ્સામાં, દર્દીને તીવ્ર તાવ, છાતીમાં તીક્ષ્ણ પીડા, શ્વાસની અચાનક તકલીફ, હિમોપ્ટિસિસ અથવા પલ્મોનરી હેમરેજનો સમય યાદ આવે છે. તદુપરાંત, તે ઘણીવાર એવી પરિસ્થિતિઓનો નિર્દેશ કરી શકે છે જે તેના મતે, અમુક અંશે તેમની ઘટનામાં ફાળો આપી શકે છે.
જો કે, તે પર ભાર મૂકવો જ જોઇએ કે મોટાભાગના પુખ્ત વયના લોકો, કિશોરો અને તે પણ અનુકૂળ સેનિટરી પરિસ્થિતિઓમાં બેસિલિના સંપર્કમાં રહેલા બાળકો અને ડાયાબિટીસ મેલિટસના શ્રેષ્ઠ વળતર સાથે સ્વસ્થ રહે છે. તેથી જ, જ્યારે એનામેનેસિસ એકત્રિત કરતી વખતે, માત્ર રોગચાળાને જ નહીં, પણ પેથોજેનેટિક પરિબળોને ધ્યાનમાં લેવું પણ મહત્વપૂર્ણ છે.
પુખ્ત વયના ક્ષય રોગની ઉત્પત્તિ ઘણીવાર બાળપણ અથવા કિશોરાવસ્થાનો સંદર્ભ લે છે તે સ્થાપિત કરવું હંમેશાં શક્ય છે. આવા કિસ્સાઓમાં, બ્રોન્કાડેનિટીસ અથવા પેરિફેરલ લિમ્ફેડિનેટીસ, વિશિષ્ટ કોક્સિટિસ, સ્પોન્ડાઇલાઇટિસ, ડ્રાઇવ્સ, એપીડિડિમિટિસ, એરિથેમા નોડોસમ, કેરાટોકંજન્ક્ટીવાઇટિસ, ફ્યુઝન અથવા ડ્રાય પ્યુર્યુરી, મેનિન્જાઇટિસ અથવા પોલિસ્રોસિટિસનો પાછલા ઇતિહાસનો ઇતિહાસ છે.
પલ્મોનરી ટ્યુબરક્યુલોસિસમાં ક્લિનિકલ લક્ષણોની શ્રેણી વિશાળ છે. આ માયકોબેક્ટેરિયમ ટ્યુબરક્યુલોસિસ અને તેમના દ્વારા રચિત ઝેરના શરીરના સંપર્કમાં આવતા પરિણામે ઉદ્ભવતા વિવિધ, વિશિષ્ટ પેરાસિસિવ ડિસઓર્ડર્સને કારણે છે, અને કેટલીક વખત બિન-વિશિષ્ટ વનસ્પતિ. દર્દીના શરીરની પ્રતિક્રિયાશીલતાની લાક્ષણિકતાઓ, તેમજ સહવર્તી રોગો અને ગૂંચવણો દ્વારા મોટી ભૂમિકા ભજવવામાં આવે છે.
ક્ષય રોગ અને ડાયાબિટીસ મેલ્લીટસના સંયોજન સાથેનું ક્લિનિકલ ચિત્ર ખાસ કરીને મોઝેક બને છે. એક તરફ, કેટલાક કિસ્સાઓમાં ક્ષય રોગ અને ડાયાબિટીસ જેવા વિવિધ રોગોની સમાન ક્લિનિકલ લાક્ષણિકતાઓ નોંધવામાં આવે છે, બીજી તરફ, કેટલાક દર્દીઓમાં તેમના અભિવ્યક્તિની તીવ્રતા અને અભ્યાસક્રમની તીવ્રતાને લીધે, ઉચ્ચારવામાં આવતા ડાયાબિટીસની ગૂંચવણો અને સહવર્તી રોગો, ક્ષય રોગના ક્લિનિકલ લાક્ષણિકતાને છાયા આપી શકે છે. .
"સામાન્ય ફરિયાદો" ની હાજરી સાથેના લક્ષણોનું સંયોજન સંયુક્ત રોગના ક્લિનિકલ અભિવ્યક્તિની એક લક્ષણ છે. ખાસ કરીને, અતિશય પરસેવો એ ક્ષય રોગની લાક્ષણિકતા માનવામાં આવે છે, ખાસ કરીને રાત્રે ("ભીનું ઓશીકું" નું લક્ષણ), પરંતુ તે ડાયાબિટીઝના પ્રારંભિક તબક્કામાં પણ નોંધાય છે.
સાચું છે, રોગની અવધિમાં વધારા સાથે, તેની ઘટાડો નીચલા હાથપગના એનિડ્રોસિસ સુધી જોવા મળે છે, પરંતુ તે જ સમયે, ઘણા દર્દીઓમાં, શરીરના ઉપરના ભાગોમાં (માથા, ગળા, છાતી) પરસેવો વધે છે, ખાસ કરીને રાત્રે, જે હાયપોગ્લાયકેમિઆનું અનુકરણ કરે છે.
અથવા, ઉદાહરણ તરીકે, સામાન્ય નબળાઇ એ ઓર્થોસ્ટેટિક હાયપોટેન્શન સાથે ટ્યુબરક્યુલર નશો અને ડાયાબિટીક onટોનોમિક ન્યુરોપથી બંનેનું અભિવ્યક્તિ હોઈ શકે છે.બાદમાં ઘણીવાર હાઈપોગ્લાયકેમિક સ્થિતિ તરીકે પણ માનવામાં આવે છે. અલબત્ત, કેટલાક કિસ્સાઓમાં લક્ષણોની આવી અર્થઘટન એ ડાયાબિટીસ મેલીટસવાળા દર્દીને ક્ષય રોગના ડ doctorક્ટર પાસે અંતમાં સારવાર અને પલ્મોનરી ટ્યુબરક્યુલોસિસની અકાળે શોધવાનું કારણ છે.
અમારા અવલોકનો અનુસાર, સાથોસાથ રોગની% 36..8% દર્દીઓ તેમની હાલત ખરાબ કરે છે (સામાન્ય નબળાઇ, અસ્થિરતા, ભૂખ મરી જવી, માથાનો દુખાવો, પરસેવો વગેરે) ડાયાબિટીસ મેલિટસ દરમિયાન વધારો સાથે સંકળાયેલા હતા, અને નવા જોડાયેલા રોગ સાથે નથી - પલ્મોનરી ટ્યુબરક્યુલોસિસ .
ક્ષય રોગના દર્દીઓમાં ડાયાબિટીસની શરૂઆત આજકાલ અશક્ય હતી. એક જ સમયે દવાખાનામાં સહવર્તી રોગ મળી આવ્યો હોવાના કિસ્સાઓમાં પણ, ઘણા દર્દીઓમાં કાળજીપૂર્વક પૂછપરછ દ્વારા, તે સ્થાપિત કરવું શક્ય હતું કે ડાયાબિટીઝના લક્ષણોએ દર્દીઓને એક મહિના કરતા વધુ સમય માટે હેરાન કર્યા હતા. દર્દીઓ (સામાન્ય રીતે ગ્રામીણ રહેવાસીઓ) અસ્પષ્ટ રીતે શુષ્ક ત્વચા, પેરીનિયમ (સ્ત્રીઓમાં) માં ખંજવાળ, ફ્યુરનક્યુલોસિસ અને ડાયાબિટીઝના અન્ય ચિહ્નો તરફ ધ્યાન આપતા નથી, રોગ વધતો ગયો, જે સડોના ગંભીર અભિવ્યક્તિ તરફ દોરી ગયું.
બદલામાં, અમુક શરતો હેઠળ, ડાયાબિટીસ મેલીટસવાળા દર્દીઓમાં સક્રિય પલ્મોનરી ટ્યુબરક્યુલોસિસ એસિમ્પ્ટોમેટિક હોઈ શકે છે. ક્ષય રોગની અવ્યવસ્થિત શરૂઆત અને અભ્યાસક્રમ વધુ વખત બાળપણ, કિશોરાવસ્થા અને યુવાન પુખ્તાવસ્થામાં જોવા મળે છે, ખાસ કરીને પુરુષોમાં, વિદ્યાર્થીઓ અથવા મેન્યુઅલ મજૂરીમાં રોકાયેલા લોકોમાં, અને સામાન્ય રીતે તેમના સ્વાસ્થ્ય માટે થોડું ધ્યાન આપતા લોકોમાં.
રોગના વિકાસ અને કોર્સના આવા ક્લિનિક મુખ્યત્વે ફોકલ ટ્યુબરક્યુલોસિસ માટે લાક્ષણિકતા છે, પરંતુ તે નોંધ્યું છે, ખાસ કરીને તાજેતરમાં, ઘુસણખોરી, પ્રસારિત અને વિનાશક પ્રક્રિયાઓમાં, તેમજ ક્ષય રોગ.
કેટલાક દર્દીઓમાં, ઉદાહરણ તરીકે, ફોકલ પલ્મોનરી ટ્યુબરક્યુલોસિસ, નીચા-ગ્રેડનો તાવ લાંબા સમય સુધી રહે છે, કેટલીક વખત જોરશોરથી કેમોથેરાપી અને અન્ય ઉપચારાત્મક પગલાં કર્યા હોવા છતાં.
પરંતુ તે ધ્યાનમાં રાખવું જોઈએ કે લાંબા સમય સુધી સબફ્રીબાયલ સ્થિતિ, ખાસ કરીને ડાયાબિટીસ મેલીટસવાળા દર્દીઓમાં, અન્ય રોગોમાં પણ જોવા મળે છે (ક્રોનિક કાકડાનો સોજો કે દાહ, સબએક્યુટ સેપ્સિસ, કેટલાક કોલેજેનોસીસ, કોલેસીસીટીસ, સાલ્પીંગોફોરિટીસ, થાઇરોટોક્સિકોસિસ, વગેરે).
એકવિધ, લાંબા સમય સુધી, એકવિધ સબફ્રેબ્રિલ તાપમાન બિન-ચેપી મૂળના થર્મોન્યુરોસિસનું પરિણામ હોઈ શકે છે. તેથી જ અન્ય ક્લિનિકલ અને રેડિયોલોજીકલ સંકેતો વિના સબફ્રીબ્રેલ સ્થિતિને ફક્ત સક્રિય ક્ષય રોગ માટે પેથોગ્નોમોનિક ગણી શકાય નહીં.
સ્ત્રીઓમાં માસિક સ્રાવના તાવના ડાયગ્નોસ્ટિક મૂલ્યના સંદર્ભમાં સમાન નિષ્કર્ષ લેવો જોઈએ. અસંખ્ય નિરીક્ષણો લાંબા સમયથી બતાવે છે કે થર્મોરેગ્યુલેશનમાં આવા વધઘટ તબીબી તંદુરસ્ત યુવાન સ્ત્રીઓના નોંધપાત્ર ભાગમાં જોવા મળે છે. તે જ સમયે, ફેફસાં અને અન્ય અવયવોના સક્રિય અને તે પણ વ્યાપક વિનાશક ક્ષય રોગ સાથે, તેમનું માસિક ચક્ર ઘણીવાર તાપમાનની પ્રકૃતિને અસર કરતું નથી.
મોટાભાગના કેસોમાં, તાપમાનમાં વધારા સાથે, અને તે પહેલાં, અન્ય ક્લિનિકલ લક્ષણો પણ ariseભા થાય છે: ચીડિયાપણું વધે છે અથવા, .લટું, ઉદાસીનતા, સુસ્તી અને પર્યાવરણ પ્રત્યે ઉદાસીનતા, અનિદ્રા અથવા સુસ્તી, કામ કરવાની ક્ષમતામાં ઘટાડો, આંસુઓ અથવા આનંદની લાગણી.
આ બધા ચિહ્નો ક્ષય રોગના નશોના આધારે સેરેબ્રલ કોર્ટેક્સની તબક્કાની સ્થિતિને પ્રતિબિંબિત કરે છે. આ જ કારણથી onટોનોમિક નર્વસ સિસ્ટમની નિષ્ક્રિયતાના સંકેતોનું કારણ બને છે: મુખ્યત્વે રાત્રે અથવા સવારે, તાકીકાર્ડિયા, ભૂખમાં ઘટાડો, વાસોમોટર અને ડિસપેપ્ટીક ડિસઓર્ડર.
વધુ અને વધુ નશો પ્રક્રિયાના તીવ્ર ઘુસણખોરી ફાટી નીકળે છે, ફેફસાના પેશીઓના સડોમાં અને પોલાણની રચનામાં, ફાઈબ્રો-કેવરનસ પલ્મોનરી ટ્યુબરક્યુલોસિસ સાથે બ્રોન્કોજેનિક બીજ દરમિયાન, તેમજ ફ્યુઝન પ્યુરીસીના દેખાવને કારણે, આંતરડા, કિડની અથવા અન્ય અવયવોને નુકસાનને કારણે વ્યક્ત થાય છે.
આ કિસ્સામાં, જખમમાં સુધારણાત્મક ફેરફારોના ચિન્હિત વિકાસ, હિમોગ્રામના સંપૂર્ણ સામાન્યકરણ, ઇએસઆર, લોહીના સીરમના પ્રોટીન અપૂર્ણાંકના લાંબા સમય પહેલા ડિટોક્સિફિકેશન થઈ શકે છે.આવા કિસ્સાઓમાં, ક્લિનિકલ સુખાકારીની શરૂઆતનો ભ્રામક વિચાર બનાવવામાં આવી શકે છે, અને દર્દીની સંપૂર્ણ અને વ્યાપક પરીક્ષા જ પ્રક્રિયાની વાસ્તવિક સ્થિતિ સ્થાપિત કરી શકે છે.
જેમ તમે જાણો છો, પલ્મોનરી ટ્યુબરક્યુલોસિસનું સામાન્ય લક્ષણ એ ઉધરસ છે - શુષ્ક અથવા ગળફામાં ઉત્પાદન સાથે. ઉધરસનું કારણ શ્વસન માર્ગમાં મ્યુકસ, પરુ, રક્તનું સંચય, બ્રોન્ચીમાં બળતરા ફેરફારો અથવા વિસ્તૃત હિલેર લસિકા ગાંઠો દ્વારા તેમના સંકોચન, મધ્યસ્થ અંગોનું વિસ્થાપન, અને પ્લુઅરને નુકસાન છે.
ફેરીન્ક્સ, કંઠસ્થાન, શ્વાસનળી, શ્વાસનળીની શ્વૈષ્મકળામાં, ચેતા અંતની ચેતાના પરિણામી બળતરા, કેટલીકવાર પ્લુરામાં મેડુલા ઓક્સોન્ગતા અને ઉધરસના પ્રતિબિંબમાં સંબંધિત કેન્દ્રની ઉત્તેજનાનું કારણ બને છે.
સૌથી સંવેદનશીલ વિસ્તારોમાં ગર્ભાશયની પશ્ચાદવર્તી દિવાલ, સાચા અવાજની દોરીઓની નીચલી સપાટી, શ્વાસનળીનું વિભાજન ક્ષેત્ર અને લોબર અને સેગમેન્ટલ બ્રોન્ચીનું મોં છે. શ્વાસનળીની સિસ્ટમ અને એલ્વોલીના અંતર્ગત વિભાગો ઓછી સંવેદનશીલતા દ્વારા વર્ગીકૃત થયેલ છે.
ઉધરસ સાથે બહાર નીકળેલા ગળફામાં જથ્થો અને પ્રકૃતિ ફેફસાં અને શ્વાસનળીમાં સંકળાયેલ મુખ્ય રોગવિજ્ associatedાનવિષયક પ્રક્રિયાના સ્વરૂપ પર આધારિત છે, સંબંધિત શ્વસન રોગો, દર્દીઓની ઉંમર, ધૂમ્રપાન, વગેરે ફેફસામાં વ્યાપક વિનાશક પ્રક્રિયાઓ સાથે, શ્વૈષ્મકળામાં અથવા પ્યુર્યુલન્ટ સ્પુટમનું પ્રમાણ ક્યારેક 100 મિલી સુધી પહોંચે છે. અને વધુ.
જો કે, તે ધ્યાનમાં રાખવું જોઈએ કે ઘણા દર્દીઓમાં, ખાસ કરીને ફેફસામાં પ્રારંભિક અને મર્યાદિત ફેરફારો સાથે, ખાસ કરીને બાળકો અને કિશોરોમાં, ખાંસી ગેરહાજર હોય અથવા ભાગ્યે જ જોવા મળે છે.
તે કેવરનસ પ્રક્રિયા દરમિયાન ન હોઈ શકે, જો ત્યાં બ્રોન્ચીની અવરોધ અથવા નાબૂદ થાય છે જે પોલાણને ડ્રેઇન કરે છે. એન્ટિબેક્ટેરિયલ દવાઓની સફળતાપૂર્વક સારવાર કરવામાં આવે ત્યારે પ્રક્રિયાના વિવિધ સ્વરૂપોવાળા દર્દીઓમાં ઉધરસ અદૃશ્ય થઈ જાય છે અને ગળફામાં ઉત્પાદન અટકી જાય છે.
પલ્મોનરી ટ્યુબરક્યુલોસિસ સાથે, હિમોપ્ટિસિસ અને પલ્મોનરી હેમરેજિસ અવલોકન કરવામાં આવે છે, જેની ઉત્પત્તિમાં ફેફસાના પેશીઓને નુકસાન અને રક્ત વાહિનીઓની અખંડિતતા દ્વારા મહત્વપૂર્ણ ભૂમિકા ભજવવામાં આવે છે. ટ્યુબરક્યુલોસિસવાળા દર્દીઓમાં હિમોપ્ટિસિસ અથવા રક્તસ્રાવનો દેખાવ પણ શરીરની હાયપરરેજિક રાજ્ય દ્વારા, તેમજ લોહીના કોગ્યુલેશન પરિબળોમાં ફેરફાર દ્વારા પરિપૂર્ણ થાય છે, ઉદાહરણ તરીકે, યકૃતની કામગીરીમાં નોંધપાત્ર ખામી.
રક્ત સ્ત્રાવના કારણ અને સ્રોતની સ્થાપના ફક્ત દર્દીની સંપૂર્ણ અને વ્યાપક ક્લિનિકલ અને રેડિયોલોજીકલ પરીક્ષાથી થઈ શકે છે. ડાયગ્નોસ્ટિક અર્થમાં અસ્પષ્ટ કિસ્સાઓમાં, હિમોપ્ટિસિસના સ્ત્રોતને નિર્ધારિત કરવા માટે, શ્વાસનળીની ધમનીઓની બ્રોન્કોસ્કોપી અને પસંદગીયુક્ત એન્જીયોગ્રાફીનો આશરો લેવો જોઈએ.
ક્ષય રોગ સાથે, બીજું લક્ષણ પણ પ્રમાણમાં સામાન્ય છે - છાતીમાં દુખાવો. તેઓ વિવિધ કારણોસર થઈ શકે છે:
- પ્રક્રિયામાં પેરિએટલ પ્લ્યુરા, ડાયફ્રraમ, છાતીની દિવાલ અને ઇન્ટરકોસ્ટલ ચેતાની સંડોવણી, શ્વાસનળી અને મોટા શ્વાસનળીને નુકસાન, પલ્મોનરી એમબોલિઝમ દરમિયાન વેસ્ક્યુલર અસ્થિરતા અને પલ્મોનરી પરિભ્રમણમાં દબાણમાં તીવ્ર વધારો, મધ્યસ્થ અંગોનું નોંધપાત્ર વિસ્થાપન.
પલ્મોનરી ટ્યુબરક્યુલોસિસ સાથે છાતીમાં દુખાવોનું મુખ્ય કારણ પેરિએટલ પ્લ્યુરામને નુકસાન છે. તેના એક અથવા બીજા વિભાગોમાં પ્રક્રિયાના સ્થાનિકીકરણના આધારે, કોસ્ટાલ્ની, ડાયફ્રraમેટિક, મધ્યસ્થ અથવા icalપિકલ પેઇન સિન્ડ્રોમ જોવા મળે છે. મધ્યસ્થ અંગોના વિસ્થાપન સાથે, છાતીમાં દુખાવો મુખ્યત્વે એડહેસન્સ અને એડહેસન્સ દ્વારા થાય છે, ખાસ કરીને પેરીકાર્ડિયમ સાથે.
કેટલાક દર્દીઓમાં, તેઓ મોટા શ્વાસનળીના ક્ષય રોગ સાથે સંકળાયેલા છે, તેમજ નાના પલ્મોનરી ધમનીઓ અને નસોના અસ્થિર સાથે ઓક્સિજનની માત્રામાં ઘટાડો અને એલ્વિઅલીમાં અને લોહીમાં કાર્બન ડાયોક્સાઇડના વધારાના પરિણામે (રક્તવાહિની-વેસ્ક્યુલર રિફ્લેક્સ) સંકળાયેલ છે.
કેટલીકવાર, પલ્મોનરી ટ્યુબરક્યુલોસિસ સાથે, સિયાટીક અથવા લ્યુમ્બosક્સ્રલ ચેતા સાથે દૂરના દુખાવો જોવા મળે છે.જો ત્યાં કોઈ ચોક્કસ કોક્સાઇટિસ અથવા સ્પોન્ડિલાઇટિસ નથી, તો પછી આવા કિસ્સાઓમાં દુખાવો ચોક્કસ ઝેર સાથે સંબંધિત નર્વ ટ્રંક્સની બળતરા સાથે સંકળાયેલ હોવું જોઈએ.
"અગ્નિ" પાત્ર તીવ્ર પ્યુર્યુરિસીમાં અને સ્વયંભૂ ન્યુમોથોરેક્સની રચના સમયે પીડા છે. ક્ષય રોગના અન્ય સ્વરૂપોમાં, મોટાભાગના કેસોમાં દુખાવો નીરસ હોય છે, ઘણી વખત છંટકાવ થાય છે અને અસ્થિર હોય છે.
કીમોથેરાપી, કેટલાક રોગનિવારક એજન્ટો અને ફિઝીયોથેરાપ્યુટિક પ્રક્રિયાઓના પ્રભાવ હેઠળ ફેફસાં અને શ્વાસનળીની લસિકા ગાંઠોમાં મુખ્ય પ્રક્રિયા શાંત થાય છે તેથી તેઓ ઘટાડો અથવા અદૃશ્ય થઈ જાય છે.
પલ્મોનરી ટ્યુબરક્યુલોસિસવાળા કેટલાક દર્દીઓમાં, શ્વાસની તકલીફ જોવા મળે છે, જેની પદ્ધતિ શ્વસન કેન્દ્રને અસર કરતા વિવિધ પરિબળો પર આધારિત છે.
શ્વાસની તકલીફ (ડિસપ્નીઆ) મુખ્યત્વે ફેલાયેલા પ્રસરેલા, મોટા પ્રમાણમાં ઘુસણખોરી, ફાઇબ્રો-કેવરનસ અને સિરહોટિક પલ્મોનરી ટ્યુબરક્યુલોસિસવાળા દર્દીઓમાં, પ્યુર્યુરી, ઉચ્ચારણ નશો, નર્વસ અને રક્તવાહિની તંત્રની નોંધપાત્ર નિષ્ક્રિયતા સાથે થાય છે. આ કિસ્સામાં, શ્વાસની વ્યક્તિલક્ષી અથવા ઉદ્દેશ્ય તંગી જોવા મળી શકે છે.
પ્રથમ કિસ્સામાં, તે સંપૂર્ણ શ્વાસ લેવાની અસમર્થતાની લાગણી અને સમયાંતરે aંડા શ્વાસ લેવાની જરૂરિયાત તરીકે પોતાને પ્રગટ કરે છે. આ પ્રકારનું ડિસપ્નીઆ સામાન્ય રીતે હાયપરવેન્ટિલેશન સાથે હોતું નથી અને તે રક્તવાહિની તંત્ર, ન્યુરોસિસ, હિસ્ટરીયા, છાતીના રેડીક્યુલાટીસ અને ફેફસાના ક્ષય રોગમાં ઓછા જોવા મળે છે.
ઉદ્દેશ્યથી વ્યાખ્યાયિત શ્વાસની તકલીફ એ માત્ર શ્વાસની લયના ઉલ્લંઘન દ્વારા વર્ગીકૃત થયેલ છે, પરંતુ પલ્મોનરી વેન્ટિલેશન પણ છે, એટલે કે તે કિસ્સાઓમાં જ્યારે શ્વસનના ભંડારમાં તીવ્ર ઘટાડો થાય છે. તે જ સમયે, તે ઉચ્ચારિત વ્યક્તિલક્ષી સંવેદનાઓ સાથે હોઇ શકે નહીં, જો કે તે થોડી શારીરિક શ્રમ, સ્થિતિમાં પરિવર્તન અને દર્દી બોલે ત્યારે પણ જોવા મળે છે. પરંતુ વધુ વખત શ્વાસની તકલીફ મિશ્રિત થાય છે, એટલે કે વ્યક્તિલક્ષી અને ઉદ્દેશ્ય.
તે ખાસ કરીને મિલેરી ટ્યુબરક્યુલોસિસ અને કેસોસિવ ન્યુમોનિયા સાથે ઉચ્ચારવામાં આવે છે, પરંતુ તે શુષ્ક અથવા ફ્યુઝન પ્યુર્યુરીના પ્રારંભિક તબક્કામાં પણ થાય છે, ન્યુમોથોરેક્સ, મધ્યમ અંગોના નોંધપાત્ર મિશ્રણ સાથે, ફેફસાં પર સર્જિકલ હસ્તક્ષેપો પછીના બેલેટ સાથે.
ડાયાબિટીસ મેલિટસવાળા દર્દીઓમાં ક્ષય રોગના નિદાનમાં શારીરિક સંશોધન પદ્ધતિઓની ભૂમિકા પર ભાર મૂકતા, અમે, અલબત્ત, તેમના પરિણામોના મહત્વને વધારે પડતાં વિચારણાથી દૂર છીએ, ખાસ કરીને પલ્મોનરી ટ્યુબરક્યુલોસિસના પ્રારંભિક અને ભૂંસી ગયેલા સ્વરૂપોને માન્યતા આપવા, તેમજ અન્ય શ્વસન રોગો સાથેના વિભેદક નિદાનમાં.
તે જ સમયે, તે પર ભાર મૂકવો જોઈએ કે શારીરિક, રેડિયોલોજીકલ અને ક્લિનિકલ સંશોધનની અન્ય પદ્ધતિઓ વચ્ચે સ્પર્ધા ન હોવી જોઈએ. આ બધી પદ્ધતિઓ, નિયમ તરીકે, એકબીજાને પૂરક બનાવે છે.
એક્સ-રે નિદાન
છાતીના અંગોની એક્સ-રે પરીક્ષા પલ્મોનરી ટ્યુબરક્યુલોસિસની માન્યતા અને વિભિન્ન નિદાનની અન્ય પદ્ધતિઓ વચ્ચે અગ્રણી સ્થાન લે છે.
એક્સ-રે પદ્ધતિ તમને ફેફસાના પેશીઓ, મૂળ, હિલેર લસિકા ગાંઠો, પ્યુર્યુલર પોલાણ, મધ્યસ્થ અંગો અને પલ્મોનરી પરિભ્રમણની શ્વાસનળીની સિસ્ટમ અને રુધિરવાહિનીઓમાં પણ વિશેષ સંશોધન પદ્ધતિઓ સાથેના પેથોલોજીકલ ફેરફારોની હાજરી શોધી કા .વાની મંજૂરી આપે છે. આ પદ્ધતિનો ઉપયોગ કરીને, તમે રોગવિજ્ .ાનવિષયક પરિવર્તનની સ્થાનિકીકરણ, વ્યાપકતા, ગુણાત્મક અને માત્રાત્મક લાક્ષણિકતાઓનો વિચાર મેળવી શકો છો.
સ્થાનિકીકરણ અને પ્રક્રિયાની લંબાઈમાં પણ તફાવત હતા. ખાસ કરીને, સહવર્તી રોગવાળા દર્દીઓમાં, બંને ફેફસાંમાં જખમ નોંધાય તેવી શક્યતા લગભગ 2 ગણી વધુ હોય છે, ઘણીવાર પ્રક્રિયામાં આખા લોબને આવરી લેવામાં આવે છે અને લગભગ 3 ગણો વધુ વખત બંને લોબમાં ફેલાય છે.
જો કે, રેડિયોલોજીકલ, અન્ય કોઈની જેમ, ડાયગ્નોસ્ટિક પદ્ધતિની પણ તેની મર્યાદા હોય છે, મુખ્યત્વે શારીરિક પરિબળોને કારણે માત્ર સ્ક્રીન પર અથવા ફિલ્મ પર ફક્ત કેટલાક પૂરતા કદ અને ચોક્કસ સ્થાનિકીકરણ સાથે કેટલાક રોગવિજ્ .ાનવિષયક રચનાઓને સુધારવાનું શક્ય બને છે.
ધોરણની એક્સ-રે પરીક્ષા સાથે, તેઓ ફેફસાના કોર્ટિકલ વિભાગોમાં, ડાયફ્રraમની પાછળ સ્થિત છે કે નહીં તે શોધવાનું મુશ્કેલ છે.તેથી, ગુણાત્મક એક્સ-રે પરીક્ષા ફક્ત વિશિષ્ટ તબીબી સંસ્થાઓમાં જ શક્ય છે, જે ટીબી દવાખાનાઓ છે.
ડાયાબિટીઝના તમામ દર્દીઓને દર વર્ષે ટીબી ડિસ્પેન્સરીમાં ઓછામાં ઓછા 1 વખત (અને ડાયાબિટીસની ગૂંચવણોવાળા ગંભીર સ્વરૂપોમાં, અન્ય રોગોની હાજરી સાથે - 2 વખત) ની જરૂર પડે છે. આ કિસ્સામાં, રેડિયોલોજીસ્ટ દ્વારા વર્ણવેલ ફ્લોરોગ્રામ (રેડિયોગ્રાફ) દ્વારા અભ્યાસની પુષ્ટિ થવી જોઈએ, જે દર્દીના આઉટપેશન્ટ કાર્ડ સાથે એકસાથે સંગ્રહિત છે.
ડાયાબિટીઝના તમામ દર્દીઓ માટે, અગાઉના ફ્લોરોગ્રાફિક અભ્યાસના સમયને ધ્યાનમાં લીધા વિના, "છાતી" ફરિયાદો પ્રસ્તુત કરવા માટે, નિયંત્રણ અભ્યાસ જરૂરી છે. એન્ડોક્રિનોલોજિસ્ટ્સે ધ્યાન રાખવું જોઈએ કે આધુનિક પલ્મોનરી ટ્યુબરક્યુલોસિસ, માઇકોબેક્ટેરિયમ ટ્યુબરક્યુલોસિસ, જે મુખ્યત્વે એન્ટીબેક્ટેરિયલ દવાઓ પ્રત્યે પ્રતિરોધક છે તેની ચેપના નોંધપાત્ર ટકાવારી દ્વારા વર્ગીકૃત થયેલ છે, જે ડાયાબિટીઝના દર્દીઓમાં હંમેશાં એક પિત્તાશયનો અભ્યાસક્રમ ધરાવે છે, જે દર્દીના જીવન માટે ખૂબ જ ખતરનાક છે, અન્ય લોકોના ચેપની સંભાવનાનો ઉલ્લેખ કરતા નથી.
આ સંદર્ભે, ન્યુમોનિયા, શ્વાસનળીનો સોજો, જેનો લાંબા સમય સુધી અભ્યાસક્રમ ધરાવતા વ્યક્તિઓમાં, લાંબા-ઉધરસના તમામ દર્દીઓમાં માયકોબેક્ટેરિયમ ટ્યુબરક્યુલોસિસના સ્પુટમ પરીક્ષણની ભૂમિકા વધી રહી છે. અમારા અનુભવ પ્રમાણે બતાવ્યું છે કે, “જોખમી ખંડો” વચ્ચેના ક્ષય રોગના બેક્ટેરિયોલોજીકલ નિદાનની અસરકારકતા લગભગ 3% છે.
ઘણા લોકો (ખાસ કરીને વૃદ્ધ ગ્રામીણ નિવાસીઓ), તેમની જડતા અને જિલ્લા તબીબી સેવાની પ્રવૃત્તિના અભાવને કારણે, ફીલ્ડશેર-પ્રસૂતિ કેન્દ્રોના કર્મચારીઓ, હંમેશા રેડિયોલોજીકલ અને તબીબી પરીક્ષાઓમાં નિયમિતપણે ભાગ લેતા નથી.
તેમાંના કેટલાક સમયસર તબીબી સહાય લેતા નથી, ભૂલથી તેઓ માનતા હોય છે કે તેઓએ જોયેલા કેટલાક લક્ષણો (નબળાઇ, ઉધરસ, નબળા ભૂખ, વજન ઘટાડવું, શ્વાસ લેવો વગેરે) સામાન્ય શરદી, ફલૂ સાથે સંકળાયેલા છે અથવા વૃદ્ધ વ્યક્તિનું અનિવાર્ય ભાગ્ય છે. આવી પરિસ્થિતિઓમાં, રોગ મોટાભાગે વિકસતા અને ઉપેક્ષિત તબક્કામાં જોવા મળે છે.
આ જ કારણોસર, શ્વસન ક્ષય રોગના કેટલાક દર્દીઓ, ખાસ કરીને 70 વર્ષથી વધુ વયના, દવાખાનાઓને જાણ્યા વિના, આ રોગથી મૃત્યુ પામે છે. પરિણામે, તબીબી સાઇટ, ફેલ્ડર-મિડવાઇફ સ્ટેશનના પ્રદેશ પર રહેતા આવા લોકોની સક્રિય ઓળખ અને ટીબીના ડ doctorક્ટર દ્વારા લક્ષિત પરીક્ષામાં સામેલ થવાથી રોગની પ્રગતિ અને ફેલાવાને અટકાવવામાં મદદ મળશે.
સારવાર. દવાખાનું નિરીક્ષણ. સક્રિય પલ્મોનરી ટ્યુબરક્યુલોસિસવાળા ડાયાબિટીઝના તમામ દર્દીઓ ટીબી દવાખાનાઓમાં ઇનપેશન્ટ સારવારને પાત્ર છે. ક્ષયરોગ વિરોધી ઉપચાર સૂચવતા પહેલાં, ટીબી નિષ્ણાત પાસે દરેક દર્દીમાં અંતocસ્ત્રાવી રોગની વિશેષતાઓ, એન્ટિડિઆબેટીક દવાઓ લેવાની માત્રા અને સમય, ડાયાબિટીસની ગૂંચવણોની હાજરી અને યકૃત અને કિડનીના કાર્ય વિશે ધ્યાન આપવાની વિગતવાર માહિતી હોવી જોઈએ.
આ જરૂરી છે, પ્રથમ, કારણ કે બધા દર્દીઓને સતત (6-12 મહિનાની અંદર) સતત સારવારની જરૂર હોય છે, અને બીજું, કારણ કે, ટીબી વિરોધી બધી દવાઓ, કમનસીબે, આડઅસરો હોય છે જે ખાસ કરીને લોહીમાં ડ્રગ મેટાબોલિટ્સના સંચયથી તીવ્ર બને છે. શરીરમાંથી તેમના ઉત્સર્જનમાં મંદીના કારણે.
- કિડનીના ઉત્સર્જનના કાર્યના તીવ્ર ઉલ્લંઘન સાથે ડાયાબિટીસ નેફ્રોપથીમાં, સ્ટ્રેપ્ટોમિસીન, કેનામિસિન, બિનસલાહભર્યા છે, યકૃતના જખમ સાથે, એથિઓનામાઇડ, પાયરાઝિનામાઇડનો ઉપયોગ મર્યાદિત છે, ન્યુરોપેથી સાથે, આઇસોનિયાઝિડનો ઉપયોગ વધારી શકે છે, વગેરે.
વિરોધાભાસની આ ટૂંકી સૂચિમાંથી તે અનુસરે છે કે આવા દર્દીઓની સારવાર કરવાનો અનુભવ ધરાવતા ડ doctorક્ટરને સંયુક્ત પેથોલોજીવાળા દર્દીની સારવાર કરવી જોઈએ.
સારવાર પછી, સંયુક્ત રોગવિજ્ .ાનવાળા વ્યક્તિઓ જીવન માટે એન્ડોક્રિનોલોજિસ્ટ અને ટીબી નિષ્ણાતની તબીબી દેખરેખ હેઠળ હોવા જોઈએ.
સમયસર નિદાન, ક્ષય રોગની યોગ્ય સારવાર, ડાયાબિટીઝ મેલિટસની પૂરતી ઉપચાર અને તેની ગૂંચવણો માત્ર જીવન બચાવી શકશે નહીં, પણ વ્યક્તિને સક્રિય કાર્યમાં પરત આપી શકે છે.

 રસાયણશાસ્ત્ર - આઇસોનિયાઝિડ, રિફામ્પિસિન, ઇથેમ્બ્યુટોલ અને અન્ય એન્ટિબાયોટિક્સ,
રસાયણશાસ્ત્ર - આઇસોનિયાઝિડ, રિફામ્પિસિન, ઇથેમ્બ્યુટોલ અને અન્ય એન્ટિબાયોટિક્સ, ખનિજ, ચરબી અને પ્રોટીન ચયાપચયમાં વિક્ષેપો. પરિણામે, મહત્વપૂર્ણ પદાર્થો ખોવાઈ જાય છે જે તમામ આંતરિક અવયવો અને સિસ્ટમોના યોગ્ય કાર્યને ટેકો આપે છે,
ખનિજ, ચરબી અને પ્રોટીન ચયાપચયમાં વિક્ષેપો. પરિણામે, મહત્વપૂર્ણ પદાર્થો ખોવાઈ જાય છે જે તમામ આંતરિક અવયવો અને સિસ્ટમોના યોગ્ય કાર્યને ટેકો આપે છે, ડાયાબિટીઝના નિદાનમાં ક્ષય રોગની પ્રગતિ. આ એકદમ સામાન્ય સંયોજન છે. અસરગ્રસ્ત શરીર અપૂરતી ક્ષય રોગના એન્ટિબોડીઝ પેદા કરે છે. સમય પર એક શોધી કા diseaseેલ રોગ ગંભીર સ્વરૂપમાં પસાર થાય છે અને તેનો ઉપચાર કરવો વધુ મુશ્કેલ છે. ગૂંચવણો ટાળવા માટે, ડાયાબિટીઝના દર્દીઓએ વર્ષમાં એકવાર ફ્લોરોગ્રાફી કરાવવી જરૂરી છે.
ડાયાબિટીઝના નિદાનમાં ક્ષય રોગની પ્રગતિ. આ એકદમ સામાન્ય સંયોજન છે. અસરગ્રસ્ત શરીર અપૂરતી ક્ષય રોગના એન્ટિબોડીઝ પેદા કરે છે. સમય પર એક શોધી કા diseaseેલ રોગ ગંભીર સ્વરૂપમાં પસાર થાય છે અને તેનો ઉપચાર કરવો વધુ મુશ્કેલ છે. ગૂંચવણો ટાળવા માટે, ડાયાબિટીઝના દર્દીઓએ વર્ષમાં એકવાર ફ્લોરોગ્રાફી કરાવવી જરૂરી છે.