ડબ્લ્યુએચઓ વર્ગીકરણ: ડાયાબિટીસ
1999 ડબ્લ્યુએચઓ વર્ગીકરણને માન્યતા આપવામાં આવી છે, જે મુજબ ડાયાબિટીઝના નીચેના પ્રકારોને અલગ પાડવામાં આવે છે:
I. પ્રકાર 1 ડાયાબિટીસ મેલીટસ: એ. Imટોઇમ્યુન બી. આઇડિયોપેથિક
II. પ્રકાર 2 ડાયાબિટીસ
III. ડાયાબિટીસ મેલીટસના અન્ય વિશિષ્ટ પ્રકારો: એ. બીટા-સેલના કાર્યમાં આનુવંશિક ખામીઓ નીચેના પરિવર્તન સાથે બી. ઇન્સ્યુલિનની ક્રિયામાં આનુવંશિક ખામી સી. એક્સોક્રાઇન પેન્ક્રીઆસના રોગો
ડી. એન્ડોક્રિનોપેથીઝ ઇ. ડાયાબિટીસ રસાયણો અને દવાઓ (નિકોટિનિક એસિડ, ગ્લુકોકોર્ટિકોઇડ્સ, થાઇરોઇડ હોર્મોન્સ, ડાયઝોક્સાઇડ, એ-એડ્રેનોરેસેપ્ટર એગોનિસ્ટ્સ, થિયાઝાઇડ્સ, ડાયલેન્ટિન, એ-ઇંટરફેરોન, વેક્ટર, પેન્ટામાઇડિન, વગેરે) દ્વારા પ્રેરિત.
એફ. ચેપ (જન્મજાત રૂબેલા, સાયટોમેગાલોવાયરસ, કોક્સસીકી વાયરસ)
જી. રોગપ્રતિકારક મધ્યસ્થતા ડાયાબિટીસના અસામાન્ય સ્વરૂપો I. ઇન્સ્યુલિન રીસેપ્ટરમાં સ્વત anti એન્ટિબોડીઝ
એચ. અન્ય આનુવંશિક સિન્ડ્રોમ્સ કેટલીકવાર ડાયાબિટીસ મેલિટસ (ડાઉન સિન્ડ્રોમ, ક્લેઇંફેલ્ટર સિન્ડ્રોમ, ટર્નર સિન્ડ્રોમ, વુલ્ફરામ સિન્ડ્રોમ, ફ્રીડ્રેઇક એટેક્સિયા, હન્ટિંગ્ટનના કોરિયા, લોરેન્સ-મૂન-બીડલ સિન્ડ્રોમ, પોર્ફિરિયા, મ્યોટોનિક ડિસ્ટ્રોફી, વગેરે) સાથે સંકળાયેલ છે.
IV. સગર્ભાવસ્થા (ગર્ભાવસ્થા દરમિયાન થાય છે)
(ડીએમ હું અથવા ઇન્સ્યુલિન આધારિત ડાયાબિટીસ, આઈડીડીએમ)
અંગ-વિશિષ્ટ સ્વયંપ્રતિરક્ષા રોગ, સ્વાદુપિંડના ટાપુઓના ઇન્સ્યુલિન ઉત્પન્ન કરનારા બીટા કોષોનો વિનાશ તરફ દોરી જાય છે, જે સંપૂર્ણ ઇન્સ્યુલિનની ઉણપ દ્વારા પ્રગટ થાય છે. હાયપરગ્લાયકેમિઆ બીટા કોષોના વિનાશના પરિણામે વિકસે છે, 90% કેસોમાં આ પ્રક્રિયા સ્વયંપ્રતિરક્ષા પ્રતિક્રિયા સાથે સંકળાયેલી છે, જેની વારસાગત પ્રકૃતિ ચોક્કસ આનુવંશિક માર્કર્સના વાહન દ્વારા પુષ્ટિ મળે છે. બાકીના 10% દર્દીઓમાં, બીટા કોષોનો વિનાશ અને મૃત્યુ અજાણ્યા કારણોસર થાય છે જે ઓટોઇમ્યુન ઇફેક્ટ્સ સાથે સંકળાયેલા નથી (આઇડિયોપેથિક પ્રકાર 1 ડાયાબિટીસ મેલીટસ), આ પ્રકારનો કોર્સ ફક્ત આફ્રિકન અથવા એશિયન વંશના લોકોની મર્યાદિત વસ્તીમાં જ જોવા મળે છે. જ્યારે બીટા કોષો 80% થી વધુ મૃત્યુ પામે છે અને ઇન્સ્યુલિનની ઉણપ નિરપેક્ષ હોય ત્યારે પ્રકાર 1 ડાયાબિટીસ મેલીટસ પોતાને મેનીફેસ્ટ કરે છે. ડાયાબિટીઝના કુલ દર્દીઓમાં પ્રકાર 1 ડાયાબિટીસના દર્દીઓ લગભગ 10% જેટલા છે
(ડીએમ II અથવા નોન-ઇન્સ્યુલિન આધારિત ડાયાબિટીસ મેલીટસ, એનઆઈડીડીએમ)
ઇન્સ્યુલિન પ્રતિકાર અને બીટા કોષોના સિક્રેટરી ડિસફંક્શનને લીધે, તેમજ એથરોસ્ક્લેરોસિસના વિકાસ સાથે લિપિડ મેટાબોલિઝમને કારણે હાઈપરગ્લાયકેમિઆના વિકાસ સાથે કાર્બોહાઇડ્રેટ ચયાપચયના ઉલ્લંઘન દ્વારા પ્રગટ થતો ક્રોનિક રોગ. દર્દીઓના મૃત્યુ અને અપંગતાનું મુખ્ય કારણ પ્રણાલીગત એથરોસ્ક્લેરોસિસની ગૂંચવણો છે, તેથી ટાઇપ 2 ડાયાબિટીસને કેટલીકવાર રક્તવાહિની રોગ કહેવામાં આવે છે. તે વારસાગત વલણ સાથેનો મલ્ટિફેક્ટોરિયલ રોગ છે. માતાપિતામાંના એકમાં ટાઇપ II ડાયાબિટીસની હાજરીમાં, આખા જીવન દરમ્યાન સંતાનમાં તેના વિકાસની સંભાવના 40% છે. એક જનીન, જે બહુપદી છે જેનો પ્રકાર ડાયાબિટીઝ ટાઇપ કરવાનું નક્કી કરે છે તે મળ્યું નથી. એનઆઈડીડીએમ ટાઇપ કરવા માટે વારસાગત વલણના અમલીકરણમાં ખૂબ મહત્વ છે તે પર્યાવરણીય પરિબળો છે, ખાસ કરીને, જીવનશૈલી લાક્ષણિકતાઓ.
ડાયાબિટીઝના અન્ય ચોક્કસ પ્રકારો
જૂથ III માં યુનાઇટેડ, ઇન્સ્યુલિનની ઉણપના વધુ ચોક્કસ રીતે સ્થાપિત પ્રકૃતિ દ્વારા ઉપરના જૂથોથી અલગ છે: તે ઇન્સ્યુલિન (સબગ્રુપ્સ એ, બી) ના સ્ત્રાવ અથવા ક્રિયામાં આનુવંશિક ખામી સાથે સંકળાયેલ હોઈ શકે છે, સ્વાદુપિંડના રોગો સાથે, જે આઇલેટ ઉપકરણ પર નુકસાનકારક અસર કરે છે (પેટા જૂથ સી) મેટાબોલિક રોગો અને સિન્ડ્રોમ સાથે, કોન્ટિન્સ્યુલર હોર્મોન્સ (સબગ્રુપ ડી) નું વધતું ઉત્પાદન, રસાયણો અને ડ્રગના સંપર્કમાં, જે સીધા ઝેરી હોય છે. કેટલીક અથવા વિરોધી ક્રિયા (પેટા જૂથ ઇ).
સબગ્રુપ્સ એફ, જી, એચ જન્મજાત ચેપ (રૂબેલા, સાયટોમેગાલોવાયરસ, કોક્સસીકી વાયરસ) સાથે સંકળાયેલ દુર્લભ સ્વરૂપોને જોડે છે, જેમાં ભાગ્યે જ ઇમ્યુનોલોજિકલ ડિસઓર્ડર હોય છે (ઇન્સ્યુલિન રીસેપ્ટરમાં ઓટોન્ટિબોડીઝ) અથવા જાણીતા આનુવંશિક સિન્ડ્રોમ્સ, જે કેટલાક કિસ્સાઓમાં ડાયાબિટીસ મેલિટસ સાથે જોડાય છે.
ગ્રુપ IV માં ગર્ભાવસ્થા દરમિયાન ડાયાબિટીસ મેલીટસ શામેલ છે, જેમાં વધારો ઇન્સ્યુલિન પ્રતિકાર અને હાયપરિન્સ્યુલિનમિયા સાથે સંકળાયેલ છે, સામાન્ય રીતે આ વિકારો બાળજન્મ પછી દૂર થાય છે. જો કે, આ સ્ત્રીઓને જોખમ છે, કારણ કે તેમાંના કેટલાકને પછીથી ડાયાબિટીઝ થાય છે.
પ્રકાર 1 અને પ્રકાર 2 ડાયાબિટીસના ક્લાસિક લક્ષણો
 આ રોગ મુખ્યત્વે ઉચ્ચ ગ્લાયકેમિક સ્તર (રક્તમાં ગ્લુકોઝ / ખાંડની concentંચી સાંદ્રતા) દ્વારા પ્રગટ થાય છે. લાક્ષણિક લક્ષણોમાં તરસ, વધારો પેશાબ, રાત્રે પેશાબ, સામાન્ય ભૂખ અને પોષણ સાથે વજનમાં ઘટાડો, થાક, દ્રષ્ટિની તીવ્રતાનો ક્ષણિક નુકસાન, ચેતના અને અસ્થિરતા છે.
આ રોગ મુખ્યત્વે ઉચ્ચ ગ્લાયકેમિક સ્તર (રક્તમાં ગ્લુકોઝ / ખાંડની concentંચી સાંદ્રતા) દ્વારા પ્રગટ થાય છે. લાક્ષણિક લક્ષણોમાં તરસ, વધારો પેશાબ, રાત્રે પેશાબ, સામાન્ય ભૂખ અને પોષણ સાથે વજનમાં ઘટાડો, થાક, દ્રષ્ટિની તીવ્રતાનો ક્ષણિક નુકસાન, ચેતના અને અસ્થિરતા છે.
રોગશાસ્ત્ર
 ડબ્લ્યુએચઓ અનુસાર હાલમાં યુરોપમાં આ રોગની કુલ વસ્તીના લગભગ 7-8% લોકો નોંધાયેલા છે. ડબ્લ્યુએચઓનાં તાજેતરનાં ડેટા મુજબ, 2015 માં ત્યાં 750,000 થી વધુ દર્દીઓ હતા, જ્યારે ઘણા દર્દીઓમાં આ રોગ શોધી કા .વામાં આવે છે (વસ્તીના 2% કરતા વધારે). રોગનો વિકાસ વય સાથે વધે છે, તેથી જ 65 વર્ષથી વધુ વસ્તીમાં 20% કરતા વધારે દર્દીઓની અપેક્ષા રાખી શકાય છે. પાછલા 20 વર્ષોમાં દર્દીઓની સંખ્યા બમણી થઈ ગઈ છે, અને રજીસ્ટર થયેલ ડાયાબિટીઝમાં વર્તમાનમાં વાર્ષિક વધારો આશરે 25,000-30,000 છે.
ડબ્લ્યુએચઓ અનુસાર હાલમાં યુરોપમાં આ રોગની કુલ વસ્તીના લગભગ 7-8% લોકો નોંધાયેલા છે. ડબ્લ્યુએચઓનાં તાજેતરનાં ડેટા મુજબ, 2015 માં ત્યાં 750,000 થી વધુ દર્દીઓ હતા, જ્યારે ઘણા દર્દીઓમાં આ રોગ શોધી કા .વામાં આવે છે (વસ્તીના 2% કરતા વધારે). રોગનો વિકાસ વય સાથે વધે છે, તેથી જ 65 વર્ષથી વધુ વસ્તીમાં 20% કરતા વધારે દર્દીઓની અપેક્ષા રાખી શકાય છે. પાછલા 20 વર્ષોમાં દર્દીઓની સંખ્યા બમણી થઈ ગઈ છે, અને રજીસ્ટર થયેલ ડાયાબિટીઝમાં વર્તમાનમાં વાર્ષિક વધારો આશરે 25,000-30,000 છે.
વ્યાપક પ્રમાણમાં વધારો, ખાસ કરીને, પ્રકારનો રોગ, વિશ્વભરમાં, આ રોગના રોગચાળાની શરૂઆતનો સંકેત આપે છે. ડબ્લ્યુએચઓ અનુસાર, હાલમાં તે વિશ્વભરમાં લગભગ 200 મિલિયન લોકોને અસર કરે છે અને એવી અપેક્ષા છે કે 2025 સુધીમાં 330 મિલિયનથી વધુ લોકો આ રોગનો ભોગ બનશે. મેટાબોલિક સિન્ડ્રોમ, જે મોટેભાગે પ્રકાર 2 રોગનો ભાગ હોય છે, તે પુખ્ત વસ્તીના 25% -30% સુધી અસર કરી શકે છે.
ડબ્લ્યુએચઓ ધોરણો અનુસાર નિદાન
નિદાન એ અમુક શરતો હેઠળ હાયપરગ્લાયકેમિઆની હાજરી પર આધારિત છે. ક્લિનિકલ લક્ષણોની હાજરી એ સતત હોતી નથી, અને તેથી તેમની ગેરહાજરી હકારાત્મક નિદાનને બાકાત રાખતી નથી.
ગ્લુકોઝ હોમિયોસ્ટેસિસના રોગ અને બાઉન્ડ્રી ડિસઓર્ડરનું નિદાન માનક પદ્ધતિઓનો ઉપયોગ કરીને લોહીમાં ગ્લુકોઝના સ્તર (= વેન્યુસ પ્લાઝ્મામાં ગ્લુકોઝની સાંદ્રતા) ના આધારે નક્કી કરવામાં આવે છે.

- પ્લાઝ્મા ગ્લુકોઝ ઉપવાસ (છેલ્લા ભોજન પછી ઓછામાં ઓછા 8 કલાક),
- રેન્ડમ બ્લડ ગ્લુકોઝ (દિવસના કોઈપણ સમયે ખોરાક લેતા વગર),
- ગ્લુકોઝ 75 ગ્રામ સાથે મૌખિક ગ્લુકોઝ સહિષ્ણુતા પરીક્ષણ (પીટીટીજી) ની 120 મિનિટમાં ગ્લાયસીમિયા.
આ રોગનું નિદાન 3 જુદી જુદી રીતે કરી શકાય છે:
- રોગના ક્લાસિક લક્ષણોની હાજરી + રેન્ડમ ગ્લાયસીમિયા ≥ 11.1 એમએમઓએલ / એલ,
- ઉપવાસ ગ્લાયસીમિયા ≥ 7.0 એમએમઓએલ / એલ,
- પીટીટીજી the 11.1 એમએમઓએલ / એલની 120 મી મિનિટમાં ગ્લાયસીમિયા.
સામાન્ય મૂલ્યો
સામાન્ય ઉપવાસ રક્ત ગ્લુકોઝ મૂલ્યો 3.8 થી 5.6 એમએમઓએલ / એલ સુધીની હોય છે.
સામાન્ય ગ્લુકોઝ સહિષ્ણુતા એ પીટીટીજીના 120 મિનિટમાં ગ્લાયસીમિયા દ્વારા વર્ગીકૃત થયેલ છે
લક્ષણસૂચક વ્યક્તિઓમાં રુધિરકેન્દ્રિયના રક્તમાં 11.0 એમએમઓએલ / એલ કરતા વધુ રેન્ડમ ગ્લિસેમિયા ફરીથી નિદાન તરફ દોરી જાય છે, જે 6.9 એમએમઓએલ / એલ ઉપર ગ્લુકોઝનું સ્તર નક્કી કરીને પ્રારંભિક નિદાનની પુષ્ટિ કરવાની જરૂરિયાત પર આધારિત છે. જો ત્યાં કોઈ લક્ષણો ન હોય તો, માનસિક શરતો હેઠળ ઉપવાસ ગ્લાયસીમિયા પરીક્ષણ કરવામાં આવે છે.
ઉપવાસ ગ્લાયસીમિયા 5.6 એમએમઓએલ / એલ કરતા ઘણી વખત ઓછી છે જે ડાયાબિટીઝને બાકાત રાખે છે.
ઉપવાસ ગ્લાયસીમિયા 6.9 એમએમઓએલ / એલ કરતા ઘણી વખત વધારે છે જે ડાયાબિટીઝના નિદાનની પુષ્ટિ આપે છે.
ગ્લાયસીમિયા 5.6 થી 6.9 એમએમઓએલ / એલ (ઉપવાસ રક્તમાં કહેવાતા બાઉન્ડ્રી ગ્લુકોઝનું સ્તર) માટે પીટીટીજી પરીક્ષાની જરૂર છે.
ગ્લુકોઝ સહિષ્ણુતા પરીક્ષણ દરમિયાન, સકારાત્મક નિદાન ગ્લાયસીમિયા દ્વારા 2 કલાક પછી અથવા 11.1 એમએમઓએલ / એલ જેટલું સૂચવવામાં આવે છે.
નિદાનમાં રક્ત ગ્લુકોઝ માટેની પરીક્ષણ પુનરાવર્તિત હોવી જ જોઇએ અને 2 વ્યાખ્યાઓ પર આધારિત.
પ્રકાર 1 અને પ્રકાર 2 રોગોના વિભેદક નિદાન માટે, ક્લિનિકલ ચિત્રમાં અસ્પષ્ટતા હોય તો, સી-પેપ્ટાઇડ્સ એન્ડોજેનસ ઇન્સ્યુલિન સ્ત્રાવના સૂચક તરીકે વાપરી શકાય છે.મૂળભૂત શરતો હેઠળ અને સામાન્ય ધોરણના નાસ્તામાં ઉત્તેજના પછી ખાલી પેટ પર તપાસ કરવાની ભલામણ કરવામાં આવે છે. પ્રકાર 1 ડાયાબિટીસમાં, મૂળભૂત મૂલ્ય ઘણી વખત શૂન્ય પણ થઈ જાય છે. પ્રકાર 2 સાથે, તેનું મૂલ્ય સામાન્ય છે, પરંતુ ઇન્સ્યુલિન પ્રતિકાર સાથે, તે વધારી શકાય છે. પ્રકાર 2 રોગની પ્રગતિ સાથે, તેમ છતાં, સી-પેપ્ટાઇડ્સનું સ્તર ઘટે છે.
તીવ્રતા વર્ગીકરણ
- સરળ 1 ડિગ્રી - નોર્મોગ્લાયસીમિયા અને એગ્લાયકોસ્યુરિયા આહાર દ્વારા પ્રાપ્ત થાય છે. ઉપવાસ રક્ત ખાંડ - 8 એમએમઓએલએલ, પેશાબમાં ખાંડનું દૈનિક ઉત્સર્જન - 20 ગ્રામ l સુધી. ત્યાં કાર્યાત્મક એંજિઓન્યુરોપથી (રક્ત વાહિનીઓ અને ચેતામાં ખામી) હોઈ શકે છે.
- માધ્યમ (તબક્કો 2) - કાર્બોહાઇડ્રેટ મેટાબોલિઝમના ઉલ્લંઘનને ઇન્સ્યુલિન ઉપચાર દ્વારા દરરોજ કિલો દીઠ 0.6 યુનિટ સુધી વળતર મળી શકે છે. અથવા ખાંડ ઘટાડતી દવાઓ લેવી. ઉપવાસ ખાંડ 14 એમએમઓએલએલથી વધુ છે. દિવસમાં 40 ગ્રામ / એલ સુધી પેશાબમાં ગ્લુકોઝ. નાના કેટોસિસના એપિસોડ સાથે (લોહીમાં કીટોન શરીરનો દેખાવ), કાર્યાત્મક એન્જીયોપેથી અને ન્યુરોપેથી.
- ગંભીર ડાયાબિટીસ (તબક્કો 3) - ગંભીર ગૂંચવણો દેખાય છે (નેફ્રોપથી 2, માઇક્રોએંજીયોપેથીના 3 તબક્કા, રેટિનોપેથી, ન્યુરોપથી). ત્યાં લેબિલ ડાયાબિટીસના એપિસોડ છે (ગ્લિસેમિયામાં દરરોજ વધઘટ 5-6 એમએમઓએલએલ). ગંભીર કીટોસિસ અને કીટોસિડોસિસ. દરરોજ રક્ત ખાંડ 14 એમએમઓએલએલથી વધુ, દરરોજ 40 ગ્રામ એલ કરતાં વધુ ગ્લુકોસુરિયા. ઇન્સ્યુલિનની માત્રા દરરોજ 0.7 - 0.8 યુનિટ / કિગ્રા કરતા વધારે છે.
સારવાર દરમિયાન, ડ doctorક્ટર હંમેશાં રોગની પ્રગતિને સ્થિર કરવાનું લક્ષ્ય રાખે છે. કેટલીકવાર પ્રક્રિયામાં લાંબો સમય લાગે છે. તે સ્ટેપ થેરેપીના સિદ્ધાંત પર બનાવવામાં આવ્યું છે. આ વર્ગીકરણ મુજબ, ડ doctorક્ટર જુએ છે કે કયા તબક્કે દર્દી મદદ માટે ફેરવાય છે અને ઉંચાઇ આવે તે રીતે સારવારની ગોઠવણ કરે છે.
વળતરની ડિગ્રી દ્વારા વર્ગીકરણ
- વળતર સ્થિતિ જ્યારે ઉપચારના પ્રભાવ હેઠળ પ્રાપ્ત થાય છે, ત્યારે સામાન્ય રક્ત ખાંડનું સ્તર. પેશાબમાં ખાંડ હોતી નથી.
- પેટા વળતર - આ રોગ મધ્યમ ગ્લાયસીમિયા સાથે આગળ વધે છે (લોહીમાં ગ્લુકોઝ 13 કરતા વધારે નહીં, 9 મીમીલોલ, ગ્લુકોસુરિયા 50 g l કરતા વધુ નહીં) અને ત્યાં કોઈ એસિટ્યુન્યુરિયા નથી.
- વિઘટન - ગંભીર સ્થિતિ, લોહીમાં ગ્લુકોઝ 13.9 એમએમઓએલએલથી ઉપર, પેશાબમાં દરરોજ 50 ગ્રામ l કરતા વધુ. એસેટોન્યુરિયા (કીટોસિસ) ની એક અલગ ડિગ્રી નોંધવામાં આવે છે.
જેમ તમે જોઈ શકો છો, વર્ગીકરણ ડોકટરો માટે વધુ રસ ધરાવે છે. તે દર્દીના સંચાલનમાં એક સાધન તરીકે કાર્ય કરે છે. તેના વિચારણા સાથે, ગતિશીલતા અને સાચી સ્થિતિ દૃશ્યમાન છે. માની લો કે કોઈ વ્યક્તિ ગંભીરતાના ચોક્કસ તબક્કે હોસ્પિટલમાં દાખલ છે અને વળતરની એક ડિગ્રી સાથે, અને, જો તે યોગ્ય સારવાર આપે છે, તો તે નોંધપાત્ર સુધારણા સાથે રજા આપવામાં આવે છે. આ સુધારણા કેવી રીતે નક્કી કરવી? વર્ગીકરણ અહીં યોગ્ય છે.
ટાઇપ 2 ડાયાબિટીસવાળા દર્દીઓ સંખ્યામાં સારી રીતે વાકેફ છે અને તેમની સ્થિતિનું મૂલ્યાંકન કરે છે. તેઓ જાણે છે કે એસેટોન્યુરિયા, કીટોસિસ શું છે અને આત્મ-નિયંત્રણ કેટલું મહત્વપૂર્ણ છે. તેમના માટે, તે વ્યવહારિક દૃષ્ટિકોણથી પણ રસપ્રદ છે.
ક્લિનિકલ ચિત્ર
 તરસ, પોલિડિપ્સિયા અને પોલીયુરિયા (નોકટુરિયા સાથે) સહિતના લાક્ષણિક લક્ષણો, અદ્યતન રોગમાં પ્રગટ થાય છે.
તરસ, પોલિડિપ્સિયા અને પોલીયુરિયા (નોકટુરિયા સાથે) સહિતના લાક્ષણિક લક્ષણો, અદ્યતન રોગમાં પ્રગટ થાય છે.
અન્ય કિસ્સાઓમાં, દર્દી સામાન્ય ભૂખ અને પોષણ, થાક, અસમર્થતા, અસ્વસ્થતા અથવા દ્રશ્ય ઉગ્રતામાં વધઘટ સાથે વજન ઘટાડવાની નોંધ લે છે. ગંભીર વિઘટન સાથે, તે ઉઝરડા તરફ દોરી શકે છે. ઘણી વાર, ખાસ કરીને પ્રકાર 2 રોગની શરૂઆતમાં, લક્ષણો સંપૂર્ણપણે ગેરહાજર હોય છે, અને હાયપરગ્લાયકેમિઆની વ્યાખ્યા આશ્ચર્યજનક હોઈ શકે છે.
અન્ય લક્ષણો હંમેશાં માઇક્રોવાસ્ક્યુલર અથવા મેક્રોવાસ્ક્યુલર ગૂંચવણોની હાજરી સાથે સંકળાયેલા હોય છે, અને તેથી તે ડાયાબિટીસના ઘણા વર્ષો પછી જ જોવા મળે છે. આમાં પેરિફેસિયા અને પેરિફેરલ ન્યુરોપથી સાથે પગમાં રાત્રિના દુખાવો, ગેસ્ટ્રિક ખાલી થવાના વિકાર, ઝાડા, કબજિયાત, મૂત્રાશય ખાલી થવામાં વિકાર, ઇરેક્ટાઇલ ડિસફંક્શન અને અન્ય ગૂંચવણોનો સમાવેશ થાય છે, ઉદાહરણ તરીકે, સક્ષમ અવયવોની onટોનોમિક ન્યુરોપથીનું અભિવ્યક્તિ, રેટિનોપેથીમાં દ્રષ્ટિની ક્ષતિ.
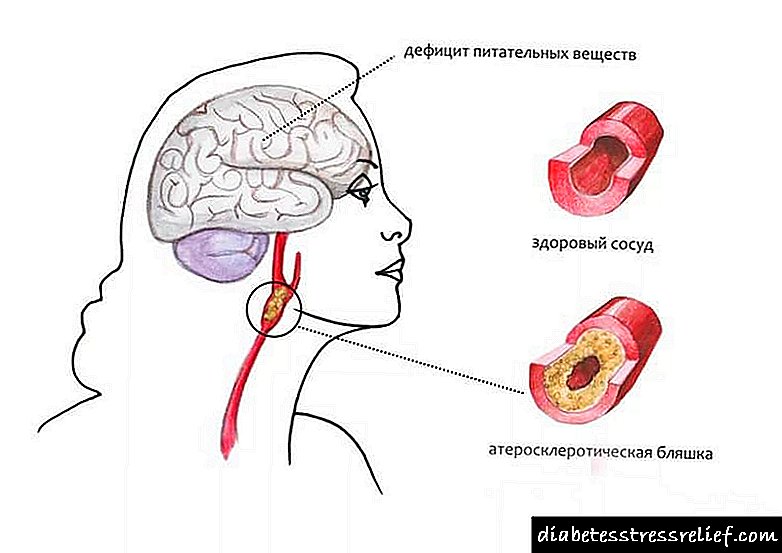
ઉપરાંત, કોરોનરી હ્રદય રોગ (એન્જેના પેક્ટોરિસ, હાર્ટ નિષ્ફળતાના લક્ષણો) અથવા નીચલા હાથપગ (લંગડાપણું) ના અભિવ્યક્તિ એ રોગના લાંબા ગાળા પછી એથરોસ્ક્લેરોસિસના ઝડપી વિકાસનો સંકેત છે, જો કે એથરોસ્ક્લેરોસિસના અદ્યતન લક્ષણોવાળા કેટલાક દર્દીઓમાં આ લક્ષણો ન હોઈ શકે. આ ઉપરાંત, ડાયાબિટીસના દર્દીઓમાં વારંવાર ચેપ થવાનું વલણ હોય છે, ખાસ કરીને ત્વચા અને જિનેટોરીનરી સિસ્ટમ, અને પિરિઓડોન્ટોપેથી વધુ સામાન્ય છે.
રોગનું નિદાન ટૂંકા (પ્રકાર 1 સાથે) અથવા લાંબા (પ્રકાર 2 સાથે) અવધિ દ્વારા થાય છે, જે એસિમ્પટમેટિક છે. પહેલેથી જ આ સમયે, હળવા હાઈપરગ્લાયકેમિઆને કારણે માઇક્રો- અને મેક્રોવેસ્ક્યુલર ગૂંચવણોની રચના થાય છે, જે હાજર હોઈ શકે છે, ખાસ કરીને ટાઇપ 2 રોગવાળા દર્દીઓમાં, નિદાન સમયે પહેલેથી જ.
ટાઇપ 2 ડાયાબિટીઝમાં મેક્રોવેસ્ક્યુલર ગૂંચવણોના કિસ્સામાં, આ જોખમ એથરોસ્ક્લેરોટિક જોખમ પરિબળો (મેદસ્વીતા, હાયપરટેન્શન, ડિસલિપિડેમિયા, હાયપરકોએગ્યુલેશન) ની ઇન્સ્યુલિન પ્રતિકાર દ્વારા વર્ગીકૃત શરત સાથે એકઠો થાય છે, અને મલ્ટીપલ મેટાબોલિક સિન્ડ્રોમ (એમએમએસ) તરીકે ઓળખાય છે, મેટાબોલિક સિન્ડ્રોમ એક્સ અથવા રિવેન સિન્ડ્રોમ.
પ્રકાર 1 ડાયાબિટીસ
 ડબ્લ્યુએચઓ વ્યાખ્યા આ રોગને ડાયાબિટીસ મેલિટસના જાણીતા સ્વરૂપ તરીકે લાક્ષણિકતા આપે છે, જો કે, વસ્તીમાં તે વ્યાપક પ્રકાર 2 બિમારી કરતા ઘણી ઓછી જોવા મળે છે. આ રોગનો મુખ્ય પરિણામ રક્ત ખાંડનું વધતું મૂલ્ય છે.
ડબ્લ્યુએચઓ વ્યાખ્યા આ રોગને ડાયાબિટીસ મેલિટસના જાણીતા સ્વરૂપ તરીકે લાક્ષણિકતા આપે છે, જો કે, વસ્તીમાં તે વ્યાપક પ્રકાર 2 બિમારી કરતા ઘણી ઓછી જોવા મળે છે. આ રોગનો મુખ્ય પરિણામ રક્ત ખાંડનું વધતું મૂલ્ય છે.
આ બિમારીનું કોઈ જાણીતું કારણ નથી અને આ સમય સુધી, તંદુરસ્ત લોકો સુધી, યુવાનને અસર કરે છે. આ રોગનો સાર એ છે કે કેટલાક અજ્ unknownાત કારણોસર, માનવ શરીર સ્વાદુપિંડના કોષો સામે એન્ટિબોડીઝ પેદા કરવાનું શરૂ કરે છે જે ઇન્સ્યુલિન બનાવે છે. તેથી, પ્રકાર 1 રોગો, મોટા પ્રમાણમાં, અન્ય સ્વયંપ્રતિરક્ષા રોગોની નજીક છે, જેમ કે મલ્ટીપલ સ્ક્લેરોસિસ, પ્રણાલીગત લ્યુપસ એરિથેટોસસ અને ઘણા અન્ય. સ્વાદુપિંડના કોષો એન્ટિબોડીઝથી મરી જાય છે, પરિણામે ઇન્સ્યુલિનનું ઉત્પાદન ઓછું થાય છે.
ઇન્સ્યુલિન એ એક હોર્મોન છે જે ખાંડને મોટાભાગના કોષોમાં પહોંચાડવા માટે જરૂરી છે. તેની ઉણપની સ્થિતિમાં, ખાંડ, કોષોની energyર્જાના સ્ત્રોત બનવાને બદલે, લોહી અને પેશાબમાં એકઠા થાય છે.
અભિવ્યક્તિઓ
આ રોગ આકસ્મિક રીતે દર્દીની નિયમિત તપાસ દરમિયાન સ્પષ્ટ લક્ષણો વિના ડોક્ટર દ્વારા શોધી શકાય છે, અથવા વિવિધ લક્ષણો દેખાઈ શકે છે, જેમ કે થાકની લાગણી, રાત્રે પરસેવો, વજન ઘટાડવું, માનસિક ફેરફારો અને પેટમાં દુખાવો. ડાયાબિટીઝના ક્લાસિક લક્ષણોમાં પેશાબની વિશાળ માત્રા સાથે વારંવાર પેશાબ થાય છે, ત્યારબાદ ડિહાઇડ્રેશન અને તરસ આવે છે. બ્લડ સુગર વિપુલ પ્રમાણમાં છે, કિડનીમાં તે પેશાબમાં પરિવહન થાય છે અને પાણીને પોતાની તરફ ખેંચે છે. પાણીના વધતા નુકસાનના પરિણામે, ડિહાઇડ્રેશન થાય છે. જો આ ઘટનાની સારવાર કરવામાં આવતી નથી, અને લોહીમાં ખાંડની સાંદ્રતા નોંધપાત્ર સ્તરે પહોંચે છે, તો તે ચેતના અને કોમાના વિકૃતિ તરફ દોરી જાય છે. આ સ્થિતિને હાયપરગ્લાયકેમિક કોમા તરીકે ઓળખવામાં આવે છે. પ્રકાર 1 ડાયાબિટીસ મેલીટસવાળા દર્દીઓમાં, આ સ્થિતિમાં શરીરમાં કીટોન શરીર દેખાય છે, તેથી જ આ હાયપરગ્લાયકેમિક સ્થિતિને ડાયાબિટીક કેટોએસિડોસિસ કહેવામાં આવે છે. કેટોન બ bodiesડીઝ (ખાસ કરીને એસીટોન) ચોક્કસ ખરાબ શ્વાસ અને પેશાબનું કારણ બને છે.
લાડા ડાયાબિટીસ
 સમાન સિદ્ધાંત પર, પ્રકાર 1 ડાયાબિટીસનો એક વિશેષ પેટા પ્રકાર .ભો થાય છે, જેને ડબ્લ્યુએચઓ દ્વારા એલએડીએ (પુખ્ત વયના લોકોમાં સુપ્ત સ્વયંપ્રતિરક્ષા ડાયાબિટીસ - પુખ્ત વયના લોકોમાં સુપ્ત સ્વયંપ્રતિરક્ષા ડાયાબિટીસ) તરીકે વ્યાખ્યાયિત કરવામાં આવે છે. મુખ્ય તફાવત એ છે કે એલએડીએ, "ક્લાસિક" પ્રકાર 1 ડાયાબિટીસથી વિપરીત, મોટી ઉંમરે થાય છે, અને તેથી સરળતાથી ટાઇપ 2 રોગ દ્વારા બદલી શકાય છે.
સમાન સિદ્ધાંત પર, પ્રકાર 1 ડાયાબિટીસનો એક વિશેષ પેટા પ્રકાર .ભો થાય છે, જેને ડબ્લ્યુએચઓ દ્વારા એલએડીએ (પુખ્ત વયના લોકોમાં સુપ્ત સ્વયંપ્રતિરક્ષા ડાયાબિટીસ - પુખ્ત વયના લોકોમાં સુપ્ત સ્વયંપ્રતિરક્ષા ડાયાબિટીસ) તરીકે વ્યાખ્યાયિત કરવામાં આવે છે. મુખ્ય તફાવત એ છે કે એલએડીએ, "ક્લાસિક" પ્રકાર 1 ડાયાબિટીસથી વિપરીત, મોટી ઉંમરે થાય છે, અને તેથી સરળતાથી ટાઇપ 2 રોગ દ્વારા બદલી શકાય છે.
પ્રકાર 1 ડાયાબિટીસ સાથેની સાદ્રશ્ય દ્વારા, આ પેટા પ્રકારનું કારણ અજ્ isાત છે.આ આધાર એક સ્વયંપ્રતિરક્ષા રોગ છે જેમાં શરીરની પ્રતિરક્ષા ઇન્સ્યુલિન પેદા કરતા સ્વાદુપિંડના કોષોને નુકસાન પહોંચાડે છે, તેની ઉણપ પછીથી ડાયાબિટીઝ તરફ દોરી જાય છે. વૃદ્ધ લોકોમાં આ પેટાપ્રકારનો રોગ વિકસે છે તે હકીકતને કારણે, ઇન્સ્યુલિનનો અભાવ તેના માટે નબળી પેશીના પ્રતિભાવ દ્વારા તીવ્ર થઈ શકે છે, જે મેદસ્વી લોકો માટે લાક્ષણિક છે.
જોખમ પરિબળો
પ્રકાર 2 ડાયાબિટીઝનો લાક્ષણિક દર્દી એક વૃદ્ધ વ્યક્તિ છે, મોટેભાગે મેદસ્વી માણસ છે, સામાન્ય રીતે હાઈ બ્લડ પ્રેશર, લોહીમાં કોલેસ્ટરોલ અને અન્ય ચરબીની અસામાન્ય સાંદ્રતા હોય છે, જે પરિવારના અન્ય સભ્યો (આનુવંશિકતા) માં ટાઇપ 2 ડાયાબિટીઝની લાક્ષણિકતા છે.
પ્રકાર 2 ડાયાબિટીસ મેલીટસ લગભગ નીચે મુજબ વિકસે છે: આ રોગના વિકાસ માટે આનુવંશિક વલણવાળી વ્યક્તિ છે (આ વલણ ઘણા લોકોમાં છે). આ વ્યક્તિ જીવે છે અને બિનઆરોગ્યપ્રદ ખાય છે (પ્રાણીની ચરબી ખાસ કરીને જોખમી હોય છે), વધુ પડતું નથી, ઘણી વખત ધૂમ્રપાન કરે છે, આલ્કોહોલનું સેવન કરે છે, પરિણામે તે મેદસ્વીતાનો વિકાસ કરે છે. ચયાપચયની જટિલ પ્રક્રિયાઓ થવાનું શરૂ થાય છે. પેટની પોલાણમાં સંગ્રહિત ચરબીમાં ફેટી એસિડ્સ નોંધપાત્ર રીતે મુક્ત કરવાની વિશિષ્ટ મિલકત છે. પૂરતા પ્રમાણમાં ઇન્સ્યુલિન રચાય છે ત્યારે પણ લોહીથી કોષોમાં સુગર સરળતાથી પરિવહન કરી શકાતું નથી. ખાવું પછી ગ્લિસેમિયા ધીમે ધીમે અને અનિચ્છાએ ઘટાડો થાય છે. આ તબક્કે, તમે ઇન્સ્યુલિનના ઇન્જેક્શન વિના પરિસ્થિતિનો સામનો કરી શકો છો. જો કે, આહાર અને સામાન્ય જીવનશૈલીમાં પરિવર્તન આવશ્યક છે.
ડાયાબિટીઝના અન્ય ચોક્કસ પ્રકારો
ડાયાબિટીસ મેલીટસનું ડબ્લ્યુએચઓ વર્ગીકરણ નીચેના વિશિષ્ટ પ્રકારોને સૂચવે છે:
- સ્વાદુપિંડના રોગોમાં ગૌણ ડાયાબિટીસ (ક્રોનિક સ્વાદુપિંડ અને તેનાથી દૂર થવું, સ્વાદુપિંડનું ગાંઠ),
- હોર્મોનલ ડિસઓર્ડર સાથે ડાયાબિટીઝ (કુશિંગનું સિન્ડ્રોમ, એક્રોમેગલી, ગ્લુકોગન, ફિઓક્રોમાસાયટોમા, ક Connન સિંડ્રોમ, થાઇરોટોક્સિકોસિસ, હાઇપોથાઇરોડિઝમ),
- કોષો અથવા ઇન્સ્યુલિન પરમાણુમાં અસામાન્ય ઇન્સ્યુલિન રીસેપ્ટર સાથે ડાયાબિટીસ.
વિશેષ જૂથને એમઓડીવાય ડાયાબિટીસ મેલીટસ કહેવામાં આવે છે, અને તે એક આનુવંશિક રોગ છે, જેમાં એક જ આનુવંશિક વિકારથી ઉત્પન્ન થતાં ઘણા પેટા પ્રકારો હોય છે.
રોગનું સામાન્ય વર્ગીકરણ
ઘણા લોકો ફક્ત પ્રથમ અને બીજા પ્રકારનાં પેથોલોજી વિશે જ જાણે છે, પરંતુ ઘણાને ખબર છે કે ડાયાબિટીસના વર્ગીકરણમાં રોગની અન્ય જાતો શામેલ છે. આમાં શામેલ છે:
- પ્રકાર 1 અથવા ઇન્સ્યુલિન આધારિત પ્રજાતિના રોગવિજ્ ,ાન,
- પ્રકાર 2 ની પેથોલોજી,
- કુપોષણ ડાયાબિટીસ
- સગર્ભાવસ્થા ડાયાબિટીસ (સગર્ભાવસ્થાના સમયગાળા દરમિયાન નિદાન),
- નબળાઇ ગ્લુકોઝ સહિષ્ણુતાના પરિણામે રોગ,
- ગૌણ ડાયાબિટીસ, જે અન્ય રોગવિજ્ ofાનની પૃષ્ઠભૂમિ સામે વિકસે છે.
આ બધી જાતોમાં, ડાયાબિટીસના સૌથી સામાન્ય પ્રકારો પ્રથમ અને બીજા છે.
ડબ્લ્યુએચઓ વર્ગીકરણ
ડાયાબિટીસ મેલિટસનું ડબ્લ્યુએચઓ વર્ગીકરણ વિશ્વ આરોગ્ય સંસ્થાના પ્રતિનિધિઓ દ્વારા વિકસિત અને મંજૂરી આપવામાં આવ્યું હતું. આ વર્ગીકરણ મુજબ, ડાયાબિટીઝને નીચેના પ્રકારોમાં વહેંચવામાં આવે છે:
- પ્રકાર 1 રોગ
- પ્રકાર 2 રોગ
- રોગના અન્ય પ્રકારો.
આ ઉપરાંત, ડબ્લ્યુએચઓ વર્ગીકરણ અનુસાર, ડાયાબિટીઝની આવી ડિગ્રીને હળવા, મધ્યમ અને ગંભીર રોગ તરીકે ઓળખવામાં આવે છે. હળવા ડિગ્રીમાં હંમેશાં છુપાયેલું પાત્ર હોય છે, મુશ્કેલીઓ અને સ્પષ્ટ લક્ષણોનું કારણ નથી. આંખો, કિડની, ત્વચા અને અન્ય અવયવોને નુકસાનના સ્વરૂપમાં મુશ્કેલીઓ સાથે સરેરાશ આવે છે. છેલ્લા તબક્કે, ગંભીર ગૂંચવણો જોવા મળે છે, જે ઘણીવાર જીવલેણ પરિણામ ઉશ્કેરે છે.
ઇન્સ્યુલિન આધારિત કોર્સ સાથે ડાયાબિટીઝ
સ્વાદુપિંડમાં બીટા કોષો દ્વારા હોર્મોન ઇન્સ્યુલિનના સંશ્લેષણની સંપૂર્ણ અપૂર્ણતાની પૃષ્ઠભૂમિ સામે પ્રકાર 1 ડાયાબિટીસ મેલીટસ વિકસે છે. તે પ્રોટીન હોર્મોન ઇન્સ્યુલિનને આભારી છે કે ગ્લુકોઝ લોહીમાંથી શરીરના પેશીઓમાં પ્રવેશ કરી શકે છે.જો ઇન્સ્યુલિન યોગ્ય માત્રામાં ઉત્પન્ન થતું નથી અથવા સંપૂર્ણપણે ગેરહાજર હોય, તો લોહીમાં ખાંડની સાંદ્રતા નોંધપાત્ર રીતે વધે છે, જે ઘણાં નકારાત્મક પરિણામો આપે છે. ગ્લુકોઝ energyર્જામાં પ્રક્રિયા થતી નથી, અને ખાંડમાં લાંબા સમય સુધી વધારો થવાથી, રક્ત વાહિનીઓ અને રુધિરકેશિકાઓની દિવાલો તેમનો સ્વર, સ્થિતિસ્થાપકતા ગુમાવે છે અને પતન શરૂ કરે છે. ચેતા તંતુઓ પણ પીડાય છે. તે જ સમયે, શરીર energyર્જા ભૂખમરો અનુભવે છે, તેમાં સામાન્ય મેટાબોલિક પ્રક્રિયાઓ કરવા માટે પૂરતી energyર્જા હોતી નથી. Energyર્જાના અભાવને વળતર આપવા માટે, તે ચરબી, પછી પ્રોટીન તોડવાનું શરૂ કરે છે, પરિણામે રોગની ગંભીર ગૂંચવણો વિકસે છે.
આવું કેમ થઈ રહ્યું છે
ઇન્સ્યુલિન આધારિત કોર્સ સાથે પેથોલોજીનું મુખ્ય કારણ આનુવંશિકતા છે. જો માતાપિતામાંથી કોઈ એક અથવા બંને આ રોગથી પીડાય છે, તો બાળકમાં તેના વિકાસની સંભાવના નોંધપાત્ર રીતે વધે છે. આ તે હકીકત દ્વારા સમજાવાયું છે કે ઇન્સ્યુલિનના સંશ્લેષણ માટે જવાબદાર બીટા કોષોની સંખ્યા જન્મથી જ રાખવામાં આવી છે. આ કિસ્સામાં, ડાયાબિટીઝના લક્ષણો જીવનના પ્રથમ દિવસથી અને દસ વર્ષ પછી પણ જોવા મળે છે.
આ રોગને ઉશ્કેરવાનાં પરિબળોમાં નીચેના કારણો શામેલ છે:
- બેઠાડુ જીવનશૈલી. પૂરતા શારીરિક શ્રમ સાથે, ગ્લુકોઝ energyર્જામાં ફેરવાય છે, મેટાબોલિક પ્રક્રિયાઓ સક્રિય થાય છે, જે સ્વાદુપિંડની કામગીરીને હકારાત્મક અસર કરે છે. જો કોઈ વ્યક્તિ વધુ ન ફરે, તો ગ્લુકોઝ ચરબી તરીકે સંગ્રહિત થાય છે. સ્વાદુપિંડ તેના કાર્યનો સામનો કરતું નથી, જે ડાયાબિટીસનું કારણ બને છે,
- ઘણા કાર્બોહાઇડ્રેટ ખોરાક અને મીઠાઈઓ ખાવી એ ડાયાબિટીઝનું કારણ બને છે. જ્યારે ખાંડનો મોટો જથ્થો શરીરમાં પ્રવેશ કરે છે, ત્યારે સ્વાદુપિંડનો જબરદસ્ત ભાર અનુભવાય છે, ઇન્સ્યુલિનનું ઉત્પાદન વિક્ષેપિત થાય છે.
સ્ત્રીઓ અને પુરુષોમાં, રોગ વારંવાર લાગણીશીલ તાણ અને તાણને લીધે થાય છે. તણાવ અને અનુભવો શરીરમાં નradરેડ્રેનાલિન અને એડ્રેનાલાઇનમાં હોર્મોન્સનું ઉત્પાદન કરે છે. પરિણામે, રોગપ્રતિકારક શક્તિ ઓવરલોડ થાય છે, નબળી પડે છે, જે ડાયાબિટીસના વિકાસને ઉશ્કેરે છે. સ્ત્રીઓમાં, સગર્ભાવસ્થા દરમિયાન મેટાબોલિક પ્રક્રિયાઓ અને હોર્મોનલ સંતુલન ઘણીવાર ખલેલ પહોંચાડે છે.
ઇન્સ્યુલિન આધારિત ડાયાબિટીસનું વર્ગીકરણ
પ્રકાર 1 રોગનું વર્ગીકરણ ઘણા માપદંડ અનુસાર રોગવિજ્ divાનને વિભાજિત કરે છે. વળતર તફાવત:
- વળતર - અહીં દર્દીનું કાર્બોહાઇડ્રેટ ચયાપચયનું સ્તર સામાન્યની નજીક છે,
- સબકમ્પેંસેટેડ - બ્લડ સુગરની સાંદ્રતામાં અસ્થાયી વધારો અથવા ઘટાડો સાથે,
- વિઘટનયુક્ત - અહીં લોહીમાં ગ્લુકોઝ, દવાઓ અને આહારની સહાયથી ઓછું થતું નથી. આવા દર્દીઓ મોટેભાગે પ્રેકોમા, કોમા વિકસાવે છે, જે મૃત્યુનું કારણ બને છે.
ગૂંચવણોની પ્રકૃતિ દ્વારા, ઇન્સ્યુલિન આધારિત કોર્સ ધરાવતા ડાયાબિટીસના આવા પ્રકારોને અનિયંત્રિત અને જટિલ તરીકે ઓળખવામાં આવે છે. પ્રથમ કિસ્સામાં, અમે કોઈ ગૂંચવણો વિના વળતરવાળા ડાયાબિટીસ વિશે વાત કરી રહ્યા છીએ. બીજો વિકલ્પ વિવિધ વેસ્ક્યુલર ડિસઓર્ડર્સ, ન્યુરોપેથીઝ, ત્વચાના જખમ અને અન્ય સાથે છે. સ્વયંપ્રતિરક્ષા (તેમના પોતાના પેશીઓના એન્ટિબોડીઝને કારણે) અને ઇડિઓપેથિક (અજ્ unknownાત કારણ) મૂળ દ્વારા અલગ પડે છે.
પેથોલોજીના લક્ષણો
ઇન્સ્યુલિન આધારિત પ્રકારનાં પેથોલોજીનાં લક્ષણોનાં વર્ણનમાં આ રોગનાં નીચેનાં ચિહ્નો શામેલ છે:
- પોલિડિપ્સિયા અથવા સતત તરસ. મોટા પ્રમાણમાં પાણીના વપરાશને લીધે, શરીર હાઈ બ્લડ શુગરને "પાતળું" કરવાનો પ્રયાસ કરી રહ્યું છે,
- બહુ માત્રામાં પ્રવાહીના સેવનને કારણે, તેમજ પેશાબમાં ખાંડનું પ્રમાણ વધારે હોવાને લીધે, પોલીયુરિયા અથવા વધુ પડતી પેશાબ,
- ભૂખની સતત લાગણી. પેથોલોજીવાળા લોકો સતત ભૂખ્યા રહે છે. પેશીઓની energyર્જા ભૂખમરાને કારણે આવું થાય છે, કારણ કે ગ્લુકોઝ તેમાં પ્રવેશ કરી શકતું નથી,
- તીવ્ર વજન ઘટાડો. Energyર્જા ભૂખમરાને કારણે, શરીરના ચરબી અને પ્રોટીનનું ભંગાણ થાય છે. તેનાથી દર્દીના શરીરના વજનમાં ઘટાડો થાય છે,
- શુષ્ક ત્વચા
- તીવ્ર પરસેવો, ખૂજલીવાળું ત્વચા.
રોગવિજ્ .ાનના લાંબા કોર્સ માટે, વાયરલ અને બેક્ટેરિયલ રોગો સામે શરીરના પ્રતિકારમાં ઘટાડો એ લાક્ષણિકતા છે. દર્દીઓ વારંવાર ક્રોનિક કાકડાનો સોજો કે દાહ, થ્રશ, વાયરલ શરદીથી પીડાય છે.
સારવાર સુવિધાઓ
પ્રકાર 1 ડાયાબિટીઝને સંપૂર્ણપણે ઇલાજ કરવો અશક્ય છે, પરંતુ આધુનિક દવા દર્દીઓને નવી પદ્ધતિઓ પ્રદાન કરે છે જે તેમની સામાન્ય સુખાકારીને સ્થિર કરી શકે છે, ખાંડનું સ્તર સામાન્ય કરે છે અને પેથોલોજીના ગંભીર પરિણામો ટાળી શકે છે.
ડાયાબિટીઝ મેનેજમેન્ટ યુક્તિઓમાં નીચેનાનો સમાવેશ થાય છે:
- ઇન્સ્યુલિનવાળી દવાઓનો ઉપયોગ,
- પરેજી પાળવી
- ફિઝીયોથેરાપી કસરતો
- ફિઝીયોથેરાપી
- તાલીમ કે જે ડાયાબિટીસના દર્દીઓને ગ્લુકોઝના સ્તરનું સ્વ-નિરીક્ષણ કરવાની, ઘરે સ્વતંત્ર રીતે જરૂરી દવાઓનું સંચાલન કરવાની મંજૂરી આપે છે.
આશરે 40 - 50% કેસોમાં ઇન્સ્યુલિનવાળી દવાઓનો ઉપયોગ જરૂરી છે. ઇન્સ્યુલિન ઉપચાર તમને વ્યક્તિની સામાન્ય સુખાકારીને સામાન્ય બનાવવા, કાર્બોહાઇડ્રેટ ચયાપચયની સ્થાપના અને પેથોલોજીની શક્ય ગૂંચવણોને દૂર કરવાની મંજૂરી આપે છે. મોટેભાગે, રોગ સાથે, ઇલેક્ટ્રોફોરેસીસ જેવી ફિઝિયોથેરાપ્યુટિક પદ્ધતિનો ઉપયોગ થાય છે. ઇલેક્ટ્રિક કરંટ, કોપર, જસત અને પોટેશિયમના સંયોજનથી શરીરની મેટાબોલિક પ્રક્રિયાઓ પર ફાયદાકારક અસર પડે છે.
રોગની સારવારમાં ખૂબ મહત્વ એ યોગ્ય પોષણ અને રમતગમત છે. ડોકટરો મેનુમાંથી જટિલ કાર્બોહાઇડ્રેટ અને ખાંડ ધરાવતા ખોરાકને બાકાત રાખવાની ભલામણ કરે છે. આ આહાર બ્લડ સુગર સ્પાઇક્સને રોકવામાં મદદ કરે છે, જે ઘણી ગૂંચવણો ટાળે છે. બીજી ઉપચાર પદ્ધતિ દૈનિક કસરત છે. વ્યાયામ કરવાથી ચયાપચયની સ્થાપના થાય છે, જે સ્વાદુપિંડના કામને હકારાત્મક અસર કરે છે. રમતની પસંદગી કરતી વખતે, વ ,કિંગ, સ્વિમિંગ, સાયકલિંગ, લાઇટ રનિંગ જેવી પ્રવૃત્તિઓને પ્રાધાન્ય આપવું જોઈએ.
બિન-ઇન્સ્યુલિન આધારિત રોગ
ઇન્સ્યુલિન આધારિત ડાયાબિટીસ મેલીટસ (એનઆઈડીડીએમ) અથવા પ્રકાર 2 રોગ એ અંતocસ્ત્રાવી રોગવિજ્ .ાન છે, તેની સાથે હોર્મોન ઇન્સ્યુલિન પ્રત્યે શરીરના પેશીઓની સંવેદનશીલતામાં ઘટાડો થાય છે. વ્યાપક દ્રષ્ટિએ, આ બિમારી તમામ બિમારીઓમાં એક અગ્રણી સ્થાન ધરાવે છે, ફક્ત ઓન્કોલોજીકલ પેથોલોજી અને હ્રદય રોગો તેનાથી આગળ છે.
આ રોગને શું ઉત્તેજિત કરે છે
પ્રકાર 2 ડાયાબિટીસ અને પ્રથમ વચ્ચેનો તફાવત એ છે કે આ કિસ્સામાં ઇન્સ્યુલિન યોગ્ય માત્રામાં ઉત્પન્ન થાય છે, પરંતુ હોર્મોન ગ્લુકોઝને તોડી શકતું નથી, જે સતત ગ્લાયસીમિયાને ઉશ્કેરે છે.
વિજ્entistsાનીઓ ઇન્સ્યુલિન-સ્વતંત્ર પ્રકારનાં પેથોલોજીનું ચોક્કસ કારણ નક્કી કરી શકતું નથી, પરંતુ તે જ સમયે તેઓ જોખમનાં ચોક્કસ પરિબળો કહે છે. તેમાં શામેલ છે:
- આનુવંશિકતા
- વધારે વજન
- નિષ્ક્રિય જીવનશૈલી
- અંતocસ્ત્રાવી મૂળના પેથોલોજીઓ,
- યકૃત રોગ
- ગર્ભાવસ્થા સમયગાળો
- હોર્મોનલ ડિસઓર્ડર
- તાણ, શરદી અને ચેપી રોગો.
એવું માનવામાં આવે છે કે જોખમ એ લોકોની ઉંમર 50 વર્ષ પછી, મેદસ્વીપણાવાળા કિશોરો, તેમજ યકૃત અને સ્વાદુપિંડના ગંભીર ક્ષતિગ્રસ્ત કામગીરીથી પીડાતા દર્દીઓ છે.
રોગના કોર્સની સુવિધાઓ
ડાયાબિટીસના પ્રથમ અને બીજા પ્રકારનાં લક્ષણો સમાન લક્ષણો ધરાવે છે, કારણ કે બંને કિસ્સાઓમાં ક્લિનિકલ ચિત્ર પેશાબ અને લોહીમાં ખાંડની સાંદ્રતામાં વધારોને કારણે છે.
પ્રકાર 2 ડાયાબિટીસના ક્લિનિકલ લાક્ષણિકતાઓ:
- મૌખિક શ્વૈષ્મકળામાં તરસ અને શુષ્કતા,
- શૌચાલયની વારંવાર સફર, પેશાબની નોંધ રાત્રે પણ નોંધવામાં આવે છે,
- વજનમાં વધારો
- હાથ અને પગનું કળતર,
- લાંબા હીલિંગ જખમો અને સ્ક્રેચેસ,
- સતત ભૂખ
- દ્રષ્ટિની ક્ષતિ, દંત સમસ્યાઓ, કિડની રોગ.
ઘણા દર્દીઓ ઉબકા, એપિગastસ્ટ્રિક પીડા, પરસેવો અને sleepંઘની ખલેલ અનુભવે છે. સ્ત્રીઓ માટે, થ્રશ, બરડપણું અને વાળ ખરવા જેવા સ્નાયુઓ, સ્નાયુઓની નબળાઇ લાક્ષણિકતા છે. પુરુષો માટે, શારીરિક પ્રવૃત્તિમાં ઘટાડો, શક્તિનું ઉલ્લંઘન, લાક્ષણિકતા છે. બાળપણમાં, આવા સંકેતો પર ધ્યાન આપવું યોગ્ય છે જેમ કે બગલની નીચે શ્યામ ફોલ્લીઓ, ઝડપી વજન, સુસ્તી, ફોલ્લીઓ, જે ઘણી વખત સહાયક સાથે હોય છે.
સારવારની પદ્ધતિઓ
પ્રકાર 1 પેથોલોજીની ઉપચારની જેમ, રોગના ઇન્સ્યુલિન-સ્વતંત્ર પ્રકારને સારવાર માટે એકીકૃત અભિગમની જરૂર છે. દવાઓ પૈકી, ઇન્સ્યુલિનના ઉત્પાદનને ઉત્તેજીત કરતી દવાઓનો ઉપયોગ થાય છે, કારણ કે ઉત્પાદિત હોર્મોન લાંબા સમય સુધી આખા શરીરમાં ગ્લુકોઝના ફરીથી વિતરણનો સામનો કરી શકશે નહીં. આ ઉપરાંત, એજન્ટો કે જે પ્રતિકાર ઘટાડે છે, એટલે કે ઇન્સ્યુલિનમાં પેશીઓનો પ્રતિકાર કરે છે, તેનો ઉપયોગ થાય છે. ઇન્સ્યુલિન આધારિત ડાયાબિટીસની સારવારથી વિપરીત, પ્રકાર 2 પેથોલોજી ઉપચાર એ લોહીમાં વધારાના ઇન્સ્યુલિનનો પરિચય આપવા માટે નથી, પરંતુ હોર્મોનમાં પેશીની સંવેદનશીલતા વધારવા અને શરીરમાં ગ્લુકોઝની માત્રા ઘટાડવાનો છે.
ડ્રગની સારવાર ઉપરાંત, બધા દર્દીઓને વિશેષ લો-કાર્બ આહાર સોંપવામાં આવે છે. તેનો સાર એ છે કે ઉચ્ચ ગ્લાયકેમિક ઇન્ડેક્સવાળા ખોરાકનો ઉપયોગ ઘટાડવો, પ્રોટીન અને વનસ્પતિ ખોરાકમાં સંક્રમણ. અન્ય પ્રકારની ઉપચાર એ રમતો છે. ચાર્જિંગ ખાંડનો વપરાશ અને ઇન્સ્યુલિન માટે પેશી પ્રતિકાર ઘટાડે છે. કસરત દરમિયાન, ગ્લુકોઝમાં સ્નાયુ તંતુઓની જરૂરિયાત વધે છે, જે સુગરના અણુઓને વધુ સારી રીતે શોષણ તરફ દોરી જાય છે.
પ્રકાર 1 અને ટાઇપ 2 ડાયાબિટીસની ગૂંચવણો
ડાયાબિટીઝની ગૂંચવણો અને તેના પરિણામો દર્દીઓમાં થાય છે, રોગના પ્રકારને ધ્યાનમાં લીધા વગર. ત્યાં પ્રારંભિક પ્રકાર અને મોડાની ગૂંચવણો છે. પ્રારંભમાં શામેલ છે:
- કેટોએસિડોસિસ અને કેટોએસિડોટિક કોમા - આ પ્રકારની પરિસ્થિતિઓ પેથોલોજીના પ્રથમ પ્રકારનાં દર્દીઓમાં વિકસે છે, ઇન્સ્યુલિનની ઉણપની પૃષ્ઠભૂમિ સામે મેટાબોલિક ડિસઓર્ડરને કારણે ઉદ્ભવે છે,
- હાઈપોગ્લાયકેમિક કોમા - આ ગૂંચવણ ડાયાબિટીસના પ્રકાર પર આધારીત નથી, લોહીમાં ગ્લુકોઝમાં મજબૂત વૃદ્ધિને કારણે વિકસે છે,
- હાઈપરસ્મોલર કોમા - એક સ્થિતિ તીવ્ર નિર્જલીકરણ અને ઇન્સ્યુલિનના અભાવને કારણે થાય છે. તે જ સમયે, વ્યક્તિને તીવ્ર તરસનો અનુભવ થાય છે, પેશાબનું પ્રમાણ વધે છે, આંચકી આવે છે, પેરીટોનિયમમાં દુખાવો દેખાય છે. છેલ્લા તબક્કે, દર્દી ચક્કર આવે છે, કોમા સેટ કરે છે,
- હાઈપોગ્લાયકેમિક કોમા - પ્રથમ અને બીજા પ્રકારનાં પેથોલોજીવાળા લોકોમાં નિદાન, શરીરમાં ખાંડના સ્તરમાં તીવ્ર ઘટાડોને કારણે થાય છે. વધુ વખત, ઇન્સ્યુલિનની વધુ માત્રાને લીધે સ્થિતિ વિકસે છે.
રોગના લાંબા કોર્સ સાથે, ડાયાબિટીઝના દર્દીઓમાં મોડી મુશ્કેલીઓ હોય છે. કોષ્ટકમાં તમે જોઈ શકો છો કે પેથોલોજીના વિવિધ સ્વરૂપો માટે તેમાંથી કયા વિશિષ્ટ છે.
| ગૂંચવણોનો પ્રકાર | પ્રથમ પ્રકાર | બીજો પ્રકાર |
| નેફ્રોપથી રક્તવાહિની વિકૃતિઓ (કંઠમાળ પેક્ટોરિસ, એરિથમિયા, મ્યોકાર્ડિયલ ઇન્ફાર્ક્શન) ડેન્ટલ સમસ્યાઓ (જીંગિવાઇટિસ, પિરિઓરોન્ટાઇટિસ, સ્ટ stoમેટાઇટિસ) અંધત્વ સાથે રેટિનોપેથીઝ મોતિયા | રેટિનોપેથીઝ ડાયાબિટીક હાથ અને પગનું સિન્ડ્રોમ |
ઇન્સ્યુલિન-સ્વતંત્ર કોર્સ ધરાવતા દર્દીઓમાં રક્તવાહિની વિકૃતિઓ ડાયાબિટીઝ વગરના લોકો કરતાં વધુ વખત વિકસિત થતી નથી.
સગર્ભાવસ્થા ડાયાબિટીસ
ગ્લિસેમિયા સાથેનો બીજો પ્રકારનો રોગ છે, સગર્ભાવસ્થા ડાયાબિટીસ મેલીટસ (જીડીએમ). આ રોગ ગર્ભાવસ્થા દરમિયાન સ્ત્રીઓમાં જ થાય છે. મોટાભાગના કેસોમાં, આ સ્થિતિ બાળકના જાતે જ જન્મ્યા પછી અદૃશ્ય થઈ જાય છે, પરંતુ જો આ રોગને યોગ્ય ધ્યાન આપવામાં ન આવે તો સમસ્યા ટાઈપ -2 ડાયાબિટીસમાં વિકસી શકે છે.
દેખાવ માટેનાં કારણો
અભ્યાસ અનુસાર, આવી સ્ત્રીઓને આ રોગ થવાનું જોખમ રહેલું છે:
- વારસાગત વલણ સાથે
- વધારે વજન
- અંડાશયના પેથોલોજીઓ સાથે,
- 30 વર્ષ પછી મહિલાઓ મજૂરી કરે છે,
- જે સ્ત્રીઓને અગાઉ સગર્ભાવસ્થા ડાયાબિટીસ હોવાનું નિદાન થયું છે.
ઉપરોક્ત કારણો ઉશ્કેરણીજનક પરિબળો છે જે અસ્થાયી સ્વાદુપિંડનું કાર્ય તરફ દોરી જાય છે. શરીર ભારે ભાર સાથે સામનો કરી શકતું નથી, તે પૂરતું ઇન્સ્યુલિન ઉત્પન્ન કરી શકતું નથી, જે ખાંડની સાંદ્રતામાં વધારો, ગ્લુકોઝની નિષ્ઠામાં ઘટાડો તરફ દોરી જાય છે.
સગર્ભાવસ્થા ડાયાબિટીઝને કેવી રીતે ઓળખવું? રોગની લક્ષણવિજ્ .ાન એ ટાઇપ 2 ડાયાબિટીસના અભિવ્યક્તિઓ સમાન છે. સ્ત્રીઓમાં, નીચેના લક્ષણો દેખાય છે:
- તરસ
- સતત ભૂખ
- વારંવાર પેશાબ
- ક્યારેક દબાણ વધે છે
- દ્રશ્ય તીવ્રતા ખોવાઈ ગઈ છે.
આ રોગના સમયસર નિદાન માટે, બાળકને જન્મ આપવાના સમયગાળા દરમિયાન તમામ સ્ત્રીઓને બ્લડ પ્રેશરનું નિયમિત માપન કરવું અને તેમના શરીર પ્રત્યે સચેત રહેવું જરૂરી છે. માતાના સ્વાસ્થ્ય માટેના ખતરો ઉપરાંત, જીડીએમ ગર્ભમાં પેથોલોજીના વિકાસનું જોખમનું કારણ બને છે. આ કિસ્સામાં, ડાયાબિટીસ ફેટોપથીનું જોખમ છે, જે ગર્ભાશયમાં બાળકની રચનાનું ઉલ્લંઘન તરફ દોરી જાય છે.
સારવાર અને નિવારણ
જીડીએમ શરીરમાં ગ્લુકોઝમાં વધારાની સાથે હોવાથી, આ રોગની મુખ્ય ઉપચાર અને નિવારણ એ ખાંડનું સ્તર સામાન્ય કરવું છે. સ્થિતિમાં રહેલી સ્ત્રીને નિયમિતપણે પરીક્ષણો લેવાની, વિશેષ આહારનું પાલન કરવું જરૂરી છે. મુખ્ય કાર્ય એ છે કે મીઠા અને ઉચ્ચ કેલરીવાળા ખોરાકનો અસ્વીકાર, શાકભાજી, પ્રોટીન, ફાઇબરની પૂરતી માત્રાનો ઉપયોગ. આ ઉપરાંત, મેટાબોલિક પ્રક્રિયાઓને સામાન્ય બનાવવા માટે, સ્ત્રીને હંમેશા તાજી હવામાં ચાલવા, જિમ્નેસ્ટિક્સ કરવાની ભલામણ કરવામાં આવે છે. આ માત્ર ખાંડનું સ્તર ઘટાડવામાં જ મદદ કરશે, પણ એકંદર સુખાકારીમાં સુધારો કરશે.
ગૌણ ડાયાબિટીસ મેલીટસ
પ્રકાર 1 અને પ્રકાર 2 ડાયાબિટીસ એ પેથોલોજીનું પ્રાથમિક સ્વરૂપ છે. ડાયાબિટીસના વર્ગીકરણમાં ગૌણ પ્રકારનો રોગ શામેલ છે. ગૌણ સ્વરૂપને ડાયાબિટીસ કહેવામાં આવે છે, જે અન્ય કોઈ રોગવિજ્ .ાનને કારણે થાય છે. સ્વાદુપિંડના રોગોને કારણે અથવા અંતocસ્ત્રાવી વિકૃતિઓની પૃષ્ઠભૂમિ સામે ઘણી વાર ગૌણ સ્વરૂપ વિકસે છે.
લાક્ષણિકતા ચિહ્નો
રોગનું ક્લિનિકલ ચિત્ર પ્રકાર 1 ડાયાબિટીસના અભિવ્યક્તિ જેવું જ છે, જે હંમેશાં સંપૂર્ણ દર્દીઓમાં જોવા મળે છે, ધીમો કોર્સ છે. લક્ષણો પૈકી નીચે મુજબ છે:
- શુષ્ક મોં
- સતત તરસ
- ભૂખની અસામાન્ય લાગણી
- વારંવાર પેશાબ
- સામાન્ય નબળાઇ, ઉદાસીનતા, અપંગતા.
આવશ્યક સારવાર વિના, પેથોલોજી ખુલ્લા સ્વરૂપમાં જાય છે જેમાં ઇન્સ્યુલિન ઉપચારની જરૂર હોય છે.
રોગની ઉપચાર એ ડાયાબિટીસને ઉશ્કેરતા અંતર્ગત પેથોલોજીની સારવાર કરવાનો છે. ઉપચારની યુક્તિ પસંદ કરવા માટે, દર્દીને હોસ્પિટલની સેટિંગમાં સંપૂર્ણ પરીક્ષા કરવી આવશ્યક છે, બધી આવશ્યક પરીક્ષણો પાસ કરવી જોઈએ.
જીવનશૈલી અને પોષણની સુધારણા પણ એટલી જ મહત્વપૂર્ણ છે. દર્દીને વિશેષ આહાર અને દૈનિક કસરત સૂચવવામાં આવે છે. આવા પગલાં ચયાપચયમાં સુધારો કરવામાં મદદ કરે છે, સ્વાદુપિંડ અને રોગ દ્વારા અસરગ્રસ્ત અન્ય અવયવોની કામગીરીને પુન restoreસ્થાપિત કરે છે.
અંતમાં સ્વરૂપ
ડાયાબિટીઝના પ્રકારોમાં, સુગમ ડાયાબિટીસ અથવા સુપ્ત સ્વરૂપ જેવા રોગનું આ પ્રકારનું વિશેષ સ્વરૂપ છે. ઘણા ડોકટરો સંમત થાય છે કે આ પ્રકારનો રોગ માનવો માટે સૌથી જોખમી છે, કારણ કે પેથોલોજીને સમયસર ઓળખવું હંમેશા શક્ય નથી. તે જ સમયે, રોગના સામાન્ય સ્વરૂપની લાક્ષણિકતાઓની પ્રક્રિયા દર્દીના શરીરમાં થાય છે.
કેમ .ભી થાય છે
ડાયાબિટીસના અન્ય પ્રકારોની જેમ, સુપ્ત સ્વરૂપમાં પણ આવા પૂર્વવર્તુળ પરિબળો હોઈ શકે છે:
- શરીરની શરીરરચના વૃદ્ધત્વ,
- વારસાગત વલણ
- સ્થૂળતા
- ગર્ભાવસ્થા સમયગાળો
- વાયરલ અને બેક્ટેરિયલ રોગો.
જોખમ ધરાવતા લોકોને નિયમિતપણે ડ doctorક્ટરની મુલાકાત લેવાની, ખાંડ માટે પેશાબ અને રક્ત પરીક્ષણ લેવાની ભલામણ કરવામાં આવે છે.
મોટે ભાગે, પેથોલોજી લાંબા સમય સુધી આગળ વધે છે, એટલે કે, ઉચ્ચારણ લક્ષણો વિના. ડાયાબિટીઝની શરૂઆત ન જવા માટે, તમારે આવા અભિવ્યક્તિઓ પર ધ્યાન આપવું જોઈએ:
- શુષ્ક ત્વચા, વારંવાર પ્યુર્યુલન્ટ જખમ,
- તરસ અને સુકા મોં
- વજનમાં ફેરફાર - વજન ઘટાડવું અથવા ઝડપી વજન
- એકંદરે આરોગ્ય, નબળુ sleepંઘ, ચીડિયાપણું ઘટાડો.
અંતમાં સંકેતોની લાક્ષણિકતાઓમાં ત્વચાનો વિવિધ રોગવિજ્ .ાન, મૌખિક પોલાણના રોગો, પુરુષ કામવાસનામાં ઘટાડો, હૃદય અને રક્ત વાહિનીઓના રોગો અને સ્પર્શેન્દ્રિય સંવેદનશીલતાનું ઉલ્લંઘન શામેલ છે.
નિષ્કર્ષ
ડાયાબિટીઝ મેલીટસ એ એક સામાન્ય અંતocસ્ત્રાવી રોગ છે જે તેની જાતે અને અન્ય રોગવિજ્ .ાન સામે બંનેમાં થઈ શકે છે. સામાન્ય નામ હોવા છતાં, આ રોગમાં ઘણી જાતો છે, જેમાંની દરેક તેની ગૂંચવણો માટે જોખમી છે.ગંભીર પરિણામો દૂર કરવા અને રોગવિજ્ologyાનને નિયંત્રણમાં લેવા માટે, સમયસર ડાયાબિટીસનું નિદાન કરવું અને તેની સારવાર માટે તમામ જરૂરી પગલાં લેવા જરૂરી છે.
જળ અસંયમ ફેરફાર કરો
આ રોગવિજ્ .ાનવિષયક સ્થિતિના પ્રથમ વર્ણનો મુખ્યત્વે તેના સૌથી વધુ આઘાતજનક લક્ષણો પ્રકાશિત કરે છે - પ્રવાહી નુકશાન (પોલિઅરિયા) અને અગમ્ય તરસ (પોલિડિપ્સિયા). શબ્દ "ડાયાબિટીઝ" (લેટ. ડાયાબિટીઝ મેલીટસ) પ્રથમ વખત ગ્રીકના ચિકિત્સક ડેમેટ્રિઓસ દ્વારા aપમાનીઆ (II સદી બીસી. ઇ.) દ્વારા ઉપયોગમાં લેવામાં આવ્યો હતો, તે અન્ય ગ્રીકમાંથી આવે છે. ., જેનો અર્થ છે "પસાર થવું."
આવા સમયે ડાયાબિટીસનો વિચાર હતો - એક એવી સ્થિતિ કે જેમાં કોઈ વ્યક્તિ સતત પ્રવાહી ગુમાવે છે અને તેને ફરીથી ભરી દે છે, “સાઇફનની જેમ”, જે ડાયાબિટીઝના મુખ્ય લક્ષણોમાંથી એકનો ઉલ્લેખ કરે છે - પોલ્યુરિયા (અતિશય પેશાબનું આઉટપુટ). તે દિવસોમાં, ડાયાબિટીઝને રોગવિજ્ .ાનવિષયક સ્થિતિ માનવામાં આવતી હતી જેમાં શરીર પ્રવાહી જાળવવાની ક્ષમતા ગુમાવે છે.
ગ્લુકોઝ અસંયમ ફેરફાર કરો
1675 માં, થોમસ વિલિસે બતાવ્યું કે પોલીયુરીયા (પેશાબના ઉત્સર્જનમાં વધારો) સાથે, પેશાબ "મીઠી" અથવા "સ્વાદહીન" પણ હોઈ શકે છે. પ્રથમ કિસ્સામાં, તેમણે ડાયાબિટીઝ શબ્દમાં ડાયાબિટીસ શબ્દ ઉમેર્યો. મેલીટસ, જેનો લેટિનમાં અર્થ છે "મધ જેવી મીઠી" (લેટિન ડાયાબિટીસ મેલીટસ), અને બીજામાં - "ઇનિસિડસ", જેનો અર્થ છે "સ્વાદહીન." ઇન્સિડિડ ડાયાબિટીસને ઇન્સીપિડ કહેવામાં આવતું હતું - એક પેથોલોજી ક્યાં તો કિડની રોગ (નેફ્રોજેનિક ડાયાબિટીસ ઇંસિપિડસ) દ્વારા અથવા કફોત્પાદક ગ્રંથિ (ન્યુરોહાઇફોફિસિસ) ના રોગ દ્વારા થાય છે અને ક્ષતિગ્રસ્ત સ્ત્રાવ અથવા એન્ટિડ્યુરેટિક હોર્મોનની જૈવિક ક્રિયા દ્વારા વર્ગીકૃત થયેલ છે.
મેથ્યુ ડોબ્સને સાબિત કર્યું કે ડાયાબિટીઝના દર્દીઓના પેશાબ અને લોહીનો મધુર સ્વાદ ખાંડની માત્રાને કારણે છે. પ્રાચીન ભારતીયોએ નોંધ્યું છે કે ડાયાબિટીઝના દર્દીઓના પેશાબ કીડીઓને આકર્ષે છે અને આ રોગને "મીઠી પેશાબની બિમારી" કહે છે. કોરિયન, ચાઇનીઝ અને જાપાની પ્રતિરૂપ સમાન શબ્દો સમાન આદર્શગ્રામ પર આધારિત છે અને તેનો અર્થ "મીઠી પેશાબની બિમારી."
હાઈ બ્લડ ગ્લુકોઝ
ગ્લુકોઝની સાંદ્રતા માત્ર પેશાબમાં જ નહીં, પરંતુ બ્લડ સીરમમાં પણ નક્કી કરવાની તકનીકી ક્ષમતાના આગમન સાથે, તે સ્પષ્ટ થઈ ગયું કે મોટાભાગના દર્દીઓમાં, લોહીમાં શર્કરાની વૃદ્ધિ પહેલા પેશાબમાં તેની તપાસની ખાતરી આપી શકતી નથી. લોહીમાં ગ્લુકોઝની સાંદ્રતામાં વધુ વધારો કિડની (લગભગ 10 એમએમઓએલ / એલ) ની થ્રેશોલ્ડ મૂલ્ય કરતા વધી જાય છે - ગ્લાયકોસુરિયા વિકસે છે - પેશાબમાં ખાંડ પણ મળી આવે છે. ડાયાબિટીઝના કારણોનું સમજૂતી ફરીથી બદલવું પડ્યું, કારણ કે તે બહાર આવ્યું છે કે કિડની દ્વારા ખાંડની જાળવણી કરવાની પદ્ધતિ તૂટી નથી, જેનો અર્થ છે કે ત્યાં કોઈ "સુગર અસંયમ" નથી. તે જ સમયે, અગાઉના સમજૂતી નવી રોગવિજ્ .ાનવિષયક સ્થિતિને "અનુકૂળ" કરે છે, કહેવાતા "રેનલ ડાયાબિટીસ" - લોહીમાં શર્કરા માટેના રેનલ થ્રેશોલ્ડમાં ઘટાડો (લોહીમાં શર્કરાના સામાન્ય સ્તરે પેશાબમાં ખાંડની તપાસ). આમ, ડાયાબિટીસ ઇન્સિપિડસના કિસ્સામાં, જૂની દાખલો ડાયાબિટીસ માટે યોગ્ય નથી, પરંતુ એક સંપૂર્ણપણે અલગ પેથોલોજીકલ સ્થિતિ માટે.
તેથી, "ખાંડની અસંયમ" ના દાખલાને "હાઈ બ્લડ સુગર" ના દાખલાની તરફેણમાં છોડી દેવાયો. ઉપચારની અસરકારકતા નિદાન અને મૂલ્યાંકન માટે આ દાખલો આજે મુખ્ય અને એકમાત્ર સાધન છે. તદુપરાંત, ડાયાબિટીઝ વિશેનું આધુનિક દાખલો હાઈ બ્લડ સુગરની હકીકત સુધી મર્યાદિત નથી. તદુપરાંત, તે કહેવું સલામત છે કે દાખલો “હાઈ બ્લડ સુગર” ડાયાબિટીસ મેલિટસના વૈજ્ .ાનિક દાખલાઓનો ઇતિહાસ સમાપ્ત કરે છે, જે પ્રવાહીમાં ખાંડની સાંદ્રતા વિશેના વિચારોને ઘટાડે છે.
ઇન્સ્યુલિનની ઉણપ
ઘણી શોધથી ઇન્સ્યુલિનની ઉણપ તરીકે ડાયાબિટીઝના કારણોનું એક નવું દાખલો ઉભરી આવ્યો છે. 1889 માં, જોસેફ વોન મેહરીંગ અને scસ્કર મિંકોવસ્કીએ બતાવ્યું કે સ્વાદુપિંડને દૂર કર્યા પછી, કૂતરો ડાયાબિટીઝના લક્ષણોમાં વિકાસ કરે છે.અને 1910 માં, સર એડવર્ડ આલ્બર્ટ શાર્પી-શેફરે સૂચવ્યું કે ડાયાબિટીસ સ્વાદુપિંડમાં લgerન્ગેરહન્સના ટાપુઓ દ્વારા છુપાયેલા કેમિકલની iencyણપને કારણે થાય છે. તેમણે આ પદાર્થને ઇન્સ્યુલિન તરીકે ઓળખાવ્યો, લેટિનમાંથી ઇન્સ્યુલાજેનો અર્થ "આઇલેટ" છે. સ્વાદુપિંડના અંતocસ્ત્રાવી કાર્ય અને ડાયાબિટીસના વિકાસમાં ઇન્સ્યુલિનની ભૂમિકાની પુષ્ટિ 1921 માં ફ્રેડરિક બન્ટિંગ અને ચાર્લ્સ હર્બર્ટ બેસ્ટ દ્વારા કરવામાં આવી હતી. તેઓએ વોન મેહરીંગ અને મિંકોવ્સ્કીના પ્રયોગોનું પુનરાવર્તન કર્યું, જેમાં બતાવવામાં આવ્યું કે દૂરસ્થ સ્વાદુપિંડવાળા કૂતરાંમાં ડાયાબિટીઝનાં લક્ષણો દૂર કરી શકાય છે, તેમને લgerંગર્હેન્સ તંદુરસ્ત કૂતરાં, બન્ટિંગ, બેસ્ટ અને તેમના સ્ટાફ (ખાસ કરીને રસાયણશાસ્ત્રી કોલીપ) ના સ્વાદુપિંડથી અલગ કા cleanેલા ઇન્સ્યુલિનના અર્કનો ઉપયોગ કરીને. cattleોર, અને તેનો ઉપયોગ 1922 માં પ્રથમ દર્દીઓની સારવાર માટે કર્યો. ટોરોન્ટો યુનિવર્સિટીમાં આ પ્રયોગો કરવામાં આવ્યા હતા, જ્હોન મLકલેડ દ્વારા પ્રયોગશાળા પ્રાણીઓ અને પ્રાયોગિક સાધનો પૂરા પાડવામાં આવ્યા હતા. આ શોધ માટે, વૈજ્ .ાનિકોને 1923 માં દવામાં નોબેલ પુરસ્કાર મળ્યો. ડાયાબિટીઝની સારવારમાં ઇન્સ્યુલિનનું ઉત્પાદન અને તેનો ઉપયોગ ઝડપથી વિકસવા લાગ્યો.
ઇન્સ્યુલિનના ઉત્પાદન પર કામ પૂર્ણ કર્યા પછી, જ્હોન મLકલીઓડ ગ્લુકોનોજેનેસિસના નિયમનના અભ્યાસ પર પાછા ફર્યા, જેની શરૂઆત 1908 માં થઈ, અને 1932 માં નિષ્કર્ષ પર આવ્યો કે પેરાસિમ્પેથેટિક નર્વસ સિસ્ટમ યકૃતમાં ગ્લુકોનોજેનેસિસમાં નોંધપાત્ર ભૂમિકા ભજવે છે.
જો કે, લોહીમાં ઇન્સ્યુલિનના અભ્યાસ માટેની એક પદ્ધતિ વિકસિત થતાં જ, તે બહાર આવ્યું કે ડાયાબિટીઝવાળા ઘણા દર્દીઓમાં લોહીમાં ઇન્સ્યુલિનની સાંદ્રતા માત્ર ઓછી થઈ ન હતી, પણ નોંધપાત્ર વધારો થયો છે. 1936 માં, સર હેરોલ્ડ પર્સિવલ હિમ્સવર્થે એક કૃતિ પ્રકાશિત કરી જેમાં ટાઇપ 1 અને ટાઇપ 2 ડાયાબિટીસ પ્રથમ વખત અલગ રોગો તરીકે નોંધાયા હતા. આણે ડાયાબિટીઝના દાખલાને ફરીથી બદલીને, તેને બે પ્રકારમાં વહેંચ્યો - સંપૂર્ણ ઇન્સ્યુલિનની ઉણપ (પ્રકાર 1) અને સંબંધિત ઇન્સ્યુલિનની ઉણપ (પ્રકાર 2) સાથે. પરિણામે, ડાયાબિટીઝ એક સિંડ્રોમમાં ફેરવાઈ ગયો છે જે ઓછામાં ઓછા બે રોગોમાં થઈ શકે છે: પ્રકાર 1 અથવા પ્રકાર 2 ડાયાબિટીસ. .
તાજેતરના દાયકાઓમાં ડાયાબિટીઝમાં નોંધપાત્ર પ્રગતિ હોવા છતાં, રોગનું નિદાન હજી કાર્બોહાઇડ્રેટ ચયાપચય પરિમાણોના અભ્યાસ પર આધારિત છે.
14 નવેમ્બર, 2006 થી, યુ.એન. નાં નેજા હેઠળ, વર્લ્ડ ડાયાબિટીસ ડેની ઉજવણી કરવામાં આવી છે; ડાયાબિટીઝના અધ્યયનમાં ફ્રેડરિક ગ્રાન્ટ બંટીંગની યોગ્યતાઓને માન્યતા આપવાને કારણે 14 નવેમ્બરની આ પ્રસંગ માટે પસંદ કરવામાં આવી છે.
"પ્રકાર 1 ડાયાબિટીસ મેલીટસ" શબ્દનો ઉપયોગ રોગોના સમૂહને સૂચવવા માટે થાય છે જે પેનક્રેટિક બીટા કોશિકાઓના પ્રગતિશીલ વિનાશને કારણે વિકસે છે, જે પ્રોન્સ્યુલિન અને હાયપરગ્લાયકેમિઆના સંશ્લેષણમાં ઉણપ તરફ દોરી જાય છે, તેને હોર્મોન રિપ્લેસમેન્ટ ઉપચારની જરૂર છે. ટાઈપ 2 ડાયાબિટીસ મેલીટસ શબ્દ એ રોગને સંદર્ભિત કરે છે જે લોકોમાં ઇન્સ્યુલિન પ્રતિકાર ધરાવતા એડિપોઝ પેશીઓના અતિશય સંચયવાળા લોકોમાં વિકાસ થાય છે, પરિણામે સ્વાદુપિંડના બીટા કોષો દ્વારા પ્રોન્સ્યુલિન, ઇન્સ્યુલિન અને એમિલિનનું વધુ પડતું સંશ્લેષણ થાય છે, કહેવાતા "સંબંધિત ઉણપ" થાય છે. અમેરિકન ડાયાબિટીઝ એસોસિએશન દ્વારા જાન્યુઆરી 2010 માં ડાયાબિટીસના વર્ગીકરણનું છેલ્લું સંશોધન કરવામાં આવ્યું હતું. 1999 થી, ડબ્લ્યુએચઓ દ્વારા માન્ય વર્ગીકરણ અનુસાર, પ્રકાર 1 ડાયાબિટીઝ, પ્રકાર 2 ડાયાબિટીઝ, સગર્ભા ડાયાબિટીસ અને "ડાયાબિટીસના અન્ય ચોક્કસ પ્રકારો" ને અલગ પાડવામાં આવે છે. પુખ્ત વયના લોકોમાં સુપ્ત સ્વયંપ્રતિરક્ષા ડાયાબિટીસ શબ્દ (એલએડીએ, "પ્રકાર 1.5 ડાયાબિટીસ") અને ડાયાબિટીઝના ઘણા વધુ દુર્લભ સ્વરૂપો પણ અલગ પડે છે.
માનવ વસ્તીમાં ડાયાબિટીસનું પ્રમાણ સરેરાશ 1-8.6% છે, બાળકો અને કિશોરોમાં આશરે 0.1-0.3% ની ઘટના છે. અનિગ્નોઝ્ડ ફોર્મ્સને ધ્યાનમાં લેતા, કેટલાક દેશોમાં આ સંખ્યા 6% સુધી પહોંચી શકે છે. 2002 સુધીમાં, વિશ્વમાં લગભગ 120 કરોડ લોકો ડાયાબિટીઝથી બીમાર હતા. આંકડાકીય અધ્યયન અનુસાર, દર 10-15 વર્ષમાં ડાયાબિટીઝવાળા લોકોની સંખ્યા બમણી થાય છે, તેથી ડાયાબિટીઝ મેલીટસ એક તબીબી અને સામાજિક સમસ્યા બની જાય છે. રશિયન ડાયાબિટીઝ એસોસિએશન અનુસાર, આંતરરાષ્ટ્રીય ડાયાબિટીઝ ફેડરેશનના સંદર્ભમાં, જાન્યુઆરી 1, 2016 સુધીમાં, વિશ્વના 20 થી 79 વર્ષ સુધીના લગભગ 415 મિલિયન લોકો ડાયાબિટીઝથી પીડાય છે, અને તેમાંના અડધા લોકોને તેમના રોગ વિશે ખબર નથી.
તે પણ ધ્યાનમાં લેવું જોઈએ કે સમય જતાં, પ્રકાર 1 ડાયાબિટીઝથી પીડિત લોકોનું પ્રમાણ વધે છે.આ વસ્તી માટે તબીબી સંભાળની ગુણવત્તામાં સુધારણા અને પ્રકાર 1 ડાયાબિટીઝવાળા લોકોની આયુષ્યમાં વધારોને કારણે છે.
તે રેસના આધારે ડાયાબિટીસ મેલીટસની ઘટનાની વિશિષ્ટતાની નોંધ લેવી જોઈએ. પ્રકાર 2 ડાયાબિટીઝ મેલીટસ મંગોલોઇડ્સમાં સૌથી સામાન્ય જોવા મળે છે, ઉદાહરણ તરીકે, યુકેમાં 40 વર્ષથી વધુ ઉંમરના મંગોલોઇડ જાતિના લોકોમાં, 20% પ્રકાર 2 ડાયાબિટીઝથી પીડાય છે, નેગ્રોઇડ જાતિના લોકો બીજા સ્થાને છે, 40 વર્ષથી વધુ ઉંમરના લોકોમાં, ડાયાબિટીઝના દર્દીઓનું પ્રમાણ છે 17% ગૂંચવણોની આવર્તન પણ વિજાતીય છે. મંગોલોઇડ જાતિ સાથે જોડાયેલા કારણે ડાયાબિટીક નેફ્રોપથી અને કોરોનરી હૃદય રોગ થવાનું જોખમ વધે છે, પરંતુ ડાયાબિટીક પગના સિન્ડ્રોમનું જોખમ ઘટાડે છે. નેગ્રોઇડ જાતિના લોકો વધુ વખત ગંભીર, નબળી સારવાર યોગ્ય ધમનીય હાયપરટેન્શન અને સગર્ભાવસ્થા ડાયાબિટીસના વધુ વારંવાર વિકાસ દ્વારા વર્ગીકૃત થયેલ છે.
2000 ના ડેટા અનુસાર, સૌથી વધુ દર્દીઓ હોંગકોંગમાં જોવા મળ્યા હતા, તેઓની વસ્તીમાં 12% હિસ્સો છે. યુએસએમાં, કેસોની સંખ્યા 10% હતી, વેનેઝુએલામાં - 4%, ચિલીમાં નોંધાયેલા દર્દીઓની સૌથી ઓછી સંખ્યા જોવા મળી હતી, તે 1.8% હતી.
ખાદ્ય પદાર્થોમાં વિવિધ પ્રકારનાં કાર્બોહાઈડ્રેટ હોય છે. તેમાંના કેટલાક, જેમ કે ગ્લુકોઝ, એક છ-મેમ્બર્ડ હેટોરોસાયક્લિક કાર્બોહાઇડ્રેટ રિંગ ધરાવે છે અને તે આંતરડામાં અપરિવર્તિત શોષાય છે. અન્ય, જેમ કે સુક્રોઝ (ડિસેકરાઇડ) અથવા સ્ટાર્ચ (પોલિસેકરાઇડ), બે અથવા વધુ એકબીજા સાથે જોડાયેલા પાંચ-મેમ્બ્રેઇડ અથવા છ-મેમ્બર્ડ હેટોરોસાયલ્સ ધરાવે છે. આ પદાર્થો જઠરાંત્રિય માર્ગના વિવિધ ઉત્સેચકો દ્વારા ગ્લુકોઝ પરમાણુઓ અને અન્ય સરળ શર્કરાથી મુક્ત થાય છે, અને આખરે તે લોહીમાં પણ સમાઈ જાય છે. ગ્લુકોઝ ઉપરાંત, ફ્રુટોઝ જેવા સરળ પરમાણુઓ, જે યકૃતમાં ગ્લુકોઝમાં ફેરવાય છે, તે પણ લોહીના પ્રવાહમાં પ્રવેશ કરે છે. આમ, રક્ત અને આખા શરીરમાં ગ્લુકોઝ એ મુખ્ય કાર્બોહાઇડ્રેટ છે. માનવ શરીરના ચયાપચયમાં તેણીની અપવાદરૂપ ભૂમિકા છે: તે સમગ્ર જીવતંત્ર માટે energyર્જાનો મુખ્ય અને સાર્વત્રિક સ્રોત છે. ઘણા અવયવો અને પેશીઓ (ઉદાહરણ તરીકે, મગજ) ગ્લુકોઝનો ઉપયોગ મુખ્યત્વે energyર્જા તરીકે કરે છે (તે ઉપરાંત, કીટોન બ bodiesડીઝનો ઉપયોગ કરી શકાય છે).
શરીરના કાર્બોહાઇડ્રેટ ચયાપચયના નિયમનમાં મુખ્ય ભૂમિકા સ્વાદુપિંડ - ઇન્સ્યુલિનના હોર્મોન દ્વારા ભજવવામાં આવે છે. તે લgerન્ગેરહન્સના આઇલેટ્સના cells-કોષોમાં સંશ્લેષિત પ્રોટીન છે (સ્વાદુપિંડના પેશીઓમાં અંતocસ્ત્રાવી કોશિકાઓનું સંચય) અને કોશિકાઓ દ્વારા ગ્લુકોઝની પ્રક્રિયાને ઉત્તેજીત કરવા માટે રચાયેલ છે. લગભગ તમામ પેશીઓ અને અવયવો (ઉદાહરણ તરીકે, યકૃત, સ્નાયુઓ, ચરબીયુક્ત પેશીઓ) ફક્ત તેની હાજરીમાં ગ્લુકોઝ પર પ્રક્રિયા કરવામાં સક્ષમ છે. આ પેશીઓ અને અવયવો કહેવામાં આવે છે ઇન્સ્યુલિન આધારિત. અન્ય પેશીઓ અને અવયવો (જેમ કે મગજ) ને ગ્લુકોઝ પર પ્રક્રિયા કરવા માટે ઇન્સ્યુલિનની જરૂર હોતી નથી, અને તેથી તે કહેવામાં આવે છે ઇન્સ્યુલિન સ્વતંત્ર .
સારવાર ન કરાયેલ ગ્લુકોઝ યકૃત અને સ્નાયુઓમાં ગ્લાયકોજેન પોલિસેકરાઇડના રૂપમાં જમા થાય છે (સંગ્રહિત) થાય છે, જેને પછી ગ્લુકોઝમાં પરિવર્તિત કરી શકાય છે. પરંતુ ગ્લુકોઝને ગ્લાયકોજેનમાં ફેરવવા માટે, ઇન્સ્યુલિન પણ જરૂરી છે.
સામાન્ય રીતે, લોહીમાં ગ્લુકોઝની માત્રા એકદમ સંકુચિતપણે બદલાય છે: afterંઘ પછી સવારે 70 થી 110 મિલિગ્રામ / ડીએલ (મિલિગ્રામ પ્રતિ ડિસિલીટર) (3.3-5.5 એમએમઓએલ / લિ) અને ખાવું પછી 120 થી 140 મિલિગ્રામ / ડીએલ સુધી. આ એ હકીકતને કારણે છે કે સ્વાદુપિંડ વધુ ઇન્સ્યુલિન ઉત્પન્ન કરે છે, લોહીમાં ગ્લુકોઝનું સ્તર .ંચું છે.
ઇન્સ્યુલિનની ઉણપ (પ્રકાર 1 ડાયાબિટીસ મેલીટસ) અથવા શરીરના કોષો સાથે ઇન્સ્યુલિનની ક્રિયાપ્રતિક્રિયાના ઉલ્લંઘનના કિસ્સામાં (પ્રકાર 2 ડાયાબિટીસ મેલીટસ), ગ્લુકોઝ લોહીમાં મોટી માત્રામાં (હાઈપરગ્લાયકેમિઆ) એકઠા થાય છે, અને શરીરના કોષો (ઇન્સ્યુલિન આધારિત અવયવો સિવાય) તેમના મુખ્ય સ્ત્રોતને ગુમાવે છે. .ર્જા.
ડાયાબિટીઝના વિવિધ વર્ગો વિવિધ રીતે છે. એકસાથે, તેઓ નિદાનની રચનામાં શામેલ છે અને ડાયાબિટીઝવાળા દર્દીની સ્થિતિના એકદમ સચોટ વર્ણનને મંજૂરી આપે છે.
ઇટીઓલોજિકલ વર્ગીકરણ સંપાદન
I. પ્રકાર 1 ડાયાબિટીસ અથવા કિશોર ડાયાબિટીસ, જો કે, કોઈપણ વયના લોકો બીમાર થઈ શકે છે (cell-સેલ વિનાશ સંપૂર્ણ જીવનભર ઇન્સ્યુલિનની ઉણપના વિકાસ તરફ દોરી જાય છે)
* નોંધ: કેટેગરીઝ: "સામાન્ય શરીરના વજનવાળા લોકોમાં" અને "વધુ વજનવાળા લોકોમાં" 1999 માં ડબ્લ્યુએચઓ દ્વારા રદ કરવામાં આવ્યા હતા સ્ત્રોત 2148 દિવસ ઉલ્લેખિત નથી .
- ઇન્સ્યુલિન અને / અથવા તેના રીસેપ્ટર્સની આનુવંશિક ખામી (અસામાન્યતા),
- બાહ્ય સ્વાદુપિંડનું રોગો,
- અંતocસ્ત્રાવી રોગો (એન્ડોક્રિનોપેથીઝ): ઇટસેન્કો-કુશિંગનું સિંડ્રોમ, એક્રોમેગલી, વિખેરી નાખે છે ઝેરી ગોઇટર, ફેયોક્રોમાસાયટોમા અને અન્ય,
- ડ્રગ ડાયાબિટીસ
- ચેપ પ્રેરિત ડાયાબિટીસ
- રોગપ્રતિકારક-મધ્યસ્થ ડાયાબિટીસના અસામાન્ય સ્વરૂપો,
- ડાયાબિટીસ સાથે મળીને આનુવંશિક સિન્ડ્રોમ્સ.
IV. સગર્ભાવસ્થા ડાયાબિટીસ - હાઈપરગ્લાયકેમિઆ દ્વારા વર્ગીકૃત થયેલ પેથોલોજીકલ સ્થિતિ જે કેટલીક સ્ત્રીઓમાં ગર્ભાવસ્થા દરમિયાન થાય છે અને સામાન્ય રીતે બાળજન્મ પછી સ્વયંભૂ અદૃશ્ય થઈ જાય છે.
* નોંધ: ડાયાબિટીઝના દર્દીઓમાં ગર્ભાવસ્થાથી અલગ થવું જોઈએ.
ડબ્લ્યુએચઓ ની ભલામણો અનુસાર સગર્ભા સ્ત્રીઓમાં ડાયાબિટીસના નીચેના પ્રકારોને અલગ પાડવામાં આવે છે:
- ગર્ભાવસ્થા પહેલા પ્રકાર 1 ડાયાબિટીસ મળી.
- પ્રકાર 2 ડાયાબિટીસ મેલીટસ ગર્ભાવસ્થા પહેલા શોધી કા detected્યો.
- સગર્ભા ડાયાબિટીસ મેલીટસ - આ શબ્દ ગર્ભાવસ્થા દરમિયાન થતી કોઈપણ ગ્લુકોઝ સહિષ્ણુતાના વિકારને જોડે છે.
સરળ પ્રવાહ ફેરફાર કરો
આ રોગનું હળવું (હું ડિગ્રી) સ્વરૂપ ગ્લિસેમિયાના નીચલા સ્તર દ્વારા વર્ગીકૃત થયેલ છે, જે ખાલી પેટ પર 8 એમએમઓએલ / એલ કરતાં વધી શકતું નથી, જ્યારે આખા દિવસમાં લોહીમાં ખાંડની માત્રામાં કોઈ મોટી વધઘટ નથી, તો મામૂલી દૈનિક ગ્લુકોસુરિયા (નિશાનોથી 20 જી / એલ સુધી). આહાર ઉપચાર દ્વારા વળતર જાળવવામાં આવે છે. ડાયાબિટીસના હળવા સ્વરૂપ સાથે, ડાયાબિટીસ મેલીટસવાળા દર્દીમાં પૂર્વજરૂરી અને કાર્યાત્મક તબક્કાની એન્જીયોરોપથી નિદાન કરી શકાય છે.
મધ્યમ તીવ્રતા સંપાદન
ડાયાબિટીસ મેલિટસની મધ્યમ (II ડિગ્રી) તીવ્રતા સાથે, ઉપવાસ ગ્લાયસીમિયા વધે છે, નિયમ પ્રમાણે, 14 એમએમઓએલ / એલ સુધી, દિવસ દરમિયાન ગ્લાયકેમિક વધઘટ, દૈનિક ગ્લુકોસુરિયા સામાન્ય રીતે 40 ગ્રામ / એલ કરતાં વધી શકતા નથી, કેટોસિસ અથવા કેટોસિડોસિસ ક્યારેક-ક્યારેક વિકસે છે. ડાયાબિટીસની વળતર આહાર દ્વારા અને ખાંડને ઘટાડતા મૌખિક એજન્ટોના વહીવટ દ્વારા અથવા ઇન્સ્યુલિનના વહીવટ દ્વારા (ગૌણ સલ્ફાઇમાઇડ પ્રતિકારના કિસ્સામાં) પ્રાપ્ત થાય છે જે દરરોજ 40 OD કરતા વધારે નથી. આ દર્દીઓમાં, વિવિધ સ્થાનિકીકરણ અને કાર્યાત્મક તબક્કાના ડાયાબિટીસ એન્જીયોનોરોપથી શોધી શકાય છે.
ભારે વર્તમાન સંપાદન
ડાયાબિટીસના ગંભીર (III ડિગ્રી) ફોર્મ ગ્લાયસીમિયા (14 એમએમઓએલ / એલ કરતા વધુ ખાલી પેટ પર), રક્ત ખાંડમાં દિવસ દરમિયાન નોંધપાત્ર વધઘટ, ઉચ્ચ ગ્લુકોસુરિયા (40-50 જી / એલથી વધુ) દ્વારા વર્ગીકૃત થયેલ છે. દર્દીઓને 60 ઓડી અથવા વધુ ડોઝ પર સતત ઇન્સ્યુલિન ઉપચારની જરૂર હોય છે, તેઓએ વિવિધ ડાયાબિટીક એન્જીયોન્યુરોપથી જાહેર કરી છે.
નિદાન
જ્યારે નિદાન કરવામાં આવે છે, ત્યારે ડાયાબિટીઝનો પ્રકાર પ્રથમ સ્થાને મૂકવામાં આવે છે, પ્રકાર 2 ડાયાબિટીઝ માટે, મૌખિક હાયપોગ્લાયકેમિક એજન્ટો પ્રત્યે સંવેદનશીલતા (પ્રતિકાર સાથે અથવા વિના), રોગની તીવ્રતા, પછી કાર્બોહાઇડ્રેટ મેટાબોલિઝમની સ્થિતિ અને પછી ડાયાબિટીઝની ગૂંચવણોની સૂચિ સૂચવવામાં આવે છે.
આઇસીડી 10.0 મુજબ ડાયાબિટીસ મેલીટસનું નિદાન, વર્ગીકરણની સ્થિતિને આધારે, રોગની જટિલતાના વિભાગ E 10-14 દ્વારા એન્કોડ કરવામાં આવે છે, 0 થી 9 ના ત્રિમાસિક ચિહ્નો દ્વારા સૂચવવામાં આવે છે.
.0 કોમા સાથે .1 કેટોસીડોસિસ સાથે .2 કિડનીના નુકસાન સાથે .3 આંખના જખમ સાથે .4 ન્યુરોલોજીકલ ગૂંચવણો સાથે .5 પેરિફેરલ રુધિરાભિસરણ વિકૃતિઓ સાથે .6 અન્ય સ્પષ્ટ ગૂંચવણો સાથે .7 બહુવિધ ગૂંચવણો સાથે .8 અનિશ્ચિત ગૂંચવણો સાથે .9 કોઈ ગૂંચવણો નથી.
ડાયાબિટીઝના આનુવંશિક વલણને હાલમાં સાબિત માનવામાં આવે છે.પ્રથમ વખત, આવી કલ્પના 1896 માં વ્યક્ત કરવામાં આવી હતી, જ્યારે તેની પુષ્ટિ ફક્ત આંકડાકીય નિરીક્ષણો દ્વારા કરવામાં આવી છે. 1974 માં, જે. નેરૂપ એટ અલ., એ. જી. ગુડવર્થ અને જે. સી. વુડ્રો, હિસ્ટોકોમ્પેટીબિલિટી લ્યુકોસાઇટ એન્ટિજેન્સ અને પ્રકાર 1 ડાયાબિટીસ મેલિટસના બી-લોકસ અને પ્રકાર 2 ડાયાબિટીઝવાળા વ્યક્તિઓમાં તેમની ગેરહાજરી વચ્ચેનો સંબંધ શોધી કા .્યા.
ત્યારબાદ, અસંખ્ય આનુવંશિક ભિન્નતા ઓળખવામાં આવી, જે ડાયાબિટીઝના દર્દીઓના જીનોમમાં બાકીની વસ્તીની તુલનામાં ખૂબ સામાન્ય છે. તેથી, ઉદાહરણ તરીકે, જીનોમમાં બી 8 અને બી 15 ની હાજરીએ એક સાથે રોગના જોખમને આશરે 10 ગણો વધારો કર્યો. ડીડબ્લ્યુ 3 / ડીઆરડબ્લ્યુ 4 માર્કર્સની હાજરી રોગના જોખમને 9.4 ગણો વધારે છે. ડાયાબિટીસના લગભગ 1.5% કેસો એમટી-ટીએલ 1 મિટોકોન્ડ્રીયલ જનીનના એ 3243 જી પરિવર્તન સાથે સંકળાયેલા છે.
જો કે, એ નોંધવું જોઇએ કે પ્રકાર 1 ડાયાબિટીસ સાથે, આનુવંશિક વિજાતીયતા જોવા મળે છે, એટલે કે, જનીનોના જુદા જુદા જૂથો દ્વારા આ રોગ થઈ શકે છે. એક પ્રયોગશાળા ડાયગ્નોસ્ટિક સાઇન જે તમને 1 લી ડાયાબિટીસ નક્કી કરવાની મંજૂરી આપે છે તે લોહીમાં સ્વાદુપિંડ-કોષોને એન્ટિબોડીઝની શોધ છે. વારસાની પ્રકૃતિ હાલમાં સંપૂર્ણપણે સ્પષ્ટ નથી, વારસાની આગાહી કરવાની મુશ્કેલી ડાયાબિટીસ મેલિટસની આનુવંશિક વિજાતીયતા સાથે સંકળાયેલ છે, અને પર્યાપ્ત વારસાના મોડેલના નિર્માણ માટે વધારાના આંકડાકીય અને આનુવંશિક અભ્યાસની જરૂર છે.
ડાયાબિટીસ મેલિટસના પેથોજેનેસિસમાં, બે મુખ્ય લિંક્સને અલગ પાડવામાં આવે છે:
- સ્વાદુપિંડના અંતocસ્ત્રાવી કોષો દ્વારા ઇન્સ્યુલિનનું અપૂરતું ઉત્પાદન,
- રચનામાં ફેરફાર અથવા ઇન્સ્યુલિન માટેના ચોક્કસ રીસેપ્ટર્સની સંખ્યામાં ઘટાડો, ઇન્સ્યુલિનની રચનામાં ફેરફાર અથવા સેલ ઓર્ગેનલ્સમાં રીસેપ્ટર્સથી સંકેત સંક્રમણની અંતtraકોશિક પદ્ધતિઓના ઉલ્લંઘનના પરિણામે શરીરના પેશીઓ (ઇન્સ્યુલિન પ્રતિકાર) ના કોષો સાથે ઇન્સ્યુલિનની ક્રિયાપ્રતિક્રિયામાં વિક્ષેપ.
ડાયાબિટીઝનો વારસાગત વલણ છે. જો માતાપિતામાંથી કોઈ બીમાર છે, તો પછી પ્રકાર 1 ડાયાબિટીઝ વારસામાં લેવાની સંભાવના 10% છે, અને પ્રકાર 2 ડાયાબિટીસ 80% છે.
સ્વાદુપિંડની અપૂર્ણતા (પ્રકાર 1 ડાયાબિટીસ)
પ્રથમ પ્રકારનાં ડિસઓર્ડર એ પ્રકાર 1 ડાયાબિટીસ માટે લાક્ષણિક છે (જૂનું નામ છે ઇન્સ્યુલિન આધારિત ડાયાબિટીસ) આ પ્રકારના ડાયાબિટીસના વિકાસનો પ્રારંભિક બિંદુ એ સ્વાદુપિંડના અંતocસ્ત્રાવી કોશિકાઓ (લેંગેરેહન્સ આઇલેટ્સ) નો મોટા પ્રમાણમાં વિનાશ છે અને પરિણામે, લોહીના ઇન્સ્યુલિનના સ્તરમાં નિર્ણાયક ઘટાડો.
સ્વાદુપિંડના અંતocસ્ત્રાવી કોષોનું સામૂહિક મૃત્યુ વાયરલ ચેપ, કેન્સર, સ્વાદુપિંડનો સ્વાદ, સ્વાદુપિંડને ઝેરી નુકસાન, તાણની પરિસ્થિતિઓ, વિવિધ સ્વયંપ્રતિરક્ષા રોગોમાં થાય છે જેમાં રોગપ્રતિકારક શક્તિના કોષો સ્વાદુપિંડના-એન્ટિબોડીઝ સામે એન્ટિબોડીઝ ઉત્પન્ન કરે છે, તેનો નાશ કરે છે. મોટાભાગના કેસોમાં આ પ્રકારની ડાયાબિટીસ એ બાળકો અને યુવાન લોકો (40 વર્ષ સુધીના) ની લાક્ષણિકતા છે.
મનુષ્યમાં, આ રોગ ઘણી વાર આનુવંશિક રીતે નક્કી કરવામાં આવે છે અને 6 ઠ્ઠી રંગસૂત્ર પર સ્થિત અસંખ્ય જનીનોમાં ખામીને કારણે થાય છે. આ ખામીઓ સ્વાદુપિંડના કોશિકાઓ માટે શરીરના સ્વયંપ્રતિકારક આક્રમણ માટે એક સંભાવના બનાવે છે અને cells-કોષોની પુનર્જીવન ક્ષમતાને પ્રતિકૂળ અસર કરે છે.
કોઈપણ સાયટોટોક્સિક એજન્ટો દ્વારા કોષોને થયેલા સ્વયંપ્રતિરક્ષાના નુકસાનનો આધાર એ છે. આ જખમ anટોઆન્ટીજેન્સના પ્રકાશનનું કારણ બને છે, જે મેક્રોફેજેસ અને ટી-હત્યારાઓની પ્રવૃત્તિને ઉત્તેજિત કરે છે, જે બદલામાં લોહીમાં ઇન્ટરલ્યુકિન્સની રચના અને પ્રકાશન તરફ દોરી જાય છે સાંદ્રતા પર જે સ્વાદુપિંડના કોષો પર ઝેરી અસર કરે છે. ગ્રંથિના પેશીઓમાં સ્થિત મેક્રોફેજ દ્વારા પણ કોષોને નુકસાન થાય છે.
ઉશ્કેરણીજનક પરિબળો લાંબા સમય સુધી સ્વાદુપિંડના કોષ હાયપોક્સિયા અને ઉચ્ચ કાર્બોહાઇડ્રેટ, ચરબીથી સમૃદ્ધ અને પ્રોટીન આહારમાં ઓછું હોઈ શકે છે, જે આઇલેટ સેલ્સની ગુપ્ત પ્રવૃત્તિમાં ઘટાડો તરફ દોરી જાય છે અને લાંબા ગાળે તેમના મૃત્યુ માટે.મોટા પ્રમાણમાં કોષ મૃત્યુની શરૂઆત પછી, તેમના સ્વતmપ્રતિકારક નુકસાનની પદ્ધતિ શરૂ થાય છે.
એક્સ્ટ્રાપેનક્રેટિક અપૂર્ણતા (પ્રકાર 2 ડાયાબિટીસ) સંપાદિત કરો
પ્રકાર 2 ડાયાબિટીઝ (અપ્રચલિત નામ - બિન-ઇન્સ્યુલિન આધારિત ડાયાબિટીસ) ફકરા 2 માં ઉલ્લેખિત ઉલ્લંઘન દ્વારા વર્ગીકૃત થયેલ છે (ઉપર જુઓ). આ પ્રકારની ડાયાબિટીસમાં, ઇન્સ્યુલિન સામાન્ય અથવા તો વધેલી માત્રામાં ઉત્પન્ન થાય છે, જો કે, શરીરના કોષો સાથે ઇન્સ્યુલિનની ક્રિયાપ્રતિક્રિયાની પદ્ધતિ (ઇન્સ્યુલિન પ્રતિકાર) નું ઉલ્લંઘન થાય છે.
ઇન્સ્યુલિન પ્રતિકારનું મુખ્ય કારણ મેદસ્વીપણામાં ઇન્સ્યુલિન મેમ્બ્રેન રીસેપ્ટર્સના કાર્યોનું ઉલ્લંઘન છે (મુખ્ય જોખમ પરિબળ, ડાયાબિટીસના દર્દીઓમાં 80% વજન વધારે છે) - રીસેપ્ટર્સ તેમની રચના અથવા માત્રામાં ફેરફારને કારણે હોર્મોન સાથે સંપર્ક કરવામાં અસમર્થ બની જાય છે. ઉપરાંત, ટાઇપ 2 ડાયાબિટીસના કેટલાક પ્રકારો સાથે, ઇન્સ્યુલિનની રચના (આનુવંશિક ખામી) પોતે ખલેલ પહોંચાડે છે. મેદસ્વીપણા ઉપરાંત, પ્રકાર 2 ડાયાબિટીઝના જોખમનાં પરિબળો પણ છે: વૃદ્ધાવસ્થા, ધૂમ્રપાન, દારૂ પીવો, હાયપરટેન્શન, ક્રોનિક અતિશય આહાર, બેઠાડુ જીવનશૈલી. સામાન્ય રીતે, આ પ્રકારની ડાયાબિટીસ મોટે ભાગે 40 વર્ષથી વધુ ઉંમરના લોકોને અસર કરે છે.
ટાઇપો 2 ડાયાબિટીઝની આનુવંશિક વલણ સાબિત થાય છે, જેમ કે હોમોઝાઇગસ જોડિયામાં રોગની હાજરીના 100% યોગદાન દ્વારા સૂચવવામાં આવે છે. ટાઇપ 2 ડાયાબિટીસ મેલ્લીટસમાં, ઇન્સ્યુલિન સંશ્લેષણની સર્કadianડિયન લયનું ઉલ્લંઘન અને સ્વાદુપિંડના પેશીઓમાં મોર્ફોલોજિકલ ફેરફારોની પ્રમાણમાં લાંબી ગેરહાજરી ઘણીવાર જોવા મળે છે.
રોગનો આધાર ઇન્સ્યુલિન નિષ્ક્રિયતાના પ્રવેગક અથવા ઇન્સ્યુલિન આધારિત કોષોના પટલ પર ઇન્સ્યુલિન રીસેપ્ટર્સનું ચોક્કસ વિનાશ છે.
ઇન્સ્યુલિનના વિનાશની ગતિ ઘણીવાર પોર્ટોકેવલ એનાસ્ટોમોઝની હાજરીમાં થાય છે અને પરિણામે, સ્વાદુપિંડમાંથી ઇન્સ્યુલિનનું યકૃતમાં ઝડપી પ્રવેશ, જ્યાં તે ઝડપથી નાશ પામે છે.
ઇન્સ્યુલિન રીસેપ્ટર્સનો વિનાશ એ imટોઇમ્યુન પ્રક્રિયાનું પરિણામ છે, જ્યારે anટોન્ટીબોડીઝ એન્ટીજેન્સ તરીકે ઇન્સ્યુલિન રીસેપ્ટર્સને માને છે અને તેનો નાશ કરે છે, જે ઇન્સ્યુલિન આધારિત કોષોની ઇન્સ્યુલિન સંવેદનશીલતામાં નોંધપાત્ર ઘટાડો તરફ દોરી જાય છે. લોહીમાં અગાઉની સાંદ્રતામાં ઇન્સ્યુલિનની અસરકારકતા, પર્યાપ્ત કાર્બોહાઇડ્રેટ ચયાપચયની ખાતરી કરવા માટે અપૂરતી બની જાય છે.
આના પરિણામે, પ્રાથમિક અને ગૌણ વિકૃતિઓ વિકસે છે:
પ્રાથમિક
- ગ્લાયકોજેન સંશ્લેષણ ધીમું
- ગ્લુકોનિડેઝ પ્રતિક્રિયા દર ધીમું
- યકૃતમાં ગ્લુકોનોજેનેસિસનું પ્રવેગક
- ગ્લુકોસુરિયા
- હાયપરગ્લાયકેમિઆ
- ગ્લુકોઝ સહિષ્ણુતામાં ઘટાડો
- પ્રોટીન સંશ્લેષણ ધીમું
- ફેટી એસિડ સંશ્લેષણને ધીમું બનાવવું
- ડેપોમાંથી પ્રોટીન અને ફેટી એસિડ્સના પ્રકાશનનું પ્રવેગક
- Er-કોષોમાં ઇન્સ્યુલિનના ઝડપી સ્ત્રાવના તબક્કાને હાયપરગ્લાયકેમિઆથી અવ્યવસ્થિત કરવામાં આવે છે.
સ્વાદુપિંડના કોષોમાં કાર્બોહાઇડ્રેટ ચયાપચયની વિકૃતિઓના પરિણામે, એક્સ્કોસાઇટોસિસની પદ્ધતિ ખોરવાઈ જાય છે, જે બદલામાં, કાર્બોહાઇડ્રેટ ચયાપચયની વિકૃતિઓનું ઉત્તેજન તરફ દોરી જાય છે. કાર્બોહાઇડ્રેટ ચયાપચયના ઉલ્લંઘન પછી, ચરબી અને પ્રોટીન ચયાપચયની વિકૃતિઓ સ્વાભાવિક રીતે વિકાસ કરવાનું શરૂ કરે છે.
જટિલતાઓને પેથોજેનેસિસ સંપાદિત કરો
વિકાસલક્ષી મિકેનિઝમ્સને ધ્યાનમાં લીધા વિના, તમામ પ્રકારની ડાયાબિટીઝની સામાન્ય લાક્ષણિકતા એ શરીરના પેશીઓમાં લોહીમાં ગ્લુકોઝ અને મેટાબોલિક ડિસઓર્ડરમાં સતત વધારો છે જે ગ્લુકોઝને વધુ શોષી શકતા નથી.
- ગ્લુકોઝનો ઉપયોગ કરવા માટે પેશીઓની અસમર્થતા, કેટોએસિડોસિસના વિકાસ સાથે ચરબી અને પ્રોટીનનો વધતો કેટબોલિઝમ તરફ દોરી જાય છે.
- લોહીમાં ગ્લુકોઝની સાંદ્રતામાં વધારો લોહીના mસ્મોટિક પ્રેશરમાં વધારો તરફ દોરી જાય છે, જે પેશાબમાં પાણી અને ઇલેક્ટ્રોલાઇટ્સના ગંભીર નુકસાનનું કારણ બને છે.
- લોહીમાં ગ્લુકોઝની સાંદ્રતામાં સતત વધારો ઘણા અવયવો અને પેશીઓની સ્થિતિને નકારાત્મક અસર કરે છે, જે આખરે ડાયાબિટીક નેફ્રોપથી, ન્યુરોપથી, નેત્રરોગ ચિકિત્સા, માઇક્રો અને મેક્રોઆંગોપેથી, ડાયાબિટીક કોમાના વિવિધ પ્રકારો અને અન્ય જેવા ગંભીર ગૂંચવણોના વિકાસ તરફ દોરી જાય છે.
- ડાયાબિટીઝના દર્દીઓમાં, રોગપ્રતિકારક શક્તિની પ્રતિક્રિયાશીલતામાં ઘટાડો થાય છે અને ચેપી રોગોનો તીવ્ર અભ્યાસક્રમ હોય છે.
- શ્વસન અંગો. ડાયાબિટીઝ મેલીટસ ઘણીવાર પલ્મોનરી ટ્યુબરક્યુલોસિસ સાથે જોડાય છે. ડાયાબિટીઝના દર્દીઓમાં, ક્ષય રોગ ચેપ અથવા છુપાયેલા ફેસીના અંતર્ગત સક્રિયકરણના પરિણામે થઈ શકે છે. શરીરની પ્રતિકાર ઓછી થાય છે, અને પલ્મોનરી ટ્યુબરક્યુલોસિસ મોટા ભાગે નાની ઉંમરે ડાયાબિટીઝના દર્દીઓમાં થાય છે.
- પ્રજનન પ્રણાલી. ડાયાબિટીઝની સાથે, જનનાંગો પણ પ્રભાવિત થાય છે. પુરુષોમાં, જાતીય ઇચ્છા ઘણીવાર ઓછી થાય છે અથવા અદૃશ્ય થઈ જાય છે, નપુંસકતા નિર્ધારિત થાય છે, સ્ત્રીઓમાં વંધ્યત્વ, સ્વયંભૂ ગર્ભપાત, અકાળ જન્મ, ગર્ભનું ગર્ભ મૃત્યુ, એમેનોરિયા, વલ્વિટીસ, યોનિનીસિસ હોય છે.
- નર્વસ અને સ્નાયુ પ્રણાલી. બી. એમ. ગેહટ અને એન. એ. ઇલિના ડાયાબિટીસ મેલિટસમાં ન્યુરોમસ્યુલર ડિસઓર્ડરના નીચેના સ્વરૂપોને અલગ પાડે છે: 1) સપ્રમાણ પોલિનોરોપેથીઝ, 2) સિંગલ અથવા મલ્ટીપલ ન્યુરોપેથીઝ, 3) ડાયાબિટીક એમીયોટ્રોફિલ. ડાયાબિટીઝમાં નર્વસ સિસ્ટમનું સૌથી સામાન્ય અને વિશિષ્ટ નુકસાન પેરિફેરલ ડાયાબિટીક ન્યુરોપથી અથવા ડાયાબિટીક પોલિન્યુરિટિસ (સપ્રમાણતાવાળા પોલિનેરોપથી) છે.
ડાયાબિટીઝ મેલિટસ, તેમજ, ઉદાહરણ તરીકે, હાયપરટેન્શન, આનુવંશિક રીતે, પેથોફિઝિયોલોજિકલી, ક્લિનિકલી વિજાતીય રોગ છે.
ડાયાબિટીઝના ક્લિનિકલ ચિત્રમાં, લક્ષણોના બે જૂથોમાં તફાવત રાખવાનો રિવાજ છે: પ્રાથમિક અને ગૌણ.
મુખ્ય લક્ષણો શામેલ છે:
- પોલ્યુરિયા - ગ્લુકોઝ ઓગળવાને કારણે પેશાબના ઓસ્મોટિક પ્રેશરમાં વધારાને લીધે પેશાબનું વધતું વિસર્જન (સામાન્ય રીતે, પેશાબમાં ગ્લુકોઝ હોતું નથી). તે રાત્રિ સહિત, વારંવાર વિપુલ પ્રમાણમાં પેશાબ સાથે પોતાને મેનીફેસ્ટ કરે છે.
- પોલિડિપ્સિયા (સતત અગમ્ય તરસ) - પેશાબમાં પાણીના નોંધપાત્ર નુકસાન અને ઓસ્મોટિક બ્લડ પ્રેશરમાં વધારો થવાને કારણે.
- પોલિફેગી એ સતત અવિચ્છનીય ભૂખ છે. આ લક્ષણ ડાયાબિટીઝના મેટાબોલિક ડિસઓર્ડર્સને કારણે થાય છે, એટલે કે, ઇન્સ્યુલિનની ગેરહાજરીમાં ગ્લુકોઝ શોષી લેવાની અને તેની પ્રક્રિયા કરવામાં કોશિકાઓની અસમર્થતા (વિપુલ પ્રમાણમાં ભૂખ).
- વજનમાં ઘટાડો (ખાસ કરીને પ્રકાર 1 ડાયાબિટીસની લાક્ષણિકતા) એ ડાયાબિટીસનું સામાન્ય લક્ષણ છે, જે દર્દીઓની ભૂખમાં વધારો હોવા છતાં વિકસે છે. કોશિકાઓના energyર્જા ચયાપચયમાંથી ગ્લુકોઝ બંધ થવાને કારણે પ્રોટીન અને ચરબીના વધેલા કેટબોલિઝમને કારણે વજનમાં ઘટાડો (અને થાક પણ) થાય છે.
ટાઇપ 1 ડાયાબિટીઝના મુખ્ય લક્ષણો સૌથી સામાન્ય છે. તેઓ તીવ્ર વિકાસ કરી રહ્યા છે. દર્દીઓ, એક નિયમ તરીકે, તેમના દેખાવની તારીખ અથવા અવધિને સચોટ રીતે સૂચવી શકે છે.
ગૌણ લક્ષણોમાં નિમ્ન-વિશિષ્ટ ક્લિનિકલ સંકેતો શામેલ છે જે સમય જતાં ધીરે ધીરે વિકાસ પામે છે. આ લક્ષણો 1 લી અને 2 જી પ્રકારના બંનેના ડાયાબિટીસ માટે લાક્ષણિકતા છે:
- મ્યુકોસ મેમ્બ્રેન,
- શુષ્ક મોં
- સામાન્ય સ્નાયુઓની નબળાઇ
- માથાનો દુખાવો
- બળતરા ત્વચાના જખમ જેની સારવાર કરવી મુશ્કેલ છે,
- દ્રષ્ટિની ક્ષતિ
- પ્રકાર 1 ડાયાબિટીઝવાળા પેશાબમાં એસિટોનની હાજરી. એસીટોન એ ચરબીના ભંડારને બર્ન કરવાનું પરિણામ છે.
પ્રકાર 1 અને પ્રકાર 2 ડાયાબિટીસનું નિદાન એ મુખ્ય લક્ષણોની હાજરી દ્વારા સુવિધા આપવામાં આવે છે: પોલીયુરિયા, પોલિફેજિયા, વજન ઘટાડવું. જો કે, મુખ્ય ડાયગ્નોસ્ટિક પદ્ધતિ લોહીમાં ગ્લુકોઝની સાંદ્રતા નક્કી કરવાની છે. કાર્બોહાઇડ્રેટ ચયાપચયના વિઘટનની તીવ્રતા નક્કી કરવા માટે, ગ્લુકોઝ સહિષ્ણુતા પરીક્ષણનો ઉપયોગ થાય છે.
ડાયાબિટીસનું નિદાન આ સંકેતોના સંયોગના કિસ્સામાં સ્થાપિત થયેલ છે:
- ઉપવાસ રુધિરકેન્દ્રિય રક્તમાં ખાંડ (ગ્લુકોઝ) ની સાંદ્રતા 6.1 એમએમઓએલ / લિ (લિટર દીઠ મિલિમોલ) થી વધી જાય છે, અને ઇન્જેશન પછીના 2 કલાક (પોસ્ટટ્રાન્ડલ ગ્લાયસીમિયા) 11.1 એમએમઓએલ / એલ કરતાં વધી જાય છે,
- ગ્લુકોઝ સહિષ્ણુતા પરિક્ષણના પરિણામે (શંકાસ્પદ કેસોમાં), લોહીમાં શર્કરાનું સ્તર 11.1 એમએમઓએલ / એલ કરતા વધી જાય છે (પ્રમાણભૂત પુનરાવર્તનમાં),
- ગ્લાયકોસાઇલેટેડ હિમોગ્લોબિનનું સ્તર 9.9% કરતા વધારે (5..9--6..5% - શંકાસ્પદ રીતે, 6..5% કરતા વધારે ડાયાબિટીઝ થવાની સંભાવના છે),
- ખાંડ પેશાબમાં હાજર છે
- પેશાબમાં એસીટોન હોય છે (એસેટોન્યુરિયા, (એસિટોન ડાયાબિટીઝ વિના હોઇ શકે છે)).
સૌથી સામાન્ય પ્રકાર 2 ડાયાબિટીસ મેલીટસ (વસ્તીના તમામ કિસ્સાઓમાં 90% સુધી). પ્રકાર 1 ડાયાબિટીસ મેલીટસ જાણીતું છે, સંપૂર્ણ ઇન્સ્યુલિન અવલંબન, પ્રારંભિક અભિવ્યક્તિ અને ગંભીર અભ્યાસક્રમ દ્વારા વર્ગીકૃત થયેલ છે. આ ઉપરાંત, ડાયાબિટીઝના અન્ય ઘણા પ્રકારો છે, પરંતુ તે બધા ક્લિનિકલી હાઈપરગ્લાયકેમિઆ અને ડાયાબિટીસ દ્વારા પ્રગટ થાય છે.
પ્રકાર 1 ડાયાબિટીસ
પ્રકાર 1 ડાયાબિટીસના વિકાસની પેથોજેનેટિક મિકેનિઝમ, સ્વાદુપિંડના અંતocસ્ત્રાવી કોષો દ્વારા ઇન્સ્યુલિનની અપૂર્ણતા અને સ્ત્રાવના પર આધારિત છે (સ્વાદુપિંડના cells-કોષો), ચોક્કસ પરિબળો (વાયરલ ચેપ, તાણ, સ્વયંપ્રતિરક્ષા આક્રમણ અને અન્ય) ના પ્રભાવના પરિણામે તેમના વિનાશને કારણે થાય છે. વસ્તીમાં પ્રકાર 1 ડાયાબિટીસનું પ્રમાણ ડાયાબિટીઝના તમામ કિસ્સાઓમાં 10-15% સુધી પહોંચે છે. આ રોગ બાળપણ અથવા કિશોરાવસ્થાના મુખ્ય લક્ષણોના અભિવ્યક્તિ દ્વારા વર્ગીકૃત થયેલ છે, કાર્બોહાઇડ્રેટ ચયાપચયના વિઘટનની પૃષ્ઠભૂમિ સામે ગૂંચવણોના ઝડપી વિકાસ. મુખ્ય ઉપચાર પદ્ધતિ એ ઇન્સ્યુલિન ઇન્જેક્શન છે જે શરીરના ચયાપચયને સામાન્ય બનાવે છે. ઇન્સ્યુલિન ઇન્સ્યુલિન સિરીંજ, પેન સિરીંજ અથવા વિશેષ મીટરિંગ પંપનો ઉપયોગ કરીને સબક્યુટ્યુન ઇંજેક્શન આપવામાં આવે છે. જો સારવાર ન કરવામાં આવે તો, પ્રકાર 1 ડાયાબિટીસ ઝડપથી પ્રગતિ કરે છે અને કેટોસીડોસિસ અને ડાયાબિટીક કોમા જેવી ગંભીર ગૂંચવણો તરફ દોરી જાય છે. .
પ્રકાર 2 ડાયાબિટીસ
આ પ્રકારના રોગનું પેથોજેનેસિસ ઇન્સ્યુલિન (ઇન્સ્યુલિન પ્રતિકાર) ની ક્રિયા પ્રત્યે ઇન્સ્યુલિન આધારિત પેશીઓની સંવેદનશીલતામાં ઘટાડો પર આધારિત છે. રોગના પ્રારંભિક તબક્કે, ઇન્સ્યુલિન સામાન્ય અથવા તો વધેલી માત્રામાં સંશ્લેષણ કરવામાં આવે છે. રોગના પ્રારંભિક તબક્કામાં દર્દીના આહાર અને વજનમાં ઘટાડો કાર્બોહાઇડ્રેટ ચયાપચયને સામાન્ય બનાવવા, ઇન્સ્યુલિનમાં પેશીઓની સંવેદનશીલતાને પુનર્સ્થાપિત કરવામાં અને યકૃતના સ્તરે ગ્લુકોઝ સંશ્લેષણને ઘટાડવામાં મદદ કરે છે. જો કે, રોગની પ્રગતિ દરમિયાન, સ્વાદુપિંડનું ins-કોષો દ્વારા ઇન્સ્યુલિનનું બાયોસિન્થેસિસ ઘટે છે, જે ઇન્સ્યુલિન તૈયારીઓ સાથે હોર્મોન રિપ્લેસમેન્ટ થેરાપી સૂચવવાનું જરૂરી બનાવે છે.
પ્રકાર 2 ડાયાબિટીઝ પુખ્ત વસ્તીમાં ડાયાબિટીઝના તમામ કિસ્સાઓમાં 85-90% સુધી પહોંચે છે અને મોટા ભાગે 40 થી વધુ લોકોમાં મેનીફેસ્ટ થાય છે, સામાન્ય રીતે મેદસ્વીપણાની સાથે. રોગ ધીમે ધીમે વિકસે છે, કોર્સ હળવા છે. ક્લિનિકલ ચિત્રમાં એકીકૃત લક્ષણો જોવા મળે છે, કેટોસિડોસિસ ભાગ્યે જ વિકસે છે. વર્ષોથી સતત હાઈપરગ્લાયકેમિઆ માઇક્રો- અને મેક્રોઆંગોપેથી, નેફ્રો- અને ન્યુરોપથી, રેટિનોપેથી અને અન્ય ગૂંચવણોના વિકાસ તરફ દોરી જાય છે.
શરીર-ડાયાબિટીસ ફેરફાર કરો
આ રોગ આનુવંશિક ખામીને કારણે soટોસોમલ પ્રભાવશાળી રોગોનું વિજાતીય જૂથ છે, જે સ્વાદુપિંડના β-કોષોના સિક્રેટરી કાર્યમાં બગાડ તરફ દોરી જાય છે. મધુપ્રમેહ 5% ડાયાબિટીસ દર્દીઓમાં થાય છે. તે પ્રમાણમાં નાની ઉંમરે શરૂઆતથી અલગ પડે છે. દર્દીને ઇન્સ્યુલિનની જરૂર હોય છે, પરંતુ, પ્રકાર 1 ડાયાબિટીસવાળા દર્દીઓથી વિપરીત, ઓછી ઇન્સ્યુલિન માંગ હોય છે, સફળતાપૂર્વક વળતર પ્રાપ્ત કરે છે. સી-પેપ્ટાઇડના સૂચક સામાન્ય છે, ત્યાં કોઈ કેટોસિડોસિસ નથી. આ રોગ શરતી રીતે "મધ્યવર્તી" પ્રકારનાં ડાયાબિટીઝને આભારી હોઈ શકે છે: તેમાં પ્રકાર 1 અને પ્રકાર 2 ડાયાબિટીઝની લાક્ષણિકતાઓ છે.
સગર્ભાવસ્થા ડાયાબિટીસ
તે ગર્ભાવસ્થા દરમિયાન થાય છે અને બાળજન્મ પછી સંપૂર્ણપણે અદૃશ્ય થઈ શકે છે અથવા ખૂબ સરળ થઈ શકે છે. સગર્ભાવસ્થા ડાયાબિટીઝની મિકેનિઝમ્સ ટાઇપ 2 ડાયાબિટીઝ જેવી જ છે. સગર્ભા સ્ત્રીઓમાં સગર્ભાવસ્થા ડાયાબિટીસની ઘટના લગભગ 2-5% છે. આ હકીકત હોવા છતાં કે જન્મ પછી આ પ્રકારની ડાયાબિટીસ સંપૂર્ણપણે અદૃશ્ય થઈ શકે છે, ગર્ભાવસ્થા દરમિયાન આ રોગ માતા અને બાળકના સ્વાસ્થ્યને નોંધપાત્ર નુકસાન પહોંચાડે છે.સગર્ભાવસ્થા દરમિયાન સગર્ભાવસ્થામાં ડાયાબિટીઝની સ્ત્રીઓમાં પછીથી ટાઇપ 2 ડાયાબિટીસ થવાનું જોખમ વધારે છે. ગર્ભ પર ડાયાબિટીઝની અસર બાળકના વધારાનું વજન (મcક્રોસોમિયા), વિવિધ વિકૃતિઓ અને જન્મજાત ખોડખાપણમાં વ્યક્ત કરવામાં આવે છે. આ લક્ષણ સંકુલને ડાયાબિટીસ ફેનોપેથી તરીકે વર્ણવવામાં આવે છે.
તીવ્ર સંપાદન
તીવ્ર ગૂંચવણો એ શરતો છે જે ડાયાબિટીસ મેલીટસની હાજરીમાં દિવસોમાં અથવા કલાકોની અંદર વિકસે છે:
- ડાયાબિટીક કેટોએસિડોસિસ - એક ગંભીર સ્થિતિ જે મધ્યવર્તી ચરબી ચયાપચય (કીટોન સંસ્થાઓ) ના ઉત્પાદનોના લોહીમાં સંચયને લીધે વિકસે છે. તે સહવર્તી રોગો સાથે થાય છે, ખાસ કરીને ચેપ, ઇજાઓ, ઓપરેશન અને કુપોષણ. તે ચેતનાના નુકસાન અને શરીરના મહત્વપૂર્ણ કાર્યોનું ઉલ્લંઘન તરફ દોરી શકે છે. તાત્કાલિક હોસ્પિટલમાં દાખલ થવા માટે તે એક મહત્વપૂર્ણ સંકેત છે.
- હાઈપોગ્લાયકેમિઆ - સામાન્ય મૂલ્યની નીચે લોહીમાં ગ્લુકોઝમાં ઘટાડો (સામાન્ય રીતે 3.3 એમએમઓએલ / એલની નીચે), ખાંડ-ઘટાડતી દવાઓ, સહવર્તી રોગો, અસામાન્ય શારીરિક પ્રવૃત્તિ અથવા અપૂરતી પોષણ, મજબૂત આલ્કોહોલના સેવનના ઓવરડોઝને કારણે થાય છે. પ્રથમ સહાયમાં દર્દીને ખાંડ અથવા કોઈપણ મીઠું પીણુંનું સમાધાન આપવામાં આવે છે, કાર્બોહાઇડ્રેટથી સમૃદ્ધ ખોરાક ખાવાથી (ખાંડ અથવા મધને જીભ હેઠળ ઝડપી શોષણ માટે રાખી શકાય છે), જો ગ્લુકોગન તૈયારીઓ સ્નાયુમાં રજૂ કરવામાં આવે છે, તો 40% ગ્લુકોઝ સોલ્યુશન નસમાં નાખવામાં આવે છે (પહેલાં 40% ગ્લુકોઝ સોલ્યુશનની રજૂઆતને વિટામિન બીથી સબક્યુટની રીતે સંચાલિત કરવાની જરૂર છે1 - સ્થાનિક સ્નાયુઓની હાડકાની રોકથામ).
- હાયપરosસ્મોલર કોમા. તે મુખ્યત્વે વૃદ્ધ દર્દીઓમાં ટાઇપ 2 ડાયાબિટીસવાળા અથવા તેના ઇતિહાસ વિના જોવા મળે છે અને તે હંમેશાં ગંભીર ડિહાઇડ્રેશન સાથે સંકળાયેલું છે. ઘણીવાર સિન્ડ્રોમના વિકાસ પહેલાં દિવસોથી અઠવાડિયા પહેલા પોલિરીઆ અને પોલિડિપ્સિયા હોય છે. વૃદ્ધ લોકો હાયપરસ્મોલર કોમા માટે સંભવિત હોય છે, કારણ કે તેઓ ઘણીવાર તરસની દ્રષ્ટિનું ઉલ્લંઘન અનુભવે છે. બીજી જટિલ સમસ્યા - કિડનીના કાર્યમાં પરિવર્તન (સામાન્ય રીતે વૃદ્ધોમાં જોવા મળે છે) - પેશાબમાં વધુ પડતા ગ્લુકોઝની મંજૂરીને અટકાવે છે. બંને પરિબળો ડિહાઇડ્રેશન અને ચિહ્નિત હાયપરગ્લાયકેમિઆમાં ફાળો આપે છે. મેટાબોલિક એસિડિસિસની ગેરહાજરી લોહીમાં અને / અથવા કાઉંટરિન્સુલિન હોર્મોન્સના નીચલા સ્તરમાં ફેલાતા ઇન્સ્યુલિનની હાજરીને કારણે છે. આ બે પરિબળો લિપોલીસીસ અને કીટોનના ઉત્પાદનને અટકાવે છે. હાયપરગ્લાયકેમિઆ કે જેણે પહેલેથી જ શરૂઆત કરી દીધી છે તેના કારણે ગ્લુકોસુરિયા, diસ્મોટિક ડાઇરisસિસ, હાયપરosસ્મોલિટી, હાઈપોવોલેમિયા, આંચકો અને સારવારની ગેરહાજરીમાં મૃત્યુ થઈ શકે છે. તાત્કાલિક હોસ્પિટલમાં દાખલ થવા માટે તે એક મહત્વપૂર્ણ સંકેત છે. પ્રીહોસ્પિટલના તબક્કે, hypotસ્મોટિક પ્રેશરને સામાન્ય બનાવવા માટે હાયપોટોનિક (0.45%) સોડિયમ ક્લોરાઇડ સ્રાવને નસોમાં નાખવામાં આવે છે, અને બ્લડ પ્રેશરમાં તીવ્ર ઘટાડો સાથે, મેસાટોન અથવા ડોપામાઇન આપવામાં આવે છે. તે (અન્ય કોમાની જેમ) ઓક્સિજન ઉપચારની સલાહ પણ આપે છે.
- લેક્ટિક એસિડ કોમા ડાયાબિટીસ મેલીટસવાળા દર્દીઓમાં, તે લોહીમાં લેક્ટિક એસિડના સંચયને કારણે થાય છે અને રક્તવાહિની, હીપેટિક અને રેનલ નિષ્ફળતાની પૃષ્ઠભૂમિની સામે, 50 વર્ષથી વધુ ઉંમરના દર્દીઓમાં પેશીઓને ઓક્સિજનની સપ્લાયમાં ઘટાડો થાય છે અને પરિણામે, પેશીઓમાં લેક્ટિક એસિડનો સંચય થાય છે. લેક્ટિક એસિડoticટિક કોમાના વિકાસ માટેનું મુખ્ય કારણ એસિડની બાજુમાં એસિડ-બેઝ બેલેન્સમાં તીવ્ર પાળી છે, ડિહાઇડ્રેશન, એક નિયમ તરીકે, આ પ્રકારના કોમા સાથે જોવા મળતું નથી. એસિડosisસિસ માઇક્રોસિરિક્યુલેશનના ઉલ્લંઘનનું કારણ બને છે, વેસ્ક્યુલર પતનનો વિકાસ. ક્લાઉડિંગ ક્લિનિકલી અવલોકન કરવામાં આવે છે (સુસ્તીથી ચેતનાના સંપૂર્ણ નુકસાન સુધી), શ્વસન નિષ્ફળતા અને કુસમૌલના શ્વાસનો દેખાવ, બ્લડ પ્રેશરમાં ઘટાડો, પેશાબની ખૂબ જ ઓછી માત્રા (ઓલિગુરિયા) અથવા તેની સંપૂર્ણ ગેરહાજરી (urનોરિયા). લેક્ટાસિડિક કોમાવાળા દર્દીઓમાં મો fromામાંથી એસિટોનની ગંધ સામાન્ય રીતે થતી નથી, પેશાબમાં એસીટોન નક્કી કરવામાં આવતી નથી. લોહીમાં ગ્લુકોઝની સાંદ્રતા સામાન્ય અથવા થોડી વધી છે.તે યાદ રાખવું જોઈએ કે લેગટાસિડિક કોમા મોટાભાગે બિગુઆનાઇડ જૂથ (ફિનોફોર્મિન, બુફોર્મિન) માંથી ખાંડ ઘટાડતી દવાઓ મેળવતા દર્દીઓમાં વિકસે છે. પ્રી-હોસ્પીટલ તબક્કે, તેઓ નસમાં વહીવટ કરે છે 2% સોડા સોલ્યુશન (ખારાના પરિચય સાથે, તીવ્ર હેમોલિસિસ વિકસી શકે છે) અને ઓક્સિજન ઉપચાર હાથ ધરવામાં આવે છે.
મોડુ સંપાદન
તે ગૂંચવણોનું જૂથ છે, જેનો વિકાસ મહિનાઓનો સમય લે છે, અને રોગના કોર્સના મોટાભાગના કિસ્સાઓમાં.
- ડાયાબિટીક રેટિનોપેથી - માઇક્રોએન્યુરિઝમ્સ, પિનપોઇન્ટ અને સ્પોટ હેમરેજિસ, સોલિડ એક્સ્યુડેટ્સ, એડીમા, નવા વાહિનીઓની રચનાના રૂપમાં રેટિનાને નુકસાન. તે ફંડસમાં હેમરેજિસ સાથે સમાપ્ત થાય છે, રેટિના ટુકડી તરફ દોરી શકે છે. રેટિનોપેથીના પ્રારંભિક તબક્કા 25% દર્દીઓમાં નક્કી કરવામાં આવે છે જે નવા નિદાન કરેલા પ્રકાર 2 ડાયાબિટીસ મેલીટસ છે. રેટિનોપેથીની ઘટનામાં દર વર્ષે 8% નો વધારો થાય છે, જેથી રોગની શરૂઆત થયાના 8 વર્ષ પછી, રેટિનોપેથી તમામ દર્દીઓમાં 50%, અને આશરે 100% દર્દીઓમાં 20 વર્ષ પછી જોવા મળે છે. તે પ્રકાર 2 સાથે વધુ સામાન્ય છે, તેની તીવ્રતાની ડિગ્રી નેફ્રોપેથીની તીવ્રતા સાથે સંબંધિત છે. આધેડ અને વૃદ્ધ લોકોમાં અંધત્વનું મુખ્ય કારણ.
- ડાયાબિટીક માઇક્રો અને મેક્રોઆંગોપેથી એ વેસ્ક્યુલર અભેદ્યતાનું ઉલ્લંઘન છે, તેમની નાજુકતામાં વધારો, થ્રોમ્બોસિસ તરફ વલણ અને એથરોસ્ક્લેરોસિસનો વિકાસ (પ્રારંભિક થાય છે, મુખ્યત્વે નાના જહાજોને અસર થાય છે).
- ડાયાબિટીક પોલિનોરોપેથી - મોટેભાગે ગ્લોવ્સ અને સ્ટોકિંગ્સના પ્રકારનાં દ્વિપક્ષીય પેરિફેરલ ન્યુરોપથીના સ્વરૂપમાં, અંગોના નીચલા ભાગોમાં શરૂ થાય છે. ન્યુરોપેથિક અલ્સર અને સાંધાના ડિસલોકેશનના વિકાસમાં પીડા અને તાપમાનની સંવેદનશીલતામાં ઘટાડો એ સૌથી મહત્વપૂર્ણ પરિબળ છે. પેરિફેરલ ન્યુરોપથીના લક્ષણો એ સુન્નપણું, બર્નિંગ સનસનાટીભર્યા અથવા પેરેસ્થેસિયા છે, જે અંતરિયાળ હાથપગથી શરૂ થાય છે. રાત્રે લક્ષણો તીવ્ર બને છે. સંવેદનશીલતા ગુમાવવાથી સરળતાથી થતી ઇજાઓ થાય છે.
- ડાયાબિટીક નેફ્રોપથી - કિડનીને નુકસાન, પ્રથમ માઇક્રોઆલ્બ્યુમિન્યુરિયા (પેશાબમાં આલ્બુમિન પ્રોટીનનું વિસર્જન), પછી પ્રોટીન્યુરિયા. તે ક્રોનિક રેનલ નિષ્ફળતાના વિકાસ તરફ દોરી જાય છે.
- ડાયાબિટીક આર્થ્રોપથી - સાંધાનો દુખાવો, "ક્રંચિંગ", મર્યાદિત ગતિશીલતા, સિનોવિયલ પ્રવાહીની માત્રામાં ઘટાડો અને સ્નિગ્ધતામાં વધારો.
- ડાયાબિટીક નેત્રરોગ ચિકિત્સા, રેટિનોપેથી ઉપરાંત, મોતિયાના પ્રારંભિક વિકાસ (લેન્સના ક્લાઉડિંગ) નો સમાવેશ કરે છે.
- ડાયાબિટીક એન્સેફાલોપથી - માનસિકતા અને મૂડમાં ફેરફાર, ભાવનાત્મક લેબલિટી અથવા ડિપ્રેસન, ડાયાબિટીક ન્યુરોપથી.
- ડાયાબિટીક પગ - પ્યુર્યુલન્ટ-નેક્રોટિક પ્રક્રિયાઓ, અલ્સર અને ઓસ્ટિઓર્ટિક્યુલર જખમના સ્વરૂપમાં ડાયાબિટીસ મેલીટસવાળા દર્દીના પગને નુકસાન, જે પેરિફેરલ ચેતા, રક્ત વાહિનીઓ, ત્વચા અને નરમ પેશીઓ, હાડકા અને સાંધામાં ફેરફારની પૃષ્ઠભૂમિ સામે થાય છે. તે ડાયાબિટીઝ મેલિટસવાળા દર્દીઓમાં અંગવિચ્છેદનનું મુખ્ય કારણ છે.
ડાયાબિટીઝ સાથે માનસિક વિકાર થવાનું જોખમ વધે છે - ડિપ્રેસન, અસ્વસ્થતા વિકાર અને ખાવાની વિકૃતિઓ. પ્રથમ અને બીજા પ્રકારનાં ડાયાબિટીસવાળા દર્દીઓમાં વસ્તીની સરેરાશ કરતા બે વાર તણાવ જોવા મળે છે. મુખ્ય ડિપ્રેસિવ ડિસઓર્ડર અને ટાઇપ 2 ડાયાબિટીઝ પરસ્પર એકબીજાની ઘટનાની સંભાવના વધારે છે. સામાન્ય વ્યવસાયિકો ઘણીવાર ડાયાબિટીઝમાં કોમોર્બિડ માનસિક વિકારના જોખમને ઓછો અંદાજ આપે છે, જે ગંભીર પરિણામો તરફ દોરી શકે છે, ખાસ કરીને યુવાન દર્દીઓમાં.
સામાન્ય સિદ્ધાંતો ફેરફાર કરો
હાલમાં, મોટાભાગના કિસ્સાઓમાં ડાયાબિટીઝની સારવાર એ રોગસંવેદનશીલ છે અને રોગના કારણોને દૂર કર્યા વિના હાલના લક્ષણોને દૂર કરવાનો લક્ષ્યાંક છે, કારણ કે ડાયાબિટીઝની અસરકારક સારવાર હજી વિકસિત થઈ નથી. ડાયાબિટીઝની સારવારમાં ડ doctorક્ટરની મુખ્ય ક્રિયાઓ છે:
- કાર્બોહાઇડ્રેટ ચયાપચય માટે વળતર.
- ગૂંચવણોની રોકથામ અને ઉપચાર.
- શરીરના વજનનું સામાન્યકરણ.
- દર્દીની તાલીમ.
કાર્બોહાઇડ્રેટ મેટાબોલિઝમ માટે વળતર બે રીતે પ્રાપ્ત થાય છે: ઇન્સ્યુલિનવાળા કોષો પ્રદાન દ્વારા, ડાયાબિટીઝના પ્રકાર પર આધાર રાખીને, અને કાર્બોહાઈડ્રેટનો સમાન અને સમાન પુરવઠો સુનિશ્ચિત કરીને, જે આહારનું પાલન કરીને પ્રાપ્ત થાય છે.
ડાયાબિટીઝની ભરપાઈ કરવામાં ખૂબ જ મહત્વપૂર્ણ ભૂમિકા એ દર્દીનું શિક્ષણ છે. ડાયાબિટીઝ એટલે શું, તે કેટલું જોખમી છે, હાઈપો- અને હાઈપરગ્લાયકેમિઆના એપિસોડના કિસ્સામાં તેણે શું કરવું જોઈએ, તેનાથી કેવી રીતે અવગણવું જોઈએ, રક્તમાં ગ્લુકોઝના સ્તરને સ્વતંત્ર રીતે નિયંત્રિત કરવા અને તેના માટે સ્વીકાર્ય ખોરાકની પ્રકૃતિ વિશે સ્પષ્ટ વિચાર હોવો જોઈએ તે વિશે દર્દીને જાગૃત હોવું જોઈએ.
ડાયાબિટીસ મેલીટસના પ્રકાર (વર્ગીકરણ)
ડાયાબિટીસનું વર્ગીકરણ આના કારણે:
- પ્રકાર 1 ડાયાબિટીસ મેલીટસ - લોહીમાં ઇન્સ્યુલિનની સંપૂર્ણ ઉણપ દ્વારા વર્ગીકૃત થયેલ છે
- સ્વયંપ્રતિરક્ષા - એન્ટિબોડીઝ હુમલો કરે છે β - સ્વાદુપિંડના કોષો અને તેમને સંપૂર્ણપણે નાશ કરે છે,
- ઇડિયોપેથિક (સ્પષ્ટ કારણ વિના)
- પ્રકાર 2 ડાયાબિટીસ મેલીટસ એ લોહીમાં ઇન્સ્યુલિનની સંબંધિત ઉણપ છે. આનો અર્થ એ કે ઇન્સ્યુલિનના સ્તરનો એક માત્રાત્મક સૂચક સામાન્ય શ્રેણીમાં રહે છે, પરંતુ લક્ષ્ય કોષ પટલ (મગજ, યકૃત, ચરબીયુક્ત પેશીઓ, સ્નાયુઓ) પર હોર્મોન રીસેપ્ટર્સની સંખ્યામાં ઘટાડો થાય છે.
- સગર્ભાવસ્થા ડાયાબિટીસ એ એક તીવ્ર અથવા લાંબી સ્થિતિ છે જે સ્ત્રીને ગર્ભ ધારણ કરતી વખતે હાયપરગ્લાયકેમિઆના સ્વરૂપમાં પ્રગટ થાય છે.
- ડાયાબિટીસ મેલીટસના અન્ય (સ્થિતીક) કારણો, સ્વાદુપિંડના પેથોલોજીથી સંબંધિત નથી તેવા કારણોને લીધે થાય છે ગ્લુકોઝ સહનશીલતા. અસ્થાયી અને કાયમી હોઈ શકે છે.
ડાયાબિટીસના પ્રકારો:
- .ષધીય
- ચેપી
- ઇન્સ્યુલિન પરમાણુ અથવા તેના રીસેપ્ટર્સની આનુવંશિક ખામીઓ,
- અન્ય અંતocસ્ત્રાવી પેથોલોજીઝ સાથે સંકળાયેલ:
- ઇટસેન્કો-કુશિંગ રોગ,
- એડ્રેનલ એડેનોમા,
- ગ્રેવ્સ રોગ.
તીવ્રતા દ્વારા ડાયાબિટીસનું વર્ગીકરણ:
- પ્રકાશ સ્વરૂપ - 8 એમએમઓએલ / એલ કરતા વધારે ન હોવાના હાઈપરગ્લાયકેમિઆની લાક્ષણિકતા, ખાંડના સ્તરોમાં દરરોજ થોડો વધઘટ, ગ્લુકોસુરિયાનો અભાવ (પેશાબમાં ખાંડ). ઇન્સ્યુલિન સાથે ફાર્માકોલોજીકલ કરેક્શનની જરૂર નથી.
ઘણી વાર, આ તબક્કે, રોગના નૈદાનિક અભિવ્યક્તિઓ ગેરહાજર હોઈ શકે છે, જો કે, સાધનસામગ્રી નિદાન દરમિયાન, પેરિફેરલ ચેતાને નુકસાન સાથે લાક્ષણિક ગૂંચવણોના પ્રારંભિક સ્વરૂપો, રેટિના, કિડની અને હૃદયના સૂક્ષ્મ જહાજો પહેલાથી જ શોધી કા .વામાં આવ્યા છે.
- મધ્યમપેરિફેરલ બ્લડ ગ્લુકોઝનું સ્તર 14 એમએમઓએલ / એલ સુધી પહોંચે છે, ગ્લુકોસુરિયા દેખાય છે (40 ગ્રામ / એલ સુધી), આવે છે કેટોએસિડોસિસ - કીટોન બોડીઝ (ફેટ સ્પ્લિટિંગ મેટાબોલિટ્સ) માં તીવ્ર વધારો.
કેટોન સંસ્થાઓ કોશિકાઓની energyર્જા ભૂખને કારણે રચાય છે. લગભગ તમામ ગ્લુકોઝ લોહીમાં ફરે છે અને કોષમાં પ્રવેશતું નથી, અને તે ચરબીનાં સ્ટોર્સનો ઉપયોગ એટીપી ઉત્પન્ન કરવા માટે કરે છે. આ તબક્કે, આહાર ઉપચાર, મૌખિક હાયપોગ્લાયકેમિક દવાઓ (મેટફોર્મિન, એકબરઝ, વગેરે) નો ઉપયોગ કરીને ગ્લુકોઝનું સ્તર નિયંત્રિત થાય છે.
કિડની, રક્તવાહિની તંત્ર, દ્રષ્ટિ, ન્યુરોલોજીકલ લક્ષણોના ઉલ્લંઘન દ્વારા ક્લિનિકલી પ્રગટ.
- ગંભીર અભ્યાસક્રમ - બ્લડ સુગર 14 એમએમઓએલ / એલ કરતાં વધી જાય છે, 20 - 30 મીમીલ સુધી ગ્લુકોસુરિયા, 50 એમએમઓએલ / એલ સુધી વધઘટ થાય છે. ઇન્સ્યુલિન ઉપચાર પર સંપૂર્ણ પરાધીનતા, રક્ત વાહિનીઓ, ચેતા, અંગ પ્રણાલીની ગંભીર તકલીફ.
હાયપરગ્લાયકેમિઆના વળતરના સ્તર દ્વારા વર્ગીકરણ:
વળતર - લાંબી અસાધ્ય રોગની હાજરીમાં શરીરની આ શરતી સ્થિતિ સામાન્ય છે. આ રોગના 3 તબક્કાઓ છે:
- વળતર - આહાર અથવા ઇન્સ્યુલિન ઉપચાર સામાન્ય રક્ત ગ્લુકોઝના આંકડા પ્રાપ્ત કરી શકે છે. એન્જીયોપેથી અને ન્યુરોપથી પ્રગતિ કરતા નથી. દર્દીની સામાન્ય સ્થિતિ લાંબા સમય સુધી સંતોષકારક રહે છે. કિડનીમાં સુગર મેટાબોલિઝમનું ઉલ્લંઘન નથી, કીટોન બોડીઝની ગેરહાજરી, એસિટોન છે. ગ્લાયકોસાઇલેટેડ હિમોગ્લોબિન "5%" ની કિંમત કરતા વધુ નથી,
- સાથેવળતર - સારવાર રક્તની ગણતરીઓ અને રોગના નૈદાનિક અભિવ્યક્તિઓને સંપૂર્ણપણે સુધારી શકતી નથી.બ્લડ ગ્લુકોઝ 14 એમએમઓએલ / એલ કરતા વધારે નથી. સુગરના પરમાણુ લાલ રક્ત કોશિકાઓને નુકસાન પહોંચાડે છે અને ગ્લાયકોસાઇલેટેડ હિમોગ્લોબિન દેખાય છે, કિડનીમાં માઇક્રોવાસ્ક્યુલર નુકસાન પેશાબમાં ગ્લુકોઝની થોડી માત્રા તરીકે દેખાય છે (40 ગ્રામ / એલ સુધી). પેશાબમાં એસિટોન મળ્યું નથી, તેમ છતાં, કેટોસીડોસિસના હળવા અભિવ્યક્તિ શક્ય છે,
- વિઘટન - ડાયાબિટીઝના દર્દીઓનો સૌથી ગંભીર તબક્કો. તે સામાન્ય રીતે રોગના અંતિમ તબક્કે થાય છે અથવા સ્વાદુપિંડનું સંપૂર્ણ નુકસાન, તેમજ ઇન્સ્યુલિન રીસેપ્ટર્સને થાય છે. તે કોમા સુધીના દર્દીની સામાન્ય ગંભીર સ્થિતિ દ્વારા વર્ગીકૃત થયેલ છે. ફાર્મની મદદથી ગ્લુકોઝનું સ્તર સુધારી શકાતું નથી. તૈયારીઓ (14 એમએમઓએલ / એલથી વધુ). ઉચ્ચ પેશાબની ખાંડ (50 જી / એલથી વધુ), એસીટોન. ગ્લાયકોસાઇલેટેડ હિમોગ્લોબિન ધોરણથી નોંધપાત્ર રીતે વધી જાય છે, હાયપોક્સિયા થાય છે. લાંબા કોર્સ સાથે, આ સ્થિતિ કોમા અને મૃત્યુ તરફ દોરી જાય છે.
ડાયેટ થેરેપી ફેરફાર કરો
ડાયાબિટીસ માટેનો આહાર એ સારવારનો આવશ્યક ભાગ છે, તેમજ ખાંડ-ઘટાડતી દવાઓ અથવા ઇન્સ્યુલિનનો ઉપયોગ. આહાર વિના, કાર્બોહાઇડ્રેટ ચયાપચય માટે વળતર શક્ય નથી. એ નોંધવું જોઇએ કે પ્રકાર 2 ડાયાબિટીઝવાળા કેટલાક કિસ્સાઓમાં, કાર્બોહાઇડ્રેટ ચયાપચયની ભરપાઈ કરવા માટે ફક્ત આહાર પૂરતા છે, ખાસ કરીને રોગના પ્રારંભિક તબક્કામાં. પ્રકાર 1 ડાયાબિટીસ સાથે, આહાર દર્દી માટે મહત્વપૂર્ણ છે, આહારનું ઉલ્લંઘન હાયપો- અથવા હાયપરગ્લાયકેમિક કોમા તરફ દોરી શકે છે, અને કેટલાક કિસ્સાઓમાં દર્દીની મૃત્યુ થઈ શકે છે.
ડાયાબિટીઝ માટેની ડાયેટ થેરેપીનું ધ્યેય એ છે કે દર્દીના શરીરમાં કાર્બોહાઇડ્રેટ્સના સેવનની એકસરખી અને પર્યાપ્ત શારીરિક પ્રવૃત્તિની ખાતરી કરવી. પ્રોટીન, ચરબી અને કેલરીમાં આહાર સંતુલિત હોવો જોઈએ. હાઈપોગ્લાયકેમિઆના કિસ્સાઓને બાદ કરતાં સરળતાથી સુપાચ્ય કાર્બોહાઇડ્રેટ્સને આહારમાંથી સંપૂર્ણપણે બાકાત રાખવો જોઈએ. પ્રકાર 2 ડાયાબિટીસ સાથે, શરીરના વજનને સુધારવું હંમેશાં જરૂરી છે.
ડાયાબિટીઝની આહાર ઉપચારમાં મુખ્ય ખ્યાલ એ બ્રેડ એકમ છે. બ્રેડ એકમ એ એક શરતી માપદંડ છે, જે કાર્બોહાઈડ્રેટની 10-12 ગ્રામ અથવા બ્રેડના 20-25 ગ્રામ જેટલું છે. એવા કોષ્ટકો છે જે વિવિધ ખોરાકમાં બ્રેડ એકમોની સંખ્યા સૂચવે છે. દિવસ દરમિયાન, દર્દી દ્વારા વપરાશમાં લેવામાં આવતી બ્રેડ એકમોની સંખ્યા સતત રહેવી જોઈએ, શરીરના વજન અને શારીરિક પ્રવૃત્તિ પર આધાર રાખીને, દરરોજ સરેરાશ 12-25 બ્રેડ યુનિટ્સનો વપરાશ થાય છે. એક ભોજન માટે 7 કરતા વધારે બ્રેડ એકમો લેવાની ભલામણ કરવામાં આવતી નથી, તે માટે ભોજનનું આયોજન કરવું સલાહભર્યું છે કે જેથી વિવિધ ભોજનમાં બ્રેડ એકમોની સંખ્યા લગભગ સમાન હોય. તે પણ ધ્યાનમાં લેવું જોઈએ કે આલ્કોહોલ પીવાથી હાઇપોગ્લાયકેમિક કોમા સહિત દૂરના હાઈપોગ્લાયકેમિઆ થઈ શકે છે.
આહાર ઉપચારની સફળતા માટેની અગત્યની સ્થિતિ એ દર્દી માટે પોષણની ડાયરી જાળવવી એ છે, દિવસ દરમિયાન ખાય છે તે તમામ ખોરાક તેમાં ઉમેરવામાં આવે છે, અને દરેક ભોજનમાં અને સામાન્ય રીતે દરરોજ વપરાશમાં લેવાયેલા બ્રેડ એકમોની સંખ્યા ગણતરી કરવામાં આવે છે.
આવી ફૂડ ડાયરી રાખવી એ મોટાભાગના કિસ્સાઓમાં હાયપો- અને હાયપરગ્લાયકેમિઆના એપિસોડનું કારણ ઓળખવાની મંજૂરી આપે છે, દર્દીને શિક્ષિત કરવામાં મદદ કરે છે, ડ sugarક્ટરને ખાંડ-ઘટાડતી દવાઓ અથવા ઇન્સ્યુલિનની પર્યાપ્ત માત્રા પસંદ કરવામાં મદદ કરે છે.
ડાયાબિટીસનાં કારણો

ડાયાબિટીઝ મેલીટસ (ડાયાબિટીસ તરીકે સંક્ષિપ્તમાં) એક પોલિએટોલોજિકલ રોગ છે.
આ રોગવિજ્ .ાન સાથેના બધા લોકોમાં ડાયાબિટીઝનું કારણ બને તેવું એક પણ પરિબળ નથી.
રોગના વિકાસ માટેના સૌથી નોંધપાત્ર કારણો:
પ્રકાર ડાયાબિટીસ:
- ડાયાબિટીસના આનુવંશિક કારણો:
- β ની જન્મજાત અપૂર્ણતા - સ્વાદુપિંડના કોષો,
- ઇન્સ્યુલિન સંશ્લેષણ માટે જવાબદાર જનીનોમાં વારસાગત પરિવર્તન,
- કોષો (તાત્કાલિક સંબંધીઓને ડાયાબિટીસ હોય છે) પર પ્રતિરક્ષાના સ્વચાલિતતા માટે આનુવંશિક વલણ,
- ડાયાબિટીઝના ચેપી કારણો:
- સ્વાદુપિંડનું (સ્વાદુપિંડનું નુકસાન કરનાર) વાયરસ: રૂબેલા, હર્પીસ પ્રકાર 4, ગાલપચોળિયા, હેપેટાઇટિસ એ, બી, સી.માનવ રોગપ્રતિકારક શક્તિ આ વાયરસની સાથે સ્વાદુપિંડના કોષોને નાશ કરવાનું શરૂ કરે છે, જે ડાયાબિટીઝનું કારણ બને છે.
પ્રકાર II ડાયાબિટીસના નીચેના કારણો છે:
- આનુવંશિકતા (નજીકના સંબંધીઓમાં ડાયાબિટીઝની હાજરી),
- આંતરડાની જાડાપણું,
- ઉંમર (સામાન્ય રીતે 50-60 વર્ષથી જૂની)
- ઓછી ફાઇબરનું સેવન અને શુદ્ધ ચરબી અને સરળ કાર્બોહાઈડ્રેટનું વધુ પ્રમાણ,
- હાયપરટેન્શન
- એથરોસ્ક્લેરોસિસ.
ઉત્તેજક પરિબળો
પરિબળોનું આ જૂથ પોતે જ કોઈ રોગનું કારણ બનતું નથી, પરંતુ જો આનુવંશિક વલણ હોય તો તેના વિકાસની શક્યતામાં નોંધપાત્ર વધારો થાય છે.
- શારીરિક નિષ્ક્રિયતા (નિષ્ક્રિય જીવનશૈલી),
- સ્થૂળતા
- ધૂમ્રપાન
- વધુ પડતું પીવું
- સ્વાદુપિંડને અસર કરતી પદાર્થોનો ઉપયોગ (ઉદાહરણ તરીકે, દવાઓ),
- ખોરાકમાં વધુ ચરબી અને સરળ કાર્બોહાઇડ્રેટ.
ડાયાબિટીઝના લક્ષણો
ડાયાબિટીઝ મેલીટસ એ એક લાંબી બિમારી છે, તેથી લક્ષણો અચાનક ક્યારેય આવતાં નથી. સ્ત્રીઓમાં લક્ષણો અને પુરુષોમાં લક્ષણો લગભગ સમાન હોય છે. રોગ સાથે, નીચેની તબીબી નિશાનીઓનો અભિવ્યક્તિ વિવિધ ડિગ્રી શક્ય છે.
- સતત નબળાઇ, કામગીરીમાં ઘટાડો - મગજના કોષો અને હાડપિંજરના સ્નાયુઓની તીવ્ર energyર્જા ભૂખને લીધે વિકાસ થાય છે,
- સુકા અને ખૂજલીવાળું ત્વચા - પેશાબમાં પ્રવાહીના સતત નુકસાનને કારણે,
- ચક્કર, માથાનો દુખાવો - ડાયાબિટીઝના ચિન્હો - મગજનો વાહિનીઓના ફરતા લોહીમાં ગ્લુકોઝની અછતને કારણે,
- ઝડપી પેશાબ - કિડનીના નેફ્રોન્સના ગ્લોમેર્યુલીના રુધિરકેશિકાઓને નુકસાનથી ઉદભવે છે,
- રોગપ્રતિકારક શક્તિમાં ઘટાડો (વારંવાર તીવ્ર શ્વસન વાયરલ ચેપ, ત્વચા પર લાંબા સમય સુધી ઘા મટાડવું) - ટીની પ્રવૃત્તિ - સેલ્યુલર રોગપ્રતિકારક શક્તિ નબળી પડી છે, ત્વચાના ઇન્ટિગ્રેમેન્ટ્સ અવરોધ કાર્યને વધુ ખરાબ કરે છે,
- પોલિફેગી - ભૂખની સતત લાગણી - પેશાબમાં ગ્લુકોઝની ઝડપથી થતી ખોટ અને કોશિકાઓમાં તેના અપૂરતા પરિવહનને કારણે આ સ્થિતિ વિકસે છે,
- દ્રષ્ટિ ઘટાડો - કારણ — રેટિનાના માઇક્રોસ્કોપિક જહાજોને નુકસાન,
- પોલિડિપ્સિયા - વારંવાર પેશાબ કરવાથી ઉત્પન્ન થતી તરસ,
- અંગોની નિષ્ક્રિયતા - લાંબા સમય સુધી હાઈપરગ્લાયકેમિઆ ચોક્કસ પોલિનોરોપથી તરફ દોરી જાય છે - સમગ્ર શરીરમાં સંવેદનાત્મક ચેતાને નુકસાન,
- હૃદય માં પીડા - એથરોસ્ક્લેરોસિસને કારણે કોરોનરી વાહિનીઓને સાંકડી કરવાથી મ્યોકાર્ડિયલ રક્ત પુરવઠા અને મસ્તિક પીડામાં ઘટાડો થાય છે,
- જાતીય કાર્ય ઘટાડો - સેક્સ હોર્મોન્સ ઉત્પન્ન કરનારા અવયવોમાં નબળા રક્ત પરિભ્રમણથી સીધા સંબંધિત છે.
ડાયાબિટીઝ નિદાન
ડાયાબિટીસનું નિદાન મોટા ભાગે લાયક નિષ્ણાત માટે મુશ્કેલીઓનું કારણ નથી. ડ doctorક્ટર નીચેના પરિબળોના આધારે કોઈ રોગની શંકા કરી શકે છે:
- ડાયાબિટીસના દર્દી પોલ્યુરિયા (દૈનિક પેશાબની માત્રામાં વધારો), પોલીફેગિયા (સતત ભૂખ), નબળાઇ, માથાનો દુખાવો અને અન્ય ક્લિનિકલ લક્ષણોની ફરિયાદ કરે છે.
- ગ્લુકોઝ માટે પ્રોફીલેક્ટીક રક્ત પરીક્ષણ દરમિયાન, સૂચક ખાલી પેટ પર 6.1 એમએમઓએલ / એલ કરતા વધારે હતું, અથવા ખાવું પછી 2 કલાક પછી 11.1 એમએમઓએલ / એલ હતું.
જો આ લક્ષણવિજ્ .ાનને શોધી કા isવામાં આવે છે, તો નિદાનની પુષ્ટિ / ખંડન કરવા અને કારણો નક્કી કરવા માટે શ્રેણીબદ્ધ પરીક્ષણો કરવામાં આવે છે.
ડાયાબિટીઝનું પ્રયોગશાળા નિદાન
ઓરલ ગ્લુકોઝ સહિષ્ણુતા પરીક્ષણ (પીએચટીટી)
ગ્લુકોઝને બાંધવા અને લોહીમાં તેના સામાન્ય સ્તરને જાળવવા માટે ઇન્સ્યુલિનની કાર્યાત્મક ક્ષમતાને નિર્ધારિત કરવા માટે એક માનક પરીક્ષણ.
પદ્ધતિનો સાર: સવારે 8 કલાક ઉપવાસની પૃષ્ઠભૂમિની સામે, ઉપવાસ ગ્લુકોઝના સ્તરોનું મૂલ્યાંકન કરવા માટે લોહી લેવામાં આવે છે. 5 મિનિટ પછી, ડ doctorક્ટર દર્દીને 250 મિલી પાણીમાં ઓગળેલા 75 ગ્રામ ગ્લુકોઝ પીવા માટે આપે છે. 2 કલાક પછી, વારંવાર લોહીના નમૂના લેવામાં આવે છે અને સુગરનું સ્તર ફરીથી નક્કી કરવામાં આવે છે.
તે જ સમયગાળા દરમિયાન, ડાયાબિટીઝના પ્રારંભિક લક્ષણો સામાન્ય રીતે પ્રગટ થાય છે.
પીએચટીટીના વિશ્લેષણનું મૂલ્યાંકન કરવા માટેના માપદંડ:
વિશિષ્ટ એન્ટિબોડીઝનું ટાઇટર્સ જેટલું .ંચું છે, રોગની સ્વયંપ્રતિરક્ષા ઇટીઓલોજીની સંભાવના વધુ હોય છે, અને બીટા કોશિકાઓ ઝડપથી નાશ પામે છે અને લોહીમાં ઇન્સ્યુલિનનું સ્તર ઘટે છે.ડાયાબિટીઝના દર્દીઓમાં, તે સામાન્ય રીતે 1:10 કરતા વધારે હોય છે.
નોર્મા - કtionપ્શન: 1: 5 કરતા ઓછું.
- જો એન્ટિબોડી ટાઇટર સામાન્ય શ્રેણીમાં જ રહે છે, પરંતુ ઉપવાસ ગ્લુકોઝની સાંદ્રતા 6.1 કરતા વધારે છે, તો ટાઇપ 2 ડાયાબિટીસનું નિદાન કરવામાં આવે છે.
ઇન્સ્યુલિન માટે એન્ટિબોડીઝનું સ્તર
બીજું ચોક્કસ રોગપ્રતિકારક વિશ્લેષણ. તેનો ઉપયોગ ડાયાબિટીઝ (પ્રકાર 1 ડાયાબિટીસ અને પ્રકાર 2 ડાયાબિટીસ) ના દર્દીઓમાં વિભેદક નિદાન માટે થાય છે. અશક્ત ગ્લુકોઝ સહિષ્ણુતાના કિસ્સામાં, લોહી લેવામાં આવે છે અને સેરોલોજીકલ પરીક્ષણ કરવામાં આવે છે. તે ડાયાબિટીઝના કારણોને પણ સૂચવી શકે છે.
ઇન્સ્યુલિન માટે એટીનો ધોરણ 0 - 10 પીઆઈસીઇએસ / મિલી છે.
- જો સી (એટી) સામાન્ય કરતા વધારે હોય, તો નિદાન એ પ્રકાર 1 ડાયાબિટીસ છે. સ્વયંપ્રતિરક્ષા ડાયાબિટીસ
- જો સી (એટી) સંદર્ભ મૂલ્યોની અંદર હોય, તો નિદાન એ ટાઇપ 2 ડાયાબિટીસ છે.
લેવલ ટેસ્ટએન્ટિબોડીઝ માટેગાડ(ગ્લુટામિક એસિડ ડેકારબોક્સીલેઝ)
જીએડી એ સેન્ટ્રલ નર્વસ સિસ્ટમનું વિશિષ્ટ પટલ એન્ઝાઇમ છે. જીએડીમાં એન્ટિબોડીઝની સાંદ્રતા અને પ્રકાર 1 ડાયાબિટીસ મેલિટસના વિકાસ વચ્ચેનો તાર્કિક સંબંધ હજી પણ સ્પષ્ટ નથી, પરંતુ 80% - 90% દર્દીઓમાં આ એન્ટિબોડીઝ લોહીમાં નક્કી થાય છે. પૂર્વનિર્ધારણ્યના નિદાન માટે અને જોખમી જૂથોમાં નિવારક આહાર અને ફાર્માકોલોજીકલ ઉપચારની નિમણૂક માટે એટી જીએડી માટે વિશ્લેષણની ભલામણ કરવામાં આવે છે.
એટી જીએડીનો ધોરણ 0 - 5 આઈયુ / મિલી છે.
- સામાન્ય ગ્લાયસીમિયાનો સકારાત્મક પરિણામ પ્રકાર 1 ડાયાબિટીસનું highંચું જોખમ સૂચવે છે,
- એલિવેટેડ રક્ત ગ્લુકોઝ સ્તર સાથેનું નકારાત્મક પરિણામ પ્રકાર 2 ડાયાબિટીસના વિકાસને સૂચવે છે.
બ્લડ ઇન્સ્યુલિન પરીક્ષણ
ઇન્સ્યુલિન - અંતocસ્ત્રાવી સ્વાદુપિંડનું અત્યંત સક્રિય હોર્મોન, બીટામાં સંશ્લેષણ - લેન્જરહેન્સના ટાપુઓના કોષો. તેનું મુખ્ય કાર્ય સોમેટિક કોષોમાં ગ્લુકોઝનું પરિવહન છે. રોગના પેથોજેનેસિસમાં ઇન્સ્યુલિનનું સ્તર ઓછું થવું એ સૌથી અગત્યની કડી છે.
ઇન્સ્યુલિનની સાંદ્રતાનો ધોરણ 2.6 - 24.9 μU / મિલી છે
- ધોરણની નીચે - ડાયાબિટીઝ અને અન્ય રોગોનો સંભવિત વિકાસ,
- સામાન્ય કરતાં, એક સ્વાદુપિંડનું ગાંઠ (ઇન્સ્યુલિનોમા).
ડાયાબિટીસનું સાધન નિદાન
સ્વાદુપિંડનો અલ્ટ્રાસાઉન્ડ
અલ્ટ્રાસાઉન્ડ સ્કેનીંગ પદ્ધતિ તમને ગ્રંથિના પેશીઓમાં મોર્ફોલોજિકલ ફેરફારો શોધવા માટે પરવાનગી આપે છે.
લાક્ષણિક રીતે, ડાયાબિટીઝ મેલિટસમાં, ફેલાવવું નુકસાન નક્કી કરવામાં આવે છે (સ્ક્લેરોસિસ સાઇટ્સ - કનેક્ટિવ પેશીઓ સાથે કાર્યરત સક્રિય કોષોનું ફેરબદલ).
ઉપરાંત, સ્વાદુપિંડમાં વધારો થઈ શકે છે, એડીમાના ચિહ્નો છે.
નીચલા હાથપગના વાહિનીઓની એન્જીયોગ્રાફી
નીચલા હાથપગની ધમનીઓ - ડાયાબિટીસ માટેનું લક્ષ્ય અંગ. લાંબા સમય સુધી હાઈપરગ્લાયકેમિઆ રક્ત કોલેસ્ટરોલ અને એથરોસ્ક્લેરોસિસમાં વધારોનું કારણ બને છે, જે પેશીઓના પરફેઝનમાં ઘટાડો તરફ દોરી જાય છે.
કમ્પ્યુટર ટોમોગ્રાફ પર વેસ્ક્યુલર પેટન્ટિની એક સાથે દેખરેખ સાથે લોહીના પ્રવાહમાં વિશિષ્ટ કોન્ટ્રાસ્ટ એજન્ટની રજૂઆત એ પદ્ધતિનો સાર છે.
જો નીચલા પગના સ્તર પર રક્ત પુરવઠામાં નોંધપાત્ર ઘટાડો થાય છે, તો કહેવાતા "ડાયાબિટીક પગ" રચાય છે. ડાયાબિટીસનું નિદાન આ સંશોધન પદ્ધતિ પર આધારિત છે.
કિડનીનું અલ્ટ્રાસાઉન્ડ અને હૃદયની ECHO KG
કિડનીની ઇન્સ્ટ્રુમેન્ટલ તપાસની પદ્ધતિઓ, ડાયાબિટીસ મેલિટસના નિદાનની હાજરીમાં આ અવયવોના નુકસાનનું મૂલ્યાંકન કરવાની મંજૂરી આપે છે.
માઇક્રોઆંગિઓપેથીઝ હૃદય અને કિડનીમાં વિકસિત થાય છે - તેમના લ્યુમેનમાં નોંધપાત્ર ઘટાડો સાથે વેસ્ક્યુલર નુકસાન, અને તેથી કાર્યકારી ક્ષમતાઓમાં બગાડ. પદ્ધતિ ડાયાબિટીઝની ગૂંચવણો અટકાવવા માટે પરવાનગી આપે છે.
રેટિનોગ્રાફી અથવા રેટિના વાહિનીઓની એન્જીયોગ્રાફી
આંખના રેટિનાના માઇક્રોસ્કોપિક જહાજો હાયપરગ્લાયકેમિઆ પ્રત્યે ખૂબ સંવેદનશીલ હોય છે, તેથી, ડાયાબિટીઝના પ્રથમ ક્લિનિકલ સંકેતો પહેલાં જ તેમાં ક્ષતિનો વિકાસ શરૂ થાય છે.
તેનાથી વિપરિત ઉપયોગ કરીને, જહાજોના સંકુચિત અથવા સંપૂર્ણ અવ્યવસ્થાની ડિગ્રી નક્કી કરવામાં આવે છે. ઉપરાંત, ફંડસમાં માઇક્રોરોસિઝન અને અલ્સરની હાજરી એ ડાયાબિટીસનું સૌથી મહત્વપૂર્ણ સંકેત હશે.
ડાયાબિટીસ મેલીટસનું નિદાન એ એક વ્યાપક પગલું છે, જે તબીબી ઇતિહાસ, નિષ્ણાતની ઉદ્દેશ્ય પરીક્ષા, પ્રયોગશાળા પરીક્ષણો અને ઇન્સ્ટ્રુમેન્ટલ સ્ટડીઝ પર આધારિત છે. માત્ર એક ડાયગ્નોસ્ટિક માપદંડનો ઉપયોગ કરીને, 100% યોગ્ય નિદાન સ્થાપિત કરવું શક્ય નથી.
જો તમને જોખમ છે, તો વધુ વિગતવાર શોધવા માટે તમારા ડ doctorક્ટરની સલાહ લેવાનું ભૂલશો નહીં: ડાયાબિટીઝ શું છે અને આ નિદાન સાથે શું કરવું જોઈએ.
ડાયાબિટીઝની સારવાર એ ગ્લાયસીમિયા, કોલેસ્ટરોલ, કીટોન બ bodiesડીઝ, એસીટોન, લેક્ટીક એસિડનું સ્તર સુધારવા, જટિલતાઓના ઝડપી વિકાસને રોકવા અને માનવ જીવનની ગુણવત્તામાં સુધારો લાવવાનાં પગલાંનો સમૂહ છે.
ડાયાબિટીઝ મેલિટસમાં, બધી સારવારની પદ્ધતિઓનો ઉપયોગ એ ખૂબ મહત્વપૂર્ણ પાસા છે.
ડાયાબિટીઝની સારવારમાં ઉપયોગમાં લેવાતી પદ્ધતિઓ
- ફાર્માકોલોજીકલ થેરેપી (ઇન્સ્યુલિન થેરેપી),
- આહાર
- નિયમિત વ્યાયામ
- રોગની પ્રગતિ અને ગૂંચવણોના વિકાસને રોકવા માટેના નિવારક પગલાં,
- માનસિક સપોર્ટ.
ઇન્સ્યુલિન દ્વારા ફાર્માકોલોજીકલ કરેક્શન
ડાયાબિટીઝવાળા દર્દીઓમાં ઇન્સ્યુલિનના ઇન્જેક્શનની જરૂરિયાત, તેના પ્રકાર અને વહીવટની આવર્તન કડક રીતે વ્યક્તિગત છે અને નિષ્ણાતો (ચિકિત્સક, એન્ડોક્રિનોલોજિસ્ટ, કાર્ડિયોલોજિસ્ટ, ન્યુરોલોજીસ્ટ, હેપેટોલોજિસ્ટ, ડાયાબિટીજ) દ્વારા પસંદ કરવામાં આવે છે. તેઓ હંમેશા ડાયાબિટીઝના લક્ષણો પર ધ્યાન આપે છે, વિભેદક નિદાન કરે છે, તપાસ કરે છે અને દવાઓની અસરકારકતાનું મૂલ્યાંકન કરે છે.
ઇન્સ્યુલિનના પ્રકાર:
- હાઇ સ્પીડ (અલ્ટ્રાશોર્ટ ક્રિયા) - વહીવટ પછી તરત જ કાર્ય કરવાનું શરૂ કરે છે અને 3 થી 4 કલાક સુધી કાર્ય કરે છે. ખાવું પહેલાં અથવા તરત જ તેનો ઉપયોગ થાય છે. (ઇન્સ્યુલિન - એપીડ્રા, ઇન્સ્યુલિન - હુમાલોગ),
- ટૂંકી ક્રિયા - વહીવટ પછી 20-30 મિનિટ માન્ય. ભોજન પહેલાં 10 - 15 મિનિટ પહેલાં કડક રીતે 10 થી અરજી કરવી જરૂરી છે (ઇન્સ્યુલિન - એક્ટ્રેપિડ, હ્યુમુલિન નિયમિત),
- મધ્યમ સમયગાળો - સતત ઉપયોગ માટે વપરાય છે અને ઈન્જેક્શન પછી 12 થી 18 કલાક માટે માન્ય છે. ડાયાબિટીઝ મેલીટસ (પ્રોટાફન, હ્યુમોદર બીઆર) ની ગૂંચવણો અટકાવવા માટે પરવાનગી આપે છે,
- લાંબા-કાર્યકારી ઇન્સ્યુલિન - દરરોજ સતત ઉપયોગ કરવો જરૂરી છે. 18 થી 24 કલાક સુધી માન્ય. તે લોહીમાં શર્કરાના સ્તરને ઘટાડવા માટે ઉપયોગમાં લેવાય નથી, પરંતુ તે ફક્ત તેની દૈનિક સાંદ્રતાને નિયંત્રિત કરે છે અને સામાન્ય મૂલ્યો (તુઝિયો સોલોસ્ટાર, બાસાગલર) કરતાં વધુને મંજૂરી આપતું નથી,
- સંયુક્તઇન્સ્યુલિન - અલ્ટ્રાશોર્ટ અને લાંબી ક્રિયાના વિવિધ પ્રમાણમાં ઇન્સ્યુલિન શામેલ છે. તેનો ઉપયોગ મુખ્યત્વે પ્રકાર 1 ડાયાબિટીસ (ઇન્સુમેન કોમ્બે, નોવોમિક્સ) ની સઘન સંભાળ માટે થાય છે.
ડાયાબિટીસ માટે આહાર ઉપચાર
ડાયેટ - ડાયાબિટીઝના દર્દીના ગ્લાયસીમિયાના સ્તરને નિયંત્રિત કરવામાં 50% સફળતા.
કયા ખોરાકનું સેવન કરવું જોઈએ?
- ફળો અને શાકભાજી ઓછી ખાંડ અને વિટામિન અને ખનિજોની concentંચી સાંદ્રતાવાળા (સફરજન, ગાજર, કોબી, બીટ)
- માંસમાં ઓછી માત્રામાં પ્રાણીની ચરબી હોય છે (માંસ, ટર્કી, ક્વેઈલ)
- અનાજ અને અનાજ (બિયાં સાથેનો દાણો, ઘઉં, ચોખા, જવ, મોતી જવ)
- માછલી (શ્રેષ્ઠ દરિયાઇ)
- પીણાંમાંથી, મજબૂત ચા, ફળોના ઉકાળો ન પસંદ કરવાનું વધુ સારું છે.
શું છોડવું જોઈએ
- મીઠાઈ, પાસ્તા, લોટ
- કેન્દ્રિત રસ
- ચરબીયુક્ત માંસ અને ડેરી ઉત્પાદનો
- મસાલેદાર અને પીવામાં ઉત્પાદનો
- દારૂ
સુગર ઘટાડતી દવાઓ
- ગ્લિબેનક્લેમાઇડ - સ્વાદુપિંડમાં ઇન્સ્યુલિનના ઉત્પાદનને ઉત્તેજીત કરતી દવા.
- રેપાગ્લાઈનાઇડ - ઇન્સ્યુલિન સંશ્લેષણ માટે બીટા કોષોને ઉત્તેજિત કરે છે
- એકબરોઝ - આંતરડામાં કાર્ય કરે છે, નાના આંતરડાના ઉત્સેચકોની પ્રવૃત્તિને અટકાવે છે જે ગ્લુકોઝમાં પોલિસેકરાઇડ્સ તોડી નાખે છે.
- પીઓગ્લિટાઝોન - પોલિન્યુરોપથી, માઇક્રો - કિડની, હૃદય અને રેટિનાની મેક્રોઆંગોપિયોપીથી રોકવા માટેની દવા.
ડાયાબિટીઝ માટે લોક ઉપચાર

પરંપરાગત પદ્ધતિઓમાં જડીબુટ્ટીઓ, ફળો અને શાકભાજીના વિવિધ ડેકોક્શન્સની તૈયારી, એક ડિગ્રી અથવા બીજી ગ્લિસેમિયાના સ્તરને સુધારવા માટેનો સમાવેશ થાય છે.
- ક્રિથેઆ અમુર - શેવાળમાંથી તૈયાર અર્ક. ક્રિથેઆના ઉપયોગથી સ્વાદુપિંડના હોર્મોન્સના સંશ્લેષણમાં વધારો થાય છે: લિપેસેસ, એમીલેસેસ, પ્રોટીસિસ. તેમાં એન્ટિ-એલર્જિક અને ઇમ્યુનોમોડ્યુલેટિંગ અસર પણ છે, ડાયાબિટીઝના મુખ્ય લક્ષણો ઘટાડે છે.
- સુંગધી પાનવાળી એક વિલાયતી વનસ્પતિ મૂળ + લીંબુ ઝાટકો + લસણ- આ ઉત્પાદનોમાં વિટામિન સી, ઇ, એ, સેલેનિયમ અને અન્ય ટ્રેસ તત્વોનો મોટો જથ્થો છે. બધાં તે છે તે લગભગ 2 અઠવાડિયા માટે પીસવું, મિશ્રણ કરવું અને આગ્રહ કરવો જરૂરી છે. ભોજન પહેલાં મૌખિક 1 ચમચી વાપરો.
- ઓક એકોર્ન- ટેનીન, ડાયાબિટીઝ માટે ખૂબ જ અસરકારક ઉપાય છે. આ પદાર્થ રોગપ્રતિકારક શક્તિને ઉત્તેજીત કરે છે, બળતરા વિરોધી અને ડેકોંજેસ્ટન્ટ અસરો ધરાવે છે, રક્ત વાહિનીઓની દિવાલોને મજબૂત કરે છે, અને ઉચ્ચારિત પ્રકારોને રાહત આપે છે. એકોર્નને દરેક ભોજન પહેલાં પાવડરમાં કચડી નાખવું અને 1 ચમચી લેવું આવશ્યક છે.
રોગ નિવારણ
આનુવંશિક વલણ સાથે, રોગને રોકી શકાતો નથી. જો કે, જોખમમાં રહેલા લોકોને ગ્લાયસીમિયા અને ડાયાબિટીઝની ગૂંચવણોના વિકાસ દરને નિયંત્રિત કરવા માટે ઘણાં પગલાં લેવાની જરૂર છે.
- પ્રતિકૂળ આનુવંશિકતાવાળા બાળકો (માતાપિતા, દાદા દાદી ડાયાબિટીઝથી બીમાર છે) વર્ષમાં એકવાર રક્ત ખાંડ માટે વિશ્લેષણ લેવાની જરૂર છે, તેમજ તેમની સ્થિતિ અને રોગના પ્રથમ લક્ષણોના દેખાવની દેખરેખ રાખવી જરૂરી છે. ડાયાબિટીઝ મેલિટસની ગૂંચવણોને રોકવા માટે ડાયાબિટીઝના પ્રથમ લક્ષણો નક્કી કરવા માટે, નેત્ર ચિકિત્સક, ન્યુરોપેથોલોજિસ્ટ, એન્ડોક્રિનોલોજિસ્ટ, કાર્ડિયોલોજિસ્ટની વાર્ષિક પરામર્શ, એક મહત્વપૂર્ણ પગલું હશે.
- ડાયાબિટીસ 2 ને રોકવા માટે 40 થી વધુ લોકોએ વાર્ષિક તેમના ગ્લિસીમિયાના સ્તરની તપાસ કરવાની જરૂર છે.
- બધા ડાયાબિટીસના દર્દીઓએ લોહીમાં શર્કરાના સ્તર - ગ્લુકોમીટરને નિયંત્રિત કરવા માટે વિશેષ ઉપકરણોનો ઉપયોગ કરવાની જરૂર છે.
તમારે ડાયાબિટીઝ, તમે શું કરી શકો અને શું ન કરી શકો તે વિશે બધું શોધવાની જરૂર છે, પ્રકારથી શરૂ કરીને અને ખાસ કરીને તમારા માટે રોગના કારણોને સમાપ્ત કરવા માટે, આ માટે તમારે ડ doctorક્ટર સાથે લાંબી વાતચીત કરવાની જરૂર છે, તે સલાહ આપશે, તમને જરૂરી પરીક્ષણો તરફ દોરી જશે અને સારવાર સૂચવે છે.
પુનoveryપ્રાપ્તિ પૂર્વસૂચન
ડાયાબિટીઝ એ એક અસાધ્ય રોગ છે, તેથી પુન recoveryપ્રાપ્તિ માટેનો પૂર્વસૂચન નબળો છે. જો કે, ઇન્સ્યુલિન સાથે ફાર્માકોલોજીકલ ઉપચારમાં આધુનિક પ્રગતિ એ ડાયાબિટીસના જીવનમાં નોંધપાત્ર વધારો કરી શકે છે, અને અંગ પ્રણાલીના લાક્ષણિક વિકારોનું નિયમિત નિદાન દર્દીના જીવનની ગુણવત્તામાં સુધારણા તરફ દોરી જાય છે.