ડાયાબિટીઝના કિડનીને ખાસ નુકસાન, તે ડાયાબિટીસ નેફ્રોપથી છે: તબક્કાઓ દ્વારા વર્ગીકરણ અને તેના લક્ષણો
ડાયાબિટીક નેફ્રોપથી (ડી.એન.) એ ડાયાબિટીઝમાં કિડનીનું એક વિશિષ્ટ નુકસાન છે, નોડ્યુલર અથવા ફેલાયેલા ગ્લોમેરૂલોસ્ક્લેરોસિસની રચના સાથે, જે અંતિમ તબક્કાઓ છે જે મૂત્રપિંડ રેનલ નિષ્ફળતા દ્વારા વર્ગીકૃત થયેલ છે.
આખા વિશ્વમાં, એનએએમ અને પરિણામી સીઆરએફ પ્રકાર 1 ડાયાબિટીઝવાળા દર્દીઓમાં મૃત્યુદરનું મુખ્ય કારણ છે. ટાઇપ 2 ડાયાબિટીઝવાળા દર્દીઓમાં, સીવીડી પછી મૃત્યુનાં કારણોમાં એનએફ બીજા સ્થાને છે. યુએસએ અને જાપાનમાં, એનએએમ યુરોપિયન દેશોમાં કિડનીના તમામ રોગો (-35-%)%) માં પ્રથમ સ્થાન મેળવે છે, જેમાં ગ્લોમેરોલoneનફ્રીટીસ, પાયલોનેફ્રીટીસ, પોલીસીસ્ટિક કિડની રોગ વગેરે જેવા પ્રાથમિક રેનલ રોગોને વિસ્થાપિત કર્યા છે. રોગચાળો ”એનએએમ ઓછું જોખમી છે, પરંતુ રેનલ નિષ્ફળતાના એક્સ્ટ્રાકોર્પોરિયલ સારવારની જરૂરિયાતના 20-25% ના સ્તરે સતત આયોજન કરે છે. રશિયામાં, ટર્મિનલ ક્રોનિક રેનલ ફેલ્યોર (ઇએસઆરડી) ના તબક્કે ડાયાબિટીસના દર્દીઓની મદદ કરવાના મુદ્દાઓ અત્યંત તીવ્ર છે.
ડાયાબિટીઝવાળા દર્દીઓના સ્ટેટ રજિસ્ટર મુજબ 2002 માટે, રશિયાના 89 ક્ષેત્રોમાંથી ફક્ત 18 જ ભાગ્યે જ ડાયાબિટીસના દર્દીઓને રેનલ નિષ્ફળતાના ઉપચાર માટેની રિપ્લેસમેન્ટ પદ્ધતિઓ સાથે અંશત provide પ્રદાન કરે છે: કિડની ટ્રાન્સપ્લાન્ટેશનવાળા એક જ કેન્દ્રોમાં હેમોડાયલિસિસ, પેરીટોનિયલ ડાયાલિસિસ સાથે ઓછી વાર. 2002 માં ક્રોનિક રેનલ નિષ્ફળતાવાળા દર્દીઓની રશિયન રજિસ્ટ્રી અનુસાર, રશિયામાં માત્ર 7-7% ડાયાલિસિસ સાઇટ્સ ડાયાબિટીસના દર્દીઓ દ્વારા કબજે કરવામાં આવી છે, જો કે આ દર્દીઓની ડાયાલિસિસ થેરેપીની વાસ્તવિક જરૂરિયાત યુરોપના વિકસિત દેશોમાં ગૌણ નથી.
ડાયાબિટીક નેફ્રોપથીનું વર્ગીકરણ
2000 માં રશિયાના આરોગ્ય મંત્રાલય દ્વારા મંજૂર એનએએમના આધુનિક વર્ગીકરણ મુજબ, તેના નીચેના તબક્કાઓ અલગ પાડવામાં આવે છે:
- યુઆઈએ સ્ટેજ,
- કિડનીના સચવાયેલા નાઇટ્રોજન વિસર્જન કાર્ય સાથે સ્ટેજ પી.યુ.
- સ્ટેજ ક્રોનિક રેનલ નિષ્ફળતા.
યુઆઈએ સ્ટેજ એ 30 થી 300 મિલિગ્રામ / દિવસ (અથવા 20 થી 200 મિલિગ્રામ / મિલી સુધી સવારના પેશાબમાં આલ્બ્યુમિનની સાંદ્રતા) થી પેશાબની આલ્બુમિનના ઉત્સર્જન દ્વારા વર્ગીકૃત થયેલ છે. આ કિસ્સામાં, ગ્લોમેર્યુલર ફિલ્ટરેશન રેટ (જીએફઆર) સામાન્ય મર્યાદામાં રહે છે, કિડનીનું નાઇટ્રોજન વિસર્જનનું કાર્ય સામાન્ય છે, બ્લડ પ્રેશરનું સ્તર સામાન્ય રીતે ટાઇપ 1 ડાયાબિટીસમાં સામાન્ય હોય છે અને ટાઇપ 2 ડાયાબિટીસમાં તે વધારી શકાય છે, જો સારવાર સમયસર શરૂ કરવામાં આવે, તો કિડનીના નુકસાનના આ તબક્કે થઈ શકે છે. ઉલટાવી શકાય તેવું.
સ્ટેજ પીયુ એ 300 મિલિગ્રામ / દિવસથી વધુ પેશાબ અથવા 0.5 ગ્રામ / દિવસ કરતા વધુ પ્રોટીન સાથે આલ્બ્યુમિનના વિસર્જન દ્વારા વર્ગીકૃત થયેલ છે. તે જ સમયે, જીએફઆરમાં સતત ઘટાડો 10-12 મિલી / મિનિટ / વર્ષના દરે શરૂ થાય છે, અને સતત હાયપરટેન્શન વિકસે છે. 30% દર્દીઓમાં પીયુ સાથેનો ક્લાસિક નેફ્રોટિક સિન્ડ્રોમ 3.5 જી / દિવસ કરતાં વધુ હોય છે, હાઈપોઆલ્બ્યુમિનેમિયા, હાયપરકોલેસ્ટેરોલિયા, હાયપરટેન્શન, નીચલા હાથપગના ઇડીમા. તે જ સમયે, સીરમ ક્રિએટિનાઇન અને યુરિયા સામાન્ય મૂલ્યોમાં રહી શકે છે. ડીએન.ના આ તબક્કાની સક્રિય સારવાર, જીએફઆરમાં લાંબા સમય સુધી પ્રગતિશીલ ઘટાડાને અટકાવી શકે છે, ક્રોનિક રેનલ નિષ્ફળતાની શરૂઆતમાં વિલંબ.
ક્રોનિક રેનલ નિષ્ફળતાના તબક્કાનું નિદાન જીએફઆરમાં 89 મિલી / મિનિટ / 1.73 એમ 2 (ક્રોનિક રેનલ પેથોલોજી કે / ડ્યુક્યુઆઈના તબક્કાઓનું વર્ગીકરણ) ની નીચેના નિદાન સાથે થાય છે. તે જ સમયે, પ્રોટીન્યુરિયા સાચવવામાં આવે છે, સીરમ ક્રિએટિનાઇન અને યુરિયાનું સ્તર વધે છે. હાયપરટેન્શનની તીવ્રતા વધી રહી છે. 15 મિલી / મિનિટ / 1.73 એમ 2 કરતા ઓછી જીએફઆરમાં ઘટાડો સાથે, ઇએસઆરડી વિકાસ પામે છે જે જીવન સાથે અસંગત છે અને તેને રેનલ રિપ્લેસમેન્ટ થેરેપીની જરૂર છે (હિમોડાયલિસીસ, પેરીટોનિયલ ડાયાલિસિસ અથવા કિડની ટ્રાન્સપ્લાન્ટેશન).
ડી.એન. ના વિકાસની પદ્ધતિ
ડાયાબિટીસ કિડનીના નુકસાનના વિકાસ માટેની મુખ્ય પદ્ધતિઓ મેટાબોલિક અને હેમોડાયનામિક પરિબળોના પ્રભાવ સાથે સંકળાયેલી છે.
| મેટાબોલિક | હાયપરગ્લાયકેમિઆ હાયપરલિપિડેમિયા |
| હેમોડાયનેમિક | ઇન્ટ્રાક્યુબ્યુલર હાયપરટેન્શન એ.જી. |
હાયપરલિપિડેમિયા ડાયાબિટીક નેફ્રોપથીની પ્રગતિ માટેનું બીજું મેટાબોલિક પરિબળ છે. જે. એફ. મૂરહેડ અને જે ડાયમંડ નેફ્રોસ્ક્લેરોસિસ (ગ્લોમર્યુલોસ્ક્લેરોસિસ) ની રચના અને વેસ્ક્યુલર એથરોસ્ક્લેરોસિસના વિકાસની પદ્ધતિ વચ્ચે સંપૂર્ણ સમાનતાની સ્થાપના કરી. ઓક્સિડાઇઝ્ડ એલડીએલ ગ્લોમેર્યુલર રુધિરકેશિકાઓના ક્ષતિગ્રસ્ત એન્ડોથેલિયમ દ્વારા પ્રવેશ કરે છે, ફીણવાળા કોષોની રચના સાથે મેસેંગિયલ કોષો દ્વારા કબજે કરવામાં આવે છે, જેની આસપાસ કોલેજન તંતુઓ રચવાનું શરૂ કરે છે.
ઇન્ટ્રાસ્ટેલેલર હાયપરટેન્શન (રેનલ ગ્લોમેરોલીના રુધિરકેશિકાઓમાં ઉચ્ચ હાઇડ્રોલિક પ્રેશર) ડાયાબિટીસ નેફ્રોપથીની પ્રગતિમાં અગ્રણી હેમોડાયનામિક પરિબળ છે. ડાયાબિટીઝમાં કિડની પેથોલોજીમાં "હાઇડ્રોલિક સ્ટ્રેસ" ની ભૂમિકા વિશેની પૂર્વધારણા 1980 ના દાયકામાં ટી. હોસ્ટેટર અને વી. એમ. બ્રેનર દ્વારા પ્રથમ રજૂ કરવામાં આવી હતી અને ત્યારબાદ પ્રાયોગિક અને ક્લિનિકલ અભ્યાસમાં પુષ્ટિ મળી હતી. તે અસ્પષ્ટ રહ્યું છે કે ડાયાબિટીઝમાં કિડનીના ગ્લોમેર્યુલીમાં આ "હાઇડ્રોલિક તાણ" ની રચનાનું કારણ શું છે? આ પ્રશ્નનો જવાબ પ્રાપ્ત થયો - રેનલ એએસડીની ઉચ્ચ પ્રવૃત્તિ, એટલે કે, રેનલ એટી II ની ઉચ્ચ પ્રવૃત્તિ. તે આ વાસોએક્ટિવ હોર્મોન છે જે ડાયાબિટીસમાં કિડની પેશીઓમાં ક્ષતિગ્રસ્ત ઇન્ટ્રેરેનલ હેમોડાયનેમિક્સ અને માળખાકીય ફેરફારોના વિકાસમાં મુખ્ય ભૂમિકા ભજવે છે.
ડાયાબિટીસ કિડનીના નુકસાનને લીધે બીજી વખત Hypભી થતી હાયપરટેન્શન, પછીના તબક્કે રેનલ પેથોલોજીની પ્રગતિનું સૌથી શક્તિશાળી પરિબળ બની જાય છે, તેના નુકસાનકારક અસરોની તાકાત મેટાબોલિક પરિબળ (હાઇપરગ્લાયકેમિઆ અને હાયપરલિપિડેમિયા) ના પ્રભાવ કરતા ઘણી ગણી વધારે છે.
ડાયાબિટીક નેફ્રોપથીના 5 તબક્કા
ડાયાબિટીઝની ગૂંચવણો ખાસ ચિંતા કરે છે. ડાયાબિટીક નેફ્રોપથી (ગ્લોમેર્યુલર માઇક્રોઆંગોપથી) એ ડાયાબિટીસની અંતમાં ગૂંચવણ છે, જે ઘણી વખત જીવલેણ હોય છે અને ડાયાબિટીઝના 75% દર્દીઓમાં જોવા મળે છે.
ડાયાબિટીક નેફ્રોપથીથી મૃત્યુદર એ પ્રકાર 1 ડાયાબિટીઝમાં પ્રથમ છે અને બીજો પ્રકાર 2 ડાયાબિટીઝમાં છે, ખાસ કરીને જ્યારે રક્તવાહિની તંત્રમાં જટિલતા હોય છે.
તે રસપ્રદ છે કે નેપ્રોપથી 10 વર્ષથી ઓછી વયના બાળકો કરતા 1 ડાયાબિટીસ પુરુષો અને કિશોરોમાં ઘણી વાર વિકસે છે.
જટિલતાઓને
ડાયાબિટીક નેફ્રોપથીમાં, કિડની, ધમનીઓ, ધમની, ગ્લોમેર્યુલી અને નળીઓના વાસણો પ્રભાવિત થાય છે. પેથોલોજી વિક્ષેપિત કાર્બોહાઇડ્રેટ અને લિપિડ સંતુલનનું કારણ બને છે. સૌથી સામાન્ય ઘટના છે:
રોગના ઇતિહાસમાં ડાયાબિટીક નેફ્રોપથીને ગૂંચવણના તબક્કાના સ્પષ્ટીકરણ સાથે ક્રોનિક કિડની ડિસીઝ (સીકેડી) તરીકે નિદાન કરવામાં આવે છે.
ડાયાબિટીસ મેલીટસ માટેના પેથોલોજીમાં આઇસીડી -10 (દસમા સુધારણાના રોગોનું આંતરરાષ્ટ્રીય વર્ગીકરણ) મુજબ નીચેનો કોડ છે:
ડાયાબિટીક નેફ્રોપથી: લક્ષણો, તબક્કા, ઉપચાર

ડાયાબિટીક નેફ્રોપથીનું જોખમ એ હકીકતને કારણે છે કે પેથોલોજી લાંબા સમય સુધી પોતાને ક્લિનિકલી પ્રગટ કરતી નથી, રેનલ આર્કિટેક્ટોનિક્સમાં સતત બદલાતી રહે છે.
ઘણીવાર ફરિયાદો ટર્મિનલ તબક્કામાં પહેલેથી જ દેખાય છે, જ્યારે રોગ રૂservિચુસ્ત ઉપચાર માટે અસાધ્ય છે
ડાયાબિટીક નેફ્રોપથી ખાસ કરીને રોગના પૂર્વસૂચન અને ડાયાબિટીસ મેલિટસની જીવલેણ ગૂંચવણમાં સૌથી નકારાત્મક છે.
રેનલ પેશીના નુકસાનનું આ પ્રકાર વિકસિત દેશોમાં કિડની પ્રત્યારોપણનું મુખ્ય કારણ છે, જે પ્રકાર 1 ડાયાબિટીઝવાળા 30-50% દર્દીઓમાં અને ટાઇપ 2 ડાયાબિટીઝના 15-25% દર્દીઓમાં જોવા મળે છે.
રોગના તબક્કા
1983 થી, ડાયેબિટીક નેફ્રોપથીના તબક્કાઓ અનુસાર વર્ગીકરણ મોજેનસેન અનુસાર કરવામાં આવ્યું છે.
પ્રકાર 1 ડાયાબિટીઝની ગૂંચવણનો વધુ સારી રીતે અભ્યાસ કરવામાં આવ્યો છે, કારણ કે રોગવિજ્ .ાનની ઘટનાનો સમય ખૂબ સચોટ રીતે નક્કી કરી શકાય છે.
ડાયાબિટીક નેફ્રોપથી સાથે કિડનીમાં ફેરફાર
પ્રથમ જટિલતાના ક્લિનિકલ ચિત્રમાં કોઈ ઉચ્ચારણ લક્ષણો નથી અને દર્દી ઘણા વર્ષોથી તેની ઘટનાને ધ્યાનમાં લેતો નથી, ત્યાં સુધી રેનલ નિષ્ફળતાની શરૂઆત થાય છે.
પેથોલોજીના નીચેના તબક્કાઓ.
1. કિડનીની અતિસંવેદનશીલતા
પહેલા એવું માનવામાં આવતું હતું કે ગ્લોમેર્યુલર માઇક્રોએંજીયોપથી ટાઇપ 1 ડાયાબિટીસની તપાસના 5 વર્ષ પછી વિકસે છે. જો કે, આધુનિક દવા તેના અભિવ્યક્તિના ક્ષણથી ગ્લોમેર્યુલીને અસર કરતી પેથોલોજીકલ ફેરફારોની હાજરીને શોધવાનું શક્ય બનાવે છે. બાહ્ય સંકેતો, તેમજ એડેમેટસ સિન્ડ્રોમ ગેરહાજર છે. આ કિસ્સામાં, પેશાબમાં પ્રોટીન સામાન્ય માત્રામાં હોય છે અને બ્લડ પ્રેશરમાં નોંધપાત્ર વિચલનો હોતા નથી.
જો ગ્લાયસીમિયાનું સ્તર 13-14 એમએમઓએલ / એલથી ઉપર આવે છે, તો ગાળણક્રિયા દરમાં રેખીય ઘટાડો થાય છે.
જ્યારે ડાયાબિટીઝને સારી રીતે વળતર આપવામાં આવે છે, ત્યારે જીએફઆર સામાન્ય થાય છે.
જો પ્રકાર 1 ડાયાબિટીસ મેલીટસ મળી આવે છે, જ્યારે વિલંબ સાથે ઇન્સ્યુલિન ઉપચાર સૂચવવામાં આવે છે, ત્યારે કિડનીમાં બદલી ન શકાય તેવા પરિવર્તન અને સતત વધારો ગાળણક્રિયા દર શક્ય છે.
2. માળખાકીય ફેરફારો
આ અવધિ લક્ષણો દ્વારા દર્શાવવામાં આવતી નથી. પ્રક્રિયાના તબક્કા 1 માં અંતર્ગત પેથોલોજીકલ સંકેતો ઉપરાંત, કિડની પેશીઓમાં પ્રારંભિક માળખાકીય ફેરફારો જોવા મળે છે:
3. ડાયાબિટીક નેફ્રોપથી
ડાયાબિટીક નેફ્રોપથીના અંતિમ સુપ્ત તબક્કાને રજૂ કરે છે. વ્યવહારીક કોઈ ખાસ લક્ષણો નથી. સ્ટેજનો કોર્સ સામાન્ય અથવા થોડો એલિવેટેડ એસસીએફઇ અને રેનલ બ્લડ સર્ક્યુલેશનમાં વધારો સાથે થાય છે. આ ઉપરાંત:
ડાયાબિટીસની શરૂઆતના 5 વર્ષ પછી માઇક્રોઆલ્બ્યુમિન્યુરિયા (30-300 મિલિગ્રામ / દિવસ) નો ચોથો અથવા તબક્કો જોવા મળે છે.
ડાયાબિટીક નેફ્રોપથીના પ્રથમ ત્રણ તબક્કાઓ સારવાર કરી શકાય છે જો સમયસર તબીબી હસ્તક્ષેપ પૂરા પાડવામાં આવે અને બ્લડ સુગર સુધારે તો. પાછળથી, કિડનીની રચના પોતાને સંપૂર્ણ પુનર્સ્થાપન માટે ધીરે નથી, અને સારવારનો ધ્યેય આ સ્થિતિને અટકાવવાનું છે. લક્ષણોની ગેરહાજરીથી પરિસ્થિતિ વધુ વકરી છે. ઘણીવાર સાંકડી ફોકસ (કિડની બાયોપ્સી) ની પ્રયોગશાળા પદ્ધતિઓનો આશરો લેવો જરૂરી છે.
4. ગંભીર ડાયાબિટીક નેફ્રોપથી
ડાયાબિટીસની શરૂઆતના 10-15 વર્ષ પછી સ્ટેજ પોતાને મેનીફેસ્ટ કરે છે. તે સ્ટ્રોબેરી ફિલ્ટરેશનના દરમાં 10-15 મિલી / મિનિટ સુધી ઘટાડો દ્વારા વર્ગીકૃત થયેલ છે. દર વર્ષે, રક્ત વાહિનીઓને ભારે નુકસાનને કારણે.પ્રોટીન્યુરિયા (300 મિલિગ્રામ / દિવસથી વધુ) નું અભિવ્યક્તિ. આ હકીકતનો અર્થ એ છે કે ગ્લોમેર્યુલીનો આશરે 50-70% સ્ક્લેરોસિસ થયો અને કિડનીમાં પરિવર્તન ઉલટાવી શકાય તેવું બન્યું. આ તબક્કે, ડાયાબિટીક નેફ્રોપથીના તેજસ્વી લક્ષણો દેખાવાનું શરૂ થાય છે:
અતિશય પેશાબના પ્રોટીનનું વિસર્જન અને લોહીનું સ્તર ઓછું થવું એ ડાયાબિટીક નેફ્રોપથીના લક્ષણો છે.
લોહીમાં પ્રોટીનનો અભાવ તેના પોતાના સંસાધનો, પ્રોટીન સંયોજનો સહિતની પ્રક્રિયા દ્વારા સરભર કરવામાં આવે છે, ત્યાં પ્રોટીન સંતુલનનું સામાન્યકરણ પ્રાપ્ત થાય છે. શરીરનો આત્મ-વિનાશ થાય છે. દર્દી વજનમાં નાટ્યાત્મક રીતે ગુમાવે છે, પરંતુ એડેમામાં વધારો થવાને કારણે આ હકીકત ખૂબ નોંધપાત્ર નથી. મૂત્રવર્ધક પદાર્થની સહાય બિનઅસરકારક બને છે અને પ્રવાહીની ઉપાડ પંચર દ્વારા હાથ ધરવામાં આવે છે.
પ્રોટીન્યુરિયાના તબક્કે, લગભગ તમામ કિસ્સાઓમાં, રેટિનોપેથી અવલોકન કરવામાં આવે છે - આંખની કીકીના વાહિનીઓમાં રોગવિજ્ .ાનવિષયક પરિવર્તન, જેના પરિણામે રેટિનામાં લોહીનો પુરવઠો ખલેલ પહોંચે છે, તેનું ડિસ્ટ્રોફી, ઓપ્ટિક એટ્રોફી અને પરિણામે, અંધત્વ દેખાય છે. નિષ્ણાતો રેનલ રેટિના સિન્ડ્રોમ જેવા આ રોગવિજ્ .ાનવિષયક ફેરફારોને અલગ પાડે છે.
પ્રોટીન્યુરિયા સાથે, રક્તવાહિની રોગો વિકસે છે.
5. ઉરેમિયા. રેનલ નિષ્ફળતા
સ્ટેજને જહાજો અને ડાઘના સંપૂર્ણ સ્ક્લેરોસિસ દ્વારા વર્ગીકૃત કરવામાં આવે છે. કિડનીની આંતરિક જગ્યા સખત થઈ જાય છે. જીએફઆર (10 મિલી / મિનિટ કરતા ઓછું) માં ઘટાડો છે. પેશાબ અને લોહી શુદ્ધિકરણ બંધ થાય છે, લોહીમાં ઝેરી નાઇટ્રોજનસ સ્લેગની સાંદ્રતા વધે છે. મેનિફેસ્ટ:
4-5 વર્ષ પછી, તબક્કો થર્મલમાં જાય છે. આ સ્થિતિ ઉલટાવી શકાય તેવું છે.
જો ક્રોનિક રેનલ નિષ્ફળતા પ્રગતિ કરે છે, તો દર્દીની સ્થિતિમાં કાલ્પનિક સુધારણા દ્વારા, દાના-ઝબ્રોડી ઘટના શક્ય છે. ઇન્સ્યુલનેસ એન્ઝાઇમની ઓછી પ્રવૃત્તિ અને ઇન્સ્યુલિનના વિલંબિત કિડનીના ઉત્સર્જનથી હાયપરગ્લાયકેમિઆ અને ગ્લુકોસ્યુરિયા ઉશ્કેરે છે.
ડાયાબિટીસની શરૂઆતના 20-25 વર્ષ પછી, રેનલ નિષ્ફળતા ક્રોનિક બને છે. ઝડપી વિકાસ શક્ય છે:
ડાયગ્નોસ્ટિક્સ
ડાયાબિટીસ નેફ્રોપથીની તપાસ માટે વાર્ષિક પરીક્ષા દર્દીઓ માટે થવી જોઈએ:
શરૂઆતમાં, નિષ્ણાત દર્દીની સામાન્ય સ્થિતિનું વિશ્લેષણ કરે છે, અને ડાયાબિટીઝની ઘટનાના પ્રકાર, તબક્કા અને સમયની સ્થાપના પણ કરે છે.
ડાયાબિટીક નેફ્રોપથીનું પ્રારંભિક નિદાન એ સફળ સારવારની ચાવી છે. આ હેતુઓ માટે, ડાયાબિટીસ માટે ડાયાબિટીક નેફ્રોપથી સ્ક્રિનિંગ પ્રોગ્રામનો ઉપયોગ થાય છે. આ પ્રોગ્રામને અનુરૂપ, ગૂંચવણોનું નિદાન કરવા માટે, પેશાબનું સામાન્ય ક્લિનિકલ વિશ્લેષણ પસાર કરવું જરૂરી છે. જ્યારે પ્રોટીન્યુરિયા મળી આવે છે, જેને પુનરાવર્તિત અભ્યાસ દ્વારા પુષ્ટિ કરવી આવશ્યક છે, નિદાન ડાયાબિટીસ નેફ્રોપથીથી બને છે, પ્રોટીન્યુરિયાનો તબક્કો અને યોગ્ય ઉપચાર પદ્ધતિઓ સૂચવવામાં આવે છે.
જો પ્રોટીન્યુરિયા ગેરહાજર હોય, તો પેશાબની તપાસ માઇક્રોઆલ્બ્યુમિન્યુરિયા માટે કરવામાં આવે છે. પ્રારંભિક નિદાન સાથે આ પદ્ધતિ તદ્દન સંવેદનશીલ છે. પેશાબમાં પ્રોટીન સામગ્રીનો ધોરણ 30 મિલિગ્રામ / દિવસ કરતા વધુ ન હોવો જોઈએ. માઇક્રોઆલ્બ્યુમિન્યુરિયા સાથે, આલ્બ્યુમિનની સામગ્રી 30 થી 300 મિલિગ્રામ / દિવસ સુધીની હોય છે, જે કિડનીમાં પેથોલોજીકલ પરિવર્તનની શરૂઆત સૂચવે છે.જ્યારે 6-12 અઠવાડિયા માટે પેશાબની ત્રણ વખત તપાસ કરવામાં આવે છે અને એલિવેટેડ આલ્બ્યુમિનનું સ્તર શોધી કા .વામાં આવે છે, ત્યારે નિદાન “ડાયાબિટીક નેફ્રોપથી, માઇક્રોઆલ્બ્યુમિન્યુરિયા સ્ટેજ” કરવામાં આવે છે અને તેના નિવારણ માટે ભલામણો આપવામાં આવે છે.
નિદાનને સ્પષ્ટ કરવા માટે, તે જરૂરી છે:
ડાયાબિટીક નેફ્રોપથીના અંતિમ તબક્કાનું નિદાન વધુ સરળતાથી કરવામાં આવે છે. નીચેના લક્ષણો તેમાં સહજ છે:
કિડની ટ્યુબરક્યુલોસિસ, ક્રોનિક પાયલોનેફ્રીટીસ, એક્યુટ અને ક્રોનિક ગ્લોમેર્યુલોનફ્રાઇટિસ, વગેરે સાથે ડાયાબિટીસ નેફ્રોપથીનું વિશિષ્ટ નિદાન.
કેટલીકવાર નિષ્ણાંતો કિડનીની બાયોપ્સીનો આશરો લે છે. મોટેભાગે, આ નિદાન પદ્ધતિનો ઉપયોગ નીચેના કેસોમાં થાય છે:
કિડની બાયોપ્સી અલ્ટ્રાસાઉન્ડ નિયંત્રણ હેઠળ કરવામાં આવે છે
દરેક તબક્કે ડાયાબિટીક નેફ્રોપથીની સારવાર અલગ છે.
વાહિનીઓ અને કિડનીમાં રોગવિજ્ .ાનવિષયક ફેરફારોને રોકવા માટે, ડાયાબિટીઝની સ્થાપનાની ક્ષણથી પર્યાપ્ત નિવારક સારવારના પ્રથમ અને બીજા તબક્કે. શરીરમાં ખાંડનું સ્થિર સ્તર પણ દવાઓની મદદથી જાળવવામાં આવે છે જે તેના સ્તરને ઘટાડે છે.
માઇક્રોઆલ્બ્યુમિન્યુરિયાના તબક્કે, સારવારનું લક્ષ્ય બ્લડ પ્રેશર, તેમજ લોહીમાં શર્કરાને સામાન્ય બનાવવું છે.
નિષ્ણાતો એન્જીયોટન્સિન-કન્વર્ટીંગ એન્ઝાઇમ ઇન્હિબિટર (એસીઈ ઇન્હિબિટર) નો આશરો લે છે: એન્લાપ્રીલ, લિસિનોપ્રિલ, ફોસિનોપ્રિલ. આ દવાઓ બ્લડ પ્રેશરને સ્થિર કરે છે, કિડનીનું કાર્ય સ્થિર કરે છે. લાંબા સમય સુધી અસરવાળી દવાઓ, જે દિવસમાં એક કરતા વધુ વખત લેવામાં આવતી નથી, તે સૌથી વધુ માંગમાં છે.
આહાર પણ સૂચવવામાં આવે છે જેમાં પ્રોટીન ધોરણ દર્દીના વજનના 1 કિલો દીઠ 1 મિલિગ્રામથી વધુ ન હોવો જોઈએ.
બદલી ન શકાય તેવી પ્રક્રિયાઓને રોકવા માટે, કિડની પેથોલોજીના પ્રથમ ત્રણ તબક્કામાં, ગ્લાયસીમિયા, ડિસલિપિડેમિયા અને બ્લડ પ્રેશરને કડક રીતે નિયંત્રિત કરવું જરૂરી છે.
પ્રોટીન્યુરિયાના તબક્કે, એસીઇ અવરોધકોની સાથે, કેલ્શિયમ ચેનલ બ્લocકર સૂચવવામાં આવે છે. તેઓ મૂત્રવર્ધક પદાર્થ (ફ્યુરોસેમાઇડ, લસિક્સ, હાયપોથિઆઝાઇડ) અને પીણાની મદદથી એડિમા સામે લડે છે. સખત આહારનો આશરો લેવો. રેનલ નિષ્ફળતાને રોકવા માટે આ તબક્કે સારવારનું લક્ષ્ય બ્લડ પ્રેશર અને બ્લડ ગ્લુકોઝને સામાન્ય બનાવવું છે.
ડાયાબિટીક નેફ્રોપથીના છેલ્લા તબક્કે, સારવાર આમૂલ છે. દર્દીને ડાયાલિસિસ (ઝેરથી લોહી શુદ્ધિકરણ. ખાસ ઉપકરણનો ઉપયોગ કરીને) અથવા કિડની ટ્રાન્સપ્લાન્ટની જરૂર હોય છે.
ડાયાલિઝર તમને ઝેરના લોહીને શુદ્ધ કરવાની મંજૂરી આપે છે
ડાયાબિટીક નેફ્રોપથી માટેનું પોષણ એ ઓછી પ્રોટીન, સંતુલિત અને ડાયાબિટીસના શ્રેષ્ઠ આરોગ્યને જાળવવા માટે જરૂરી પોષક તત્વોથી સંતૃપ્ત હોવું જોઈએ. કિડનીમાં રોગવિજ્ .ાનવિષયક પ્રક્રિયાના વિવિધ તબક્કે, ખાસ લો-પ્રોટીન આહાર 7 પી, 7 એ અને 7 બીનો ઉપયોગ થાય છે, જે ગૂંચવણોના જટિલ ઉપચારમાં શામેલ છે.
ડ doctorક્ટરની સલાહ લીધા પછી, વૈકલ્પિક પદ્ધતિઓનો ઉપયોગ કરવો શક્ય છે. તેઓ સ્વતંત્ર સારવાર તરીકે કાર્ય કરી શકતા નથી, પરંતુ ડ્રગ થેરેપીને સંપૂર્ણ રીતે પૂરક બનાવે છે:
નિવારક પગલાં
ડાયાબિટીસ નેફ્રોપથીને ટાળવા માટે નીચેના નિયમો મદદ કરશે, જે ડાયાબિટીસના ક્ષણથી અવલોકન કરવું જોઈએ:
- તમારા શરીરના ખાંડના સ્તરને મોનિટર કરો.
- બ્લડ પ્રેશરને સામાન્ય બનાવવું, કેટલાક કિસ્સાઓમાં દવાઓ સાથે.
- એથરોસ્ક્લેરોસિસ અટકાવો.
- આહારનું પાલન કરો.
આપણે એ ભૂલવું ન જોઈએ કે ડાયાબિટીસ નેફ્રોપથીના લક્ષણો લાંબા સમય સુધી પોતાને પ્રગટ કરતા નથી અને માત્ર ડ doctorક્ટરની વ્યવસ્થિત મુલાકાત અને પરીક્ષણો પસાર કરી શકાય તેવા ઉલટાવી શકાય તેવા પરિણામોને ટાળવા માટે મદદ કરશે.
1 લી તબક્કો - અતિશય હાયપરટ્રોફી:
તે ડાયાબિટીસની શરૂઆત (ઘણી વખત 1) ની શરૂઆતથી જ શોધી શકાય છે અને કિડનીના ગ્લોમેર્યુલીના કદમાં વધારો સાથે છે. તે હાયપરપર્યુફ્યુઝન, હાઈફર્ફિલ્ટરેશન અને નોર્મોઆલ્બ્યુમિન્યુરિયા (30 મિલિગ્રામ / દિવસથી ઓછા) દ્વારા વર્ગીકૃત થયેલ છે. ઇન્સ્યુલિન થેરેપી દરમિયાન કેટલાક કિસ્સાઓમાં માઇક્રોઆલ્બ્યુમિનુરિયા ઉલટાવી શકાય તેવું છે. સીએફ ઝડપ વધારે છે, પરંતુ તે ઉલટાવી શકાય તેવું પણ છે.
બીજો તબક્કો - પ્રારંભિક માળખાકીય ફેરફારોનો તબક્કો:
હજી સુધી કોઈ તબીબી અભિવ્યક્તિઓ નથી. તે ડાયાબિટીઝની શરૂઆતના ઘણા વર્ષો પછી રચાય છે અને ગ્લોમેર્યુલર બેસમેન્ટ પટલના જાડા અને મેસાંગિયમની માત્રામાં વધારો દ્વારા વર્ગીકૃત થયેલ છે.
આ તબક્કો 5 વર્ષ સુધી ટકી શકે છે, જે હાઈફર્ફિલ્ટરેશન અને નોર્મુઅલબ્યુમિન્યુરિયા (30 મિલિગ્રામ / દિવસથી ઓછા) દ્વારા પ્રગટ થાય છે. ડાયાબિટીઝના વિઘટન સાથે અને શારીરિક પરિશ્રમ સાથે, માઇક્રોઆલ્બ્યુમિન્યુરિયા શોધી શકાય છે. સીએફની ગતિ નોંધપાત્ર રીતે વધી છે.
ચોથો તબક્કો - તબીબી રીતે વ્યક્ત:
રેનલ નિષ્ફળતા અને યુરેમિયાનો વિકાસ થાય છે. સ્ટેજ ખૂબ જ નીચા સીએફ રેટ (મિનિટ દીઠ 30 મિલીથી ઓછું), કુલ પ્રસરેલું અથવા નોડ્યુલર ગ્લોમેરોલોસ્ક્લેરોસિસ દ્વારા વર્ગીકૃત થયેલ છે. ક્રોનિક રેનલ નિષ્ફળતાના તબક્કે, હાયપરગ્લાયકેમિઆ, ગ્લાયકોસુરિયા જેવા ડાયાબિટીસના અભિવ્યક્તિમાં નોંધપાત્ર ઘટાડો થઈ શકે છે. ઇન્સ્યુલિનની જરૂરિયાત તેના અધોગતિ અને પેશાબના વિસર્જન (ઝુબ્રોદ-ડેન ઘટના) ના દરમાં ઘટાડો થવાને કારણે ઓછી થાય છે. રક્ત ક્રિએટિનાઇનમાં 2 કરતા વધુ વખત વધારો થવાથી, એરિથ્રોપોટિન સંશ્લેષણમાં ઘટાડો થવાને કારણે એનિમિયા વિકસે છે. નેફ્રોટિક સિન્ડ્રોમ પ્રગતિ કરે છે, હાયપરટેન્શન વ્યવહારીક રીતે એન્ટીહિપરપ્રેસિવ દવાઓ દ્વારા સુધારવામાં આવતું નથી. ક્રિએટિનાઇનના સ્તરમાં 5-6 ગણો વધારો થવાથી, ડિસપેપ્ટિક સિન્ડ્રોમ અને યુરેમિયાના બધા સંકેતો દેખાય છે. પેરીટોનિયલ અથવા પ્રોગ્રામ હિમોડાયલિસીસની સહાયથી દર્દીનું આગળનું જીવન અનુગામી કિડની પ્રત્યારોપણ સાથે જ શક્ય છે. હાલમાં, ડાયાબિટીક નેફ્રોપથીના ક્લિનિકલ તબક્કાઓનું વર્ગીકરણ લાગુ કરવામાં આવે છે (રશિયાના આરોગ્ય મંત્રાલયની માર્ગદર્શિકા, 2002)
ડાયાબિટીક નેફ્રોપથીનો તબક્કો:
ડાયાબિટીક નેફ્રોપથીના ત્રણ તબક્કા છે.
Ren ક્રોનિક રેનલ નિષ્ફળતાનો તબક્કો (રૂservિચુસ્ત, ટર્મિનલ).
માઇક્રોઆલ્બ્યુમિન્યુરિયાનો તબક્કો દરરોજ 30 થી 300 મિલિગ્રામ સુધીના પેશાબમાં પેશાબમાં આલ્બ્યુમિનના ઉત્સર્જનના વધારા દ્વારા પ્રગટ થવો જોઈએ, નિયમિત યુરિનલિસીસ સાથે, કોઈ પ્રોટીન મળતું નથી. સારવાર: સામાન્ય બ્લડ પ્રેશર, ડિસલિપિડેમિયામાં સુધારણા, પ્રાણી પ્રોટીન પર પ્રતિબંધ (શરીરના વજનના 1 કિલો દીઠ 1 ગ્રામ કરતા વધુ નહીં) સાથે પણ એસીઇ અવરોધકો.
પ્રોટીન્યુરિયાનો તબક્કો પહેલાથી જ નિયમિત યુરિનલિસીસ દરમિયાન મળી આવેલી પ્રોટીનની હાજરીના સ્વરૂપમાં પ્રગટ થાય છે. તે જ સમયે, સીએફમાં ઘટાડો અને બ્લડ પ્રેશરમાં વધારો નોંધવામાં આવે છે. સારવાર: બ્લડ પ્રેશર જાળવવા સાથે એસીઈ અવરોધકો 120/75 મીમી આરટીથી વધુ નહીં. કલા. ડિસલિપિડેમિયામાં સુધારો, પ્રાણી પ્રોટીનનું પ્રતિબંધ (શરીરના વજનના 1 કિગ્રા દીઠ 0.8 ગ્રામ કરતા વધુ નહીં).
ક્રોનિક રેનલ નિષ્ફળતાનો તબક્કો ત્યારે જ નક્કી થાય છે જ્યારે 120 μmol / L કરતા વધારે ક્રિએટિનાઇન સ્તરમાં વધારો (જે 1.4 મિલિગ્રામ% ની બરાબર છે) દર્દીના લોહીમાં નક્કી થાય છે. તે જ સમયે, 30 મિલી / મિનિટથી નીચેના સીએફ રેટમાં ઘટાડો, તેમજ રક્ત યુરિયાના સ્તરમાં વધારો, તે નક્કી કરવામાં આવે છે.
ડાયાબિટીક નેફ્રોપથીની સારવાર:
• એસીઇ અવરોધકો (ક્રિએટિનાઇનમાં વધારો 3 ધોરણ કરતાં વધુ ન હોય) + + 120/75 મીમી આરટીથી નીચેના બ્લડ પ્રેશરની જાળવણી સાથે લાંબા-અભિનય કેલ્શિયમ વિરોધી (નિફેડિપિન રીટાર્ડ, એમેલોડિપિન, લેસિડિપિન). કલા.,
Animal એનિમલ પ્રોટીનના ખોરાકના વપરાશ પર પ્રતિબંધ (શરીરના 1 કિલોગ્રામ દીઠ 0.6 ગ્રામ કરતા વધુ નહીં),
Am દરરોજ 14-16 ગ્રામ એમિનો એસિડ્સના કેટો એનાલોગ,
Mg 7 મિલિગ્રામ / કિગ્રા વજનવાળા ખોરાક સાથે ફોસ્ફેટ પ્રતિબંધ
Ary આહાર કેલ્શિયમ અને કેલ્શિયમ ક્ષારની દવાઓ, વિટામિન ડી (માત્ર સક્રિય સ્વરૂપ કેલ્કિટ્રિઓલ છે) ને કારણે દિવસમાં ઓછામાં ઓછા 1,500 મિલિગ્રામ કેલ્શિયમનું સેવન વધ્યું છે,
Ry એરિથ્રોપોટિન દવાઓથી એનિમિયાની સારવાર,
Hyp હાયપરક્લેમિયા સાથે - લૂપ મૂત્રવર્ધક પદાર્થ,
• હિમોડિઆલિસિસ (સંકેતો: સીએફ - 15 મિલી / મિનિટથી ઓછી, લોહીના ક્રિએટિનાઇન - 600 μmol / l કરતા વધુ).
રોગના પ્રથમ 5 વર્ષ દરમિયાન ડાયાબિટીસનું નબળું નિયંત્રણ, નેફ્રોપેથી થવાનું જોખમ નોંધપાત્ર રીતે વધારે છે. ગ્લાયસીમિયાની કાળજીપૂર્વક નિરીક્ષણ સાથે, ઇન્ટ્રાએરેનલ હેમોડાયનેમિક્સ અને રેનલ વોલ્યુમનું સામાન્યકરણ શક્ય છે. ACE અવરોધકોનો લાંબા ગાળાના ઉપયોગ આમાં ફાળો આપી શકે છે. નેફ્રોપથીની પ્રગતિ સ્થિરતા અને ધીમું શક્ય છે. પ્રોટીન્યુરિયાનો દેખાવ કિડનીમાં નોંધપાત્ર વિનાશક પ્રક્રિયાને સૂચવે છે, જેમાં લગભગ 50-75% ગ્લોમેર્યુલી પહેલેથી જ સ્ક્લેરોઝ થઈ ગઈ છે, અને મોર્ફોલોજિકલ અને કાર્યાત્મક ફેરફારો ઉલટાવી શકાય તેવું બની ગયું છે. પ્રોટીન્યુરિયાની શરૂઆતથી, સીએફ દર દર મહિને 1 મિલી / મિનિટ, દર વર્ષે લગભગ 10 મિલી / મિનિટના દરે ધીરે ધીરે ઘટાડો થઈ રહ્યો છે. પ્રોટીન્યુરિયાની શરૂઆતના 7-10 વર્ષ પછી રેનલ નિષ્ફળતાના અંતિમ તબક્કાના વિકાસની અપેક્ષા છે. નેફ્રોપથીના ક્લિનિકલ અભિવ્યક્તિના તબક્કે, તેની પ્રગતિને ધીમું કરવું અને રોગના યુરેમિક તબક્કાની શરૂઆતમાં વિલંબ કરવો ખૂબ જ મુશ્કેલ છે.
ડાયાબિટીક નેફ્રોપથીના એમ.એ.યુ.ના તબક્કાના નિદાન માટે, લાગુ કરો:
1) માઇક્રોઆલ્બ્યુમિન્યુરિયાનો અભ્યાસ - યુઆઈએ (ટેસ્ટ સ્ટ્રીપ્સ "મિક્રલ ટેસ્ટ" - હોફમેન લા રોશે),
2) ઇમ્યુનોકેમિકલ પદ્ધતિઓ,
3) ડિવાઇસ "ડીસીએ -2000 +".
ડાયેટીક ભલામણો માટે ડાયાબિટીક નેફ્રોપથીના દર્દીઓના વધુ સાવચેત વલણની જરૂર છે, જે ડાયાબિટીસ નેફ્રોપથી ક્રોનિક રેનલ નિષ્ફળતાના તબક્કે પહોંચે ત્યાં સુધી એન્ડોક્રિનોલોજિસ્ટ્સ અને ડાયાબિટીસના નિષ્ણાતો દ્વારા વ્યવહારિક રીતે કરવામાં આવતી નથી. શરીરના વજનના 1 કિલો દીઠ 1.5 ગ્રામ કરતા વધુ પ્રાણીમાં પ્રોટીન લેવાથી નેફ્રોટોક્સિક અસર થઈ શકે છે.
ડાયાબિટીઝના કિડનીને ખાસ નુકસાન, તે ડાયાબિટીસ નેફ્રોપથી છે: તબક્કાઓ દ્વારા વર્ગીકરણ અને તેના લક્ષણો
ડાયાબિટીસ નેફ્રોપથીએ ડાયાબિટીઝ મેલિટસની મુશ્કેલીઓ, ખાસ કરીને ઇન્સ્યુલિન આધારિત (પ્રથમ પ્રકાર) ની જટિલતાઓમાં પ્રાધાન્ય મેળવ્યું છે. દર્દીઓના આ જૂથમાં, તે મૃત્યુનું મુખ્ય કારણ તરીકે ઓળખાય છે.
કિડનીમાં પરિવર્તન એ રોગના પ્રારંભિક તબક્કામાં પ્રગટ થાય છે, અને રોગનો ટર્મિનલ (અંતિમ) તબક્કો ક્રોનિક રેનલ નિષ્ફળતા (સીઆરએફ તરીકે સંક્ષેપિત) કરતાં વધુ કંઇ નથી.
નિવારક પગલાં લેતી વખતે, ઉચ્ચ ગુણવત્તાવાળા નિષ્ણાતને સમયસર સંપર્ક કરવો, યોગ્ય સારવાર અને પરેજી પાળવી, ડાયાબિટીસમાં નેફ્રોપથીના વિકાસને શક્ય તેટલું ઓછું કરી શકાય છે અને વિલંબ થાય છે.
રોગનું વર્ગીકરણ, જે મોટેભાગે નિષ્ણાતો દ્વારા વ્યવહારમાં ઉપયોગમાં લેવામાં આવે છે, તે ડાયાબિટીસ મેલિટસથી પીડાતા દર્દીમાં માળખાકીય રેનલ ફેરફારોના તબક્કાને પ્રતિબિંબિત કરે છે.
"ડાયાબિટીક નેફ્રોપથી" શબ્દનો અર્થ એક રોગ નથી, પરંતુ ડાયાબિટીસ મેલીટસના ક્રોનિક સ્વરૂપના વિકાસ સામે રેનલ વાહિનીઓને નુકસાન સાથે સંકળાયેલ સંખ્યાબંધ વિશિષ્ટ સમસ્યાઓ છે: ગ્લોમેર્યુલોસ્ક્લેરોસિસ, કિડનીમાં ધમનીઓના ધમની-આર્ટિરોસ્ક્લેરોસિસ, રેનલ ટ્યુબલ્સમાં ચરબીનો જથ્થો, તેમના નેક્રોસિસ, પાયલોનેફ્રીટીસ, વગેરે.
બીજા પ્રકારનાં (નોન-ઇન્સ્યુલિન આધારિત) રોગવાળા દર્દીઓમાં નેફ્રોપથી ફક્ત 15-30% કિસ્સાઓમાં થાય છે. નેફ્રોપથી, ક્રોનિક ડાયાબિટીસ મેલિટસની પૃષ્ઠભૂમિ સામે વિકાસ પામે છે, ગ્લોમેરૂલોસ્ક્લેરોસિસના પ્રથમ સ્વરૂપ સાથેની સાદ્રશ્ય દ્વારા, કીમેલ્સિલ-વિલ્સન સિન્ડ્રોમ પણ કહેવામાં આવે છે, અને તબીબી માર્ગદર્શિકાઓ અને દર્દીના રેકોર્ડ્સમાં "ડાયાબિટીક ગ્લોમેરોલોસ્ક્લેરોસિસ" શબ્દનો ઉપયોગ હંમેશાં "નેફ્રોપથી" તરીકે થાય છે.
ડાયાબિટીક નેફ્રોપથી એ ધીમે ધીમે પ્રગતિશીલ રોગ છે, તેનું ક્લિનિકલ ચિત્ર રોગવિજ્ .ાનવિષયક પરિવર્તનના તબક્કા પર આધારિત છે. ડાયાબિટીક નેફ્રોપથીના વિકાસમાં, માઇક્રોઆલ્બ્યુમિન્યુરિયા, પ્રોટીન્યુરિયા અને ક્રોનિક રેનલ નિષ્ફળતાના ટર્મિનલ તબક્કાને અલગ પાડવામાં આવે છે.
લાંબા સમય સુધી, ડાયાબિટીક નેફ્રોપથી એ બાહ્ય અભિવ્યક્તિઓ વિના, લક્ષણવિહીન છે. ડાયાબિટીક નેફ્રોપથીના પ્રારંભિક તબક્કે, કિડનીના ગ્લોમેર્યુલી (હાઈપરફંક્શનલ હાયપરટ્રોફી) ના કદમાં વધારો, રેનલ રક્ત પ્રવાહમાં વધારો અને ગ્લોમેર્યુલર ફિલ્ટરેશન રેટ (જીએફઆર) નો વધારો નોંધવામાં આવે છે. ડાયાબિટીસના પ્રવેશ પછીના કેટલાક વર્ષો પછી, કિડનીના ગ્લોમેર્યુલર ઉપકરણમાં પ્રારંભિક માળખાગત ફેરફારો જોવા મળે છે. ગ્લોમેર્યુલર ફિલ્ટરેશનનું volumeંચું પ્રમાણ બાકી છે, અને પેશાબમાં આલ્બ્યુમિનનું વિસર્જન સામાન્ય મૂલ્યો કરતાં વધુ હોતું નથી (30-300 મિલિગ્રામ / દિવસ અથવા પેશાબના સવારના ભાગમાં 20-200 મિલિગ્રામ / મિલી). બ્લડ પ્રેશરમાં સમયાંતરે વધારો નોંધવામાં આવે છે, ખાસ કરીને શારીરિક શ્રમ દરમિયાન. ડાયાબિટીક નેફ્રોપથીના દર્દીઓનું ડિટ્રિએશન રોગના અંતિમ તબક્કામાં જ જોવા મળે છે.
ક્લિનિકલી રીતે ઉચ્ચારવામાં આવતા ડાયાબિટીસ નેફ્રોપથી 15-20 વર્ષ પછી પ્રકાર 1 ડાયાબિટીસ મેલીટસ સાથે વિકસિત થાય છે અને સતત પ્રોટીન્યુરિયા (પેશાબ પ્રોટીનનું સ્તર> 300 મિલિગ્રામ / દિવસ) દ્વારા વર્ગીકૃત થયેલ છે, જે જખમની અફર્યક્ષમતા દર્શાવે છે. રેનલ રક્ત પ્રવાહ અને જીએફઆર ઘટાડવામાં આવે છે, ધમનીનું હાયપરટેન્શન સતત અને સુધારવું મુશ્કેલ બને છે. નેફ્રોટિક સિન્ડ્રોમ વિકસિત થાય છે, હાઈપોઆલ્બ્યુમિનેમિયા, હાયપરકોલેસ્ટેરોલિયા, પેરિફેરલ અને પોલાણના શોથ દ્વારા પ્રગટ થાય છે. બ્લડ ક્રિએટિનાઇન અને લોહી યુરિયા સ્તર સામાન્ય અથવા થોડો એલિવેટેડ છે.
ડાયાબિટીક નેફ્રોપથીના ટર્મિનલ તબક્કે, કિડનીના ગાળણ અને એકાગ્રતાના કાર્યોમાં તીવ્ર ઘટાડો થાય છે: મોટા પ્રમાણમાં પ્રોટીન્યુરિયા, લો જીએફઆર, લોહી યુરિયા અને ક્રિએટિનાઇનમાં નોંધપાત્ર વધારો, એનિમિયાનો વિકાસ, તીવ્ર એડીમા. આ તબક્કે, હાયપરગ્લાયકેમિઆ, ગ્લુકોસુરિયા, એન્ડોજેનસ ઇન્સ્યુલિનના પેશાબનું વિસર્જન, અને બાહ્ય ઇન્સ્યુલિનની આવશ્યકતામાં નોંધપાત્ર ઘટાડો થઈ શકે છે. નેફ્રોટિક સિન્ડ્રોમ પ્રગતિ કરે છે, બ્લડ પ્રેશર ઉચ્ચ મૂલ્યો સુધી પહોંચે છે, ડિસપેપ્ટિક સિન્ડ્રોમ, યુરેમિયા અને ક્રોનિક રેનલ નિષ્ફળતા મેટાબોલિક ઉત્પાદનો દ્વારા શરીરના સ્વ-ઝેરના સંકેતો અને વિવિધ અવયવો અને સિસ્ટમોને નુકસાન સાથે વિકસે છે.
તબક્કાઓની સારવાર I-III
I-III ના તબક્કે ડાયાબિટીસ નેફ્રોપથીની રોકથામ અને સારવાર માટેના મૂળ સિદ્ધાંતો શામેલ છે:
કિડનીમાં માળખાકીય અને કાર્યાત્મક ફેરફારો માટે હાયપરગ્લાયકેમિઆ એ ટ્રિગર છે. ડી.એસ.ટી. (ડાયાબિટીઝ નિયંત્રણ અને જટિલતા અધ્યયન, 1993) અને યુકેપીડીએસ (યુનાઇટેડ કિંગડમ પ્રોસ્પેક્ટિવ ડાયાબિટીસ અભ્યાસ, 1998) - એમ બે સૌથી મોટા અભ્યાસ દર્શાવે છે કે સઘન ગ્લાયસિમિક નિયંત્રણની યુક્તિઓ ડાયાબિટીસ મેલિટસ 1 અને 2 ના દર્દીઓમાં માઇક્રોબલ્બ્યુમિનિયા અને આલ્બ્યુમિન્યુરિયાની આવૃત્તિમાં નોંધપાત્ર ઘટાડો તરફ દોરી જાય છે. પ્રકાર. કાર્બોહાઇડ્રેટ ચયાપચય માટે શ્રેષ્ઠ વળતર, જે વેસ્ક્યુલર ગૂંચવણોના વિકાસને રોકવામાં મદદ કરે છે, સામાન્ય અથવા નજીક-સામાન્ય ગ્લાયસિમિક મૂલ્યો અને એચબીએ 1 સી સૂચવે છે.
ડાયાબિટીક નેફ્રોપથી માટે એન્ટિહિપેરિટિવ ઉપચાર
ડાયાબિટીઝ મેલિટસવાળા દર્દીઓની સારવાર માટે એન્ટિહિપેરિટિવ દવાઓ પસંદ કરતી વખતે, કાર્બોહાઇડ્રેટ અને લિપિડ ચયાપચય પરની તેમની અસર, ક્ષતિગ્રસ્ત રેનલ કાર્યના કિસ્સામાં ડાયાબિટીસ મેલીટસ અને સલામતીના અન્ય વિચલનો દરમિયાન, નેફ્રોપ્રોટેક્ટીવ અને કાર્ડિયોપ્રોટેક્ટીવ ગુણધર્મની હાજરી ધ્યાનમાં લેવી જોઈએ.
એસીઇ અવરોધકોએ નેફ્રોપ્રોટેક્ટીવ ગુણધર્મો ઉચ્ચાર્યા છે, ઇન્ટ્રાકાર્નિયલ હાયપરટેન્શન અને માઇક્રોઆલ્બ્યુમિન્યુરિયાની તીવ્રતા ઘટાડે છે (બ્રિલિએન્ટ, ઇયુસીલીડ, રેઇન, વગેરે દ્વારા સંશોધન મુજબ). તેથી, એસીઇ અવરોધકોને માઇક્રોઆલ્બ્યુમિન્યુરિયા માટે સૂચવવામાં આવે છે, ફક્ત ઉચ્ચ સાથે જ નહીં, પણ સામાન્ય બ્લડ પ્રેશર સાથે પણ:
એસીઇ અવરોધકો ઉપરાંત, વેરાપામિલ જૂથના કેલ્શિયમ વિરોધી લોકોમાં નેફ્રોપ્રોટેક્ટીવ અને કાર્ડિયોપ્રોટેક્ટીવ અસર હોય છે.
ધમનીય હાયપરટેન્શનની સારવારમાં અગત્યની ભૂમિકા એન્જીયોટેન્સિન II રીસેપ્ટર વિરોધી દ્વારા ભજવવામાં આવે છે. ટાઇપ 2 ડાયાબિટીઝ મેલિટસ અને ડાયાબિટીક નેફ્રોપથીમાં તેમની નેફ્રોપ્રોટેક્ટીવ પ્રવૃત્તિ ત્રણ મોટા અભ્યાસ - આઇઆરએમએ 2, આઈડીએનટી, રેનાલ માં બતાવવામાં આવી છે. આ દવા એસીઇ અવરોધકોની આડઅસરોના કિસ્સામાં સૂચવવામાં આવે છે (ખાસ કરીને ટાઇપ 2 ડાયાબિટીસવાળા દર્દીઓમાં):
નેફ્રોપ્રોટેક્ટર સ્યુલોડેક્સાઇડ સાથે સંયોજનમાં એસીઇ અવરોધકો (અથવા એન્જીયોટન્સિન II રીસેપ્ટર બ્લorકર્સ) નો ઉપયોગ કરવાની સલાહ આપવામાં આવે છે, જે કિડનીના ગ્લોમેર્યુલીના બેઝમેન્ટ પટલની ક્ષતિગ્રસ્ત અભેદ્યતાને પુન restસ્થાપિત કરે છે અને પેશાબમાં પ્રોટીનનું નુકસાન ઘટાડે છે.
સુલોડેક્સાઇડ 600 એલયુ ઇન્ટ્રામસ્ક્યુલરલી દરરોજ 1 વખત 2 દિવસના વિરામ સાથે, અઠવાડિયામાં 5 દિવસ, 3 અઠવાડિયા, પછી 250 એલયુની અંદર દિવસમાં એકવાર, 2 મહિના.
વર્ષમાં 2 વખત સારવારના આવા કોર્સની ભલામણ કરવામાં આવે છે.
હાઈ બ્લડ પ્રેશર સાથે, સંયોજન ઉપચારનો ઉપયોગ સલાહભર્યું છે.
ડાયાબિટીક નેફ્રોપથીમાં ડિસલિપિડેમિયા માટે ઉપચાર
ડાયાબિટીક નેફ્રોપથી સ્ટેજ IV અને તેથી વધુના ડાયાબિટીસ મેલિટસવાળા 70% દર્દીઓમાં ડિસલિપિડેમિયા છે. જો લિપિડ મેટાબોલિક વિક્ષેપ શોધી કા (વામાં આવે છે (એલડીએલ> 2.6 એમએમઓએલ / એલ, ટીજી> 1.7 એમએમઓએલ / એલ), હાયપરલિપિડેમિયા કરેક્શન (લિપિડ-લોઅરિંગ ડાયટ) ફરજિયાત છે, અપૂરતી અસરકારકતા સાથે - લિપિડ-ઘટાડતી દવાઓ.
એલડીએલ> 3 એમએમઓએલ / એલ સાથે, સ્ટેટિન્સનું સતત સેવન સૂચવવામાં આવે છે:
પ્રાણી પ્રોટીનનો વપરાશ 1 જી / કિગ્રા / દિવસ સુધી મર્યાદિત કરીને માઇક્રોઆલ્બ્યુમિન્યુરિયાના તબક્કે અવ્યવસ્થિત ઇન્ટ્રાક્યુબ્યુલર હેમોડાયનેમિક્સની પુનorationસ્થાપના પ્રાપ્ત કરી શકાય છે.
અહીં હાયપોગોનાડિઝમ લિંકનાં કારણો
અહીં મુખ્ય 5 તબક્કાઓ છે જે એકબીજાને ડાયાબિટીક નેફ્રોપથીથી સરળતાથી બદલે છે, જો તમે ખૂબ જ શરૂઆતમાં પ્રક્રિયામાં દખલ ન કરો તો:
પ્રથમ ત્રણ તબક્કાઓને અન્યથા પૂર્વવર્તી કહેવામાં આવે છે, કારણ કે તેમની સાથે કોઈ ફરિયાદ નથી. કિડનીના નુકસાનની હાજરી નક્કી કરવા માટે માત્ર ખાસ પ્રયોગશાળા પરિક્ષણો અને કિડની પેશીઓની માઇક્રોસ્કોપી દ્વારા જ શક્ય છે. જો કે, આ તબક્કે રોગને ચોક્કસપણે ઓળખવા માટે સક્ષમ બનવું મહત્વપૂર્ણ છે, કારણ કે પાછળથી તે પહેલેથી જ ઉલટાવી શકાય તેવું બની ગયું છે.
ડાયાબિટીક નેફ્રોપથી એટલે શું
ડાયાબિટીઝના કિડનીને નુકસાન એ અંતમાં ગૂંચવણ છે, તે હાઈ બ્લડ સુગર દ્વારા વેસ્ક્યુલર દિવાલના વિનાશ સાથે સંકળાયેલું છે. તે લાંબા સમય માટે એસિમ્પટમેટિક છે, અને પ્રગતિ સાથે, તે પેશાબનું શુદ્ધિકરણ બંધ કરે છે.
રેનલ નિષ્ફળતા વિકસે છે. ઝેરી સંયોજનોના લોહીને શુદ્ધ કરવા દર્દીઓને હેમોડાયલિસિસ ઉપકરણથી જોડવાની જરૂર છે. આવા કિસ્સાઓમાં, દર્દીનું જીવન કિડની પ્રત્યારોપણની શક્યતા અને તેના અસ્તિત્વ પર આધારિત છે.
અને અહીં ડાયાબિટીઝના પેશાબ વિશ્લેષણ વિશે વધુ છે.
વિકાસનાં કારણો
ડાયાબિટીઝની ગૂંચવણો તરફ દોરી જતા મુખ્ય પરિબળ એ હાઈ બ્લડ સુગર છે. આનો અર્થ એ છે કે દર્દી આહારની ભલામણોનું પાલન કરતું નથી, તેના માટે દવાઓનો ઓછો ડોઝ લે છે. પરિણામે, આવા ફેરફારો થાય છે:
- ગ્લોમેરોલીમાં પ્રોટીન પરમાણુ ગ્લુકોઝ (ગ્લાયકેશન) સાથે જોડાય છે અને તેમના કાર્યો ગુમાવે છે,
- વેસ્ક્યુલર દિવાલો નાશ પામે છે,
- પાણી અને મીઠાનું સંતુલન ખલેલ પહોંચે છે,
- ઓક્સિજન સપ્લાય ઘટે છે
- ઝેરી સંયોજનો એકઠા થાય છે જે કિડનીની પેશીઓને નુકસાન પહોંચાડે છે અને વેસ્ક્યુલર અભેદ્યતામાં વધારો કરે છે.
ઝડપી પ્રગતિ માટે જોખમ પરિબળો
જો હાઈપરગ્લાયકેમિઆ (ઉચ્ચ ગ્લુકોઝ) નેફ્રોપથી માટેની મુખ્ય પૃષ્ઠભૂમિ પ્રક્રિયા છે, તો પછી જોખમના પરિબળો તેના દેખાવ અને તીવ્રતાના દરને નિર્ધારિત કરે છે. સૌથી સાબિત છે:
- રેનલ પેથોલોજી માટે બોજારૂપ વલણ,
- ધમનીય હાયપરટેન્શન: ઉચ્ચ દબાણમાં, શરૂઆતમાં, શુદ્ધિકરણ વધે છે, પેશાબમાં પ્રોટીનનું નુકસાન વધે છે, અને પછી ગ્લોમેર્યુલીને બદલે ડાઘ પેશી (ગ્લોમેરોલોસ્ક્લેરોસિસ) દેખાય છે, કિડની પેશાબને ફિલ્ટર કરવાનું બંધ કરે છે,
- લોહીની લિપિડ રચનાનું ઉલ્લંઘન, વાહિનીઓમાં કોલેસ્ટરોલ સંકુલને જમાવવાથી સ્થૂળતા, કિડની પર ચરબીની સીધી નુકસાનકારક અસર,
- પેશાબની નળીઓનો વિસ્તાર ચેપ
- ધૂમ્રપાન
- માંસ પ્રોટીન અને મીઠું વધારે હોય છે,
- કિડનીના કાર્યને વધુ ખરાબ કરનારી દવાઓનો ઉપયોગ,
- રેનલ ધમનીઓના એથરોસ્ક્લેરોસિસ,
- onટોનોમિક ન્યુરોપથીને કારણે મૂત્રાશયની નીચી સ્વર.
અતિશય
તે કિડની પર વધતા તણાવ અને પેશાબના વધુ પડતા આઉટપુટને કારણે ડાયાબિટીસની શરૂઆતમાં થાય છે. બ્લડ શુગરની વધેલી સાંદ્રતાને કારણે, કિડની તેને ઝડપથી શરીરમાંથી દૂર કરવાનો પ્રયાસ કરે છે. આ માટે, ગ્લોમેર્યુલી કદમાં વધારો, રેનલ લોહીનો પ્રવાહ, શુદ્ધિકરણની ગતિ અને માત્રામાં વધારો. આ કિસ્સામાં, પેશાબમાં પ્રોટીનના નિશાન હોઈ શકે છે. આ બધા અભિવ્યક્તિઓ ડાયાબિટીઝની પૂરતી સારવાર સાથે સંપૂર્ણપણે અદૃશ્ય થઈ જાય છે.
કિડનીની રચનામાં પ્રારંભિક ફેરફારોની નેફ્રોપથી
ગ્લોમેર્યુલીમાં રોગના પ્રવેશથી 2-4 વર્ષ પછી, ભોંયરું પટલ ગાens બને છે (એક ફિલ્ટર જે મોટા પ્રોટીનને ફિલ્ટર કરે છે) અને જહાજો (મેસેંગિયમ) વચ્ચેની પેશીઓનું પ્રમાણ વધે છે. ત્યાં કોઈ લક્ષણો નથી, પેશાબના શુદ્ધિકરણને વેગ આપવામાં આવે છે, તીવ્ર શારીરિક શ્રમ અથવા ડાયાબિટીસના વિઘટન સાથે, દરરોજ 50 મિલિગ્રામ પ્રોટીન બહાર આવે છે, જે સામાન્ય (30 મિલિગ્રામ) કરતા થોડો વધારે છે. આ તબક્કે નેફ્રોપથી લગભગ સંપૂર્ણ ઉલટાવી શકાય તેવું પ્રક્રિયા માનવામાં આવે છે.
પ્રિનેફ્રોપથી
તે રોગની શરૂઆતના પાંચ વર્ષ પછી શરૂ થાય છે. પ્રોટીનનું નુકસાન કાયમી બને છે અને દિવસ દરમિયાન 300 મિલિગ્રામ સુધી પહોંચે છે. પેશાબ શુદ્ધિકરણ થોડો વધારો થયો છે અથવા સામાન્ય નજીક આવી રહ્યો છે. બ્લડ પ્રેશર વધે છે, ખાસ કરીને શારીરિક પ્રવૃત્તિ સાથે. આ તબક્કે, દર્દીની સ્થિતિને સ્થિર કરવી અને કિડનીને વધુ વિનાશથી સુરક્ષિત કરવી શક્ય છે.
ટર્મિનલ નેફ્રોપથી
દર્દીઓમાં, પેશાબનું શુદ્ધિકરણ એક મિનિટ કરતા પણ ઓછા સમયમાં 30 મિલી અથવા તેનાથી ઓછું થાય છે. મેટાબોલિક ઉત્પાદનોનું વિસર્જન વિક્ષેપિત થાય છે, ઝેરી નાઇટ્રોજન સંયોજનો (ક્રિએટિનિન અને યુરિક એસિડ) એકઠા થાય છે. આ સમયગાળા દરમિયાન કિડનીમાં, વ્યવહારીક કોઈ કાર્યકારી પેશીઓ રહેતી નથી. ઇન્સ્યુલિન લોહીમાં લાંબા સમય સુધી ફરે છે, તેનું વિસર્જન પણ ઓછું થાય છે, તેથી, દર્દીઓ માટે હોર્મોનની માત્રા ઘટાડવી જોઈએ.
કિડની એરીથ્રોપોટિન ઓછી ઉત્પન્ન કરે છે, જે લાલ રક્ત કોશિકાઓને અપડેટ કરવા માટે જરૂરી છે, એનિમિયા થાય છે. સોજો અને હાયપરટેન્શન વધી રહ્યું છે. દર્દીઓ કૃત્રિમ રક્ત શુદ્ધિકરણ - પ્રોગ્રામ હિમોડાયલિસીસ માટેના સત્રો પર સંપૂર્ણપણે નિર્ભર બને છે. તેમને કિડની ટ્રાન્સપ્લાન્ટની જરૂર છે.
માઇક્રોઆલ્બ્યુમિન્યુરિયા
મુખ્ય લક્ષણ 300 મિલિગ્રામ સુધી પ્રોટીનનું પ્રકાશન છે. જો દર્દી પેશાબની નિયમિત પ્રયોગશાળા પરીક્ષણ કરે છે, તો તે ધોરણ બતાવશે. કદાચ બ્લડ પ્રેશરમાં થોડો વધારો, જ્યારે ફંડસની તપાસ કરતી વખતે રેટિના (રેટિનોપેથી) માં ફેરફારો અને નીચલા હાથપગમાં સંવેદનશીલતા વિકારનો ઘટસ્ફોટ થાય છે.
પ્રોટીન્યુરિયા
નિયમિત પેશાબનીકરણમાં 300 મિલિગ્રામથી વધુ પ્રોટીનની અલગતા પહેલાથી સ્પષ્ટ છે. ડાયાબિટીઝમાં નેફ્રોપથીની ખાસિયત એ લાલ રક્તકણો અને શ્વેત રક્તકણોની ગેરહાજરી છે (જો ત્યાં પેશાબની નળીઓનો વિસ્તાર ચેપ ન હોય તો). દબાણ ઝડપથી વધે છે. હાઈ બ્લડ સુગર કરતા આ તબક્કે ધમનીય હાયપરટેન્શન કિડનીના નુકસાન માટે વધુ જોખમી છે.
સામાન્ય રીતે, બધા દર્દીઓમાં રેટિનોપેથી હોય છે, અને ગંભીર તબક્કે હોય છે. આવા એક સાથે ફેરફારો (નેફ્રોરેટિનલ સિન્ડ્રોમ) કિડનીમાં બદલી ન શકાય તેવી પ્રક્રિયાઓની શરૂઆતનો સમય નક્કી કરવા માટે ફંડસની પરીક્ષાને મંજૂરી આપે છે.
પ્રોટીન્યુરિયાના તબક્કે, તેમનું નિદાન પણ થાય છે:
- પેરિફેરલ ન્યુરોપથી અને ડાયાબિટીક ફીટ સિન્ડ્રોમ,
- ઓર્થોસ્ટેટિક હાયપોટેન્શન - પથારીમાંથી બહાર નીકળતી વખતે પ્રેશર ડ્રોપ,
- કાર્ડિયાક સ્નાયુ ઇસ્કેમિયા, એન્જીના પેક્ટોરિસ, 25-35 વર્ષના લોકોમાં પણ,
- દુ painખ વગર કાલ્પનિક મ્યોકાર્ડિયલ ઇન્ફાર્ક્શન,
- પેટ, આંતરડા અને મૂત્રાશયની મોટર પ્રવૃત્તિમાં ઘટાડો
- નપુંસકતા
વયસ્કો અને બાળકોમાં લક્ષણો
મોટેભાગે, ડાયાબિટીસ મેલીટસના પ્રથમ પ્રકાર સાથે, નેફ્રોપથીની લાક્ષણિક પ્રગતિ શાસ્ત્રીય તબક્કાઓ અનુસાર જોવા મળે છે.પેશાબ શુદ્ધિકરણમાં પ્રારંભિક વધારો - ઝડપી અને વિપુલ પ્રમાણમાં પેશાબ સામાન્ય રીતે રક્ત ખાંડના અપૂરતા નિયંત્રણ સાથે દેખાય છે.
પછી દર્દીની સ્થિતિ થોડી સુધરે છે, મધ્યમ પ્રોટીન સ્ત્રાવ જાળવવામાં આવે છે. ગ્લુકોઝ, બ્લડ કોલેસ્ટરોલ અને બ્લડ પ્રેશરના સૂચકાંકો કેટલા નજીક છે તેના પર આ તબક્કોનો સમયગાળો આધાર રાખે છે. પ્રગતિ સાથે, માઇક્રોઆલ્બ્યુમિન્યુરિયા પ્રોટીન્યુરિયા અને રેનલ નિષ્ફળતા દ્વારા બદલવામાં આવે છે.
પેશાબ પ્રોટીન પરીક્ષણ સ્ટ્રીપ્સ
ડાયાબિટીસના બીજા પ્રકારમાં, મોટેભાગે ફક્ત બે તબક્કાઓ જ ઓળખી શકાય છે - સુપ્ત અને સ્પષ્ટ. પ્રથમ લક્ષણો દ્વારા પ્રગટ થતું નથી, પરંતુ પેશાબમાં તમે ખાસ પરીક્ષણો દ્વારા પ્રોટીન શોધી શકો છો, અને પછી દર્દી સોજો થઈ જાય છે, દબાણ વધે છે અને હાયપોટેન્શન એજન્ટોને ઘટાડવું મુશ્કેલ છે.
નેફ્રોપથી સમયે મોટાભાગના દર્દીઓ વૃદ્ધાવસ્થામાં હોય છે. તેથી, ક્લિનિકલ ચિત્રમાં ડાયાબિટીઝ (રેટિનોપેથી, onટોનોમિક અને પેરિફેરલ ન્યુરોપથી) ની જટિલતાઓનાં સંકેતો છે, તેમજ જીવનના આ સમયગાળાની રોગો - હાયપરટેન્શન, કંઠમાળ પેક્ટોરિસ, હૃદયની નિષ્ફળતા. આ પૃષ્ઠભૂમિની સામે, ક્રોનિક રેનલ નિષ્ફળતા ઝડપથી જીવલેણ પરિણામ સાથે મગજનો અને કોરોનરી પરિભ્રમણની તીવ્ર વિકૃતિઓ તરફ દોરી જાય છે.
નેફ્રોપેથીની શક્ય ગૂંચવણો
પેશાબમાં પ્રોટીનનું નુકસાન ઉપરાંત, કિડનીને લીધે નુકસાન અન્ય પરિણામોનું કારણ બને છે:
- એરિથ્રોપોટિનના સંશ્લેષણમાં ઘટાડો થવાને કારણે રેનલ એનિમિયા,
- કેલ્શિયમ ચયાપચયના ઉલ્લંઘનને કારણે teસ્ટિઓસ્ટ્રોફી, વિટામિન ડીના સક્રિય સ્વરૂપના ઉત્પાદનમાં ઘટાડો દર્દીઓમાં, હાડકાની પેશીઓનો નાશ થાય છે, સ્નાયુઓ નબળી પડે છે, હાડકાં અને સાંધામાં દુખાવો થાય છે, અસ્થિભંગ સામાન્ય ઇજાઓ સાથે દેખાય છે. કેલ્શિયમ ક્ષાર કિડની, આંતરિક અવયવો, વાસણોમાં જમા થાય છે.
- નાઇટ્રોજન સંયોજનો સાથે શરીરના ઝેર - ત્વચા ખંજવાળ, omલટી, ઘોંઘાટ અને વારંવાર શ્વાસ, શ્વાસ બહાર કાledતી હવામાં યુરિયાની ગંધ.
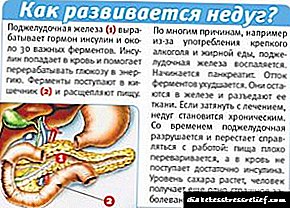
પેથોલોજી વિકાસ
ડાયાબિટીસ મેલીટસ દ્વારા ઉશ્કેરવામાં આવેલા હાયપરગ્લાયકેમિઆ બ્લડ પ્રેશર (બી.પી. તરીકે સંક્ષેપિત) માં વધારોનું કારણ બને છે, જે ગ્લોમેર્યુલી, નેફ્રોનની વેસ્ક્યુલર સિસ્ટમની ગ્લોમેર્યુલી દ્વારા કરવામાં આવતી ફિલ્ટરિંગને વેગ આપે છે, જે કિડનીનું કાર્યકારી તત્વ છે.
આ ઉપરાંત, ખાંડનો વધુ પડતો પ્રોટીનની રચનામાં ફેરફાર કરે છે જે દરેક વ્યક્તિગત ગ્લોમેર્યુલસ બનાવે છે. આ અસંગતતાઓ ગ્લોમેરોલીના સ્ક્લેરોસિસ (સખ્તાઇ) અને નેફ્રોન્સના વધુ પડતા વસ્ત્રો તરફ દોરી જાય છે, પરિણામે નેફ્રોપથી થાય છે.
આજની તારીખમાં, તેમના વ્યવહારમાં ડોકટરો મોઝેનસેન વર્ગીકરણનો મોટેભાગે ઉપયોગ કરે છે, જે 1983 માં વિકસિત થયો હતો અને રોગના ચોક્કસ તબક્કે વર્ણવે છે:
- કિડનીની હાઈફર્ફંક્શન જે ડાયાબિટીસ મેલીટસના ખૂબ પ્રારંભિક તબક્કે થાય છે તે હાયપરટ્રોફી, હાયપરપર્ફ્યુઝન અને કિડનીની અતિસંવેદનશીલતા દ્વારા પોતાને પ્રગટ કરે છે,
- ગ્લોમેર્યુલર બેસમેન્ટ પટલની જાડાઈ સાથે મેસેંગિયમનું વિસ્તરણ અને તે જ હાયપ્રાપ્લિટરેશન સાથે કિડનીમાં આઇ-માળખાકીય ફેરફારોનો દેખાવ. તે ડાયાબિટીઝના 2 થી 5 વર્ષના સમયગાળામાં દેખાય છે,
- શરૂઆત નેફ્રોપેથી. તે રોગની શરૂઆતના 5 વર્ષ પછી પ્રારંભ થતો નથી અને માઇક્રોઆલ્બ્યુમિન્યુરિયા (300 થી 300 મિલિગ્રામ / દિવસ સુધી) અને ગ્લોમેર્યુલર ફિલ્ટરેશન રેટ (સંક્ષિપ્તમાં જીએફઆર) માં વધારો સાથે અનુભવે છે,
- ઉચ્ચારિત નેફ્રોપથી 10-15 વર્ષ દરમિયાન ડાયાબિટીસ સામે વિકાસ પામે છે, પ્રોટીન્યુરિયા, હાયપરટેન્શન, જીએફઆર અને સ્ક્લેરોસિસમાં ઘટાડો, ગ્લોમેર્યુલીના 50 થી 75% સુધી આવરી લે છે.
- યુરેમિયા ડાયાબિટીઝના 15-20 વર્ષ પછી થાય છે અને તે નોડ્યુલર અથવા સંપૂર્ણ, કુલ ફેલાયેલા ગ્લોમેરોલોસ્ક્લેરોસિસ દ્વારા વર્ગીકૃત થયેલ છે, રેનલ હાયપોર્ફિલેશન પહેલાં જીએફઆરમાં ઘટાડો. તે રેનલ ગ્લોમેર્યુલીમાં લોહીના પ્રવાહને વેગ આપવા માટે, પેશાબની માત્રામાં વધારો કરે છે અને અંગનું કદ વધારે છે. 5 વર્ષ સુધી ચાલે છે
- માઇક્રોઆલ્બ્યુમિન્યુરિયા - પેશાબમાં આલ્બુમિન પ્રોટીનના સ્તરમાં થોડો વધારો (30 થી 300 મિલિગ્રામ / દિવસ સુધી). આ તબક્કે સમયસર નિદાન અને સારવાર તેને 10 વર્ષ સુધી લંબાવી શકે છે,
- મેક્રોઆલ્બ્યુમિન્યુરિયા (યુઆઈએ) અથવા પ્રોટીન્યુરિયા. શુદ્ધિકરણ દરમાં આ તીવ્ર ઘટાડો છે, રેનલ બ્લડ પ્રેશરમાં સતત વધારો. પેશાબમાં આલ્બ્યુમિન પ્રોટીનનું સ્તર 200 થી 2000 મિલિગ્રામ / કૂતરી સુધી હોઇ શકે છે. ડાયાબિટીસ નેફ્રોપથી યુઆઈએ સ્ટેજની 10-15 મી વર્ષે ડાયાબિટીસની શરૂઆતથી,
- ઉચ્ચારણ નેફ્રોપથી. તે નિમ્ન ગ્લોમેર્યુલર ફિલ્ટરેશન રેટ (જીએફઆર) અને રેનલ વાહિનીઓની સ્ક્લેરોટિક ફેરફારોની સંવેદનશીલતા દ્વારા વર્ગીકૃત થયેલ છે. રેનલ પેશીઓમાં રૂપાંતર પછી, 15-20 વર્ષ પછી જ આ તબક્કે નિદાન કરી શકાય છે.
- ક્રોનિક રેનલ નિષ્ફળતા (સીઆરએફ). તે ડાયાબિટીઝ સાથેના જીવનના 20-25 વર્ષ પછી દેખાય છે.
ડાયાબિટીક નેફ્રોપથીના પ્રથમ 2 તબક્કા (રેનલ હાઈફર્ફિલ્ટરેશન અને માઇક્રોઆલ્બ્યુમિન્યુરિયા) બાહ્ય લક્ષણોની ગેરહાજરી દ્વારા વર્ગીકૃત કરવામાં આવે છે, પેશાબનું પ્રમાણ સામાન્ય છે. આ ડાયાબિટીક નેફ્રોપથીનો પૂર્વજ્ stage છે.
પ્રોટીન્યુરિયાના તબક્કે, રોગના લક્ષણો પહેલાથી જ બાહ્યરૂપે દેખાય છે:
- સોજો થાય છે (ચહેરા અને પગના પ્રારંભિક સોજોથી માંડીને શરીરની પોલાણની સોજો સુધી),
- બ્લડ પ્રેશરમાં તીવ્ર ફેરફાર જોવા મળે છે,
- વજન અને ભૂખમાં તીવ્ર ઘટાડો,
- ઉબકા, તરસ,
- અસ્વસ્થતા, થાક, સુસ્તી.
રોગના કોર્સના છેલ્લા તબક્કે, ઉપરોક્ત સંકેતો તીવ્ર બને છે, લોહીના ટીપાં પેશાબમાં દેખાય છે, કિડનીના વાસણોમાં બ્લડ પ્રેશર એ સૂચકાંકોમાં વધારો કરે છે જે ડાયાબિટીસ માટે જીવલેણ છે.
તેના વિકાસના પ્રારંભિક પ્રારંભિક તબક્કે બિમારીનું નિદાન કરવું ખૂબ જ મહત્વપૂર્ણ છે, જે પેશાબમાં આલ્બ્યુમિન પ્રોટીનની માત્રા નક્કી કરવા માટે વિશેષ પરીક્ષણો પસાર કરીને જ શક્ય છે.
તે જાણવું મહત્વપૂર્ણ છે! સમય જતાં ખાંડના સ્તરની સમસ્યાઓથી રોગોનો સંપૂર્ણ સમૂહ થઈ શકે છે, જેમ કે દ્રષ્ટિ, ત્વચા અને વાળ, અલ્સર, ગેંગ્રેન અને કેન્સરગ્રસ્ત ગાંઠો જેવી સમસ્યાઓ! લોકોએ ખાંડના સ્તરને સામાન્ય બનાવવા માટે કડવો અનુભવ શીખવ્યો ...
ડાયાબિટીક નેફ્રોપથી એ ડાયાબિટીઝની મોટાભાગની કિડનીની ગૂંચવણોનું સામાન્ય નામ છે. આ શબ્દ કિડની (ગ્લોમેર્યુલી અને ટ્યુબ્યુલ્સ) ના ફિલ્ટરિંગ તત્વોના ડાયાબિટીઝના જખમ, તેમજ તેમને ખવડાવતા વાહણોનું વર્ણન કરે છે.
ડાયાબિટીક નેફ્રોપથી ખતરનાક છે કારણ કે તે રેનલ નિષ્ફળતાના અંતિમ (ટર્મિનલ) તબક્કા તરફ દોરી શકે છે. આ સ્થિતિમાં, દર્દીને ડાયાલિસિસ અથવા કિડની પ્રત્યારોપણ કરવું પડશે.
ડાયાબિટીક નેફ્રોપથી એ દર્દીઓમાં પ્રારંભિક મૃત્યુ અને અપંગતાના સામાન્ય કારણોમાંનું એક છે. ડાયાબિટીઝ એ કિડનીની સમસ્યાનું એકમાત્ર કારણ છે. પરંતુ ડાયાલિસિસ કરાવતા અને ટ્રાન્સપ્લાન્ટ માટે દાતા કિડનીની લાઇનમાં standingભા રહેલા લોકોમાં, સૌથી ડાયાબિટીસ. આનું એક કારણ ટાઇપ 2 ડાયાબિટીઝની ઘટનામાં નોંધપાત્ર વધારો છે.
બીજા પ્રકારનાં (નોન-ઇન્સ્યુલિન આધારિત) રોગવાળા દર્દીઓમાં નેફ્રોપથી ફક્ત 15-30% કિસ્સાઓમાં થાય છે. નેફ્રોપથી, ક્રોનિક ડાયાબિટીસ મેલિટસની પૃષ્ઠભૂમિ સામે વિકાસ પામે છે, તેને ગ્લોમેરોલસ્ક્લેરોસિસના પ્રથમ સ્વરૂપ સાથે સાદ્રશ્ય દ્વારા કિમેલસ્ટિલ-વિલ્સન સિન્ડ્રોમ પણ કહેવામાં આવે છે, અને તબીબી માર્ગદર્શિકાઓ અને દર્દીના રેકોર્ડ્સમાં "ડાયાબિટીક ગ્લોમેરોલોસ્ક્લેરોસિસ" શબ્દનો ઉપયોગ હંમેશાં "નેફ્રોપેથી" તરીકે થાય છે.
ડાયાબિટીક નેફ્રોપથીના કારણો
ડાયાબિટીક નેફ્રોપથી રેનલ વાહિનીઓમાં પેથોલોજીકલ ફેરફારો અને કેશિકા લૂપ્સ (ગ્લોમેર્યુલી) ના ગ્લોમેર્યુલી દ્વારા થાય છે જે શુદ્ધિકરણનું કાર્ય કરે છે. ડાયાબિટીક નેફ્રોપથીના પેથોજેનેસિસના વિવિધ સિદ્ધાંતો હોવા છતાં, એન્ડોક્રિનોલોજીમાં માનવામાં આવે છે, તેના પરિબળ માટેનો મુખ્ય પરિબળ અને પ્રારંભિક કડી એ હાઇપરગ્લાયકેમિઆ છે. ડાયાબિટીક નેફ્રોપથી કાર્બોહાઇડ્રેટ મેટાબોલિઝમ ડિસઓર્ડરના લાંબા સમય સુધી અપૂરતા વળતરને કારણે થાય છે.
ડાયાબિટીક નેફ્રોપથીના મેટાબોલિક સિદ્ધાંત અનુસાર, સતત હાયપરગ્લાયકેમિઆ ધીમે ધીમે બાયોકેમિકલ પ્રક્રિયાઓમાં પરિવર્તન તરફ દોરી જાય છે: રેનલ ગ્લોમેરૂલીના પ્રોટીન પરમાણુઓનું બિન-એન્ઝાઇમેટિક ગ્લાયકોસિલેશન અને તેમની કાર્યાત્મક પ્રવૃત્તિમાં ઘટાડો, ફેટી એસિડ્સના વિક્ષેપ, ઓક્સિજન પોલ્યુક્લોઝિકલ ગ્લુક્લોઝિસ પર ચરબીયુક્ત ચિકિત્સાના ચયાપચયની ક્રિયા કિડની પેશી, રેનલ વેસ્ક્યુલર અભેદ્યતામાં વધારો.
ડાયાબિટીસ નેફ્રોપથીના વિકાસમાં હેમોડાયનેમિક સિદ્ધાંત ધમનીના હાયપરટેન્શન અને અશક્ત ઇન્ટ્રાએરેનલ રક્ત પ્રવાહમાં મુખ્ય ભૂમિકા ભજવે છે: ગ્લોમેર્યુલીની અંદર લાવવામાં અને વહન કરતા બ્લડ પ્રેશરમાં વધારો અને વહનના સ્વરમાં અસંતુલન. લાંબા ગાળાના હાયપરટેન્શન ગ્લોમેર્યુલીમાં માળખાકીય ફેરફારો તરફ દોરી જાય છે: પ્રથમ, પ્રવેગક પ્રાથમિક પેશાબની રચના અને પ્રોટીનનું પ્રકાશન સાથેની હાઈફર્ફિલ્ટરેશન, ત્યારબાદ રેનલ ગ્લોમેર્યુલર પેશીને સંપૂર્ણ ગ્લોમેર્યુલર અવક્ષય સાથે રિપ્લેસમેન્ટ, તેમની શુદ્ધિકરણ ક્ષમતામાં ઘટાડો અને ક્રોનિક રેનલ નિષ્ફળતાના વિકાસ સાથે.
આનુવંશિક સિદ્ધાંત એ ડાયાબિટીક નેફ્રોપથીના દર્દીની હાજરી પર આધારિત છે આનુવંશિક રીતે નક્કી કરેલા પૂર્વનિર્ધારિત પરિબળો, મેટાબોલિક અને હેમોડાયનેમિક વિકારોમાં પ્રગટ થાય છે. ડાયાબિટીક નેફ્રોપથીના પેથોજેનેસિસમાં, ત્રણેય વિકાસ પદ્ધતિઓ ભાગ લે છે અને એકબીજા સાથે નજીકથી સંપર્ક કરે છે.
ડાયાબિટીક નેફ્રોપથીના જોખમી પરિબળો એ ધમની હાયપરટેન્શન, લાંબા સમય સુધી અનિયંત્રિત હાયપરગ્લાયકેમિઆ, પેશાબની નળીઓનો વિસ્તાર ચેપ, અયોગ્ય ચરબી ચયાપચય અને વધુ વજન, પુરુષ લિંગ, ધૂમ્રપાન અને નેફ્રોટોક્સિક દવાઓના ઉપયોગ છે.
દવામાં રોગના વિકાસના કારણોને ત્રણ જૂથોમાં જૂથ કરવામાં આવે છે: આનુવંશિક, હેમોડાયનેમિક અને મેટાબોલિક.
કારણોનું પ્રથમ જૂથ વારસાગત વલણ છે. તે જ સમયે, હાયપરટેન્શન, હાયપરટેન્શન, પેશાબની સિસ્ટમની બળતરા રોગો, મેદસ્વીપણું, ખરાબ ટેવોનો દુરૂપયોગ, એનિમિયા અને પેશાબની સિસ્ટમ પર ઝેરી અસર પડેલી દવાઓનો ઉપયોગ સાથે નેફ્રોપથી થવાનું જોખમ વધે છે.
હેમોડાયનેમિક કારણોના બીજા જૂથમાં કિડનીનું અશક્ત પરિભ્રમણ શામેલ છે. પેશાબની વ્યવસ્થાના અવયવોમાં પોષક તત્ત્વોની અપૂરતી પુરવઠો સાથે, પેશાબમાં પ્રોટીનની માત્રામાં વધારો થાય છે, અંગની કામગીરી ખોરવાય છે. પછી કિડનીના કનેક્ટિવ પેશીઓની એક અતિશય વૃદ્ધિ થાય છે - ટીશ્યુ સ્ક્લેરોસિસ વિકસે છે.
કારણોનો ત્રીજો જૂથ શરીરમાં મેટાબોલિક પ્રક્રિયાઓનું ઉલ્લંઘન છે, જે રક્ત ખાંડમાં વધારો તરફ દોરી જાય છે, જે પ્રોટીન અને હિમોગ્લોબિનને ગ્લાયકેટ્સ કરે છે. ગ્લુકોઝ ઉપભોગ અને કેશન પરિવહનની પ્રક્રિયા ખોરવાઈ છે.
ઉપરોક્ત પ્રક્રિયાઓ કિડનીમાં માળખાકીય ફેરફારો તરફ દોરી જાય છે, વેસ્ક્યુલર પેશીઓની અભેદ્યતા વધે છે, જહાજોના લ્યુમેનમાં જમા થાય છે, ટીશ્યુ સ્ક્લેરોસિસ વિકસે છે. પરિણામે, પેશાબની રચના અને આઉટફ્લોની પ્રક્રિયા વિક્ષેપિત થાય છે, લોહીમાં શેષ નાઇટ્રોજન એકઠા થાય છે.
ડાયાબિટીક નેફ્રોપથીના વિકાસનું મુખ્ય કારણ હાઇ પ્લાઝ્મા ગ્લુકોઝ છે. વેસ્ક્યુલર દિવાલ પર પદાર્થની થાપણો કેટલાક રોગવિજ્ologicalાનવિષયક ફેરફારોનું કારણ બને છે:
- કિડનીમાં ગ્લુકોઝ મેટાબોલિઝમ ઉત્પાદનોની રચનાથી ઉત્પન્ન થતી રક્ત વાહિનીઓની સ્થાનિક એડીમા અને માળખાકીય રીમોડેલિંગ, જે રક્ત વાહિનીઓના આંતરિક સ્તરોમાં એકઠા થાય છે.
- ગ્લોમેર્યુલર હાયપરટેન્શન એ નેફ્રોનમાં દબાણમાં સતત પ્રગતિશીલ વધારો છે.
- પોડોસાઇટ્સના કાર્યોમાં ગેરવ્યવસ્થા, જે રેનલ બોડીઝમાં ગાળણક્રિયા પ્રક્રિયાઓ પ્રદાન કરે છે.
- રેનિન-એન્જીયોટેન્સિન સિસ્ટમનું સક્રિયકરણ, જે બ્લડ પ્રેશરમાં વધારો અટકાવવા માટે રચાયેલ છે.
- ડાયાબિટીક ન્યુરોપથી - પેરિફેરલ નર્વસ સિસ્ટમના અસરગ્રસ્ત જહાજો ડાઘ પેશીમાં પરિવર્તિત થાય છે, તેથી ત્યાં ક્ષતિગ્રસ્ત રેનલ ફંક્શન છે.
ડાયાબિટીઝના દર્દીઓ માટે તેમના આરોગ્યની સતત દેખરેખ રાખવી મહત્વપૂર્ણ છે. ઘણા જોખમ પરિબળો છે જે નેફ્રોપથીની રચના તરફ દોરી જાય છે:
- અપૂરતા ગ્લાયકેમિક સ્તર નિયંત્રણ,
- ધૂમ્રપાન (30 થી વધુ સિગારેટ / દિવસ લેતા સમયે મહત્તમ જોખમ થાય છે),
- ડાયાબિટીસ ઇન્સ્યુલિન આધારિત પ્રકારનો પ્રારંભિક વિકાસ,
- બ્લડ પ્રેશરમાં સ્થિર વધારો,
- કૌટુંબિક ઇતિહાસમાં વિકસિત પરિબળોની હાજરી,
- હાઈપરકોલેસ્ટરોલિયમિયા,
- એનિમિયા
ડાયાબિટીક નેફ્રોપથી: સ્ટેજ વર્ગીકરણ, લક્ષણો, નિદાન, સારવાર, નિવારણ
- કિડનીના સચવાયેલા નાઇટ્રોજન વિસર્જન કાર્ય સાથે સ્ટેજ પી.યુ.
યુઆઈએ સ્ટેજ એ 30 થી 300 મિલિગ્રામ / દિવસ (અથવા 20 થી 200 મિલિગ્રામ / મિલી સુધી સવારના પેશાબમાં આલ્બ્યુમિનની સાંદ્રતા) થી પેશાબની આલ્બુમિનના ઉત્સર્જન દ્વારા વર્ગીકૃત થયેલ છે. આ કિસ્સામાં, ગ્લોમેર્યુલર ફિલ્ટરેશન રેટ (જીએફઆર) સામાન્ય મર્યાદામાં રહે છે, કિડનીનું નાઇટ્રોજન વિસર્જનનું કાર્ય સામાન્ય છે, બ્લડ પ્રેશરનું સ્તર સામાન્ય રીતે ટાઇપ 1 ડાયાબિટીસમાં સામાન્ય હોય છે અને ટાઇપ 2 ડાયાબિટીસમાં તે વધારી શકાય છે, જો સારવાર સમયસર શરૂ કરવામાં આવે, તો કિડનીના નુકસાનના આ તબક્કે થઈ શકે છે. ઉલટાવી શકાય તેવું.
સ્ટેજ પીયુ એ 300 મિલિગ્રામ / દિવસથી વધુ પેશાબ અથવા 0.5 ગ્રામ / દિવસ કરતા વધુ પ્રોટીન સાથે આલ્બ્યુમિનના વિસર્જન દ્વારા વર્ગીકૃત થયેલ છે. તે જ સમયે, જીએફઆરમાં સતત ઘટાડો 10-12 મિલી / મિનિટ / વર્ષના દરે શરૂ થાય છે, અને સતત હાયપરટેન્શન વિકસે છે. 30% દર્દીઓમાં પીયુ સાથેનો ક્લાસિક નેફ્રોટિક સિન્ડ્રોમ 3.5 જી / દિવસ કરતાં વધુ હોય છે, હાઈપોઆલ્બ્યુમિનેમિયા, હાયપરકોલેસ્ટેરોલિયા, હાયપરટેન્શન, નીચલા હાથપગના ઇડીમા.
તે જ સમયે, સીરમ ક્રિએટિનાઇન અને યુરિયા સામાન્ય મૂલ્યોમાં રહી શકે છે. ડીએન.ના આ તબક્કાની સક્રિય સારવાર, જીએફઆરમાં લાંબા સમય સુધી પ્રગતિશીલ ઘટાડાને અટકાવી શકે છે, ક્રોનિક રેનલ નિષ્ફળતાની શરૂઆતમાં વિલંબ.
ક્રોનિક રેનલ નિષ્ફળતાના તબક્કાનું નિદાન જીએફઆરમાં 89 મિલી / મિનિટ / 1.73 એમ 2 (ક્રોનિક રેનલ પેથોલોજી કે / ડ્યુક્યુઆઈના તબક્કાઓનું વર્ગીકરણ) ની નીચેના નિદાન સાથે થાય છે. તે જ સમયે, પ્રોટીન્યુરિયા સાચવવામાં આવે છે, સીરમ ક્રિએટિનાઇન અને યુરિયાનું સ્તર વધે છે.
હાયપરટેન્શનની તીવ્રતા વધી રહી છે. 15 મિલી / મિનિટ / 1.73 એમ 2 કરતા ઓછી જીએફઆરમાં ઘટાડો સાથે, ઇએસઆરડી વિકાસ પામે છે જે જીવન સાથે અસંગત છે અને તેને રેનલ રિપ્લેસમેન્ટ થેરેપીની જરૂર છે (હિમોડાયલિસીસ, પેરીટોનિયલ ડાયાલિસિસ અથવા કિડની ટ્રાન્સપ્લાન્ટેશન).
જો સારવાર ન કરવામાં આવે તો નેફ્રોપથી સતત પ્રગતિ કરી રહી છે. ડાયાબિટીક ગ્લોમેરોલોસ્ક્લેરોસિસમાં નીચેના તબક્કાઓ છે:
નેફ્રોપથીના લક્ષણો
ડાયાબિટીક નેફ્રોપથીના ક્લિનિકલ લાક્ષણિકતાઓ અને તબક્કાઓ દ્વારા વર્ગીકરણ કિડની પેશીઓના વિનાશની પ્રગતિ અને લોહીમાંથી ઝેરી પદાર્થોને દૂર કરવાની તેમની ક્ષમતામાં ઘટાડો દર્શાવે છે.
પ્રથમ તબક્કામાં રેનલ ફંક્શન દ્વારા વર્ગીકૃત થયેલ છે - પેશાબ શુદ્ધિકરણનો દર 20-40% વધે છે અને કિડનીમાં લોહીનો પુરવઠો વધે છે. ડાયાબિટીક નેફ્રોપથીના આ તબક્કે ત્યાં કોઈ ક્લિનિકલ સંકેતો નથી, અને ગ્લાયસીમિયા સામાન્ય થવાની સાથે સામાન્ય રીતે કિડનીમાં પરિવર્તન આવે છે.

બીજા તબક્કે, કિડની પેશીઓમાં માળખાકીય ફેરફારો શરૂ થાય છે: ગ્લોમેર્યુલર બેસમેન્ટ પટલ જાડા થાય છે અને નાના પ્રોટીન પરમાણુઓ માટે પ્રવેશ્ય બને છે. રોગના કોઈ લક્ષણો નથી, પેશાબની તપાસ સામાન્ય છે, બ્લડ પ્રેશર બદલાતું નથી.
માઇક્રોઆલ્બ્યુમિન્યુરિયાના સ્ટેજનો ડાયાબિટીસ નેફ્રોપથી 30 થી 300 મિલિગ્રામની દૈનિક માત્રામાં આલ્બ્યુમિનના પ્રકાશન દ્વારા પ્રગટ થાય છે. પ્રકાર 1 ડાયાબિટીઝમાં, તે રોગની શરૂઆતના 3-5 વર્ષ પછી થાય છે, અને ટાઇપ 2 ડાયાબિટીઝમાં નેફ્રાઇટિસની શરૂઆતથી જ પેશાબમાં પ્રોટીન દેખાવાની સાથે હોઇ શકે છે.
પ્રોટીન માટે કિડનીના ગ્લોમેર્યુલીની વધેલી અભેદ્યતા, આવી પરિસ્થિતિઓ સાથે સંકળાયેલ છે:
- નબળા ડાયાબિટીસ વળતર.
- હાઈ બ્લડ પ્રેશર.
- હાઈ બ્લડ કોલેસ્ટરોલ.
- માઇક્રો અને મેક્રોએંગિયોપેથીઝ.
જો આ તબક્કે, ગ્લાયસીમિયા અને બ્લડ પ્રેશરના લક્ષ્ય સૂચકાંકોની સ્થિર જાળવણી પ્રાપ્ત થાય છે, તો પછી રેનલ હેમોડાયનેમિક્સ અને વેસ્ક્યુલર અભેદ્યતાની સ્થિતિ હજી પણ સામાન્ય સ્થિતિમાં આવી શકે છે ચોથો તબક્કો દરરોજ 300 મિલિગ્રામથી વધુ પ્રોટીન્યુરિયા છે.
તે 15 વર્ષની બીમારી પછી ડાયાબિટીઝના દર્દીઓમાં જોવા મળે છે. ગ્લોમેર્યુલર ગાળણક્રિયા દર મહિને ઘટે છે, જે 5-7 વર્ષ પછી ટર્મિનલ રેનલ નિષ્ફળતા તરફ દોરી જાય છે.
આ તબક્કે ડાયાબિટીક નેફ્રોપથીના લક્ષણો હાઈ બ્લડ પ્રેશર અને વેસ્ક્યુલર નુકસાન સાથે સંકળાયેલા છે.
નેફ્રોટિક સિન્ડ્રોમનું નિદાન રક્ત પ્રોટીન અને ઉચ્ચ કોલેસ્ટરોલ, નીચા ઘનતાવાળા લિપોપ્રોટીનમાં ઘટાડો દર્શાવે છે.

ડાયાબિટીક નેફ્રોપથીમાં એડીમા મૂત્રવર્ધક પદાર્થો માટે પ્રતિરોધક છે.તેઓ શરૂઆતમાં માત્ર ચહેરા અને નીચલા પગ પર દેખાય છે, અને પછી પેટની અને છાતીની પોલાણ સુધી વિસ્તરે છે, તેમજ પેરીકાર્ડિયલ કોથળીઓ. દર્દીઓ નબળાઇ, auseબકા, શ્વાસની તકલીફ, હૃદયની નિષ્ફળતા સાથે જોડાય છે.
એક નિયમ મુજબ, ડાયાબિટીક નેફ્રોપથી રેટિનોપેથી, પોલિનોરોપેથી અને કોરોનરી હૃદય રોગ સાથે મળીને થાય છે. Onટોનોમિક ન્યુરોપથી, મ્યોકાર્ડિયલ ઇન્ફાર્ક્શન, મૂત્રાશયનું એટની, ઓર્થોસ્ટેટિક હાયપોટેન્શન અને ઇરેક્ટાઇલ ડિસફંક્શનના પીડારહિત સ્વરૂપ તરફ દોરી જાય છે. આ તબક્કાને ઉલટાવી શકાય તેવું માનવામાં આવે છે, કારણ કે 50% કરતા વધુ ગ્લોમેર્યુલીનો નાશ થાય છે.
ડાયાબિટીક નેફ્રોપથીનું વર્ગીકરણ, છેલ્લા પાંચમા તબક્કાને યુરેમિક તરીકે અલગ પાડે છે. ક્રોનિક રેનલ નિષ્ફળતા ઝેરી નાઇટ્રોજનયુક્ત સંયોજનો - ક્રિએટિનાઇન અને યુરિયાના લોહીમાં વધારો, પોટેશિયમનો ઘટાડો અને સીરમ ફોસ્ફેટ્સમાં વધારો, ગ્લોમેર્યુલર ગાળણક્રિયા દરમાં ઘટાડો દ્વારા પ્રગટ થાય છે.
નીચેના લક્ષણો રેનલ નિષ્ફળતાના તબક્કે ડાયાબિટીસ નેફ્રોપથીની લાક્ષણિકતા છે:
- પ્રગતિશીલ ધમનીય હાયપરટેન્શન.
- ગંભીર એડિમેટસ સિન્ડ્રોમ.
- શ્વાસની તકલીફ, ટાકીકાર્ડિયા.
- પલ્મોનરી એડીમાના સંકેતો.
- ડાયાબિટીસ મેલીટસમાં સતત તીવ્ર એનિમિયા.
- Teસ્ટિઓપોરોસિસ
- કિડનીનું અતિસંવેદનશીલતા. તે રેનલ ગ્લોમેર્યુલીમાં લોહીના પ્રવાહને વેગ આપવા માટે, પેશાબની માત્રામાં વધારો કરે છે અને અંગનું કદ વધારે છે. 5 વર્ષ સુધી ચાલે છે
- માઇક્રોઆલ્બ્યુમિન્યુરિયા - પેશાબમાં આલ્બુમિન પ્રોટીનના સ્તરમાં થોડો વધારો (30 થી 300 મિલિગ્રામ / દિવસ સુધી). આ તબક્કે સમયસર નિદાન અને સારવાર તેને 10 વર્ષ સુધી લંબાવી શકે છે,
- મેક્રોઆલ્બ્યુમિન્યુરિયા (યુઆઈએ) અથવા પ્રોટીન્યુરિયા. શુદ્ધિકરણ દરમાં આ તીવ્ર ઘટાડો છે, રેનલ બ્લડ પ્રેશરમાં સતત વધારો. પેશાબમાં આલ્બ્યુમિન પ્રોટીનનું સ્તર 200 થી 2000 મિલિગ્રામ / કૂતરી સુધી હોઇ શકે છે. ડાયાબિટીસ નેફ્રોપથી યુઆઈએ સ્ટેજની 10-15 મી વર્ષે ડાયાબિટીસની શરૂઆતથી,
- ઉચ્ચારણ નેફ્રોપથી. તે નિમ્ન ગ્લોમેર્યુલર ફિલ્ટરેશન રેટ (જીએફઆર) અને રેનલ વાહિનીઓની સ્ક્લેરોટિક ફેરફારોની સંવેદનશીલતા દ્વારા વર્ગીકૃત થયેલ છે. રેનલ પેશીઓમાં રૂપાંતર પછી, 15-20 વર્ષ પછી જ આ તબક્કે નિદાન કરી શકાય છે.
- ક્રોનિક રેનલ નિષ્ફળતા (સીઆરએફ). તે ડાયાબિટીઝ સાથેના જીવનના 20-25 વર્ષ પછી દેખાય છે.
ડાયાબિટીક નેફ્રોપથીની આગાહી અને નિવારણ
ડાયાબિટીક નેફ્રોપથીની સારવાર ડાયાબિટીઝના નિદાન પછી તરત જ શરૂ થવી જોઈએ. ડાયાબિટીઝમાં નેફ્રોપથીના નિવારણ માટેની ભલામણોમાં બ્લડ સુગર અને કોલેસ્ટરોલના સ્તરનું નિરીક્ષણ કરવું, સામાન્ય બ્લડ પ્રેશર જાળવવું, આહારનું પાલન કરવું અને અન્ય ડ doctorક્ટરની ભલામણો શામેલ છે. ઓછી પ્રોટીન આહાર ફક્ત એન્ડોક્રિનોલોજિસ્ટ અને નેફ્રોલોજિસ્ટ દ્વારા સૂચવવામાં આવવો જોઈએ.
ડાયાબિટીક નેફ્રોપથી એ એક રોગ છે જે ડાયાબિટીસના પરિણામે કિડનીની ગૂંચવણ તરીકે વિકસે છે. તેના વિકાસમાં 5 તબક્કા છે. કોર્સના સ્ટેજ પર આધાર રાખીને, યોગ્ય સારવાર સૂચવવામાં આવે છે, જેનો હેતુ ડાયાબિટીઝ અને નેફ્રોપથીના સંકેતોને દૂર કરવાનો છે.
ડાયાબિટીક પ્રકારનાં નેફ્રોપથીના ફક્ત પ્રથમ 3 તબક્કામાં સમયસર સારવાર માટે અનુકૂળ પૂર્વસૂચન છે. પ્રોટીન્યુરિયાના વિકાસ સાથે, ક્રોનિક રેનલ નિષ્ફળતાની આગળની પ્રગતિ અટકાવવાનું જ શક્ય છે.
- લોહીમાં ગ્લુકોઝના સ્તરનું સતત નિરીક્ષણ કરો,
- એથરોસ્ક્લેરોસિસના વિકાસને અટકાવો,
- ડ doctorક્ટર દ્વારા સૂચવેલ આહારનું પાલન કરો
- બ્લડ પ્રેશરને સામાન્ય બનાવવાનાં પગલાં લેવા.
સમયસર યોગ્ય સારવાર સાથેનો માઇક્રોઆલ્બ્યુમિન્યુરિયા એ ડાયાબિટીસ નેફ્રોપથીનો એક માત્ર ઉલટાવી શકાય તેવો તબક્કો છે. પ્રોટીન્યુરિયાના તબક્કે, રોગના વિકાસને ક્રોનિક રેનલ નિષ્ફળતા તરફ અટકાવવાનું શક્ય છે, જ્યારે ડાયાબિટીક નેફ્રોપથીના ટર્મિનલ તબક્કે પહોંચવું જીવનને અસંગત સ્થિતિ તરફ દોરી જાય છે.
હાલમાં, ડાયાબિટીક નેફ્રોપથી અને તેના પરિણામે વિકાસશીલ સીઆરએફ રિપ્લેસમેન્ટ થેરેપી - હિમોડિઆલિસીસ અથવા કિડની પ્રત્યારોપણ માટેના અગ્રણી સંકેતો છે.ડાયાબિટીક નેફ્રોપથીને કારણે સીઆરએફ, 50 વર્ષથી ઓછી વયના પ્રકાર 1 ડાયાબિટીસવાળા દર્દીઓમાં થતાં 15% મૃત્યુનું કારણ બને છે.
ડાયાબિટીસ નેફ્રોપથીની રોકથામ એ એન્ડોક્રિનોલોજિસ્ટ-ડાયાબિટીસના નિષ્ણાત દ્વારા ડાયાબિટીસ મેલીટસવાળા દર્દીઓના વ્યવસ્થિત નિરીક્ષણ, ઉપચારની સમયસર કરેક્શન, ગ્લાયસીમિયા સ્તરોનું સતત સ્વ-નિરીક્ષણ, હાજરી આપતા ચિકિત્સકની ભલામણોનું પાલન શામેલ છે.
જીવનશૈલી સુધારણા
નેફ્રોપથીના તબક્કાને ધ્યાનમાં લીધા વિના, જીવનશૈલીમાં ફેરફારની ભલામણ કરવામાં આવે છે. તેમ છતાં તે સાબિત થયું છે કે આ નિયમો રેનલ નિષ્ફળતાની શરૂઆતમાં વિલંબ કરવામાં મદદ કરે છે અને આર્થિક ખર્ચની જરૂર નથી, હકીકતમાં, તેઓ લગભગ 30% દર્દીઓ દ્વારા કરવામાં આવે છે, લગભગ 15% આંશિક રીતે, અને બાકીના લોકો તેમની અવગણના કરે છે. નેફ્રોપથી માટે મૂળભૂત તબીબી સલાહ:
- દરરોજ સરળ કાર્બોહાઇડ્રેટનું પ્રમાણ ઓછું કરીને 300 ગ્રામ કરો અને સ્થૂળતા અને નબળા વળતર સાથે - 200 ગ્રામ સુધી,
- ખોરાકમાંથી ચરબીયુક્ત, તળેલા અને મસાલેદાર ખોરાકને દૂર કરો, માંસના ખોરાકનો વપરાશ ઓછો કરો,
- ધૂમ્રપાન અને દારૂ છોડો,
- શરીરના વજનને સામાન્ય બનાવવું, સ્ત્રીઓમાં કમરનો ઘેરો 87 સે.મી.થી વધુ ન હોવો જોઇએ, અને પુરુષોમાં 100 સે.મી.
- સોડિયમ ક્લોરાઇડના સામાન્ય દબાણ હેઠળ 5 જી કરતા વધુ ન હોવું જોઈએ, અને હાયપરટેન્શન 3 જીની મંજૂરી છે,
- પ્રારંભિક તબક્કે, ખોરાકમાં પ્રોટીનને દરરોજ 0.8 ગ્રામ / કિગ્રા શરીરના વજન સુધી મર્યાદિત કરો, અને રેનલ નિષ્ફળતાના કિસ્સામાં, ̶ થી 0.6 ગ્રામ,
- બ્લડ પ્રેશર કંટ્રોલને સુધારવા માટે, તમારે દરરોજ અડધા કલાકની શારીરિક પ્રવૃત્તિની જરૂર રહે છે.
ડાયાબિટીક નેફ્રોપથી પર વિડિઓ જુઓ:
દવા
ઇન્સ્યુલિનનો ઉપયોગ માત્ર એક માત્ર હાઈપોગ્લાયકેમિક તરીકે અથવા ગોળીઓ સાથે કરો (પ્રકાર 2 ડાયાબિટીસ માટે), તમારે નીચેના સૂચકાંકો પ્રાપ્ત કરવાની જરૂર છે:
- ગ્લુકોઝ (એમએમઓએલ / એલ માં) ખાલી પેટ પર 6.5 સુધી અને 10 સુધી ખાધા પછી,
- ગ્લાયકેટેડ હિમોગ્લોબિન - 6.5-7% સુધી.
બ્લડ પ્રેશરને 130/80 મીમી આરટી સુધી ઘટાડવું. કલા. નેફ્રોપથીની રોકથામ માટેનું બીજું સૌથી અગત્યનું કાર્ય છે, અને તેના વિકાસની સાથે તે પણ પ્રકાશમાં આવે છે. હાયપરટેન્શનની દ્ર persતાને જોતા, દર્દીને નીચેના જૂથોની દવાઓ સાથે સંયુક્ત સારવાર સૂચવવામાં આવે છે:
- ACE અવરોધકો (લિઝિનોપ્રિલ, કપોટેન),
- એન્જીયોટેન્સિન રીસેપ્ટર વિરોધી ("લોઝાપ", "કેન્ડેસર"),
- કેલ્શિયમ બ્લocકર્સ (આઇસોપ્ટિન, ડાયકોર્ડિન),
- રેનલ નિષ્ફળતામાં મૂત્રવર્ધક પદાર્થ ("લસિક્સ", "ત્રિફાસ").
એસીઇ અવરોધકો અને એન્જીઓટેન્સિન રીસેપ્ટર વિરોધી કિડની અને રક્ત વાહિનીઓને વિનાશથી સુરક્ષિત કરે છે અને પ્રોટીનનું નુકસાન ઘટાડી શકે છે. તેથી, સામાન્ય દબાણની પૃષ્ઠભૂમિ સામે પણ તેનો ઉપયોગ કરવાની ભલામણ કરવામાં આવે છે. એનિમિયા દર્દીઓની સ્થિતિને વધુ ખરાબ કરે છે, હિમોડિઆલિસીસ પ્રક્રિયામાં તેમની સહનશીલતા. તેના કરેક્શન માટે, એરિથ્રોપોટિન અને આયર્ન સ saltsલ્ટ સૂચવવામાં આવે છે.
ડાયાબિટીઝના તમામ દર્દીઓએ ચરબીયુક્ત માંસનો ઇનકાર કરીને અને પ્રાણીઓની ચરબી મર્યાદિત કરીને કોલેસ્ટેરોલ ઘટાડાને સામાન્ય સ્તરે હાંસલ કરવાની જરૂર છે. અપૂરતા આહારના કિસ્સામાં, ઝોકર અને એટોકોરની ભલામણ કરવામાં આવે છે.
કિડની પ્રત્યારોપણ અને તેની લાક્ષણિકતાઓ
જેમ જેમ અંગના પ્રત્યારોપણમાં અનુભવ પ્રાપ્ત થયો છે, તેમ તેમ પ્રત્યારોપણ પછી દર્દીના અસ્તિત્વમાં નોંધપાત્ર વધારો કરવો શક્ય છે. Forપરેશન માટેની સૌથી અગત્યની સ્થિતિ એ દાતાની શોધ છે જે કિડનીની પેશીઓની રચના દ્વારા દર્દી સાથે સુસંગત છે.
સફળ ટ્રાન્સપ્લાન્ટ પછી, ડાયાબિટીઝના દર્દીઓએ એવી દવાઓ લેવાની જરૂર છે કે જે કિડનીને મૂળિયામાં લાવવા માટે શરીરની પ્રતિરક્ષા પ્રતિભાવને દબાવશે. જ્યારે જીવંત વ્યક્તિ (સામાન્ય રીતે સંબંધી) માંથી અંગનું પ્રત્યારોપણ કરવામાં આવે છે, ત્યારે તેની પાસેથી એક કિડની લેવામાં આવે છે, અને જો મૃતક દાતા તરીકે સેવા આપે છે, તો સ્વાદુપિંડનું પણ ટ્રાન્સપ્લાન્ટ કરવામાં આવે છે.
કિડની ટ્રાન્સપ્લાન્ટ
દર્દીઓ માટે નિદાન
છેલ્લો તબક્કો, જેમાં રેનલ ફંક્શનનું સાચવણી હજી પણ શક્ય છે, તે માઇક્રોઆલ્બ્યુમિન્યુરિયા છે. પ્રોટીન્યુરિયા સાથે, આંશિક પરિણામો પ્રાપ્ત થાય છે, અને ક્રોનિક રેનલ નિષ્ફળતાની શરૂઆત સાથે, તે ધ્યાનમાં લેવું આવશ્યક છે કે તેનો અંતિમ તબક્કો જીવન સાથે સુસંગત નથી. હેમોડાયલિસિસ રિપ્લેસમેન્ટ સત્રોની પૃષ્ઠભૂમિની વિરુદ્ધ, અને ખાસ કરીને કિડની ટ્રાન્સપ્લાન્ટ પછી, પૂર્વસૂચન થોડો સુધરે છે.ટેવાયેલું અંગ તમને દર્દીનું જીવન વધારવાની મંજૂરી આપે છે, પરંતુ તેને નેફ્રોલોજિસ્ટ, એન્ડોક્રિનોલોજિસ્ટ દ્વારા સતત દેખરેખની જરૂર રહે છે.
અને અહીં ડાયાબિટીઝની ગૂંચવણોના નિવારણ વિશે વધુ છે.
ડાયાબિટીક નેફ્રોપથી ડાયાબિટીઝની વેસ્ક્યુલર ગૂંચવણ તરીકે થાય છે. તે હાઈ બ્લડ શુગર, અને ધમનીય હાયપરટેન્શન, લોહીમાં લિપિડ્સનું વધુ પ્રમાણ અને કિડનીના સહુથી થતાં રોગોની પ્રગતિમાં ફાળો આપે છે. માઇક્રોઆલ્બ્યુમિન્યુરિયાના તબક્કે, સ્થિર માફી મેળવી શકાય છે, ભવિષ્યમાં, પ્રોટીનનું નુકસાન વધે છે અને રેનલ નિષ્ફળતા વિકસે છે.
સારવાર માટે, જીવનપદ્ધતિ સુધારણાની પૃષ્ઠભૂમિ સામે દવાઓનો ઉપયોગ કરવામાં આવે છે, ક્રોનિક રેનલ નિષ્ફળતા સાથે, ડાયાલિસિસ અને કિડની ટ્રાન્સપ્લાન્ટ જરૂરી છે.
ડાયાબિટીસ માટે યુરિન ટેસ્ટ લેવાની ભલામણ દર છ મહિને કરવામાં આવે છે. તે માઇક્રોઆલ્બ્યુમિન્યુરિયા માટે સામાન્ય હોઈ શકે છે. બાળકમાં સૂચકાંકો, તેમજ પ્રકાર 1 અને પ્રકાર 2 ડાયાબિટીઝ, વધારાના રોગો સ્થાપિત કરવામાં મદદ કરશે.
ડાયાબિટીક રેટિનોપેથી ઘણી વાર ડાયાબિટીઝમાં થાય છે. વર્ગીકરણમાંથી કયા ફોર્મને ઓળખવામાં આવે છે તેના આધારે - ફેલાવનાર અથવા બિન-ફેલાવનાર - સારવાર આધાર રાખે છે. કારણો ઉચ્ચ ખાંડ, ખોટી જીવનશૈલી છે. બાળકોમાં લક્ષણો ખાસ કરીને અદ્રશ્ય હોય છે. મુશ્કેલીઓ અટકાવવા માટે નિવારણ મદદ કરશે.
ડાયાબિટીઝની ગૂંચવણો તેના પ્રકારને ધ્યાનમાં લીધા વિના અટકાવે છે. ગર્ભાવસ્થા દરમિયાન બાળકોમાં તે મહત્વપૂર્ણ છે. પ્રકાર 1 અને પ્રકાર 2 ડાયાબિટીસમાં પ્રાથમિક અને ગૌણ, તીવ્ર અને અંતમાં મુશ્કેલીઓ છે.
લોહીમાં શર્કરામાં લાંબા સમય સુધી ઉછાળાને કારણે નીચલા હાથપગના ડાયાબિટીસ ન્યુરોપથી છે. મુખ્ય લક્ષણો કળતર, પગની સુન્નતા, પીડા છે. સારવારમાં ઘણી પ્રકારની દવાઓ શામેલ છે. તમે એનેસ્થેટીયા કરી શકો છો, અને જિમ્નેસ્ટિક્સ અને અન્ય પદ્ધતિઓની પણ ભલામણ કરવામાં આવે છે.
રોગની પ્રગતિ અને તેની ગૂંચવણોને નિયંત્રિત કરવા માટે પ્રકાર 2 ડાયાબિટીસ માટેના આહારની જરૂર છે. વૃદ્ધો અને યુવાનો માટેના પોષણમાં વિશેષ ઉપચાર મેનૂ શામેલ છે. જો ડાયાબિટીસ હાયપરટેન્શન સાથે છે, તો પછી વધારાની ભલામણો છે.
ચાર્લ્સ, પ્રકાર 2 ડાયાબિટીસ, 5 મી તબક્કો ડાયાબિટીક નેફ્રોપથી
વૈવાહિક સ્થિતિ: પરણિત
જન્મ સ્થળ: જાફના લ્કા
ચાર્લ્સ નામના દર્દીને 22 વર્ષથી પોલિડિપ્સિયા, ખાઉધરાપણું, પોલીયુરિયા અને 10 વર્ષ સુધી પ્રોટીન્યુરિયાથી પીડાય છે. 20 ઓગસ્ટ, 2013 ના રોજ, તે સારવાર માટે અમારી હોસ્પિટલમાં આવ્યો.
સારવાર પહેલાંની સ્થિતિ. બ્લડ પ્રેશર 150 80mmHg. હાર્ટ રેટ 70, બંને નીચલા હાથપગમાં હળવા ફોસાના એડીમા.
અમારા હ hospitalસ્પિટલમાં પરીક્ષણો: હિમોગ્લોબિન 82 જી એલ, એરિથ્રોસાઇટ્સ 2.80 × 1012 એલ, સીરમ ક્રિએટિનિન 513umol એલ, લોહી યુરિયા નાઇટ્રોજન 25.4mmol એલ. યુરિક એસિડ 732umol એલ, ઉપવાસ ગ્લુકોઝ 6.9mmol એલ, ગ્લાયકોસાઇલેટેડ હિમોગ્લોબિન્સ 4.56%.
નિદાન: પ્રકાર 2 ડાયાબિટીસ મેલીટસ, સ્ટેજ 5 ડાયાબિટીક નેફ્રોપથી, રેનલ એનિમિયા, રેનલ હાયપરટેન્શન, હાયપર્યુરિસેમિયા, ડાયાબિટીક રેટિનોપેથી, ડાયાબિટીક પેરિફેરલ ન્યુરોપથી.
અમારી હોસ્પિટલમાં સારવાર. ઉપચાર દ્વારા શરીરમાંથી ટેક્સિન્સને દૂર કરો, જેમ કે ચિકિત્સાને ઉશ્કેરવું, ચીની દવા અંદર લેવી, એનિમા વગેરે. નિષ્ણાતોએ બ્લડ શુગરને નિયંત્રિત કરવા, બ્લડ પ્રેશર ઓછું કરવા અને પરિભ્રમણમાં સુધારો કરવા અને રોગપ્રતિકારક શક્તિ અને બળતરા પ્રતિસાદને અવરોધિત કરવા માટે કેટલીક દવાઓનો ઉપયોગ કર્યો છે.
સારવાર પછીની સ્થિતિ. 33 દિવસની વ્યવસ્થિત સારવાર બાદ તેની સ્થિતિ સારી રીતે નિયંત્રિત થઈ. અને બ્લડ પ્રેશર 120 80 એમએમએચજી, હાર્ટ રેટ 76, બંને નીચલા હાથપગમાં સોજો નથી, હિમોગ્લોબિન 110 ગ્રામ એલ, પેશાબમાં પ્રોટીન +, 114 મ્યુમલ યુરિક એસિડ એલ. તે જ સમયે, અમારા અનુભવી નેફ્રોલોજિસ્ટ્સ તેને આરામ પર ધ્યાન આપવાની સૂચના આપે છે, મધ્યમ કસરતો કરે છે, સખત કસરત ટાળો, શરદી, ચેપ અટકાવો, મીઠું ઓછું રાખવું, ચરબી ઓછી, પ્રોટીન વધારે, પ્યુરિન ઓછું, મસાલેદાર ખોરાક ટાળો, તાજા ફળો અને શાકભાજી ખાઓ,
પ્રિય દર્દી! તમે પરામર્શ onlineનલાઇન પ્રશ્ન પૂછી શકો છો. અમે તમને ટૂંકા સમયમાં તેનો સંપૂર્ણ જવાબ આપવાનો પ્રયાસ કરીશું.
ડાયાબિટીક નેફ્રોપથી એ કિડની પેશીઓનું એક જખમ છે જે ડાયાબિટીસના કોર્સને જટિલ બનાવે છે. પ્રકાર 1 ડાયાબિટીઝ માટે વધુ લાક્ષણિક, જ્યારે કિશોરાવસ્થામાં રોગની શરૂઆત એ જટિલતાઓના ઝડપી વિકાસનું મહત્તમ જોખમ નક્કી કરે છે. રોગનો સમયગાળો કિડની પેશીઓને નુકસાનની ડિગ્રીને પણ અસર કરે છે.
લાંબી મૂત્રપિંડની નિષ્ફળતાનો વિકાસ નાટકીય રીતે ડાયાબિટીઝના અભિવ્યક્તિઓને બદલે છે. તે દર્દીની સ્થિતિમાં તીવ્ર બગાડનું કારણ બને છે, મૃત્યુનું સીધું કારણ હોઈ શકે છે.
ફક્ત સતત દેખરેખ, સમયસર સારવાર અને તેની અસરકારકતાનું નિરીક્ષણ આ પ્રક્રિયાની પ્રગતિને ધીમું કરે છે.
ઉત્પત્તિ અને વિકાસની પદ્ધતિઓ
કિડનીની નાના ધમનીઓના નુકસાનને કારણે નેફ્રોપથીના પેથોજેનેસિસ છે. આંતરિક સપાટી (એન્ડોથેલિયમ) ના વાસણોને આવરી લેતા ઉપકલામાં વધારો થાય છે, વેસ્ક્યુલર ગ્લોમેર્યુલી (બેસમેન્ટ પટલ) ના પટલને જાડું કરવું. રુધિરકેશિકાઓના સ્થાનિક વિસ્તરણ (માઇક્રોએન્યુરિઝમ્સ) થાય છે. ઇન્ટરકapપિલરી જગ્યાઓ પ્રોટીન અને શર્કરા (ગ્લાયકોપ્રોટીન) ના પરમાણુઓથી ભરેલી હોય છે, જોડાયેલી પેશીઓ વધે છે. આ ઘટના ગ્લોમર્યુલોસ્ક્લેરોસિસના વિકાસ તરફ દોરી જાય છે.
મોટા ભાગના કિસ્સાઓમાં, એક ફેલાવોનું સ્વરૂપ વિકસે છે. તે બેસમેન્ટ પટલના સમાન જાડાઇ દ્વારા વર્ગીકૃત થયેલ છે. પેથોલોજી લાંબા સમય સુધી પ્રગતિ કરે છે, ભાગ્યે જ ક્લિનિકલી પ્રગટ રેનલ નિષ્ફળતાની રચના તરફ દોરી જાય છે. આ પ્રક્રિયાની એક વિશિષ્ટ લાક્ષણિકતા એ છે કે તે માત્ર ડાયાબિટીસ મેલિટસમાં જ નહીં, પણ અન્ય રોગોમાં પણ થાય છે, જે રેનલ વાહિનીઓ (હાયપરટેન્શન) ના નુકસાન દ્વારા વર્ગીકૃત થયેલ છે.
નોડ્યુલર સ્વરૂપ ઓછું સામાન્ય છે, પ્રકાર 1 ડાયાબિટીસ મેલીટસની વધુ લાક્ષણિકતા, રોગના ટૂંકા ગાળા સાથે પણ થાય છે, અને ઝડપથી પ્રગતિ કરે છે. રુધિરકેશિકાઓના મર્યાદિત (નોડ્યુલ્સના રૂપમાં) જખમ અવલોકન કરવામાં આવે છે, જહાજનું લ્યુમેન ઓછું થાય છે, અને એન્યુરિઝમની માળખાકીય પુનર્નિર્માણ વિકસે છે. આ બદલી ન શકાય તેવા લોહીના પ્રવાહમાં વિક્ષેપ પેદા કરે છે.
ડિસીઝ રીવીઝન 10 ના આંતરરાષ્ટ્રીય વર્ગીકરણમાં ફેલાયેલા ફેરફારો, રેનલ પેશીઓના ઇન્ટ્રાવાસ્ક્યુલર સ્ક્લેરોસિસ અને કિમ્મેલ્ટિલ-વિલ્સન સિન્ડ્રોમ નામના નોડ્યુલર વેરિઅન્ટ માટે અલગ આઈસીડી 10 કોડ શામેલ છે. જો કે, આ સિન્ડ્રોમ હેઠળ પરંપરાગત ઘરેલું નેફ્રોલોજી એ ડાયાબિટીઝમાં કિડનીના તમામ નુકસાનને સંદર્ભિત કરે છે.
ડાયાબિટીઝ સાથે, ગ્લોમેર્યુલીની બધી રચનાઓ અસરગ્રસ્ત થાય છે, જે ધીમે ધીમે કિડનીના મુખ્ય કાર્યનું ઉલ્લંઘન તરફ દોરી જાય છે - પેશાબ શુદ્ધિકરણ
ડાયાબિટીઝમાં નેફ્રોપથી મધ્યમ કદના ધમનીવાળા જહાજોને નુકસાન દ્વારા પણ વર્ગીકૃત કરવામાં આવે છે જે લોહીને ગ્લોમેર્યુલીમાં લઈ જાય છે, વાહિનીઓ વચ્ચેની જગ્યાઓમાં સ્ક્લેરોટિક પ્રક્રિયાઓનો વિકાસ. ગ્લોમેર્યુલી જેવા રેનલ ટ્યુબ્યુલ્સ, સદ્ધરતા ગુમાવે છે. સામાન્ય રીતે, લોહીના પ્લાઝ્માના શુદ્ધિકરણનું ઉલ્લંઘન થાય છે અને કિડનીની અંદર પેશાબનો પ્રવાહ વધુ ખરાબ થાય છે.
પેથોલોજીકલ પ્રક્રિયાના વિકાસના તબક્કા
ડાયાબિટીઝમાં નેફ્રોપથીનું વર્ગીકરણ રેનલ ફંક્શનની ક્રમિક પ્રગતિ અને બગાડ, ક્લિનિકલ લાક્ષણિકતાઓ અને પ્રયોગશાળાના પરિમાણોમાં ફેરફાર પર આધારિત છે.
ડાયાબિટીક નેફ્રોપથીનો તબક્કો:
પ્રથમ તબક્કામાં, રક્ત પ્રવાહમાં વધારો થાય છે, ગ્લોમેર્યુલીના કદમાં વધારાની પૃષ્ઠભૂમિ સામે રેનલ નેફ્રોનમાં પેશાબનું શુદ્ધિકરણ. આ કિસ્સામાં, પેશાબ સાથે ઓછા પરમાણુ વજનવાળા પ્રોટીન (મુખ્યત્વે આલ્બુમિન) નું વિસર્જન એ દૈનિક ધોરણ (30 મિલિગ્રામથી વધુ નહીં) ની અંદર હોય છે.
બીજા તબક્કામાં, બેઝમેન્ટ પટલનું જાડું થવું, વિવિધ કેલિબર્સના વાહિનીઓ વચ્ચેની જગ્યાઓમાં કનેક્ટિવ પેશીઓનો એક વૃદ્ધિ, ઉમેરવામાં આવે છે. પેશાબમાં આલ્બ્યુમિનનું વિસર્જન એ ઉચ્ચ સ્તરના રક્ત ગ્લુકોઝ, ડાયાબિટીસ મેલિટસના વિઘટન અને શારીરિક પ્રવૃત્તિ સાથેના ધોરણ કરતાં વધી શકે છે.
ત્રીજા તબક્કામાં, આલ્બુમિન (300 મિલિગ્રામ સુધી) ની દૈનિક પ્રકાશનમાં સતત વધારો થાય છે.
ચોથા તબક્કામાં, રોગના ક્લિનિકલ લક્ષણો પ્રથમ દેખાય છે. ગ્લોમેર્યુલીમાં પેશાબના શુદ્ધિકરણનો દર ઘટવાનું શરૂ થાય છે, પ્રોટીન્યુરિયા નક્કી થાય છે, એટલે કે, દિવસ દરમિયાન 500 મિલિગ્રામથી વધુ પ્રોટીનનું પ્રકાશન.
પાંચમો તબક્કો અંતિમ છે, ગ્લોમેર્યુલર ગાળણક્રિયા દર તીવ્ર ઘટાડો થાય છે (1 મિનિટ દીઠ 10 મિલીથી ઓછું), ફેલાવો અથવા નોડ્યુલર સ્ક્લેરોસિસ વ્યાપક છે.
ડાયાબિટીસના દર્દીઓમાં રેનલ નિષ્ફળતા ઘણીવાર મૃત્યુનું સીધું કારણ બને છે
ક્લિનિકલ લાક્ષણિકતાઓની સુવિધાઓ
નેફ્રોપથીના વિકાસના પ્રથમ ત્રણ તબક્કા ફક્ત રેનલ માળખામાં થતા ફેરફારો દ્વારા વર્ગીકૃત થયેલ છે અને તેમાં સ્પષ્ટ લક્ષણો નથી, એટલે કે, તે અવ્યવસ્થિત તબક્કા છે. પ્રથમ બે તબક્કામાં, કોઈ ફરિયાદ જોવા મળતી નથી. ત્રીજા તબક્કામાં, દર્દીની તપાસ દરમિયાન, બ્લડ પ્રેશરમાં વધારો ક્યારેક-ક્યારેક જોવા મળે છે.
ચોથો તબક્કો એ વિગતવાર લક્ષણવિજ્ .ાન છે.
મોટેભાગે ઓળખાયેલ:
આ પ્રકારની ધમનીય હાયપરટેન્શન સાથે, દર્દીઓ ભાગ્યે જ દબાણમાં વધારો અનુભવી શકે છે. એક નિયમ તરીકે, ઉચ્ચ સંખ્યાની પૃષ્ઠભૂમિ સામે (180-200 / 110-120 મીમી એચ.જી.), માથાનો દુખાવો, ચક્કર, સામાન્ય નબળાઇ દેખાતી નથી.
ધમનીય હાયપરટેન્શનની હાજરીને નિર્ધારિત કરવાનો એકમાત્ર વિશ્વસનીય માર્ગ, દિવસ દરમિયાન દબાણ વધઘટનું સ્તર તે સમયાંતરે તેને માપવા અથવા તેનું નિરીક્ષણ કરવું છે.
છેલ્લા, યુરેમિક સ્ટેજમાં, કિડનીના નુકસાનના ક્લિનિકલ ચિત્રમાં જ નહીં, પણ ડાયાબિટીઝ મેલીટસ દરમિયાન પણ ફેરફારો થાય છે. રેનલ નિષ્ફળતા તીવ્ર નબળાઇ, નબળાઇ ભૂખ, નશો સિન્ડ્રોમ દ્વારા પ્રગટ થાય છે, ખંજવાળ ત્વચા શક્ય છે. માત્ર કિડનીને અસર થતી નથી, પણ શ્વસન અને પાચક અવયવો પણ છે.
બ્લડ પ્રેશરમાં લાક્ષણિકતાપૂર્વક સતત વધારો, ઉચ્ચારણ એડીમા, સતત. ઇન્સ્યુલિનની જરૂરિયાત ઓછી થાય છે, બ્લડ સુગર અને પેશાબનું પ્રમાણ ઘટે છે. આ લક્ષણો દર્દીની સ્થિતિમાં સુધારો સૂચવતા નથી, પરંતુ રેનલ પેશીઓના ઉલટાવી શકાય તેવા ઉલ્લંઘનની વાત કરે છે, તીવ્ર નકારાત્મક પૂર્વસૂચન.
જો ડાયાબિટીઝના દર્દીએ ધમનીય દબાણ વધારવાનું શરૂ કરે છે, તો કિડનીની કામગીરી તપાસવી જરૂરી છે
રેનલ જટિલતાઓનો અભિગમ
ડાયાબિટીસ મેલીટસવાળા દર્દીઓમાં કિડનીના નુકસાનનું નિદાન એ એન્ડોક્રિનોલોજિસ્ટ દ્વારા ક્લિનિકલ, પ્રયોગશાળા, સાધન પદ્ધતિઓનો ઉપયોગ કરીને કરવામાં આવે છે. દર્દીની ફરિયાદોની ગતિશીલતા નક્કી કરવામાં આવે છે, રોગના નવા અભિવ્યક્તિઓ જાહેર થાય છે, દર્દીની સ્થિતિનું મૂલ્યાંકન કરવામાં આવે છે. નિદાનની ખાતરી હાર્ડવેર અભ્યાસ દ્વારા કરવામાં આવે છે. જો જરૂરી હોય તો, નેફ્રોલોજિસ્ટની સલાહ લેવામાં આવે છે.
મૂળભૂત નિદાન પ્રક્રિયાઓ:
બાયોપ્સી એ એક વધારાની પદ્ધતિ છે. તમને કિડનીના નુકસાનના પ્રકાર, કનેક્ટિવ પેશીના પ્રસારની ડિગ્રી, વેસ્ક્યુલર બેડમાં ફેરફારની મંજૂરી આપે છે.
ડાયાબિટીસ મેલિટસમાં કિડનીને નુકસાનના તમામ તબક્કે અલ્ટ્રાસાઉન્ડ અભ્યાસ માહિતીપ્રદ છે, તે નુકસાનની ડિગ્રી અને રોગવિજ્ologicalાનવિષયક પરિવર્તનનો વ્યાપ નક્કી કરે છે.
પ્રયોગશાળા પદ્ધતિઓ દ્વારા ગૂંચવણોના પ્રથમ તબક્કામાં રેનલ પેથોલોજીને ઓળખવું અશક્ય છે, પેશાબ આલ્બુમિનનું સ્તર સામાન્ય છે. બીજામાં - કિડની પેશીઓ (શારીરિક પ્રવૃત્તિ, તાવ, બ્લડ સુગરમાં તીવ્ર વધારો સાથે આહાર વિકૃતિઓ) પરના તાણ સાથે, ઓછી માત્રામાં આલ્બ્યુમિન હોવાનું જાણવા મળે છે. ત્રીજા તબક્કામાં, સતત માઇક્રોઆલ્બ્યુમિન્યુરિયા (દરરોજ 300 મિલિગ્રામ સુધી) મળી આવે છે.
નેફ્રોપથીના ચોથા તબક્કાવાળા દર્દીની તપાસ કરતી વખતે, પેશાબના વિશ્લેષણમાં વધારો પ્રોટીન સામગ્રી (દરરોજ 300 મિલિગ્રામ સુધી), અસંગત માઇક્રોમેટુરિયા (પેશાબમાં લાલ રક્ત કોશિકાઓનો દેખાવ) દેખાય છે. એનિમિયા ધીમે ધીમે વિકસે છે (લાલ રક્ત કોશિકાઓ અને હિમોગ્લોબિનના સ્તરમાં ઘટાડો), અને સામાન્ય રક્ત પરીક્ષણના પરિણામો અનુસાર ઇએસઆર (એરિથ્રોસાઇટ અવશેષ દર) વધે છે. અને રક્ત ક્રિએટિનાઇનના સ્તરમાં વધારો સમયાંતરે શોધી કા (વામાં આવે છે (બાયોકેમિકલ અભ્યાસ સાથે).
છેલ્લો, પાંચમો તબક્કો ક્રિએટિનાઇનમાં વધારો અને ગ્લોમેર્યુલર ગાળણક્રિયા દરમાં ઘટાડો દ્વારા વર્ગીકૃત થયેલ છે. તે આ બે સૂચકાંકો છે જે ક્રોનિક રેનલ નિષ્ફળતાની તીવ્રતા નક્કી કરે છે. પ્રોટીન્યુરિયા નેફ્રોટિક સિન્ડ્રોમને અનુરૂપ છે, જે દરરોજ 3 ગ્રામ કરતા વધુની પ્રકાશન દ્વારા વર્ગીકૃત થયેલ છે. એનિમિયા લોહીમાં વધે છે, અને પ્રોટીન (કુલ પ્રોટીન, આલ્બ્યુમિન) નું સ્તર ઓછું થાય છે.
રોગનિવારક અભિગમો
ડાયાબિટીક નેફ્રોપથીની સારવાર માઇક્રોઆલ્બ્યુમિન્યુરિયાની શરૂઆતથી શરૂ થાય છે. તે દવાઓ લખવી જરૂરી છે કે બ્લડ પ્રેશર તેની સંખ્યાને ધ્યાનમાં લીધા વગર ઓછું કરે. આ સમયગાળા દરમિયાન, દર્દીને સમજાવવું જરૂરી છે કે આવી સારવાર શા માટે જરૂરી છે.
નેફ્રોપેથીના પ્રારંભિક તબક્કામાં એન્ટિહિપેરિટિવ ઉપચારની અસરો:
આમ, તીવ્ર ધમની હાયપરટેન્શનના તબક્કે એન્ટિહિપરપ્રેસિવ ઉપચારની શરૂઆત, પ્રોટીન્યુરિયા દરરોજ 3 ગ્રામ કરતા વધુ સમય અકાળ અને વિલંબિત છે, રોગના પૂર્વસૂચનને નોંધપાત્ર અસર કરી શકતો નથી.
કિડની પેશીઓ પર રક્ષણાત્મક અસર પડે તેવી દવાઓ સૂચવવાનું ખૂબ સલાહ આપવામાં આવે છે. એન્જીયોટેન્સિન-કન્વર્ટીંગ એન્ઝાઇમ (એસીઈ) ના અવરોધકો આ આવશ્યકતાઓને મહત્તમ રીતે પૂર્ણ કરે છે, જે આલ્બ્યુમિનના શુદ્ધિકરણને પ્રાથમિક પેશાબમાં ઘટાડે છે અને ગ્લોમેર્યુલર વાહિનીઓમાં દબાણ ઘટાડે છે. કિડની પરનો ભાર સામાન્ય છે, જે રક્ષણાત્મક (નેફ્રોપ્રોટેક્ટીવ) અસરનું કારણ બને છે. સામાન્ય રીતે કેપ્ટોપ્રિલ, એન્લાપ્રિલ, પેરીન્ડોપ્રિલ.
નેફ્રોપથીના ટર્મિનલ તબક્કામાં, આ દવાઓ બિનસલાહભર્યું છે. લોહીમાં ક્રિએટિનાઇનના વધેલા સ્તર સાથે (300 μmol / L ઉપર), તેમજ પોટેશિયમની માત્રામાં પણ સાધારણ વધારો (5.0-6.0 એમએમઓએલ / એલ ઉપર), જે રેનલ નિષ્ફળતા માટે લાક્ષણિક છે, આ દવાઓનો ઉપયોગ દર્દીની સ્થિતિને નાટકીય રીતે કથળી શકે છે. .
ડ theક્ટરના શસ્ત્રાગારમાં એન્જીયોટેન્સિન II રીસેપ્ટર બ્લocકર (લોસોર્ટન, ક candન્ડસાર્ટન) પણ છે. એક જ સિસ્ટમ આપવામાં આવે છે, જે દવાઓના આ જૂથો દ્વારા જુદી જુદી અસર કરે છે, ડuallyક્ટર વ્યક્તિગત રીતે નક્કી કરે છે કે કઇ પસંદગીને પ્રાધાન્ય આપવું જોઈએ.
અપૂરતી અસર સાથે, વધુમાં લાગુ કરો:
સંખ્યાબંધ ક્લિનિકલ માર્ગદર્શિકા વર્ણવે છે કે બીટા-રીસેપ્ટર્સને પસંદગીયુક્ત રીતે અવરોધિત કરતી દવાઓ ડાયાબિટીઝના દર્દીઓ માટે સલામત છે. તેઓએ બિન-પસંદગીયુક્ત બીટા-બ્લocકર (પ્રોપ્રranનોલ) ને બદલ્યા, જેનો ઉપયોગ ડાયાબિટીઝમાં બિનસલાહભર્યું છે.
રેનલ નિષ્ફળતા, પ્રોટીન્યુરિયાની ઘટના સાથે, આહાર એ ઉપચારનો ભાગ બની જાય છે.
ડાયાબિટીક નેફ્રોપથી, શાકભાજી અને અનવેઇન્ટેડ ફળો આહારમાં વધારે છે, ખોરાક લેવાની આવર્તન દિવસમાં 6 વખત હોય છે
દર્દીની પોષણ જરૂરીયાતો:
માત્રા પ્રવાહી વિનિમયને નિયંત્રિત કરવા માટે જ નહીં, પરંતુ ઉપચારની અસરકારકતા પર અસર થવાને કારણે આહારમાં ખાદ્ય મીઠાનું પ્રમાણ નિયંત્રિત કરવું જરૂરી છે. જો મીઠું લોડ વધારે છે, તો એન્ટિહિપરપ્રેસિવ એજન્ટો તેમની અસરકારકતાને નાટકીય રીતે ઘટાડે છે.આ કિસ્સામાં માત્રામાં વધારો પણ પરિણામો લાવતો નથી.
એડેમેટસ સિન્ડ્રોમના વિકાસ સાથે, લૂપ મૂત્રવર્ધક પદાર્થ (ફ્યુરોસેમાઇડ, ટ toરાસીમાઇડ, ઇન્ડાપેમાઇડ) નો વધારાનો પરિચય સૂચવવામાં આવે છે.
ડોકટરો ગ્લોમેરૂલી (10 મિલી / મિનિટ કરતા ઓછા) માં ગાળણક્રિયા દરમાં તીવ્ર ઘટાડોને એક ઉચ્ચારણ ક્ષતિગ્રસ્ત રેનલ ફંક્શન તરીકે માને છે અને રિપ્લેસમેન્ટ થેરેપી પર નિર્ણય લે છે. સુનિશ્ચિત હિમોડિઆલિસિસ, પેરીટોનિયલ ડાયાલિસિસ, નશો અટકાવવા, ચયાપચય ઉત્પાદનોના લોહીને શુદ્ધ કરવા માટેના ખાસ ઉપકરણોની મદદથી. જો કે, ફક્ત કિડની ટ્રાન્સપ્લાન્ટ, ટર્મિનલ રેનલ નિષ્ફળતાના કિસ્સામાં આ સમસ્યાને ધરમૂળથી હલ કરી શકે છે.
હેમોડાયલિસીસ સાથે, ડાયાબિટીસમાં કિડનીના નુકસાનના ટર્મિનલ તબક્કામાં ઉપચાર કરવામાં આવે છે, જ્યારે અન્ય પ્રકારની સારવારની સંભાવનાઓ સમાપ્ત થઈ જાય છે.
નેફ્રોપથીના જોખમો અને નિવારણની પદ્ધતિઓ
જો ડાયાબિટીસ એ ચોક્કસ ક્લિનિકલ સિન્ડ્રોમ્સ સાથેનો રોગ છે, તો પછી પેથોલોજીકલ પ્રક્રિયામાં કિડનીની સંડોવણીની ડિગ્રી ઓળખવી મુશ્કેલ છે. લાંબા સમય સુધી (પ્રકાર 2 ડાયાબિટીસ સાથે, તે બે દાયકા સુધીનો હોઈ શકે છે), કિડનીને નુકસાન થવાના સંકેતો નથી. ફક્ત નોંધપાત્ર પ્રોટીન આઇસોલેશન સાથે, વિશિષ્ટ એડીમા પ્રોટીન્યુરિયા તબક્કે દેખાય છે, અને બ્લડ પ્રેશર સમયાંતરે વધે છે. હાયપરટેન્સિવ સિન્ડ્રોમ, એક નિયમ તરીકે, દર્દીઓની સ્થિતિમાં ફરિયાદો અથવા ફેરફારનું કારણ નથી. આ ખતરનાક છે કારણ કે, વધેલા બ્લડ પ્રેશરના પરિણામે, વેસ્ક્યુલર ગૂંચવણો વિકસી શકે છે: મ્યોકાર્ડિયલ ઇન્ફાર્ક્શન, સેરેબ્રોવેસ્ક્યુલર અકસ્માત, સ્ટ્રોક સુધી.
ભય એ છે કે જો દર્દીને થોડોક બગાડ ન લાગે અથવા અનુભવાય, તો તે ડ doctorક્ટરની મદદ લેતો નથી. ડાયાબિટીઝ મેલિટસમાં, દર્દીઓ બીમારીની લાગણી કરવા માટે ટેવાય છે, બ્લડ સુગર અને મેટાબોલિક ઉત્પાદનો (કીટોન બ bodiesડીઝ, એસીટોન) માં વધઘટ દ્વારા તેને સમજાવે છે.
રેનલ નિષ્ફળતાના પ્રારંભિક તબક્કાના વિકાસ સાથે, તેના અભિવ્યક્તિઓ અનન્ય છે. સામાન્ય નબળાઇ, અસ્વસ્થતાની લાગણી અને અસ્પષ્ટ નશો પણ ડાયાબિટીસ મેલિટસમાં મેટાબોલિક ડિસઓર્ડરને આભારી છે. વિકસિત લક્ષણોના સમયગાળા દરમિયાન, નાઇટ્રોજન સંયોજનો સાથે નશોના ઉચ્ચારણ લક્ષણો દેખાય છે, અને યુરેમિયા વિકસે છે. જો કે, આ તબક્કો ન શકાય તેવા અને નાના ડ્રગ સુધારણાને પણ જવાબ આપવા માટે ખૂબ જ મુશ્કેલ છે.
આમ, દર્દીની સાવચેતીપૂર્વક નિરીક્ષણ અને આયોજિત પરીક્ષા જરૂરી છે, જેના કારણે સમયસર મુશ્કેલીઓ ઓળખવી શક્ય છે.
ડાયાબિટીક નેફ્રોપથીના વિકાસ અને પ્રગતિને અટકાવે છે:
ડાયાબિટીક નેફ્રોપથીના વિકાસનો તબક્કો:
- હું સ્ટેજ (રેનલ હાયપરફંક્શન) - ગ્લોમેર્યુલીમાં શુદ્ધિકરણ અને બ્લડ પ્રેશર વધે છે, પરિણામે કિડની હાયપરટ્રોફી થાય છે. આ તબક્કો નેફ્રોપેથીની પ્રગતિમાં અગ્રેસરની ભૂમિકા નિભાવે છે.
- II મંચ (કિડની પેશીઓમાં સ્ટ્રક્ચરલ પરિવર્તનની શરૂઆત - સબક્લિનિકલ, "મ્યૂટ") - માળખાકીય ફેરફારો લાક્ષણિકતા છે, રુધિરકેશિકાઓના બેસમેન્ટ પટલ જાડા થાય છે. ત્યાં કોઈ આલ્બ્યુમિન્યુરિયા નથી, પેશાબમાં ફક્ત આલ્બ્યુમિનના ટુકડાઓ નક્કી કરવામાં આવે છે (આલ્બ્યુમિન - "ઘટાડો"). સંભવિત ધમનીય હાયપરટેન્શન. આ તબક્કો એલ્બ્યુમિન્યુરિયાની શરૂઆતના સરેરાશ 5 વર્ષ પહેલાં દેખાય છે.
- III સ્ટેજ (પ્રારંભિક નેફ્રોપથી અથવા માઇક્રોઆલ્બ્યુમિન્યુરિયાનો તબક્કો) - ડાયાબિટીસ મેલીટસની સ્થાપનાના ક્ષણથી 5-15 વર્ષના અંતરાલમાં વિકાસ થાય છે. માઇક્રોઆલ્બ્યુમિન્યુરિયા એ 50% થી વધુ દર્દીઓમાં ક્ષણિક હોઈ શકે છે.
- IV સ્ટેજ (ગંભીર નેફ્રોપથી, અથવા મેક્રોઆલ્બ્યુમિન્યુરિયા) - ડાયાબિટીઝના નિદાન પછી 10-20 વર્ષ પછી વિકસે છે. આ તબક્કા ગ્લોમેર્યુલર ગાળણક્રિયા દરમાં ઘટાડો અને નોંધપાત્ર ધમનીય હાયપરટેન્શન દ્વારા વર્ગીકૃત થયેલ છે.
- વી સ્ટેજ (યુરેમિક, ટર્મિનલ) - ડાયાબિટીસના અભિવ્યક્તિના 20 વર્ષથી અથવા પ્રોટીન્યુરિયાની તપાસથી 5 વર્ષથી વધુ સમયથી પોતાને મેનીફેસ્ટ કરે છે. નાઇટ્રોજન વિસર્જન કાર્યના વિકાર, ગ્લોમેર્યુલર ગાળણક્રિયા ઘટાડો, નોંધપાત્ર ધમનીય હાયપરટેન્શન લાક્ષણિકતા છે. આવા દર્દીઓને હેમોડાયલિસિસ, કિડની પ્રત્યારોપણ બતાવવામાં આવે છે.
હાઈપરગ્લાયકેમિઆ એ ડાયાબિટીક નેફ્રોપથીના વિકાસ માટે પ્રારંભિક પદ્ધતિ છે, તેમજ સામાન્ય રીતે એન્જીયોપથી છે. ઉચ્ચ-ગુણવત્તાવાળા ગ્લાયસિમિક નિયંત્રણ રોગવિજ્ developingાનના વિકાસના જોખમને નોંધપાત્ર રીતે ઘટાડે છે.
મુખ્ય પદ્ધતિઓમાં પ્રોટીન ગ્લાયકોસિલેશનના અંતિમ ઉત્પાદનોનું સંચય, ગ્લુકોઝ મેટાબોલિઝમના હેક્સોસામાઇન અને પોલિઓલ માર્ગોના સક્રિયકરણ, પ્રોટીન કિનાઝ સી, વૃદ્ધિ પરિબળો, સાયટોકાઇન્સ અને ઓક્સિડેટીવ તણાવ છે.
પરિવારના સભ્યો હવે વીઆઇએલ અને હિપેટાઇટિસની તપાસ કરશે
પેથોમોર્ફોલોજિકલ ફેરફારોને રુધિરકેશિકાઓના બેસમેન્ટ પટલનું જાડું થવું, આંતરકેપિલરી જગ્યામાં હાયલિનનો સંચય, એન્યુરિઝમ્સની હાજરી સાથે રુધિરકેશિકાઓના વિસ્તરણ, ઇન્ટ્રાક્યુબિક હાયપરટેન્શન, ડાયાબિટીક ગ્લોમેરોલોસ્ક્લેરોસિસ તરીકે વર્ણવવામાં આવે છે. ટ્યુબ્યુલોપથી એ લાક્ષણિકતા પણ છે, જે નળીઓવાળું હાઈપરપ્લેસિયાના રૂપમાં, બેસમેન્ટ મેમ્બ્રેનનું જાડું થવું, અને નળીઓવાળું માળખામાં ઇલેક્ટ્રોલાઇટ્સના ફરીથી સુધારણામાં દેખાય છે.
નિદાન માપદંડ
ડાયાબિટીક નેફ્રોપથીનું નિદાન સ્થાપિત થાય છે, જે ડાયાબિટીઝના પ્રકાર, તબક્કા અને અવધિને ધ્યાનમાં લેતા હોય છે. માઇક્રોઆલ્બ્યુમિન્યુરિયા, પ્રોટીન્યુરિયા અને એઝોટેમિયાની હાજરીનું પણ મૂલ્યાંકન કરવામાં આવે છે. માઇક્રોઆલ્બ્યુમિન્યુરિયાની નિર્ધારણ એ સૌથી વહેલી અને સંવેદનશીલ પદ્ધતિ છે. માઇક્રોઆલ્બ્યુમિન્યુરિયાનું માપદંડ એ પેશાબમાં આલ્બ્યુમિનનું વિસર્જન (30–300 મિલિગ્રામ / દિવસ) અથવા 20-200 μg / મિનિટ (રાતોરાત પેશાબ) છે.
ડાયાબિટીક નેફ્રોપથીના યોગ્ય નિદાન માટે, નીચેના અભ્યાસ જરૂરી છે:
- માઇક્રોઆલ્બ્યુમિન્યુરિયાનું નિર્ધારણ ત્રણ વખત.
- આલ્બ્યુમિન્યુરિયાનું આકારણી - પેશાબના સામાન્ય વિશ્લેષણ દ્વારા અથવા દૈનિક પેશાબમાં.
- પેશાબની કાંપ વિશ્લેષણ.
- ક્રિએટિનાઇન અને યુરિયાના મૂલ્યોનું નિર્ધારણ (બ્લડ સીરમ), ગ્લોમેર્યુલર ગાળણક્રિયા દર.
ડાયાબિટીક નેફ્રોપથીના અભિવ્યક્તિઓના સુધારણામાં સઘન ગ્લાયકેમિક નિયંત્રણ અને બ્લડ પ્રેશરનું સામાન્યકરણ એ મુખ્ય મુદ્દાઓ છે અને તેની પ્રગતિમાં નોંધપાત્ર ઘટાડો કરે છે (લક્ષ્ય સ્તર - એચબીએ 1 સી -
મોજેનસેન વર્ગીકરણ
આજની તારીખમાં, તેમના વ્યવહારમાં ડોકટરો મોઝેનસેન વર્ગીકરણનો મોટેભાગે ઉપયોગ કરે છે, જે 1983 માં વિકસિત થયો હતો અને રોગના ચોક્કસ તબક્કે વર્ણવે છે:
- કિડનીની હાઈફર્ફંક્શન જે ડાયાબિટીસ મેલીટસના ખૂબ પ્રારંભિક તબક્કે થાય છે તે હાયપરટ્રોફી, હાયપરપર્ફ્યુઝન અને કિડનીની અતિસંવેદનશીલતા દ્વારા પોતાને પ્રગટ કરે છે,
- ગ્લોમેર્યુલર બેસમેન્ટ પટલની જાડાઈ સાથે મેસેંગિયમનું વિસ્તરણ અને તે જ હાયપ્રાપ્લિટરેશન સાથે કિડનીમાં આઇ-માળખાકીય ફેરફારોનો દેખાવ. તે ડાયાબિટીઝના 2 થી 5 વર્ષના સમયગાળામાં દેખાય છે,
- શરૂઆત નેફ્રોપેથી. તે રોગની શરૂઆતના 5 વર્ષ પછી પ્રારંભ થતો નથી અને માઇક્રોઆલ્બ્યુમિન્યુરિયા (300 થી 300 મિલિગ્રામ / દિવસ સુધી) અને ગ્લોમેર્યુલર ફિલ્ટરેશન રેટ (સંક્ષિપ્તમાં જીએફઆર) માં વધારો સાથે અનુભવે છે,
- ઉચ્ચારિત નેફ્રોપથી 10-15 વર્ષ દરમિયાન ડાયાબિટીસ સામે વિકાસ પામે છે, પ્રોટીન્યુરિયા, હાયપરટેન્શન, જીએફઆર અને સ્ક્લેરોસિસમાં ઘટાડો, ગ્લોમેર્યુલીના 50 થી 75% સુધી આવરી લે છે.
- યુરેમિયા ડાયાબિટીસના 15-20 વર્ષ પછી થાય છે અને નોડ્યુલર અથવા સંપૂર્ણ, કુલ ફેલાયેલા ગ્લોમેરોલોસ્ક્લેરોસિસ દ્વારા વર્ગીકૃત કરવામાં આવે છે, રેનલ ફેરફારોને આધારે જીએફઆરમાં વર્ગીકરણમાં ઘટાડો
વ્યાવહારિક ઉપયોગ અને તબીબી સંદર્ભ પુસ્તકોમાં, કિડનીમાં માળખાકીય ફેરફારો પર આધારિત ડાયાબિટીસ નેફ્રોપથીના તબક્કા અનુસાર વર્ગીકરણ પણ નિશ્ચિત છે:
- રેનલ હાયફિલ્લિપ્શન. તે રેનલ ગ્લોમેર્યુલીમાં લોહીના પ્રવાહને વેગ આપવા માટે, પેશાબની માત્રામાં વધારો કરે છે અને અંગનું કદ વધારે છે. 5 વર્ષ સુધી ચાલે છે
- માઇક્રોઆલ્બ્યુમિન્યુરિયા - પેશાબમાં આલ્બુમિન પ્રોટીનના સ્તરમાં થોડો વધારો (30 થી 300 મિલિગ્રામ / દિવસ સુધી). આ તબક્કે સમયસર નિદાન અને સારવાર તેને 10 વર્ષ સુધી લંબાવી શકે છે,
- મેક્રોઆલ્બ્યુમિન્યુરિયા (યુઆઈએ) અથવા પ્રોટીન્યુરિયા. શુદ્ધિકરણ દરમાં આ તીવ્ર ઘટાડો છે, રેનલ બ્લડ પ્રેશરમાં સતત વધારો. પેશાબમાં આલ્બ્યુમિન પ્રોટીનનું સ્તર 200 થી 2000 મિલિગ્રામ / કૂતરી સુધી હોઇ શકે છે. ડાયાબિટીસ નેફ્રોપથી યુઆઈએ સ્ટેજની 10-15 મી વર્ષે ડાયાબિટીસની શરૂઆતથી,
- ઉચ્ચારણ નેફ્રોપથી. તે નિમ્ન ગ્લોમેર્યુલર ફિલ્ટરેશન રેટ (જીએફઆર) અને રેનલ વાહિનીઓની સ્ક્લેરોટિક ફેરફારોની સંવેદનશીલતા દ્વારા વર્ગીકૃત થયેલ છે. રેનલ પેશીઓમાં રૂપાંતર પછી, 15-20 વર્ષ પછી જ આ તબક્કે નિદાન કરી શકાય છે.
- ક્રોનિક રેનલ નિષ્ફળતા (સીઆરએફ)) તે ડાયાબિટીઝ સાથેના જીવનના 20-25 વર્ષ પછી દેખાય છે.
ડાયાબિટીક નેફ્રોપથીના પ્રથમ 2 તબક્કા (રેનલ હાઈફર્ફિલ્ટરેશન અને માઇક્રોઆલ્બ્યુમિન્યુરિયા) બાહ્ય લક્ષણોની ગેરહાજરી દ્વારા વર્ગીકૃત કરવામાં આવે છે, પેશાબનું પ્રમાણ સામાન્ય છે. આ ડાયાબિટીક નેફ્રોપથીનો પૂર્વજ્ stage છે. ફક્ત માઇક્રોઆલ્બ્યુમિન્યુરિયા તબક્કાના અંતમાં, કેટલાક દર્દીઓ સમય સમય પર વધતા દબાણનો અનુભવ કરી શકે છે.
પ્રોટીન્યુરિયાના તબક્કે, રોગના લક્ષણો પહેલાથી જ બાહ્યરૂપે દેખાય છે:
- સોજો થાય છે (ચહેરા અને પગના પ્રારંભિક સોજોથી માંડીને શરીરની પોલાણની સોજો સુધી),
- બ્લડ પ્રેશરમાં તીવ્ર ફેરફાર જોવા મળે છે,
- વજન અને ભૂખમાં તીવ્ર ઘટાડો,
- ઉબકા, તરસ,
- અસ્વસ્થતા, થાક, સુસ્તી.
રોગના કોર્સના છેલ્લા તબક્કે, ઉપરોક્ત સંકેતો તીવ્ર બને છે, લોહીના ટીપાં પેશાબમાં દેખાય છે, કિડનીના વાસણોમાં બ્લડ પ્રેશર એ સૂચકાંકોમાં વધારો કરે છે જે ડાયાબિટીસ માટે જીવલેણ છે.
તેના વિકાસના પ્રારંભિક પ્રારંભિક તબક્કે બિમારીનું નિદાન કરવું ખૂબ જ મહત્વપૂર્ણ છે, જે પેશાબમાં આલ્બ્યુમિન પ્રોટીનની માત્રા નક્કી કરવા માટે વિશેષ પરીક્ષણો પસાર કરીને જ શક્ય છે.
વિકાસની વ્યુત્પત્તિત્મક થિયરીઝ
તે જાણવું મહત્વપૂર્ણ છે! સમય જતાં ખાંડના સ્તરની સમસ્યાઓથી રોગોનો સંપૂર્ણ સમૂહ થઈ શકે છે, જેમ કે દ્રષ્ટિ, ત્વચા અને વાળ, અલ્સર, ગેંગ્રેન અને કેન્સરગ્રસ્ત ગાંઠો જેવી સમસ્યાઓ! લોકોએ ખાંડના સ્તરને સામાન્ય બનાવવા માટે કડવો અનુભવ શીખવ્યો ...
ડાયાબિટીસના દર્દીઓમાં નેફ્રોપથીના વિકાસની નીચેની વ્યુત્પત્તિશાસ્ત્ર સિદ્ધાંતો જાણીતી છે:
- આનુવંશિક સિદ્ધાંત વંશપરંપરાગત અવસ્થામાં કિડનીની બિમારીઓનું મુખ્ય કારણ જુએ છે, જેમ કે ડાયાબિટીસ મેલીટસના કિસ્સામાં, જેની સાથે કિડનીમાં વેસ્ક્યુલર નુકસાનના વિકાસમાં વેગ આવે છે,
- હેમોડાયનેમિક સિદ્ધાંત કહે છે કે ડાયાબિટીઝ મેલીટસમાં હાયપરટેન્શન (કિડનીમાં રક્ત પરિભ્રમણ નબળાઇ) હોય છે, જેના પરિણામે રેનલ વાહિનીઓ પેશીઓમાં ક્ષતિગ્રસ્ત સ્થળોએ પેશાબ, પતન અને સ્ક્લેરોસિસ (સ્કાર્સ) સ્વરૂપોમાં બનેલા વિશાળ માત્રામાં આલ્બુમિન પ્રોટીનનો શક્તિશાળી દબાણ સામે ટકી શકતી નથી,
- વિનિમય થિયરી, ડાયાબિટીક નેફ્રોપથીમાં મુખ્ય વિનાશક ભૂમિકા એલિવેટેડ રક્ત ગ્લુકોઝને આભારી છે. "મીઠી ઝેર" માં અચાનક ઉછાળો થતાં, રેનલ નળીઓ શુદ્ધિકરણના કાર્યનો સંપૂર્ણ રીતે સામનો કરી શકતા નથી, પરિણામે મેટાબોલિક પ્રક્રિયાઓ અને લોહીનો પ્રવાહ વિક્ષેપિત થાય છે, ચરબીના જુબાની અને સોડિયમ આયનોના સંચયને લીધે અવકાશ સંકુચિત થાય છે, અને આંતરિક દબાણ વધે છે (હાયપરટેન્શન).
આ વિડિઓ જોઈને તમે ડાયાબિટીઝ મેલિટસમાં કિડનીના નુકસાનને મોડું કરવા માટે શું કરવું તે શોધી શકો છો:
આજની તારીખમાં, તબીબી વ્યાવસાયિકોના રોજિંદા જીવનમાં સૌથી સામાન્ય અને વ્યાપકપણે ઉપયોગમાં લેવાતા એ ડાયાબિટીસ નેફ્રોપથીનું વર્ગીકરણ છે, જેમાં પેથોલોજીના વિકાસના નીચેના તબક્કાઓ શામેલ છે: હાઈપરફંક્શન, પ્રારંભિક માળખાકીય ફેરફારો, પ્રારંભિક અને ઉચ્ચારિત ડાયાબિટીક નેફ્રોપથી, યુરેમિયા.
શક્ય તેટલા લાંબા ગાળાના રેનલ નિષ્ફળતાની શરૂઆતને વિલંબ કરવા માટે, વિકાસના પ્રારંભિક પ્રારંભિક તબક્કામાં રોગનું સમયસર નિદાન કરવું મહત્વપૂર્ણ છે.
ડાયાબિટીક નેફ્રોપથીના લક્ષણો
પેથોલોજી છે - ધીરે ધીરે પ્રગતિ થાય છે, અને લક્ષણો રોગના તબક્કે આધાર રાખે છે. નીચેના તબક્કાઓ અલગ પડે છે:
- એસિમ્પ્ટોમેટિક સ્ટેજ - ક્લિનિકલ લાક્ષણિકતાઓ ગેરહાજર છે, તેમ છતાં, ગ્લોમેર્યુલર ગાળણક્રિયા દરમાં વૃદ્ધિ એ ક્ષતિગ્રસ્ત રેનલ પેશીઓની પ્રવૃત્તિની શરૂઆત સૂચવે છે. રેનલ રક્ત પ્રવાહ અને રેનલ હાયપરટ્રોફીમાં વધારો નોંધવામાં આવી શકે છે. પેશાબમાં માઇક્રોઆલ્બ્યુમિનનું સ્તર 30 મિલિગ્રામ / દિવસથી વધુ નથી.
- પ્રારંભિક માળખાકીય ફેરફારોનો તબક્કો - રેનલ ગ્લોમેરોલીની રચનામાં પ્રથમ ફેરફારો દેખાય છે (રુધિરકેશિકાની દિવાલની જાડાઈ, મેસેંગિયમનું વિસ્તરણ). માઇક્રોઆલ્બ્યુમિનનું સ્તર ધોરણ (30 મિલિગ્રામ / દિવસ) કરતા વધારે નથી અને કિડનીમાં હજી પણ લોહીનો પ્રવાહ છે અને તે મુજબ, ગ્લોમેર્યુલર ગાળણક્રિયામાં વધારો થયો છે.
- પ્રિનેફ્રોટિક સ્ટેજ - માઇક્રોઆલ્બ્યુમિનનું સ્તર ધોરણ (30-300 મિલિગ્રામ / દિવસ) કરતાં વધી જાય છે, પરંતુ પ્રોટીન્યુરિયા (અથવા પ્રોટીન્યુરિયાના એપિસોડ્સ નજીવા અને ટૂંકા હોય છે) સુધી પહોંચતા નથી, લોહીનો પ્રવાહ અને ગ્લોમેર્યુલર ફિલ્ટરેશન સામાન્ય રીતે સામાન્ય હોય છે, પરંતુ તેમાં વધારો થઈ શકે છે. હાઈ બ્લડ પ્રેશરના એપિસોડ પહેલેથી જ નોંધવામાં આવી શકે છે.
- નેફ્રોટિક સ્ટેજ - પ્રોટીન્યુરિયા (પેશાબમાં પ્રોટીન) કાયમી બને છે. સમયાંતરે, હિમેટુરિયા (પેશાબમાં લોહી) અને સિલિન્ડર્રિયા નોંધવામાં આવે છે. રેનલ રક્ત પ્રવાહ અને ગ્લોમેર્યુલર ગાળણક્રિયા દર ઘટાડવામાં આવે છે. ધમનીનું હાયપરટેન્શન (બ્લડ પ્રેશરમાં વધારો) સતત બને છે. એડીમા જોડાય છે, એનિમિયા દેખાય છે, સંખ્યાબંધ રક્ત પરિમાણો વધે છે: ઇએસઆર, કોલેસ્ટરોલ, આલ્ફા -2 અને બીટા-ગ્લોબ્યુલિન, બીટાલીપોપ્રોટીન. ક્રિએટિનાઇન અને યુરિયા સ્તર થોડો એલિવેટેડ છે અથવા સામાન્ય મર્યાદામાં છે.
- નેફ્રોસ્ક્લેરોટિક સ્ટેજ (યુરેમિક) - કિડનીના ગાળણ અને એકાગ્રતાના કાર્યોમાં તીવ્ર ઘટાડો થાય છે, જે રક્તમાં યુરિયા અને ક્રિએટિનાઇનના સ્તરમાં નોંધપાત્ર વધારો તરફ દોરી જાય છે. રક્ત પ્રોટીનની માત્રા નોંધપાત્ર રીતે ઓછી થાય છે - ઉચ્ચારણ એડીમા રચાય છે. પેશાબમાં પ્રોટીન્યુરિયા (પેશાબમાં પ્રોટીન), હિમેટુરિયા (પેશાબમાં લોહી), સિલિંડ્રિઆ મળી આવે છે. એનિમિયા ગંભીર બને છે. ધમનીનું હાયપરટેન્શન સતત રહે છે, અને દબાણ વધુ સંખ્યામાં પહોંચે છે. આ તબક્કે, લોહીમાં શર્કરાની સંખ્યા વધુ હોવા છતાં, પેશાબમાં ખાંડ શોધી શકાતી નથી. આશ્ચર્યજનક છે કે ડાયાબિટીક નેફ્રોપથીના નેફ્રોસ્ક્લેરોટિક સ્ટેજ સાથે, એન્ડોજેનસ ઇન્સ્યુલિનના અધોગતિનું દર ઘટે છે, અને પેશાબમાં ઇન્સ્યુલિનનું વિસર્જન પણ અટકે છે. પરિણામે, બાહ્ય ઇન્સ્યુલિનની જરૂરિયાત ઓછી થઈ છે. લોહીમાં શર્કરાનું પ્રમાણ ઘટી શકે છે. આ તબક્કે ક્રોનિક રેનલ નિષ્ફળતા સાથે સમાપ્ત થાય છે.