પ્રકાર 1 ડાયાબિટીસમાં જીવનની લાક્ષણિકતાઓ
પ્રકાર 1 ડાયાબિટીસ મેલિટસ દ્વારા, ડોકટરોનો અર્થ એક સ્વયંપ્રતિરક્ષા પ્રણાલીગત રોગ છે જે સંપૂર્ણ ઇન્સ્યુલિનની ઉણપ દ્વારા વર્ગીકૃત થયેલ છે. આ સ્થિતિને ડાયાબિટીસ મેલિટસ નિદાન કરનારા દર્દીઓમાં આશરે 8-10% દર્દીઓમાં મળી આવે છે તે છતાં, આ પ્રકાર સૌથી ગંભીર માનવામાં આવે છે, કારણ કે તે વ્યક્તિ માટે સૌથી વધુ સંભવિત જોખમ બનાવે છે, ખાસ કરીને જો તે સમયસર શોધાયેલ ન હોય.
રોગની લાક્ષણિકતાઓ
પ્રકાર 1 ડાયાબિટીસ મેલીટસ એ સ્વાદુપિંડ દ્વારા હોર્મોન ઇન્સ્યુલિનના અપૂરતા ઉત્પાદન દ્વારા વર્ગીકૃત થયેલ અંતocસ્ત્રાવી ડિસઓર્ડર છે. પરિણામે, વ્યક્તિમાં એલિવેટેડ બ્લડ સુગર લેવલ અને સાથેના લક્ષણો હોય છે.

આ રોગ અસાધ્ય માનવામાં આવે છે, તેથી, ડાયાબિટીઝની હાજરીમાં, દર્દીઓએ તેમના ખાંડના સ્તરને સામાન્ય બનાવવા અને તેમની સ્થિતિને નિયંત્રિત કરવામાં સહાય માટે જીવનભર દવાઓ લેવી પડે છે. કેટલાક કિસ્સાઓમાં, પ્રકાર 1 ડાયાબિટીઝથી પણ અપંગતા શક્ય છે, તેથી હાલની સમસ્યા તરફ ધ્યાન આપવું મહત્વપૂર્ણ છે.
ઘટનાના કારણો
આ રોગનું નિદાન પ્રમાણમાં ભાગ્યે જ થાય છે, તે નાના બાળકોમાં પણ થઈ શકે છે અને પુખ્તવયમાં ભાગ્યે જ ખુલે છે. રોગને સંપૂર્ણપણે ઇલાજ કરવો અશક્ય છે, જો કે, ઉપચારનો મુખ્ય ઉદ્દેશ દવાઓ દ્વારા ઇન્સ્યુલિનની અભાવને ભરવાનો છે. લાંબા ગાળાની સ્થિર ગતિશીલતાની ખાતરી કરવા માટે, શરૂઆતમાં ટાઇપ 1 ડાયાબિટીઝના કારણો નક્કી કરવા જરૂરી છે. આ રોગ દ્વારા ઉત્તેજિત થઈ શકે છે:
- વારસાગત વલણ
- દવાઓ ઝેરી અસરો
- જોખમી વાયરસની ઉચ્ચ પ્રવૃત્તિ,
- કડક આહાર બાદ,
- બેઠાડુ જીવનશૈલી
- કુપોષણ
- નોંધપાત્ર શારીરિક શ્રમ,
- સતત તાણ
- સ્વયંપ્રતિરક્ષા રોગો.
તે નોંધવું યોગ્ય છે કે આ રોગની ઘટના માટે ફક્ત મુખ્ય પૂર્વજરૂરીયાતો છે. પ્રકાર 1 ડાયાબિટીસનો ઇતિહાસ લગભગ 100 વર્ષ જૂનો હોવા છતાં, તેની ઘટનાના ચોક્કસ કારણો સ્થાપિત થયા નથી.
મુખ્ય લક્ષણો
અંતocસ્ત્રાવી કોશિકાઓ દ્વારા ઇન્સ્યુલિનનું અપૂરતું ઉત્પાદન, પ્રકાર 1 ડાયાબિટીસના લાક્ષણિક લક્ષણોને ઉત્તેજિત કરી શકે છે. તમારે પ્રકાશિત કરવાના મુખ્ય લક્ષણો પૈકી:
- સુકા મોં અને તરસ
- વારંવાર પેશાબ
- વધારો પરસેવો
- શરીરની સામાન્ય નબળાઇ,
- વારંવાર ડિપ્રેસન, ચીડિયાપણું એક ઉચ્ચ ડિગ્રી.
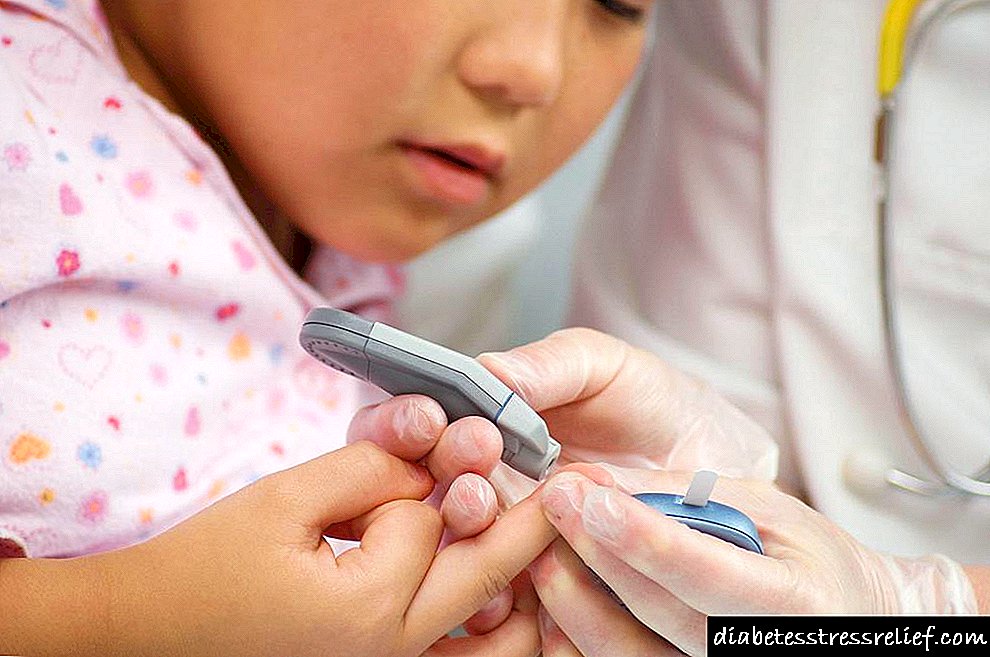
સ્ત્રીઓ વારંવાર યોનિમાર્ગના ફંગલ ચેપ પ્રગટ કરે છે, જેનો ઉપચાર કરવો ખૂબ મુશ્કેલ છે. આ ઉપરાંત, દ્રષ્ટિમાં પરિવર્તન જોવા મળી શકે છે. સક્ષમ સમયસર સારવારની ગેરહાજરીમાં અને દર્દીના શરીરમાં ગ્લુકોઝનું સ્તર જાળવવા માટે, ડાયાબિટીક કીટોએસિડોસિસના ચિન્હો થઈ શકે છે, ખાસ કરીને, જેમ કે:
- તીવ્ર ઉબકા અને omલટી,
- એસિટોનની ગંધ
- નિર્જલીકરણ
- ભારે શ્વાસ
- મૂંઝવણ અને તેની સમયાંતરે નુકસાન.
ઉપચારના સારા પરિણામ પ્રાપ્ત કરવા માટે, પ્રકાર 1 ડાયાબિટીસ મેલીટસનું સમયસર વ્યાપક નિદાન કરવું જરૂરી છે, તેમજ સતત વિશેષ દવાઓ લેવી, ઇન્સ્યુલિનના ઇન્જેક્શન અને આહારનું પાલન કરવું જરૂરી છે.
પ્રકાર 1 અને 2 વચ્ચેના તફાવત
સારવાર સૂચવવા પહેલાં, તમારે પ્રકાર દ્વારા આ રોગના તફાવતોને નિર્ધારિત કરવાની જરૂર છે. આ માહિતી કોષ્ટક સ્વરૂપમાં રજૂ કરવામાં આવી છે. પ્રકાર 1 ડાયાબિટીસ મેલીટસ ટાઇપ 2 રોગથી નોંધપાત્ર રીતે અલગ છે.
રોગનો 1 પ્રકાર
રોગનો 2 પ્રકાર
રોગની શરૂઆતની ઉંમર
બાળકો અને કિશોરો
ખોટી જીવનશૈલી
ઘણીવાર સામાન્ય મર્યાદામાં
વધારો, સ્થૂળતા હોઈ શકે છે
સામાન્ય અથવા એલિવેટેડની અંદર
બ્લડ એન્ટિજેન્સ
ઇન્સ્યુલિનના ઉત્પાદનમાં ઉત્તેજના
રોગની શરૂઆત સમયે અસરકારક
પ્રકાર 1 અને પ્રકાર 2 ડાયાબિટીસ મેલિટસની લાક્ષણિકતાઓ અને તફાવતો, યોગ્ય નિદાન કરવામાં અને રોગનો માર્ગ નક્કી કરવામાં મદદ કરે છે.
ડાયગ્નોસ્ટિક્સ
ટાઇપ 1 ડાયાબિટીઝની હાજરી નિદાન અને નક્કી કરવા માટે આધુનિક દવા ઘણી બધી અસરકારક પદ્ધતિઓ પ્રદાન કરે છે. તેઓ લોહીમાં કાર્બોહાઇડ્રેટ ચયાપચયના સૂચકાંકોના વિશ્લેષણ પર આધારિત છે.
ઉપવાસ ખાંડ નક્કી કરવા માટે રક્ત પરીક્ષણ લેવાની ખાતરી કરો. આના 12 કલાક પહેલાં, તમારે ખોરાક, આલ્કોહોલનું સેવન છોડી દેવું જોઈએ, શારીરિક પ્રવૃત્તિ ઘટાડવી જોઈએ, દવાઓ ન લેવી જોઈએ અને તાણ ટાળવું જોઈએ. પરિણામોની વિશ્વસનીયતા દર્દીઓમાં શસ્ત્રક્રિયા પછી બદલાય છે, તેમજ જો આંતરડા અને પેટમાં કોઈ સમસ્યા હોય તો, માસિક સ્રાવ દરમિયાન, બળતરાની હાજરીમાં.

રક્ત પરીક્ષણ ઉપરાંત, તાણ પરીક્ષણનો ઉપયોગ કરી શકાય છે. શાસ્ત્રીય વિશ્લેષણ પસાર કર્યા પછી, દર્દીએ 75 ગ્રામ ગ્લુકોઝ સોલ્યુશન મૌખિક રીતે લેવું જોઈએ. 2 કલાકની અંદર, રક્ત ખાંડ માટે નમૂના લેવામાં આવે છે. ગ્લુકોઝ સાંદ્રતાની ઉપલા મર્યાદા આ પરીક્ષાનું સૂચક છે.
ગ્લાયકેટેડ હિમોગ્લોબિન માટે પરીક્ષણ કરતી વખતે ખૂબ સચોટ પરિણામ મેળવી શકાય છે. તે વ્યવહારીક રીતે બાહ્ય પરિબળોના પ્રભાવ પર આધારિત નથી.
આ ઉપરાંત, હાયપરગ્લાયકેમિઆને ઉશ્કેરે તેવા રોગો અને પરિસ્થિતિઓની ઘટનાને બાકાત રાખવા માટે ડ doctorક્ટર એક વ્યાપક નિદાન સૂચવે છે. વધુમાં, આ ડાયાબિટીઝનું સ્વરૂપ નક્કી કરશે. તે પછી, ડ doctorક્ટર યોગ્ય સારવાર પસંદ કરે છે જે દર્દીની સુખાકારીને સામાન્ય બનાવવામાં મદદ કરશે.
સારવાર સુવિધાઓ
નિદાનની પુષ્ટિ કર્યા પછી, પ્રકાર 1 ડાયાબિટીસની એક વ્યાપક સારવાર હાથ ધરવામાં આવે છે, દરેક દર્દી માટેના એક વ્યક્તિગત પ્રોગ્રામ અનુસાર વિકસિત થાય છે. ઉપચારની મુખ્ય યોજના ડ્રગનો ઉપયોગ સૂચિત કરે છે જે ગ્લુકોઝનું પ્રમાણ ઘટાડે છે. તેમના દર્દી જીવન માટે સૂચવવામાં આવે છે. ડ્રગની માત્રા દર્દીના શરીરની લાક્ષણિકતાઓ, રોગના કોર્સ, અન્ય દવાઓનો સમાંતર ઉપયોગ, તેમજ ગૂંચવણોની હાજરીને આધારે સખત રીતે વ્યક્તિગત રીતે પસંદ કરવામાં આવે છે.
આ ઉપરાંત, દર્દીને વિટામિન્સ, તેમજ અન્ય દવાઓનો ઉપયોગ બતાવવામાં આવે છે જે સુખાકારીને સામાન્ય બનાવવા અને પ્રતિરક્ષા વધારવામાં મદદ કરે છે. લોક ઉપચાર અને તકનીકો દ્વારા સારી અસર આપવામાં આવે છે, જે ડ્રગ થેરેપી સાથે સંયોજનમાં વાપરવા માટે ઇચ્છનીય છે. આ ઉપરાંત, પ્રકાર 1 ડાયાબિટીઝ માટે વિશેષ આહારનું પાલન કરવું મહત્વપૂર્ણ છે, જેનો મેનૂ એ પોસાયંટિસ્ટ સાથે મળીને એન્ડોક્રિનોલોજિસ્ટ દ્વારા વિકસાવવામાં આવે છે. જટિલ ઉપચાર કરતી વખતે, તમે સારો પરિણામ પ્રાપ્ત કરી શકો છો, હાલના લક્ષણો ઘટાડી શકો છો, અને જીવનની અવધિ અને ગુણવત્તાને પણ વધારી શકો છો.
ડ્રગ ઉપચાર
બાળકોમાં ઘણી વખત 1 ડાયાબિટીસ હોય છે. તેમના જીવન દરમ્યાન, તેઓ તેમના આરોગ્યને સામાન્ય બનાવવા માટે વિશેષ દવાઓ લેવાની ફરજ પાડે છે. જો ઇન્સ્યુલિન ઉત્પન્ન કરવું અશક્ય છે, તો ગ્લુકોઝમાં ઘટાડો હાંસલ કરવાનો એકમાત્ર રસ્તો છે ઇન્સ્યુલિનનું સંચાલન. તેની માત્રા જેટલી વધારે હશે, દર્દીને તેટલું સારું લાગશે.

તેને વધારાની દવાઓનો ઉપયોગ કરવાની પણ જરૂર છે જે ઇન્સ્યુલિન પ્રતિકારના અભિવ્યક્તિઓને દૂર કરવામાં અને ઇન્સ્યુલિનની dosંચી માત્રા સાથે સંકળાયેલ ગૂંચવણોની ઘટનાને રોકવામાં મદદ કરશે.
હાયપરટેન્શનની હાજરીમાં, એસીઈ અવરોધકો અને બીટા-બ્લocકરો વધુમાં સૂચવવામાં આવે છે, ખાસ કરીને, જેમ કે બેટaxક્સolોલ, નેબિવolોલ, ઇનાલાપ્રિલ. દર્દીઓમાં નેફ્રોપથીના વિકાસને રોકવા માટે હાઈ બ્લડ પ્રેશર માટે આ દવાઓ સાથેની સારવાર સૂચવવામાં આવે છે.
લોહીની ઘનતાને માપવા દ્વારા વેસ્ક્યુલર ફેરફારોનું નિરીક્ષણ કરવામાં આવે છે. જો તેના પાતળા થવાની જરૂર હોય, તો એન્ટિપ્લેટલેટ એજન્ટો સૂચવવામાં આવે છે, જેમાંથી સૌથી સામાન્ય એસ્પિરિન છે. જો કોલેસ્ટેરોલનું સ્તર સામાન્ય કરતા નોંધપાત્ર રીતે વધારે હોય, તો સ્ટેટિન્સનો ઉપયોગ બતાવવામાં આવે છે, જે આ પદાર્થના ઉત્પાદનમાં અવરોધે છે.
સ્થૂળતા સાથે, દર્દી ઇન્સ્યુલિન પ્રતિકારનું જોખમ નોંધપાત્ર રીતે વધારે છે. આ સ્થિતિ એ હકીકત દ્વારા વર્ગીકૃત થયેલ છે કે કોષો સંપૂર્ણપણે ગ્લુકોઝ પ્રાપ્ત કરી શકતા નથી. મેટામોર્ફિનનો ઉપયોગ કરીને સારવાર હાથ ધરવામાં આવે છે.
આ ઉપરાંત, વધુમાં, વિટામિન સંકુલને સહાયક તરીકે સૂચવી શકાય છે, જે દર્દીની સુખાકારીને સામાન્ય બનાવવામાં મદદ કરશે. ખાસ કરીને, એન્ટીoxકિસડન્ટ ગુણોવાળા વિટામિન્સ જરૂરી છે. વેરવાગ ફાર્મા, ડોપલ્હર્ઝ એસેટ અને ડાયાબિટીઝ આલ્ફાબેટ જેવા ફોર્મ્યુલેશનનો ઉપયોગ કરવાની ભલામણ કરવામાં આવે છે.
ઇન્સ્યુલિન
ઇન્સ્યુલિનના ઉત્પાદનની સૌથી સચોટ નકલ કરવા માટે, પ્રકાર 1 ડાયાબિટીસ મેલીટસ સાથે, ક્રિયાના વિવિધ અવધિની દવાઓનો ઉપયોગ થાય છે. આવી રચનાઓ દિવસભર શરીરમાં મૂળભૂત સ્ત્રાવના અવેજી છે. શોર્ટ ઇન્સ્યુલિન - કાર્બોહાઇડ્રેટ્સના સેવન માટે સ્વાદુપિંડની પ્રતિક્રિયાનું અનુકરણ. સામાન્ય રીતે, દિવસમાં 2 લાંબી-અભિનય અને ઓછામાં ઓછી 3 ટૂંકા અભિનયની દવાઓ સૂચવવામાં આવે છે.

બાહ્ય પરિબળોના પ્રભાવને આધારે ડોઝ વિવિધ હોઈ શકે છે. સક્રિય વૃદ્ધિના સમયગાળામાં બાળકોને વધુ ઇન્સ્યુલિનની જરૂર હોય છે, પછી તેની માત્રા ધીમે ધીમે ઓછી થાય છે. સગર્ભાવસ્થા દરમિયાન ડોઝ એડજસ્ટમેન્ટ હાથ ધરવું એકદમ જરૂરી છે, કારણ કે જુદા જુદા સમયે આ પદાર્થની જરૂરિયાત નોંધપાત્ર રીતે વધઘટ થાય છે.
સઘન ઇન્સ્યુલિન ઉપચારની ગણતરી ખાવામાં આવેલી, કરવામાં આવતી શારીરિક પ્રવૃત્તિની સંખ્યા દ્વારા કરવામાં આવે છે. તે ગ્લુકોઝની માત્રા પર પણ મોટા પ્રમાણમાં આધાર રાખે છે. હવે તે વિશ્વભરમાં ઉપયોગમાં લેવાય છે અને ઉચ્ચ સુગર અને ગૂંચવણોથી પોતાને બચાવવા માટેનો શ્રેષ્ઠ માર્ગ માનવામાં આવે છે.
લોક તકનીકોનો ઉપયોગ
જો સ્વાદુપિંડનું કોષ વિનાશ પ્રગતિ કરે છે, તો કેટલાક દર્દીઓ વૈકલ્પિક સારવાર પદ્ધતિઓ પણ લાગુ કરે છે જે લક્ષણોને દૂર કરવામાં અને સારવારના સારા પરિણામો પ્રાપ્ત કરવામાં મદદ કરે છે. તે યાદ રાખવું યોગ્ય છે કે ડ independentક્ટરની સલાહ લીધા વિના તમે સ્વતંત્ર રીતે વૈકલ્પિક પદ્ધતિઓ લાગુ કરી શકતા નથી અથવા ઇન્સ્યુલિનને આ દવાઓથી બદલી શકતા નથી, કારણ કે જીવન માટે જોખમ પેદા કરે તેવી ખૂબ જ ગંભીર ગૂંચવણો વિકસી શકે છે.
આંતરિક અવયવોના કાર્યને ઉત્તેજીત કરવા માટે, તમે 1 tsp ની માત્રામાં એકોર્નમાંથી પાવડર લઈ શકો છો. દરેક ભોજન પહેલાં. ગ્લુકોઝની માત્રાને સુધારવા માટે, ચિકન ઇંડા સાથે મળીને 50 મિલી લીંબુની માત્રા સૂચવવામાં આવે છે.
વિશેષ આહારનું પાલન
ટાઈપ 1 ડાયાબિટીસ મેલિટસ સાથે, સારવાર વધુ અસરકારક બનવા માટે, તમારે વધુમાં વધુ વિશેષ આહારનું પાલન કરવું જોઈએ. તે દર્દીઓની વ્યક્તિગત લાક્ષણિકતાઓને આધારે હાજરી આપતા ડ doctorક્ટર દ્વારા સૂચવવામાં આવે છે. આ કિસ્સામાં, દરેક ભોજન સાથે શરીરમાં પ્રવેશતા કાર્બોહાઈડ્રેટ્સની માત્રાની સચોટ ગણતરી કરવી ખૂબ જ મહત્વપૂર્ણ છે. આ માટે, બધા ઉત્પાદનોનું વજન કરવામાં આવે છે, તે પદાર્થોની માત્રા ઉત્પાદનોના પોષક મૂલ્યના ટેબલ અનુસાર નક્કી થાય છે. પછી તમારે આ બધાને XE, એટલે કે બ્રેડ એકમોમાં અનુવાદિત કરવાની જરૂર છે. પ્રકાર 1 ડાયાબિટીઝમાં, તેઓ ખૂબ મહત્વપૂર્ણ છે.

આવા બ્રેડ યુનિટમાં 12 ગ્રામ શુદ્ધ કાર્બોહાઇડ્રેટ છે. પ્રાપ્ત ડેટાના આધારે, વપરાયેલી દવાની માત્રાની ગણતરી પણ કરવામાં આવે છે. મૂળભૂત રીતે, 1 XE ઇન્સ્યુલિનના 1-2 એકમો માટેનો હિસ્સો ધરાવે છે.
ડાયાબિટીઝના દર્દીઓએ તેમના આહારને બાદ કરતા ઓછા કાર્બવાળા આહારની પસંદગી કરવાની ભલામણ કરી છે.
- બટાટા
- બ્રેડ
- મીઠાઈઓ
- ક્રાઉપ
- ગ્લુકોઝ ધરાવતા ફળો.
તમારે નાસ્તાનો ઇનકાર કરવો જોઈએ અને ખોરાકને 4 ડોઝમાં વહેંચવો જોઈએ. ખાતરી કરો કે દર વખતે પ્રોટીનવાળા ખોરાકનો વપરાશ કરો. પ્રકાર 1 ડાયાબિટીસ માટેનું મેનૂ ફક્ત ડ doctorક્ટર દ્વારા સૂચવવામાં આવે છે, અને પ્રાપ્ત ભલામણોનું ખૂબ જ કડક પાલન કરવું આવશ્યક છે, કારણ કે કોઈપણ વિચલન ગ્લુકોઝ અને નબળા સ્વાસ્થ્યમાં તીવ્ર વધારો ઉત્તેજીત કરી શકે છે. સુસંગત રોગો, જટિલતાઓને અને અન્ય ઘણા પરિબળોની હાજરીને ધ્યાનમાં રાખીને આહાર પ્રોગ્રામનો વિકાસ થાય છે.
વધુમાં, તે સ્પષ્ટરૂપે ભૂખે મરવાની ભલામણ કરવામાં આવતી નથી, કેમ કે ઈન્જેક્શન સીધા જ રોજિંદા આહાર પર આધારિત હોય છે. જો તમે ખોરાક ઓછો કરો છો અથવા ખોરાકનો સંપૂર્ણ ઇનકાર કરો છો, તો પછી તમે ઇન્સ્યુલિનની માત્રાની ગણતરી કરી શકશો નહીં.
ડાયાબિટીઝવાળા કેટલા લોકો જીવે છે
ઉપચારની નવી અને વધુ આધુનિક પદ્ધતિઓ સતત merભરતી હોવા છતાં, આ રોગને કાયમ માટે ઇલાજ કરવો સરળ છે. આશાસ્પદ ક્ષેત્ર એ ઇન્સ્યુલિન પમ્પનો ઉપયોગ છે, જે સતત સુધારવામાં આવે છે. તેઓ શરીરમાં આ પદાર્થની જાતે રજૂઆત કરતા વધુ સારી વળતર પ્રદાન કરે છે.

આંકડા અનુસાર, ડાયાબિટીઝના દર્દીઓની આયુષ્ય ખૂબ આશાવાદી નથી, કારણ કે પુરુષો આશરે 57 વર્ષ સુધી અને સ્ત્રીઓ 61 ની વયે, સારવાર કરનાર ડ .ક્ટરની તમામ ભલામણોનું કડક પાલન કરે છે. ખૂબ જ વાર, બાળકો અને કિશોરો આ રોગથી મૃત્યુ પામે છે, જેમાં ડાયાબિટીસનું નિદાન ફક્ત કેટોએસિડોસિસ અને કોમાની શરૂઆત પછી જ થયું હતું. વ્યક્તિ જેટલી મોટી હોય છે, તે તેના સ્વાસ્થ્યની સ્થિતિને વધુ નિયંત્રિત કરવામાં સક્ષમ હોય છે, ત્યાં આયુષ્ય વધે છે.
શક્ય ગૂંચવણો
ઇન્સ્યુલિન આધારિત ડાયાબિટીસ ખતરનાક છે કારણ કે રોગ ખૂબ ઝડપથી પ્રગતિ કરે છે, પરિણામે વ્યક્તિની સુખાકારી ઝડપથી બગડે છે. રોગવિજ્ologicalાનવિષયક પ્રક્રિયાની અકાળ તપાસ, તેમજ દર્દીમાં ગ્લુકોઝની માત્રામાં અચાનક ફેરફાર થવાના કિસ્સામાં, નીચેની ગૂંચવણો વિકસી શકે છે:
- ડાયાબિટીક એન્જીયોપથી,
- ગેંગ્રેન
- નબળુ રક્ત પરિભ્રમણ
- ડાયાબિટીક પગ
- ઓસ્ટીયોપોરોસિસ
- હીપેટાઇટિસ
- યકૃતની જાડાપણું.
સૌથી ખતરનાક ગૂંચવણ એ કોમા છે. તે દર્દીના જીવન માટે એક મોટો ખતરો છે અને સમયસર સહાયતા વગર મૃત્યુ તરફ દોરી શકે છે.
નિવારક પગલાં
પુખ્ત વયના લોકો અને બાળકોમાં આ રોગની ઘટનાને રોકવા માટે, ખાસ કરીને વારસાગત વલણવાળા લોકોમાં, એક વ્યાપક સંપૂર્ણ નિવારણ જરૂરી છે. નિવારક પગલાં છે:
- સક્રિય જીવનશૈલી
- યોગ્ય પોષણ
- તાણ વ્યવસ્થાપન
- ચેપી અને વાયરલ રોગોની સમયસર સારવાર,
- પ્રતિરક્ષા મજબૂત.
પ્રકાર 1 ડાયાબિટીસ મેલીટસ એક જટિલ અને ખતરનાક રોગ છે જેનો ઇલાજ કરી શકાતો નથી, જો કે, યોગ્ય રીતે હાથ ધરવામાં આવતી ઉપચાર અને ડ doctorક્ટરની ભલામણોનું સાવચેતીપૂર્વક પાલન કરવાથી, સ્વાસ્થ્યનું સામાન્યકરણ પ્રાપ્ત કરી શકાય છે.
ઇન્સ્યુલિન ક્યાંથી આવે છે
સ્વાદુપિંડ શરીરને ઇન્સ્યુલિન પ્રદાન કરવા માટે જવાબદાર છે. અથવા તેના કરતા, તેનો નાનો ભાગ, કુલ અંગના પ્રમાણના 1-2% નો સમાવેશ કરે છે. આ લેન્ગ્રેહન્સના કહેવાતા ટાપુઓ છે, જે અંતocસ્ત્રાવી કાર્ય કરે છે.
દરેક આઇલેટ્સમાં આંતરસ્ત્રાવીય સક્રિય કોષો હોય છે. તેઓ થોડા છે - ફક્ત 80-200 પીસી. ટાપુ પર. તદુપરાંત, આંતરસ્ત્રાવીય સક્રિય કોષોની આ ઓછી માત્રાને 4 પ્રકારોમાં વહેંચવામાં આવી છે:
બીટા કોષો કુલ 85% હિસ્સો ધરાવે છે. તે જ ઇન્સ્યુલિન ઉત્પન્ન કરે છે.
ઇન્સ્યુલિન ગ્લુકોઝ વરાળ કેવી રીતે કાર્ય કરે છે
આપણા શરીર માટે, ગ્લુકોઝ એ તેના તમામ પેશીઓ અને અવયવોના સરળ સંચાલન માટે જરૂરી energyર્જાનો મુખ્ય સ્રોત છે. લોહીમાં ગ્લુકોઝનું સ્તર સતત હોવું જોઈએ - આપણા શરીરની સામાન્ય કામગીરી માટે આ એક મુખ્ય સ્થિતિ છે.
પરંતુ તંદુરસ્ત વ્યક્તિ ભોજન દરમિયાન શરીરમાં કેટલું ગ્લુકોઝ “પહોંચાડ્યું” તે વિશે વિચારતો નથી. શરીર તેના સામાન્ય સ્તરને કેવી રીતે જાળવી શકે છે? આ તે છે જ્યાં બીટા કોષો રમતમાં આવે છે.
જો વધારે ગ્લુકોઝ ખોરાક સાથે લોહીના પ્રવાહમાં પ્રવેશ કરે છે, તો ઇન્સ્યુલિનનું તીવ્ર પ્રકાશન થાય છે. પરિણામે:
- શરીરમાં ગ્લુકોઝ સંશ્લેષણની પ્રક્રિયાઓ બંધ થાય છે,
- બહારથી પ્રાપ્ત થતી અતિશયતાઓને ઇન્સ્યુલિન આધારિત પેશીઓ - એડિપોઝ, યકૃત, સ્નાયુઓ - એસિમિલેશન માટે મોકલવામાં આવે છે.
તે ક્ષણે, ઇન્સ્યુલિન કંડક્ટર અથવા કીની ભૂમિકા ભજવે છે, જે ગ્લુકોઝ માટેના કોષનો માર્ગ ખોલે છે.
આપણા શરીરમાં પણ બિન-ઇન્સ્યુલિન આધારિત પેશીઓ છે જે લોહીમાંથી સીધા જ ગ્લુકોઝને ચયાપચય આપી શકે છે: આ ચેતા પેશીઓ છે. મગજ તેનું છે - મગજ અને કરોડરજ્જુ. આ બંને સારા અને ખરાબ બંને છે: એક તરફ, આપણા "કમ્પ્યુટર" ની શક્તિ સ્વાદુપિંડમાં થતી ખામી પર આધારિત નથી, પરંતુ તે ગ્લુકોઝના વધુ પડતા અથવા અભાવના નુકસાનકારક અસરોથી સુરક્ષિત નથી.
જો વધારાની energyર્જાની જરૂરિયાત વધી ગઈ છે (તમારે તાણનો અનુભવ કર્યો છે, દેશમાં કામ કરવાનું નક્કી કર્યું છે અથવા પાર્કમાં ભાગ લેવા જવાનું નક્કી કર્યું છે), તો ગ્લુકોઝ, જે હાલમાં લોહીમાં સમાયેલ છે, તેનું સેવન કરવાનું શરૂ કરે છે. જલદી તેનું સ્તર અનુમતિજનક સ્તરથી નીચે જાય છે, શરીરમાં ગ્લુકોઝ સંશ્લેષણ પ્રક્રિયા સક્રિય થાય છે:
- પ્રથમ, ગ્લાયકોજેન પ્રક્રિયા માટે મોકલવામાં આવે છે - તેના અનામત યકૃતમાં સંગ્રહિત થાય છે.
- જો તે પૂરતું નથી, તો લિપિડ અને પ્રોટીનનો ઉપયોગ થાય છે.

ઇન્સ્યુલિનની ઉણપ સાથે શું થાય છે
જો આંતરિક ઇન્સ્યુલિન ઉત્પન્ન થતો નથી, તો ત્યાં કોઈ કી નથી જે કોશિકાઓમાં ગ્લુકોઝ વહન કરે છે. કોઈપણ ભોજન રક્ત ખાંડમાં વધારો તરફ દોરી જાય છે, પરંતુ ઇન્સ્યુલિન આધારિત પેશીઓ તેને ચયાપચય આપી શકતા નથી. કોષો શાબ્દિક રીતે મીઠી ચાસણીમાં તરતા હોય છે, પરંતુ ગ્લુકોઝ ગ્રહણ કરી શકતા નથી - અને મગજમાં એસઓએસ સિગ્નલ મોકલે છે: "આપણી પાસે જીવન માટે energyર્જા નથી."
યકૃત ગ્લાયકોજેન પર પ્રક્રિયા કરવા માટેનો આદેશ મેળવે છે, અને નિયમિતપણે લોહીમાં સંશ્લેષિત ગ્લુકોઝ મોકલે છે. જ્યારે આ પુરવઠો ખતમ થઈ જાય છે, ત્યારે ગ્લુકોનોજેનેસિસની પ્રક્રિયા શરૂ થાય છે - પ્રોટીન અને લિપિડ્સ પ્રક્રિયામાં જાય છે.
વ્યક્તિ શારીરિક સ્તરે ભૂખનો અનુભવ કરે છે, પરંતુ તે ગમે તેટલું ખાય છે, તેનું વજન ઘટશે, કારણ કે શરીરમાં energyર્જા નથી. પ્રોટીન અને લિપિડ્સના સંશ્લેષણ માટે કોઈ સામગ્રી નથી.
કિડની પરિસ્થિતિને સુધારવાનો પ્રયાસ કરી રહી છે: તેઓ પેશાબમાં સઘન રીતે ગ્લુકોઝ વિસર્જન કરવાનું શરૂ કરે છે. દરરોજ પેશાબની સંખ્યા વધી રહી છે, વ્યક્તિ તરસ્યો છે, અને લિટરમાં પાણી પીવે છે - એવા કિસ્સાઓ છે કે જ્યારે કોઈ દર્દી માત્ર એક રાત્રિ દરમિયાન ડોલ પાણી પીવે છે.
જો આ તબક્કે શરીરને મદદ ન કરવામાં આવે તો, તીવ્ર ગૂંચવણો ઝડપથી વિકસાવવાનું શરૂ થશે.
ઇન્સ્યુલિન ક્યાં જાય છે?
ઇન્સ્યુલિન આધારિત ડાયાબિટીસ મેલિટસ સ્વાદુપિંડના બીટા કોશિકાઓના વિનાશમાં થાય છે. કેટલાક કારણોસર, વાયરલ ચેપ (ઈન્ફલ્યુએન્ઝા, રૂબેલા, પેરાટીફોઇડ, વગેરે) ના પરિણામે, એન્ટિબોડીઝ રોગપ્રતિકારક શક્તિમાં દેખાય છે, જે શરીરના પોતાના પેશીઓને વિદેશી માનવામાં આવે છે. તેઓ તેમની સાથે વર્તે છે જેમ કે તેઓ અજાણ્યાં છે - તેઓ ફક્ત તેનો નાશ કરે છે.
વાયરસ ઉપરાંત, “આરોપી” ની સૂચિમાં શામેલ છે:
- અતિશય શુદ્ધ પીવાનું પાણી,
- સ્તનપાનનો અભાવ,
- ગાયના દૂધમાં બાળકની વહેલી સંડોવણી.
આ એન્ટિબોડીઝ (imટોઇમ્યુન માર્કર્સ) ની પ્રયોગશાળા પરીક્ષણોની શ્રેણી દ્વારા શોધી શકાય છે. જો તે ત્યાં ન હોય, પરંતુ બીટા કોષોનો નાશ થાય છે, તો પ્રકાર 1 ડાયાબિટીસ ઇડિઓપેથીક તરીકે યોગ્ય છે - એટલે કે, અજ્ thatાત કારણોસર સ્વાદુપિંડના કોશિકાઓના વિનાશથી પરિણમે છે.
ખરેખર, જ્યારે મેટાબોલિક નિષ્ફળતા પહેલાથી જ થઈ ગઈ છે, ત્યારે દર્દીને તે કાળજી લેતી નથી કે તેણે કયા કારણોસર ઇન્સ્યુલિન ગુમાવ્યું છે. તેની પાસે એક રસ્તો બાકી છે: કૃત્રિમ ઇન્સ્યુલિન તૈયારી દાખલ કરવા અને નવી વાસ્તવિકતાઓને સ્વીકારવાનું.
ડાયાબિટીસના ક્લિનિકલ ચિન્હો
ડાયાબિટીઝના લક્ષણોમાં શામેલ છે:
- પોલ્યુરિયા - 1.8-2 લિટરના ધોરણ સાથે 3-10 લિટર સુધી પેશાબની દૈનિક માત્રામાં વધારો. આ લક્ષણ સૌથી સામાન્ય છે. કદાચ પલંગ પણ
- પોલિડિપ્સિયા એ સતત તરસ હોય છે: તેને છુપાવવા માટે તેમાં મોટા પ્રમાણમાં પાણીની જરૂર પડે છે - 8 થી 10 લિટર સુધી, અને કેટલીકવાર. મોટેભાગે આ લક્ષણ સુકા મોં સાથે હોય છે,
- પોલિફેગી - ભૂખની સતત લાગણી અને શરીરના વજનમાં ઘટાડો સાથે મોટી માત્રામાં ખોરાકનો વપરાશ,
- અક્ષમ્ય વજનમાં ફેરફાર: 2-3 મહિનામાં તેનું નુકસાન 10 કિલો સુધી પહોંચી શકે છે,
- સુસ્તી, થાક, શારીરિક સહનશક્તિ અને પ્રભાવમાં ઘટાડો,
- અનિદ્રા, ચક્કર, ચીડિયાપણું અને ચીડિયાપણું,
- ત્વચા અને મ્યુકોસ મેમ્બ્રેન સતત ખંજવાળ આવે છે,
- નાના રક્ત વાહિનીઓના વિસ્તરણને કારણે ગાલ અને રામરામ પર બ્લશ દેખાય છે
- પગમાં દુખાવો, સ્નાયુઓની ખેંચાણ.
પરંતુ ઉપરોક્ત તમામ લક્ષણો નિદાન કરવા માટેનાં કારણો નથી. તેની પુષ્ટિ કરવા માટે, પ્રયોગશાળા પરીક્ષણો હાથ ધરવા જરૂરી છે:
- કાર્બોહાઇડ્રેટ ચયાપચય: લોહીમાં ગ્લુકોઝ ત્રણ વખત નક્કી કરવામાં આવે છે - ખાલી પેટ પર, ખાધા પછી અને સૂવાના સમયે 1.5-2 કલાક પહેલા,
- ગ્લાયકેટેડ હિમોગ્લોબિન,
- પેશાબમાં ગ્લુકોઝ
- પ્રોટીન ચયાપચય (યુરિયા, ક્રિએટિનાઇન, પ્રોટીન),
- લિપિડ ચયાપચય (કોલેસ્ટરોલ અને કીટોન્સ),
- આંતરસ્ત્રાવીય વિનિમય.
હોર્મોનલ પરીક્ષાઓ સાથે, માત્ર ઇન્સ્યુલિનની માત્રા જ નહીં, પરંતુ સી-પેપ્ટાઇડ નક્કી કરવામાં આવે છે. બાદમાં ઇન્સ્યુલિન જેટલી જ માત્રામાં ઉત્પન્ન થાય છે. જો દર્દી પહેલેથી જ ઇન્સ્યુલિન થેરેપી લઈ રહ્યો છે, તો ઇન્સ્યુલિનની માત્રા સી-પેપ્ટાઇડનો ઉપયોગ કરીને નિર્ધારિત કરી શકાય છે જો તે હજી પેદા કરવામાં આવી રહી છે.
તમારા જીવનને કેવી રીતે સામાન્ય બનાવવું
જ્યારે તમે સ્વસ્થ હતા, ત્યારે તમને ઘણી મહત્વપૂર્ણ ક્ષણો તરફ ધ્યાન આપવાનું ક્યારેય બન્યું નહીં: તમે જે ગમ્યું તે ખાધું, અને તમે ઇચ્છો તેટલું, તાલીમ માટે દોડ્યા અથવા કોઈ પુસ્તક સાથે સોફા પર વળ્યા - સામાન્ય રીતે, તમે સમજી શક્યા નહીં કે તમે કેટલા મુક્ત છો.



પ્રકાર 1 ડાયાબિટીસના નિદાન સાથે, તમારે તમારી જીવનશૈલીને કડક નિયંત્રણમાં લેવી પડશે. મોટા પ્રમાણમાં, આવશ્યક પ્રતિબંધો તમારી સ્વતંત્રતા પર થોડી અસર કરશે, પરંતુ માનસિક રીતે તે સહન કરવું મુશ્કેલ છે. તેથી જ યુવાનો બળવો કરે છે, શાસનનું ઉલ્લંઘન કરે છે અને રોગ પ્રત્યેના વ્યર્થ વલણનો ભંગ કરે છે.
આ રીતે ડાયાબિટીસ સામે લડવું નકામું છે: વિજય સ્પષ્ટ રીતે તમારી તરફ રહેશે નહીં. તમારી ખોટ ભયંકર ઉલટાવી શકાય તેવી ગૂંચવણોમાં વ્યક્ત કરવામાં આવશે, તેથી રોગ સાથે "મિત્રો બનાવવાનું" વધુ યોગ્ય રહેશે. અને જલ્દીથી તમે આ કરશો, તમારી જીવન ગુણવત્તા વધુ લાંબી aંચી સપાટી પર રહેશે.
- કાર્બોહાઇડ્રેટ ચયાપચય માટે વળતર,
- લિપિડ ચયાપચયને સ્થિર કરો,
- સામાન્ય બ્લડ પ્રેશર જાળવો.
ડાયાબિટીસ પાસે કાર્ય પૂર્ણ કરવા માટે ઘણાં “સાધનો” હોય છે:
- ઇન્સ્યુલિન ઉપચાર
- આહાર
- શારીરિક પ્રવૃત્તિ
- સ્વયં-નિરીક્ષણ (ગ્લુકોમીટર) માટેનું ઉપકરણ.
ડાયાબિટીઝના દર્દીઓની શાળાએ જવાની ખાતરી કરો: નિદાન સાંભળતા જ નવા આવનારા હંમેશા ખોવાઈ જાય છે, તેથી તેમને નિષ્ણાતોની મદદની જરૂર હોય છે.
ઇન્સ્યુલિન ઉપચાર
ઇન્સ્યુલિનના શારીરિક સ્ત્રાવનું અનુકરણ કરવા માટે, ડાયાબિટીસને અમુક સમયે કૃત્રિમ દવાઓ દાખલ કરવી જોઈએ:
- બેસલ ઇન્સ્યુલિન - દિવસમાં 1-2 વખત,
- બોલસ - દરેક ભોજન પહેલાં.
બેસલ ઇન્સ્યુલિનને લાંબા સમય સુધી અથવા લાંબા સમય સુધી પણ કહેવામાં આવે છે. તેમનું કાર્ય યકૃત પેદા કરે છે તે ગ્લુકોઝની ભરપાઈ કરવાનું છે. તંદુરસ્ત સ્વાદુપિંડ દિવસમાં 24-26 એકમો ઇન્સ્યુલિન ઉત્પન્ન કરે છે. લગભગ તે જ લાંબી દવા દાખલ કરવી પડશે. ડ doctorક્ટર તમને ડોઝની ભલામણ કરશે.
પરંતુ તમે સ્વતંત્ર સંશોધન કરી શકો છો:
- પાંચ કલાક ખાશો નહીં,
- દર કલાકે ખાંડ માપવા
- જો તેના કૂદકા 1.5 એમએમઓએલ / એલ કરતા વધુ ન હોય તો - માત્રા યોગ્ય રીતે નક્કી કરવામાં આવે છે,
- ખાંડ ઝડપથી ઘટે છે અથવા વધે છે - તમારે લાંબા સમય સુધી ઇન્સ્યુલિનની માત્રાને અનુરૂપ રીતે ઘટાડવી અથવા વધારવી પડશે.
કેટલાંક દિવસો માટે પરીક્ષણના ઉપાય કરો:
 પ્રથમ દિવસે, સવારે,
પ્રથમ દિવસે, સવારે,- બીજામાં - બપોરના સમયે,
- ત્રીજામાં - સાંજે.
રાત્રે સંશોધન કરવાની સલાહ આપવામાં આવે છે. તમારે તેમને રાત્રિભોજન પછી 6 કલાક પછી પ્રારંભ કરવાની જરૂર છે.
તમે ખાલી પેટ પર ખાંડને માપવા દ્વારા પરીક્ષણની આવશ્યકતાને ચકાસી શકો છો: જો તે 6.5 એમએમઓએલ / એલ કરતા વધુ અથવા ઓછું હોય તો - અભ્યાસ શરૂ કરો.
બોલ્સ ઇન્સ્યુલિનની માત્રાની ગણતરી કરવી વધુ મુશ્કેલ છે. તે સંખ્યાબંધ પરિબળો પર આધારિત છે:
- ભોજન પહેલાં લોહીમાં શર્કરાનું સ્તર,
- જેટલું કાર્બોહાઇડ્રેટ તમે ખાવા જઈ રહ્યા છો
- ઇન્સ્યુલિન એડમિનિસ્ટ્રેશન પછીની તમારી યોજનાઓ - શું તમે ફક્ત આરામ કરશો, બૌદ્ધિક પ્રવૃત્તિમાં શામેલ થશો અથવા તમે શારીરિક ધોરણે કામ કરવા જશો,
- દિવસનો સમય (1 બ્રેડ એકમ માટે - અમે નીચે તેના વિશે વાત કરીશું - બપોરે અથવા સાંજ કરતાં સવારે વધુ ઇન્સ્યુલિનની જરૂર છે),
- તમારી સ્વાસ્થ્યની સ્થિતિ (જો તમે કોઈ પ્રકારના ચેપ સાથે સંઘર્ષ કરી રહ્યા છો, તો તમારે ઇન્સ્યુલિનની માત્રામાં 20-30% વધારો કરવો પડશે)
ઇન્સ્યુલિન ડોઝની સાચી ગણતરી નીચેના સૂચકાંકો દ્વારા ચકાસી શકાય છે:
- ઉપવાસ ખાંડ 6.5 એમએમઓએલ / એલ કરતા વધી નથી,
- ભોજન કર્યાના બે કલાક પછી, તે 8.0 એમએમઓએલ / એલથી ઉપર ન વધવું જોઈએ.
શિખાઉ ડાયાબિટીસ માટે, ઉપરોક્ત માહિતી ઘણા બધા પ્રશ્નો ઉભા કરે છે: બ્રેડ યુનિટ શું છે, ગ્લુકોઝ સ્તર પર શારીરિક પ્રવૃત્તિઓ કેવી રીતે પ્રતિબિંબિત થાય છે, અને જો ગણતરી નિષ્ફળ જાય તો શું?
ઉદાહરણ તરીકે, ડાયાબિટીઝના પહેલા વર્ષમાં 75 કિલો વજનવાળા દર્દીને ઇન્સ્યુલિનના દિવસમાં 0.5 x 75 = 37.5 એકમોની જરૂર પડશે. અડધા એકમ પકડવું મુશ્કેલ છે, તેથી અમે પરિણામને 38 એકમોમાં ફેરવીએ છીએ.
તેમાંથી, 50% વિસ્તૃત ઇન્સ્યુલિનના શેરને ફાળવવામાં આવશે (તેમાંથી 10 - સવારે, 9 - રાત્રે), અને બાકીના 19 નીચે મુજબ વહેંચવામાં આવશે:
 8 એકમો - નાસ્તા પહેલાં,
8 એકમો - નાસ્તા પહેલાં,- 6 એકમો - બપોરના ભોજન પહેલાં,
- 5 એકમો - ડિનર પહેલાં.
હવે તે મેનૂ દોરવાનું બાકી છે જેથી તેમાં ઇન્સ્યુલિનના સંચાલિત ડોઝને ચુકવવા માટે પૂરતા પ્રમાણમાં બ્રેડ એકમો હોય. શરૂ કરવા માટે, ચાલો આપણે XE શું છે તે શોધી કા .ીએ - બ્રેડ એકમો, અને તેમાં તમારા આહારને કેવી રીતે વ્યક્ત કરવો.
બ્રેડ યુનિટ (XE) શું છે
બ્રેડ એકમ એ એક શરતી મૂલ્ય છે જે 10 ગ્રામ કાર્બોહાઈડ્રેટ (આહાર ફાઇબરને બાદ કરતાં) ને અનુરૂપ છે.
લગભગ દરેક ઉત્પાદનમાં કાર્બોહાઈડ્રેટ હોય છે. કેટલાકમાં, તેમની સંખ્યા એટલી ઓછી છે કે ઇન્સ્યુલિન ડોઝની ગણતરી કરતી વખતે, તેઓ અવગણના કરી શકે છે. કાર્બોહાઈડ્રેટનો મુખ્ય સ્રોત ખાંડ, લોટ, અનાજ, ફળો, બટાટા અને મીઠાઈઓ છે - ખાંડવાળા પીણાં, મીઠાઈઓ, ચોકલેટ.
પરંતુ ત્યાં એક ચેતવણી છે: આ મહત્વપૂર્ણ દસ્તાવેજના વિકાસકર્તાઓએ સંકેત આપ્યો છે કે તેના કાચા સ્વરૂપમાં કોઈ ચોક્કસ ઉત્પાદન એક XE પર કેટલું પડે છે. ઉદાહરણ તરીકે, એક બ્રેડ યુનિટ બિયાં સાથેનો દાણો 15 ગ્રામ જેટલો છે.
આ બધાને ફિનિશ્ડ પોર્રીજ સાથે કેવી રીતે જોડવું તે શોધવા માટે બાકી છે? છેવટે, તેને વેલ્ડેડ અથવા ચીકણું કરી શકાય છે. અને આંખ દ્વારા તમે નક્કી કરી શકતા નથી કે તમારા શરીરમાં કેટલા કાર્બોહાઇડ્રેટ ખોરાકની પ્લેટ સાથે આવ્યા છે.
શરૂઆતમાં, તમારે (અથવા તમારા પ્રિયજનો) સખત મહેનત કરવી પડશે અને નીચેનું કાર્ય કરવું પડશે:
- રસોડું ભીંગડા ખરીદો,
- કાળજીપૂર્વક અનાજનું વજન કરો અને તેના વજનને બ્રેડ એકમોમાં ફેરવો,
- તમે કયા પ્રમાણમાં પાણી અને અનાજ લો છો તે લખવા માટે,
- પ panનનું વજન કરો જેમાં પોર્રીજ રાંધશે
- તેને રાંધેલી ડીશથી વજન કરો અને પરિણામી આકૃતિમાંથી ખાલી પાનના વજનને બાદ કરો,
- પરિણામને બ્રેડ એકમોની સંખ્યા દ્વારા વિભાજીત કરો (ફકરો 2 જુઓ)
ધારો કે તમે 1: 4 ના પ્રમાણમાં પોર્રીજ રાંધ્યું છે, અને તૈયાર ઉત્પાદના એક બ્રેડ એકમનું વજન 60 ગ્રામ હતું. હવે પ્લેટને સ્કેલ પર મૂકો અને તેને ખોરાકથી ભરો: 120 ગ્રામ મૂકો - 2 XE ખાય છે, ભાગને 180 ગ્રામ સુધી વધારશો - 3 XE મેળવો.
જો તમે તમારી બધી ક્રિયાઓ કાગળ પર ઠીક કરો છો, અને તમે ક્યારેય પ્રમાણને બદલતા નથી, તો પછીના સમયમાં તમારે ફક્ત અનાજ અને તૈયાર અનાજની માત્રાનું વજન લેવાની જરૂર રહેશે.
આ યોજના અનુસાર, તમે કોઈપણ વાનગીના એક XE ના વજનની સચોટ ગણતરી કરી શકો છો. કેટલાક ડાયાબિટીઝના દર્દીઓ આંખ દ્વારા આ મૂલ્ય નક્કી કરવાનો પ્રયાસ કરે છે, જે ખૂબ જ દુ: ખકારક પરિણામ તરફ દોરી જાય છે: હાઈપોગ્લાયસીમિયા અથવા હાયપરગ્લાયકેમિઆ.
લોડ પ્લાનિંગ
નોંધ લો કે શારીરિક પ્રવૃત્તિ ઇન્સ્યુલિન આધારિત પેશીઓની સંવેદનશીલતાને બદલે છે. આ ક્ષણોમાં સ્વસ્થ શરીર આપોઆપ ઇન્સ્યુલિનના સ્ત્રાવને અડધાથી ઘટાડે છે.
ડાયાબિટીઝના દર્દીઓએ તેમની કોઈપણ ક્રિયાની કાળજીપૂર્વક યોજના ઘડી છે. જો તે તેના શરીરને લાંબા સમય સુધી શારીરિક પ્રવૃત્તિમાં લાવવાનો ઇરાદો રાખે છે, તો તેને ક્રિયાના પ્રારંભિક ક્ષણે લોહીમાં ગ્લુકોઝનું સ્તર શોધી કા .વું પડશે. જો તેણે કમ્પોઝ કર્યું:
- 4.5 એમએમઓએલ / એલ, તેને કસરત કરતા પહેલા 1-4 XE ખાવું જોઈએ,
- 5-9 XE - શરૂઆતમાં ફક્ત 1-2 XE ઉમેરો, પરંતુ દર કલાકે તમારે વધુ એક બ્રેડ યુનિટ ખાવાની જરૂર છે,
- 10-14 એમએમઓએલ / એલ - ખાવા માટે કંઈ નથી.
પ્રકાર 1 ડાયાબિટીસની ગૂંચવણો
ડાયાબિટીઝની ગૂંચવણોને ત્રણ જૂથોમાં વહેંચી શકાય છે:
તીવ્રમાં ગૂંચવણો શામેલ છે જે વ્યક્તિના મૃત્યુ તરફ દોરી શકે છે. તેઓ ખૂબ જ ઝડપથી વિકાસ પામે છે, અને માત્ર સમયસર સહાય ડાયાબિટીસના જીવનને બચાવી શકે છે. આમાં શામેલ છે:
- કેટોએસિડોસિસ: શરીરમાં કીટોન બોડીઝ (એસિટોન) ના સંચયના પરિણામે થાય છે,
- હાઈપોગ્લાયકેમિઆ: લોહીમાં શર્કરામાં ઝડપી ઘટાડો. આવા પતનનું કારણ ઇન્સ્યુલિન, મજબૂત આલ્કોહોલ, સ્લશ, મહાન શારિરીક પરિશ્રમની ખોટી ગણતરીની માત્રા હોઈ શકે છે, કાર્બોહાઇડ્રેટ્સના વધારાના સેવન દ્વારા વળતર આપવામાં આવતું નથી,
- હાઈપરગ્લાયકેમિઆ: હાઈ બ્લડ સુગર. તે ખાલી પેટ પર થઈ શકે છે - ખાવાથી લાંબા સમય સુધી ત્યાગ સાથે, અથવા ખાવું પછી, જો ઇન્સ્યુલિનની સંચાલિત માત્રા ખાવામાં આવેલા એકમોની સંખ્યા સાથે મેળ ખાતી નથી.
અંતમાં ગૂંચવણોમાં શામેલ છે:
- રેટિનોપેથી, જેમાં રેટિનાને અસર થાય છે, ફંડસમાં હેમરેજ થાય છે, અને પરિણામે, દ્રષ્ટિનું નુકસાન,
- એન્જીયોપેથી - વેસ્ક્યુલર અભેદ્યતાના કહેવાતા ઉલ્લંઘન,
- પોલિનોરોપથી - જે ગરમી, શરદી અને પીડા માટેના અંગોની સંવેદનશીલતાના નુકસાનમાં વ્યક્ત થાય છે. પ્રથમ, પગમાં સળગતી ઉત્તેજના છે: તે ખાસ કરીને રાત્રે સ્પષ્ટપણે અનુભવાય છે - પોલિનોરોપથીનું આ પ્રથમ લક્ષણ છે,
- ડાયાબિટીક પગ - એક ગૂંચવણ, ડાયાબિટીસના પગ પર પ્યુર્યુલન્ટ ફોલ્લાઓ, ખુલ્લા અલ્સર અને નેક્રોટિક વિસ્તારોના દેખાવ સાથે. પગને વિશેષ ધ્યાન આપવાની જરૂર છે: સ્વચ્છતા, યોગ્ય પગરખાંની પસંદગી, મોજાં પહેરવા કે જેમાં કોમ્પ્રેસિવ સ્થિતિસ્થાપક બેન્ડ ન હોય, વગેરે.
અપ્રિય ક્રોનિક ગૂંચવણોમાં રક્ત વાહિનીઓ, ત્વચા અને કિડનીને નુકસાન શામેલ છે. ટ્રોફિક અલ્સર, હાર્ટ એટેક, સ્ટ્રોક, હ્રદયરોગ અને નેફ્રોપથી એ ડાયાબિટીઝના સામાન્ય સાથી છે.
પરંતુ ડાયાબિટીઝના દર્દીઓએ એક ખૂબ જ મહત્વપૂર્ણ વસ્તુ સમજવાની જરૂર છે: ફક્ત આ ભયંકર ગૂંચવણોના અભિવ્યક્તિની ક્ષણ નજીક અથવા વિલંબિત કરવાની શક્તિમાં. જો તે તેના રોગને ગંભીરતાથી લે છે, તો તે નરમ બનશે. પરંતુ તમારે ફક્ત હાથ અને હાથ પર નિયંત્રણ રાખવો પડશે - અને તમને ડાયાબિટીસની શરૂઆતના થોડા વર્ષો પછી મોડી મુશ્કેલીઓનો સંપૂર્ણ સેટ મળશે.
પ્રકાર 1 ડાયાબિટીઝ સાથે પ્રારંભિક મૃત્યુનાં કારણો
 અડધી સદી પહેલા, નિદાન પછીના પ્રથમ વર્ષોમાં પ્રકાર 1 ડાયાબિટીસવાળા દર્દીઓમાં મૃત્યુ દર 35% હતો. આજે તે ઘટીને 10% થઈ ગઈ છે. આ મોટે ભાગે વધુ સારી અને વધુ પરવડે તેવા ઇન્સ્યુલિન તૈયારીઓના ઉદભવને કારણે છે, તેમજ આ રોગની સારવાર માટેની અન્ય પદ્ધતિઓના વિકાસને કારણે છે.
અડધી સદી પહેલા, નિદાન પછીના પ્રથમ વર્ષોમાં પ્રકાર 1 ડાયાબિટીસવાળા દર્દીઓમાં મૃત્યુ દર 35% હતો. આજે તે ઘટીને 10% થઈ ગઈ છે. આ મોટે ભાગે વધુ સારી અને વધુ પરવડે તેવા ઇન્સ્યુલિન તૈયારીઓના ઉદભવને કારણે છે, તેમજ આ રોગની સારવાર માટેની અન્ય પદ્ધતિઓના વિકાસને કારણે છે.
પરંતુ દવામાં તમામ પ્રગતિ હોવા છતાં, ડોકટરો ટાઇપ 1 ડાયાબિટીઝમાં વહેલા મૃત્યુની સંભાવનાને નિષ્ફળ કરી શક્યા નથી. મોટેભાગે, તેનું કારણ દર્દીની તેની માંદગી પ્રત્યેનું બેદરકારીભર્યું વલણ, આહારનું નિયમિત ઉલ્લંઘન, ઇન્સ્યુલિન ઇન્જેક્શનની પદ્ધતિ અને અન્ય તબીબી સૂચનો છે.
પ્રકાર 1 ડાયાબિટીઝવાળા દર્દીની આયુષ્યને નકારાત્મક અસર કરતું બીજું પરિબળ એ દર્દીની ખૂબ જ નાની ઉંમર છે. આ કિસ્સામાં, તેની સફળ સારવાર માટેની તમામ જવાબદારી ફક્ત માતાપિતા પર છે.
પ્રકાર 1 ડાયાબિટીસવાળા દર્દીઓમાં વહેલા મૃત્યુનાં મુખ્ય કારણો:
- ડાયાબિટીસના બાળકોમાં કેટોએસિડોટિક કોમા 4 વર્ષથી વધુ ઉંમરના નથી,
- 4 થી 15 વર્ષના બાળકોમાં કેટોએસિડોસિસ અને હાઈપોગ્લાયસીમિયા,
- પુખ્ત દર્દીઓમાં નિયમિત પીવું.
4 વર્ષથી ઓછી ઉંમરના બાળકોમાં ડાયાબિટીઝ મેલીટસ ખૂબ ગંભીર સ્વરૂપમાં થઈ શકે છે. આ ઉંમરે, રક્ત ખાંડમાં વધારો થવા માટે, ગંભીર હાયપરગ્લાયકેમિઆમાં વિકાસ માટે અને કેટોએસિડoticટિક કોમા પછી ફક્ત થોડા કલાકો જ પૂરતા છે.
આ સ્થિતિમાં, બાળકને લોહીમાં એસિટોનનું ઉચ્ચતમ સ્તર હોય છે અને તીવ્ર નિર્જલીકરણ વિકસે છે. સમયસર તબીબી સંભાળ હોવા છતાં પણ, ડોકટરો હંમેશાં નાના બાળકોને બચાવવા માટે સમર્થ હોતા નથી, જેઓ કેટોસિડોટિક કોમામાં આવી ગયા છે.
પ્રકાર 1 ડાયાબિટીસ મેલિટસવાળા સ્કૂલનાં બાળકો મોટા ભાગે ગંભીર હાયપોગ્લાયકેમિઆ અને કેટોસીડેઝથી મૃત્યુ પામે છે. આ હંમેશાં યુવાન દર્દીઓની તંદુરસ્તી પ્રત્યેની અવગણનાને કારણે થાય છે, જેના કારણે તેઓ બગડવાના પ્રથમ સંકેતોને ચૂકી શકે છે.
પુખ્ત વયના લોકો કરતાં વધુ ઇન્સ્યુલિનના ઇન્જેક્શન છોડવાનું સંભવ છે, જે રક્ત ખાંડમાં તીવ્ર ઉછાળો લાવી શકે છે. આ ઉપરાંત, બાળકોને ઓછા કાર્બવાળા આહારનું પાલન કરવું અને મીઠાઇઓનો ઇનકાર કરવો વધુ મુશ્કેલ છે.
ઘણા નાના ડાયાબિટીસના દર્દીઓ ઇન્સ્યુલિનની માત્રાને સમાયોજિત કર્યા વિના ગુપ્ત રીતે તેમના માતાપિતા પાસેથી મીઠાઈઓ અથવા આઈસ્ક્રીમ ખાય છે, જે હાઈપોગ્લાયકેમિક અથવા કેટોસીડોટિક કોમા તરફ દોરી શકે છે.
પ્રકાર 1 ડાયાબિટીઝવાળા પુખ્ત વયના લોકોમાં, વહેલા મૃત્યુના મુખ્ય કારણોમાં ખરાબ ટેવો છે, ખાસ કરીને આલ્કોહોલિક પીણાઓનો વારંવાર ઉપયોગ. જેમ તમે જાણો છો, ડાયાબિટીઝના દર્દીઓ માટે આલ્કોહોલ બિનસલાહભર્યું છે અને તેના નિયમિત સેવનથી દર્દીની સ્થિતિ નોંધપાત્ર રીતે ખરાબ થઈ શકે છે.
જ્યારે ડાયાબિટીઝમાં આલ્કોહોલ પીતા હોય ત્યારે, પ્રથમ વખત ઉદયનું નિરીક્ષણ કરવામાં આવે છે, અને તે પછી રક્ત ખાંડમાં તીવ્ર ઘટાડો થાય છે, જે હાઈપોગ્લાયકેમિઆ જેવી ખતરનાક સ્થિતિ તરફ દોરી જાય છે. જ્યારે નશોની સ્થિતિમાં હોય ત્યારે, દર્દી બગડતી સ્થિતિમાં સમયસર પ્રતિક્રિયા આપી શકતો નથી અને હાયપોગ્લાયકેમિક એટેક રોકી શકતો નથી, જેના કારણે તે ઘણીવાર કોમામાં આવે છે અને મૃત્યુ પામે છે.
પ્રકાર 1 ડાયાબિટીઝમાં કેટલા જીવે છે
 આજે, પ્રકાર 1 ડાયાબિટીઝમાં આયુષ્ય નોંધપાત્ર રીતે વધ્યું છે અને રોગની શરૂઆત થયાના ઓછામાં ઓછા 30 વર્ષ છે. આમ, આ ખતરનાક લાંબી બિમારીથી પીડિત વ્યક્તિ 40 વર્ષથી વધુ જીવી શકે છે.
આજે, પ્રકાર 1 ડાયાબિટીઝમાં આયુષ્ય નોંધપાત્ર રીતે વધ્યું છે અને રોગની શરૂઆત થયાના ઓછામાં ઓછા 30 વર્ષ છે. આમ, આ ખતરનાક લાંબી બિમારીથી પીડિત વ્યક્તિ 40 વર્ષથી વધુ જીવી શકે છે.
સરેરાશ, પ્રકાર 1 ડાયાબિટીસવાળા લોકો 50-60 વર્ષ જીવે છે. પરંતુ રક્ત ખાંડના સ્તરની કાળજીપૂર્વક દેખરેખ રાખવા અને જટિલતાઓના વિકાસને અટકાવવાને આધિન, તમે આયુષ્ય 70-75 વર્ષ સુધી વધારી શકો છો. તદુપરાંત, એવા કિસ્સાઓ છે કે જ્યારે પ્રકાર 1 ડાયાબિટીસનું નિદાન કરનાર વ્યક્તિનું આયુષ્ય 90 વર્ષથી વધુ હોય છે.
પરંતુ ડાયાબિટીસના દર્દીઓ માટે આટલું લાંબું જીવન લાક્ષણિક નથી. સામાન્ય રીતે આ રોગવાળા લોકો વસ્તીમાં સરેરાશ આયુષ્ય કરતા ઓછું જીવે છે. તદુપરાંત, આંકડા મુજબ, સ્ત્રીઓ તેમના તંદુરસ્ત સાથીઓથી 12 વર્ષ ઓછી જીવે છે, અને પુરુષો - 20 વર્ષ.
ડાયાબિટીસનું પ્રથમ સ્વરૂપ લક્ષણોના સ્પષ્ટ અભિવ્યક્તિ સાથે ઝડપી વિકાસ દ્વારા વર્ગીકૃત થયેલ છે, જે તેને પ્રકાર 2 ડાયાબિટીસથી અલગ પાડે છે. તેથી, કિશોર ડાયાબિટીઝથી પીડાતા લોકોમાં ટાઈપ 2 ડાયાબિટીઝવાળા દર્દીઓ કરતા ટૂંકા જીવનનો સમય હોય છે.
વધુમાં, પ્રકાર 2 ડાયાબિટીસ સામાન્ય રીતે પરિપક્વ અને વૃદ્ધાવસ્થાના લોકોને અસર કરે છે, જ્યારે પ્રકાર 1 ડાયાબિટીસ સામાન્ય રીતે 30 વર્ષથી ઓછી ઉંમરના બાળકો અને યુવાન લોકોને અસર કરે છે. આ કારણોસર, કિશોર ડાયાબિટીઝ, બિન-ઇન્સ્યુલિન આધારિત ડાયાબિટીઝ કરતા ઘણી નાની ઉંમરે દર્દીના મૃત્યુ તરફ દોરી જાય છે.
પ્રકાર 1 ડાયાબિટીઝના દર્દીનું જીવન ટૂંકાવનારા પરિબળો:
- રક્તવાહિની તંત્રના રોગો. હાઈ બ્લડ સુગર રુધિરવાહિનીઓની દિવાલોને અસર કરે છે, જે રક્ત વાહિનીઓ અને કોરોનરી હૃદય રોગના એથરોસ્ક્લેરોસિસના ઝડપી વિકાસ તરફ દોરી જાય છે. પરિણામે, ઘણા ડાયાબિટીસના દર્દીઓ હાર્ટ એટેક અથવા સ્ટ્રોકથી મૃત્યુ પામે છે.
- હૃદયની પેરિફેરલ વાહિનીઓને નુકસાન. રુધિરકેશિકાઓની હાર, અને વેનિસ સિસ્ટમ પછી અંગોમાં રુધિરાભિસરણ વિકૃતિઓનું મુખ્ય કારણ બને છે. આ પગ પર બિન-હીલિંગ ટ્રોફિક અલ્સરની રચના તરફ દોરી જાય છે, અને ભવિષ્યમાં અંગના નુકસાન તરફ દોરી જાય છે.
- રેનલ નિષ્ફળતા. પેશાબમાં એલિવેટેડ ગ્લુકોઝ અને એસિટોનનું સ્તર કિડનીની પેશીઓને નષ્ટ કરે છે અને રેનલની તીવ્ર નિષ્ફળતાનું કારણ બને છે. તે ડાયાબિટીઝની આ જટિલતા છે જે 40 વર્ષ પછી દર્દીઓમાં મૃત્યુનું મુખ્ય કારણ બની રહ્યું છે.
- કેન્દ્રિય અને પેરિફેરલ નર્વસ સિસ્ટમને નુકસાન. ચેતા તંતુઓના વિનાશથી હૃદયની લયમાં નિષ્ફળતા માટે અંગોની સંવેદના, દ્રષ્ટિની ક્ષતિ અને જે ખાસ કરીને મહત્વનું છે, તરફ દોરી જાય છે. આવી ગૂંચવણ અચાનક હૃદયની ધરપકડ અને દર્દીના મૃત્યુનું કારણ બની શકે છે.
આ સૌથી સામાન્ય છે, પરંતુ ડાયાબિટીસના દર્દીઓમાં મૃત્યુનાં એકમાત્ર કારણો નથી. પ્રકાર 1 ડાયાબિટીસ મેલીટસ એ એક રોગ છે જે દર્દીના શરીરમાં પેથોલોજીના સંપૂર્ણ સંકુલનું કારણ બને છે જે થોડા સમય પછી દર્દીની મૃત્યુ તરફ દોરી જાય છે. તેથી, આ રોગને ગંભીરતાથી લેવો જોઈએ અને ગૂંચવણો થાય તે પહેલાં તેના નિવારણની શરૂઆત કરવી જોઈએ.
પ્રકાર 1 ડાયાબિટીઝથી જીવનને કેવી રીતે લંબાવું
 અન્ય કોઈપણ વ્યક્તિની જેમ, ડાયાબિટીઝના દર્દીઓ શક્ય તેટલા લાંબા સમય સુધી જીવવાનું અને સંપૂર્ણ જીવનશૈલી જીવવાનું સ્વપ્ન ધરાવે છે. પરંતુ શું આ રોગ માટેના નકારાત્મક પૂર્વસૂચનને બદલવું અને ડાયાબિટીઝના દર્દીઓનું જીવન લાંબા સમય સુધી વધારવું શક્ય છે?
અન્ય કોઈપણ વ્યક્તિની જેમ, ડાયાબિટીઝના દર્દીઓ શક્ય તેટલા લાંબા સમય સુધી જીવવાનું અને સંપૂર્ણ જીવનશૈલી જીવવાનું સ્વપ્ન ધરાવે છે. પરંતુ શું આ રોગ માટેના નકારાત્મક પૂર્વસૂચનને બદલવું અને ડાયાબિટીઝના દર્દીઓનું જીવન લાંબા સમય સુધી વધારવું શક્ય છે?
અલબત્ત, હા, અને દર્દીમાં કયા પ્રકારનું ડાયાબિટીસ હોવાનું નિદાન થયું તે મહત્વનું નથી હોતું - એક અથવા બે, કોઈ પણ નિદાન સાથે આયુષ્ય વધારી શકાય છે. પરંતુ આ માટે, દર્દીએ કડક એક શરત પૂરી કરવી જોઈએ, એટલે કે, હંમેશા તેની સ્થિતિ વિશે ખૂબ કાળજી લેવી જોઈએ.
નહિંતર, તે ખૂબ જ જલ્દીથી ગંભીર ગૂંચવણો કમાવી શકે છે અને રોગની શોધ પછી 10 વર્ષમાં મૃત્યુ પામે છે. ઘણી સરળ પદ્ધતિઓ છે જે ડાયાબિટીસના મૃત્યુને પ્રારંભિક મૃત્યુથી બચાવવામાં અને ઘણા વર્ષોથી તેનું જીવન લંબાવવામાં મદદ કરી શકે છે:
- બ્લડ સુગર અને ઇન્સ્યુલિનના નિયમિત ઇન્જેક્શન્સનું સતત નિરીક્ષણ,
- નીચા ગ્લાયકેમિક ઇન્ડેક્સવાળા ખોરાકનો સમાવેશ કડક લો-કાર્બ આહારનું પાલન. ડાયાબિટીઝના દર્દીઓએ ચરબીયુક્ત ખોરાક અને ખોરાક લેવાનું ટાળવું જોઈએ, કારણ કે વજન વધારે હોવાથી રોગનો માર્ગ વધે છે,
- નિયમિત શારીરિક પ્રવૃત્તિ, જે લોહીમાં વધારાનું ખાંડ બર્ન કરવામાં અને દર્દીનું સામાન્ય વજન જાળવવામાં ફાળો આપે છે,
- દર્દીના જીવનમાંથી કોઈપણ તણાવપૂર્ણ પરિસ્થિતિઓને બાકાત રાખવી, કારણ કે મજબૂત ભાવનાત્મક અનુભવો શરીરમાં ગ્લુકોઝનું સ્તર વધારવા માટે ઉશ્કેરે છે,
- કાળજીપૂર્વક શરીરની સંભાળ, ખાસ કરીને પગની પાછળ. આ ટ્રોફિક અલ્સરની રચનાને ટાળવા માટે મદદ કરશે (ડાયાબિટીસ મેલિટસમાં ટ્રોફિક અલ્સરની સારવાર વિશે વધુ),
- ડ doctorક્ટર દ્વારા નિયમિત નિવારક પરીક્ષાઓ, જે દર્દીની સ્થિતિના બગાડને તાત્કાલિક નાબૂદ કરવાની મંજૂરી આપશે અને, જો જરૂરી હોય તો, સારવારની પદ્ધતિને વ્યવસ્થિત કરશે.
પ્રકાર 1 ડાયાબિટીસ મેલીટસમાં જીવનની અપેક્ષા મોટાભાગે દર્દી પોતે અને તેની સ્થિતિ પ્રત્યેના તેના જવાબદાર વલણ પર આધારિત છે. આ રોગની સમયસર તપાસ અને યોગ્ય સારવારથી તમે વૃદ્ધાવસ્થા સુધી ડાયાબિટીઝથી જીવી શકો છો. આ લેખમાંની વિડિઓ તમને જણાવે છે કે શું તમે ડાયાબિટીઝથી મરી શકો છો.

 પ્રથમ દિવસે, સવારે,
પ્રથમ દિવસે, સવારે, 8 એકમો - નાસ્તા પહેલાં,
8 એકમો - નાસ્તા પહેલાં,