ટાઇપ 2 ડાયાબિટીસ માટે કિડનીની સારવાર
દુર્ભાગ્યે, ડાયાબિટીસ ઘણીવાર કિડનીની મુશ્કેલીઓનું કારણ બને છે, અને તે ખૂબ જોખમી છે. ડાયાબિટીસમાં કિડનીને નુકસાન દર્દીને ભારે સમસ્યાઓ આપે છે. રેનલ નિષ્ફળતાના ઉપચાર માટે, ડાયાલિસિસ પ્રક્રિયાઓ નિયમિતપણે હાથ ધરવી આવશ્યક છે. જો તમે દાતા શોધવા માટે પૂરતા નસીબદાર છો, તો પછી તેઓ કિડની ટ્રાન્સપ્લાન્ટ ઓપરેશન કરે છે. ડાયાબિટીઝમાં કિડનીનો રોગ દર્દીઓ માટે ઘણીવાર પીડાદાયક મૃત્યુનું કારણ બને છે.

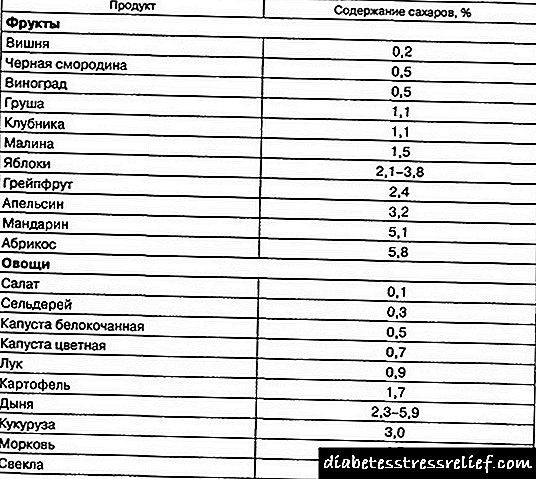
જો બ્લડ શુગરને અંકુશમાં રાખવા માટે ડાયાબિટીઝ સારું છે, તો કિડનીની ગૂંચવણો ટાળી શકાય છે.
સારા સમાચાર એ છે કે: જો તમે બ્લડ સુગરને સામાન્ય નજીક રાખશો તો તમે કિડનીના નુકસાનને લગભગ નિવારી શકો છો. આ કરવા માટે, તમારે તમારા સ્વાસ્થ્યમાં સક્રિયપણે રોકવાની જરૂર છે.
તમને પણ આનંદ થશે કે કિડનીના રોગને રોકવાનાં પગલાં એક સાથે ડાયાબિટીઝની અન્ય ગૂંચવણોને રોકવા માટે સેવા આપે છે.
ડાયાબિટીઝ કેવી રીતે કિડનીને નુકસાન પહોંચાડે છે
દરેક કિડનીમાં, વ્યક્તિ પાસે હજારો કહેવાતા "ગ્લોમેર્યુલી" હોય છે. આ ગાળકો છે જે કચરો અને ઝેરના લોહીને શુદ્ધ કરે છે. ગ્લોમેરોલીની નાના રુધિરકેશિકાઓ દ્વારા લોહી દબાણ હેઠળ પસાર થાય છે અને ફિલ્ટર થાય છે. પ્રવાહી અને સામાન્ય રક્ત ઘટકોનો મોટો ભાગ શરીરમાં પાછો આવે છે. અને કચરો, પ્રવાહીની થોડી માત્રા સાથે, કિડનીમાંથી મૂત્રાશયમાં પસાર થાય છે. પછી તેઓ મૂત્રમાર્ગ દ્વારા બહાર કા areી નાખવામાં આવે છે.
- કિડની તપાસવા માટે તમારે કયા પરીક્ષણો પસાર કરવાની જરૂર છે (એક અલગ વિંડોમાં ખુલે છે)
- મહત્વપૂર્ણ! ડાયાબિટીસ કિડની ડાયેટ
- રેનલ ધમની સ્ટેનોસિસ
- ડાયાબિટીઝ કિડની ટ્રાન્સપ્લાન્ટ
ડાયાબિટીઝમાં, સુગરની માત્રા વધારે હોય તેવું રક્ત કિડનીમાંથી પસાર થાય છે. ગ્લુકોઝ ઘણાં પ્રવાહી ખેંચે છે, જેના કારણે દરેક ગ્લોમેર્યુલસની અંદર દબાણ વધે છે. તેથી, ગ્લોમેર્યુલર ગાળણક્રિયા દર - તે કિડનીની ગુણવત્તાનું એક મહત્વપૂર્ણ સૂચક છે - ડાયાબિટીસના પ્રારંભિક તબક્કે ઘણી વાર વધે છે. ગ્લોમેર્યુલસ "ગ્લોમેર્યુલર બેસમેન્ટ પટલ" નામની પેશીથી ઘેરાયેલા છે. અને આ પટલ અસામાન્ય રીતે જાડા થાય છે, જેમ કે તેની બાજુના અન્ય પેશીઓની જેમ. પરિણામે, ગ્લોમેર્યુલીની અંદરની રુધિરકેશિકાઓ ધીમે ધીમે વિસ્થાપિત થાય છે. ઓછા સક્રિય ગ્લોમેરોલી રહે છે, કિડની વધુ ખરાબ લોહીને ફિલ્ટર કરે છે. માનવ કિડનીમાં ગ્લોમેર્યુલીનો નોંધપાત્ર અનામત હોવાથી, લોહી શુદ્ધિકરણની પ્રક્રિયા ચાલુ રહે છે.
અંતે, કિડની એટલી નિરાશ થઈ ગઈ છે કે તે દેખાય છે કિડની નિષ્ફળતાના લક્ષણો:
- સુસ્તી
- માથાનો દુખાવો
- omલટી
- ઝાડા
- ત્વચા ખંજવાળ
- મો inામાં ધાતુનો સ્વાદ
- ખરાબ શ્વાસ, પેશાબની યાદ અપાવે છે,
- ન્યુનતમ શારીરિક શ્રમ અને નિષ્ક્રિયતા હોવા છતાં શ્વાસની તકલીફ
- ખેંચાણ અને પગની ખેંચાણ, ખાસ કરીને સાંજે સૂતા પહેલા,
- ચેતનાનું નુકસાન, કોમા.
આ એક નિયમ તરીકે થાય છે, ડાયાબિટીઝના 15-20 વર્ષ પછી, જો બ્લડ સુગરને એલિવેટેડ રાખવામાં આવે, એટલે કે ડાયાબિટીઝની નબળી સારવાર કરવામાં આવી હતી. યુરીસીમિયા થાય છે - લોહીમાં નાઇટ્રોજનયુક્ત કચરોનો સંચય જે અસરગ્રસ્ત કિડની હવે ફિલ્ટર કરી શકતો નથી.
ડાયાબિટીઝમાં કિડનીનું વિશ્લેષણ અને પરીક્ષા
ડાયાબિટીઝ માટે તમારી કિડની તપાસવા માટે, તમારે નીચેની પરીક્ષણો લેવાની જરૂર છે
- ક્રિએટિનાઇન માટે રક્ત પરીક્ષણ,
- આલ્બ્યુમિન અથવા માઇક્રોઆલ્બુમિન માટે પેશાબ વિશ્લેષણ,
- ક્રિએટિનાઇન માટે પેશાબનું વિશ્લેષણ.
લોહીમાં ક્રિએટિનાઇનના સ્તરને જાણીને, તમે કિડનીના ગ્લોમેર્યુલર ગાળણક્રિયાના દરની ગણતરી કરી શકો છો. તેઓ એ પણ શોધી કા .ે છે કે માઇક્રોઆલ્બ્યુમિન્યુરિયા છે કે નહીં, અને પેશાબમાં આલ્બ્યુમિન અને ક્રિએટિનાઇનના ગુણોત્તરની ગણતરી કરો. આ તમામ પરીક્ષણો અને કિડની ફંક્શનના સૂચકાંકો વિશે વધુ માહિતી માટે "કિડની તપાસવા માટે કયા પરીક્ષણો પસાર કરવા જોઈએ" (અલગ વિંડોમાં ખુલે છે) વાંચો.
ડાયાબિટીઝમાં કિડનીની સમસ્યાઓનું પ્રારંભિક સંકેત માઇક્રોઆલ્બ્યુમિન્યુરિયા છે. આલ્બ્યુમિન એક પ્રોટીન છે જેના અણુઓ વ્યાસમાં નાના હોય છે. સ્વસ્થ કિડની પેશાબમાં ખૂબ જ ઓછી રકમ પસાર કરે છે.જલદી તેમનું કાર્ય થોડું ખરાબ થઈ જાય છે, પેશાબમાં વધુ આલ્બ્યુમિન છે.
આલ્બ્યુમિન્યુરિયાના ડાયગ્નોસ્ટિક સૂચકાંકો
| સવારના પેશાબમાં આલ્બ્યુમિન્યુરિયા, એમસીજી / મિનિટ | દિવસ દીઠ આલ્બ્યુમિન્યુરિયા, મિલિગ્રામ | પેશાબમાં આલ્બ્યુમિનની સાંદ્રતા, મિલિગ્રામ / એલ | આલ્બ્યુમિન / ક્રિએટિનાઇન પેશાબનું પ્રમાણ, મિલિગ્રામ / મોલ | |
|---|---|---|---|---|
| નોર્મોઆલ્બુમિનુરિયા | = 200 | >= 300 | >= 200 | > 25 |
તમારે જાણવું જોઈએ કે પેશાબમાં આલ્બુમિનની માત્રા માત્ર કિડનીના નુકસાનને લીધે જ હોતી નથી. ગઈકાલે જો ત્યાં નોંધપાત્ર શારીરિક શ્રમ હતો, તો આજે આલ્બ્યુમિન્યુરિયા સામાન્ય કરતા વધારે હોઈ શકે છે. પરીક્ષણના દિવસની યોજના કરતી વખતે આ ધ્યાનમાં લેવું આવશ્યક છે. આલ્બ્યુમિન્યુરિયા પણ વધ્યું છે: ઉચ્ચ પ્રોટીન આહાર, તાવ, પેશાબની નળીઓનો વિસ્તાર ચેપ, હાર્ટ નિષ્ફળતા, ગર્ભાવસ્થા. પેશાબમાં ક્રિએટિનાઇનનું આલ્બ્યુમિનનું પ્રમાણ કિડનીની સમસ્યાઓનું વધુ વિશ્વસનીય સૂચક છે. તે વિશે વધુ વાંચો અહીં (એક અલગ વિંડોમાં ખુલે છે)
જો ડાયાબિટીઝના દર્દીને માઇક્રોઆલ્બ્યુમિન્યુરિયા સાથે ઘણી વખત મળી અને તેની પુષ્ટિ મળી, તો તેનો અર્થ એ કે તેને માત્ર કિડનીની નિષ્ફળતા જ નહીં, પણ રક્તવાહિની રોગનું જોખમ પણ છે. જો તેનો ઉપચાર ન કરવામાં આવે, તો પછીથી કિડનીની શુદ્ધિકરણ ક્ષમતા પણ નબળી પડે છે, અને મોટા કદના અન્ય પ્રોટીન પેશાબમાં દેખાય છે. તેને પ્રોટીન્યુરિયા કહે છે.
કિડની વધુ ખરાબ કામ કરે છે, લોહીમાં વધુ ક્રિએટિનાઇન એકઠું થાય છે. ગ્લોમેર્યુલર ગાળણક્રિયા દરની ગણતરી કર્યા પછી, તે નક્કી કરવું શક્ય છે કે દર્દીના કિડનીને નુકસાન કયા તબક્કે થાય છે.
ગ્લોમેર્યુલર ગાળણક્રિયા દરના આધારે ક્રોનિક કિડની રોગના તબક્કા
ડાયાબિટીક નેફ્રોપથી: વર્ણન, કારણો, નિવારણ
ડાયાબિટીઝ આજે શું છે, તે દરેક જાણે છે. આ એક બિમારી છે જે જટિલ મેટાબોલિક પ્રક્રિયાઓના ઉલ્લંઘનને કારણે થાય છે, એટલે કે કાર્બોહાઇડ્રેટ.
આ રોગ સાથે લોહીમાં ગ્લુકોઝમાં અનિયંત્રિત વધારો થાય છે. પેશાબમાં અતિશય ગ્લુકોઝ પણ મળી આવે છે (સામાન્ય - તે ત્યાં નથી).
રોગની પ્રગતિ વધુ કે ઓછા જીવન જોખમી પરિણામો માટે શામેલ છે. બધા અવયવો અને અંગ સિસ્ટમોને નુકસાન થાય છે, હંમેશા કોમા (હાઇપોગ્લાયકેમિક, હાયપરગ્લાયકેમિક) વિકસાવવાનું જોખમ રહેલું છે.
કોમા ઘણીવાર મૃત્યુનું કારણ બને છે.
ડાયાબિટીઝ સાથે, શરીરમાં ગંભીર મેટાબોલિક ડિસઓર્ડર થાય છે. નિદાન લાક્ષણિકતા લક્ષણો અને ઉચ્ચ-ચોકસાઇ પ્રયોગશાળા પરીક્ષણો પર આધારિત છે.
.તિહાસિક પૃષ્ઠભૂમિ
ખરેખર લોકોને ક્યારે ખતરનાક બિમારીનો સામનો કરવો પડ્યો તે અંગે કોઈ વિશ્વસનીય ડેટા નથી. એવું કહી શકાય કે ડાયાબિટીસ મેલીટસના વર્ણનમાં સમાન રોગના પ્રારંભિક સંદર્ભો ત્રીજી સદી બીસીની છે.
પ્રાચીન ઇજિપ્તની સારવાર કરનારાઓ અને પ્રાચીન ગ્રીક, રોમન અને પૂર્વીય એસ્ક્યુલપિયસ તેમની સાથે સારી રીતે પરિચિત હતા. મધ્યયુગીન યુરોપમાં, "ડાયાબિટીઝ શું છે", સમજાવવા માટેના પ્રયત્નો પણ થયા હતા, રોગની પ્રકૃતિનું વર્ણન કરવા માટે, જેણે વિવિધ વર્ગના લોકોને અસર કરી હતી.
તે દિવસોમાં, ડાયાબિટીઝના વાસ્તવિક કારણોને સ્થાપિત કરવું શક્ય નહોતું, તેથી મોટાભાગના માંદા લોકો મૃત્યુ માટે ડૂબેલા હતા.
શબ્દ "ડાયાબિટીસ" નો ઉપયોગ મૂળ રોમન ચિકિત્સક એરેથિયસ (બીજી સદી એડી) દ્વારા કરવામાં આવ્યો હતો. તેમણે આ રોગને "અસહ્ય વેદના" તરીકે દર્શાવ્યું, તે મુખ્યત્વે પુરુષ સેક્સમાં ફેલાય છે, જે શરીરને પેશાબમાં ઓગળી જાય છે. બિન-પ્રતિસ્પર્ધીઓ બિન-બંધને પેશાબ કરે છે, અકલ્પનીય તરસનો અનુભવ કરે છે, તેમનું જીવન ખૂબ જ ટૂંકું છે. ” પ્રાચીન સમયમાં, ડાયગ્નોસ્ટિક્સ બાહ્ય સંકેતો પર આધારિત હતા.

જો કોઈ બાળક અથવા યુવાન વ્યક્તિ બીમાર પડે છે (પ્રકાર 1 ડાયાબિટીસ), તો જલ્દી જ તે કોમાથી મૃત્યુ પામ્યો. જ્યારે પુખ્ત દર્દીમાં રોગ વિકસિત થયો (આધુનિક વર્ગીકરણ અનુસાર - પ્રકાર 2 ડાયાબિટીસ), ખાસ આહાર, inalષધીય વનસ્પતિઓની મદદથી, તેને આદિમ સહાય આપવામાં આવી.
આગળના અધ્યયનથી રોગના સાચા કારણો અને તેની સારવારની પદ્ધતિઓ શોધવા માટે દવા નજીક આવી છે:
- 1776 - અંગ્રેજી.ડો ડોબ્સને નક્કી કર્યું કે બીમાર વ્યક્તિમાંથી પેશાબનો સુગરયુક્ત સ્વાદ એ તેમાં ખાંડની વૃદ્ધિનું પરિણામ છે. તેથી, તેઓ ડાયાબિટીઝને “ખાંડ” કહેવા લાગ્યા.
- 1796 - ડાયાબિટીઝના દર્દીઓ, યોગ્ય કસરતને જાળવવાનું મહત્વ ન્યાયપૂર્ણ હતું,
- 1841 - ડોકટરોએ પેશાબમાં અને પછી લોહીમાં પ્રયોગશાળાના ગ્લુકોઝને કેવી રીતે નક્કી કરવું તે શીખ્યા,
- 1921 - પ્રથમ વખત ઇન્સ્યુલિનનું સંશ્લેષણ કરવામાં આવ્યું, જેનો ઉપયોગ 1922 માં ડાયાબિટીઝ મેલીટસના દર્દીઓની સારવાર માટે કરવામાં આવ્યો હતો,
- 1956 - દવાઓના વિશેષ જૂથની મિલકતોની તપાસ કરી જે શરીરને ઇન્સ્યુલિન પેદા કરી શકે છે,
- 1960 - માનવ ઇન્સ્યુલિનની રચનાનું વર્ણન કરે છે,
- 1979 - સંપૂર્ણ માનવીય ઇન્સ્યુલિન આનુવંશિક ઇજનેરીને આભારી છે.
વર્તમાન દવા તમને ડાયાબિટીઝની પ્રવૃત્તિને જીવનમાં મહત્તમ બનાવવા અને optimપ્ટિમાઇઝ કરવાની મંજૂરી આપે છે.
વર્ગીકરણ
ડાયાબિટીઝ મેલીટસ સામાન્ય રીતે બે મુખ્ય પ્રકારોમાં વર્ગીકૃત કરવામાં આવે છે - ઇન્સ્યુલિન આધારિત (IDDM) અને ઇન્સ્યુલિન આધારિત નહીં (IDDM). સગર્ભાવસ્થા ડાયાબિટીઝ અને કાર્બોહાઇડ્રેટ ચયાપચયની ખોટી કામગીરી સાથે સંકળાયેલ પેથોલોજીકલ સ્થિતિઓ પણ છે.
શરીરની ઇન્સ્યુલિન ઉત્પન્ન કરવાની ક્ષમતાના આધારે, સ્ત્રાવ કરો:
- 1 લી પ્રકાર - આઈડીડીએમ. આ પ્રકારના ડાયાબિટીસ શરીરમાં ઇન્સ્યુલિનની તીવ્ર ઉણપ સાથે અસ્પષ્ટ રીતે જોડાયેલા છે. ક્ષતિગ્રસ્ત સ્વાદુપિંડ (સ્વાદુપિંડ) તેના કાર્યો કરવામાં સક્ષમ નથી. તે ઇન્સ્યુલિનને સંપૂર્ણપણે બનાવતું નથી અથવા તેને વિવેચક રીતે ઓછી માત્રામાં વિસર્જન કરતું નથી. પરિણામે, ઉચ્ચ ગુણવત્તાની પ્રક્રિયા અને ગ્લુકોઝનું જોડાણ અશક્ય બને છે. બાળપણમાં અથવા 30 વર્ષથી ઓછી ઉંમરમાં બીમાર થાઓ. દર્દીઓમાં સામાન્ય રીતે વધારે વજન નથી હોતું. તેમને ઇંજેક્શન માટે ઇન્સ્યુલિન લેવાની ફરજ પડે છે.
- 2 જી પ્રકાર - એનઆઈડીડીએમ. આ પ્રકારના ડાયાબિટીસમાં, ઇન્સ્યુલિન સંબંધિત સ્વાદુપિંડના કોષો દ્વારા પૂરતા પ્રમાણમાં અથવા વધુ પડતા પ્રમાણમાં ઉત્પન્ન થાય છે, જો કે, પેશીઓની સંવેદનશીલતા ગુમાવી દે છે, તે "નકામું" છે. પુખ્ત વયના લોકોમાં, 30-40 વર્ષ પછી, નિયમ પ્રમાણે, એનઆઈડીડીએમ નક્કી કરો. દર્દીઓ સામાન્ય રીતે સ્થૂળતાના વિવિધ ડિગ્રીથી પીડાય છે. આ દર્દીઓ માટે સબક્યુટેનીયસ ઇન્સ્યુલિન ઇન્જેક્શન સામાન્ય રીતે તાત્કાલિક જરૂરી હોતા નથી. આવા ડાયાબિટીઝની સારવાર માટે, ખાંડ-ઘટાડતી દવાઓનાં ટેબ્લેટ ડોઝ સ્વરૂપોનો ઉપયોગ કરવામાં આવે છે. દવાઓનો પ્રભાવ ઇન્સ્યુલિન પ્રત્યેના કોષોનો પ્રતિકાર ઘટાડવા અથવા ઇન્સ્યુલિન ઉત્પન્ન કરવા માટે સ્વાદુપિંડને ઉત્તેજીત કરવાનું છે.
સ્ટેજ ડાયાબિટીક નેફ્રોપથી. પરીક્ષણો અને ડાયગ્નોસ્ટિક્સ
સારવાર સૂચવવા માટે, સમગ્ર જીવતંત્રનું સંપૂર્ણ નિદાન કરવું જરૂરી છે. દરેક વ્યક્તિ માટે કિડની રોગની સારવાર માટે દવાઓ અને પદ્ધતિઓની પસંદગી સખત રીતે વ્યક્તિગત છે.
ડાયાબિટીક નેફ્રોપથીના સંપૂર્ણ ઉપચાર માટે, સમયસર તે કરવાનું શરૂ કરવું મહત્વપૂર્ણ છે. માઇક્રોઆલ્બ્યુમિન્યુરિયાનો તબક્કો એકમાત્ર તે છે જેમાં ઉલટાવી શકાય તે પ્રક્રિયાઓ થાય છે.
કિડની રોગની સારવાર માટે, ઉપસ્થિત ચિકિત્સકની સૂચનો અને ભલામણોનું પાલન કરવું મહત્વપૂર્ણ છે:
- ઓછી કેલરીવાળા આહારનું પાલન કરવું,
- બ્લડ પ્રેશર ઘટાડવા માટે દવાઓ લેવી,
- મૂત્રવર્ધક પદાર્થ
- મીઠું વગર ખોરાક.
આ તબક્કાની સારવારમાં, તમારે ગ્લાયકોસાઇલેટેડ હિમોગ્લોબિનના સ્તરને મોનિટર કરવું અને શરીરમાં કાર્બોહાઇડ્રેટ અને ચરબી ચયાપચયની દેખરેખ રાખવી જરૂરી છે. આ આહાર અને દવાઓની સહાયથી કરવામાં આવે છે જે આ પ્રક્રિયાઓને નિયમન કરે છે.
બ્લડ પ્રેશર ઘટાડતી દવાઓ લેવી હિતાવહ છે, પછી ભલે તે સામાન્ય હોય, ઓછામાં ઓછી માત્રા દરરોજ હાજર હોવી જોઈએ. પેશાબમાં આલ્બુમિનનું સ્તર ઘટાડવા અને રેનલ માળખામાં થતા ફેરફારોને રોકવા માટે આ જરૂરી છે.
જ્યારે પ્રોટીન્યુરિયાનો તબક્કો થાય છે અને હાયપરટેન્શન જોડાય છે, ત્યારે તમારે મીઠું અને તૈયાર ખોરાકનો ઉપયોગ મર્યાદિત કરવાની જરૂર છે. લીંબુનો રસ, મરી અને જડીબુટ્ટીઓનો સ્વાદની અસરનો ઉપયોગ કરવા માટે, તમારે ખોરાકને જાતે રસોઇ બનાવવાની જરૂર છે અને મીઠું નહીં.
કિડનીના કાર્યને મોનિટર કરવા માટે લગભગ તમામ ડાયાબિટીસના દર્દીઓનું વાર્ષિક પરીક્ષણ કરવું જરૂરી છે. જો ડાયાબિટીક નેફ્રોપથી વિકસે છે, તો પછી પ્રારંભિક તબક્કે તેને શોધી કા .વું ખૂબ જ મહત્વપૂર્ણ છે, જ્યારે દર્દીને હજી સુધી લક્ષણો નથી લાગતા.ડાયાબિટીક નેફ્રોપથી માટેની અગાઉની સારવાર શરૂ થાય છે, સફળતાની શક્યતા વધારે છે, એટલે કે, દર્દી ડાયાલિસિસ અથવા કિડની ટ્રાન્સપ્લાન્ટેશન વિના જીવી શકશે.
2000 માં, રશિયન ફેડરેશનના આરોગ્ય મંત્રાલયે તબક્કાવાર દ્વારા ડાયાબિટીસ નેફ્રોપથીના વર્ગીકરણને મંજૂરી આપી. તેમાં નીચેના ફોર્મ્યુલેશન શામેલ છે:
- માઇક્રોઆલ્બ્યુમિન્યુરિયાનો તબક્કો,
- સ્ટેજ પ્રોટીન્યુરિયા, સચવાયેલી નાઇટ્રોજન-વિસર્જનની કિડનીની ક્રિયા સાથે,
- ક્રોનિક રેનલ નિષ્ફળતાનો તબક્કો (ડાયાલિસિસ અથવા કિડની પ્રત્યારોપણની સારવાર).

પાછળથી, નિષ્ણાતોએ ડાયાબિટીઝની કિડનીની ગૂંચવણોના વધુ વિગતવાર વિદેશી વર્ગીકરણનો ઉપયોગ કરવાનું શરૂ કર્યું. તેમાં, 3 નહીં, પરંતુ ડાયાબિટીક નેફ્રોપથીના 5 તબક્કાઓ અલગ પાડવામાં આવે છે.
વધુ વિગતો માટે ક્રોનિક કિડની રોગના તબક્કાઓ જુઓ. કોઈ ચોક્કસ દર્દીમાં ડાયાબિટીક નેફ્રોપથીનો કયો તબક્કો તેના ગ્લોમેર્યુલર ગાળણક્રિયા દર પર આધાર રાખે છે (તે કેવી રીતે નક્કી થાય છે તે વિગતવાર વર્ણવવામાં આવ્યું છે).
આ સૌથી મહત્વપૂર્ણ સૂચક છે જે બતાવે છે કે કિડનીનું કાર્ય કેટલું સારું સાચવેલ છે.
ડાયાબિટીક નેફ્રોપથીના નિદાનના તબક્કે, કિડની ડાયાબિટીઝ અથવા અન્ય કારણોથી અસરગ્રસ્ત છે કે નહીં તે શોધવા માટે ડ forક્ટર માટે મહત્વપૂર્ણ છે. કિડનીના અન્ય રોગો સાથે ડાયાબિટીસ નેફ્રોપથીનું એક વિશિષ્ટ નિદાન કરવું જોઈએ:
- ક્રોનિક પાયલોનેફ્રીટીસ (કિડનીની ચેપી બળતરા),
- કિડની ક્ષય રોગ,
- તીવ્ર અને ક્રોનિક ગ્લોમેર્યુલોનફ્રીટીસ.
ક્રોનિક પાયલોનેફ્રીટીસના સંકેતો:
- નશોના લક્ષણો (નબળાઇ, તરસ, ઉબકા, omલટી, માથાનો દુખાવો),
- અસરગ્રસ્ત કિડનીની બાજુના ભાગમાં અને પાછળના ભાગમાં દુખાવો,
- હાઈ બ્લડ પ્રેશર
- દર્દીઓમાં - ઝડપી, પીડાદાયક પેશાબ,
- પરીક્ષણો પેશાબમાં શ્વેત રક્તકણો અને બેક્ટેરિયાની હાજરી દર્શાવે છે,
- કિડનીના અલ્ટ્રાસાઉન્ડ સાથેની લાક્ષણિકતા ચિત્ર.
કિડનીના ક્ષય રોગના લક્ષણો:
- પેશાબમાં - લ્યુકોસાઇટ્સ અને માયકોબેક્ટેરિયમ ટ્યુબરક્યુલોસિસ,
- એક્સ્રેટરી યુરોગ્રાફી (વિરોધાભાસી માધ્યમના નસમાં વહીવટવાળી કિડનીનો એક્સ-રે) - એક લાક્ષણિકતા ચિત્ર.
રોગ કેવી રીતે વિકસે છે અને પ્રગતિ કરે છે
રોગની તપાસના ક્ષણથી શરૂઆતના વર્ષો દરમિયાન ડાયાબિટીઝવાળા વ્યક્તિ માટે સૌથી મહત્વની બાબત એ છે કે કિડનીની સારવાર શરૂ કરવી અને તમારે તેને તરત જ કરવાની જરૂર છે, જેનો આભાર ડાયાબિટીસનો કોર્સ થોડો વધુ સારો થઈ જશે અને હળવા સ્વરૂપમાં જઈ શકે છે.
જો રોગ ક્રોનિક કોર્સમાં ગયો હોય, તો કિડનીમાં વિવિધ ફેરફારો જોવા મળે છે:
- કિડનીની રુધિરકેશિકાઓ વચ્ચે સ્થિત મેસાંગિયલ પેશીઓનો વિકાસ.
- મોટા નોડ્યુલ્સના સ્વરૂપમાં મેસેંગિયલ પેશીઓ દ્વારા રુધિરકેશિકાઓના સંકોચન.
- પ્રોસેસ્ડ લોહીનું પ્રમાણ ઘટે છે, તેથી, કિડનીની ઉત્પાદકતા ઓછી થાય છે.
- પેશાબ નાઇટ્રોજન અને યુરિયાના સ્તરમાં વધારો કરે છે.
- પ્રોટીન્યુરિયા વિકસે છે.
- ડાયાબિટીઝના લક્ષણો વધુ સ્પષ્ટ થઈ રહ્યા છે.
- સતત હાયપરટેન્શનનો વિકાસ જોવા મળે છે.
- અવયવો અને સિસ્ટમોના કાર્યોનું ઉલ્લંઘન થાય છે.
શુદ્ધિકરણ, શુદ્ધિકરણ રેનલ કાર્યોના ઉલ્લંઘનને કારણે, આખા જીવતંત્રને કચરો પેદાશોથી ઝેર આપવામાં આવે છે. પછી ક્રોનિક કિડની નિષ્ફળતાનો વિકાસ આવે છે.

માઇક્રોઆલ્બ્યુમિન્યુરિયાના સંકેતોના પેશાબમાં દેખાવાના સમયગાળા દરમિયાન, વ્યક્તિને તેના સ્વાસ્થ્યમાં કોઈ ફેરફાર થતો નથી.
સંપૂર્ણ આત્મવિશ્વાસ સાથે દરરોજ વિશ્લેષણમાં 30-300 મિલીલીટરના સૂચકાંકો સાથે પેશાબમાં મળેલ આલ્બ્યુમિન પ્રોટીન દર્દીના શરીરમાં ડાયાબિટીક નેફ્રોપથી વિકસે છે તેવું નિશ્ચિત કરવાનું શક્ય બનાવે છે.
પ્રકાર 1 અને પ્રકાર 2 ડાયાબિટીસવાળા લોકો માટે, જો પેશાબમાં પ્રોટીન ન હોય તો માઇક્રોઆલ્બ્યુમિન્યુરિયાની તપાસ કરવી એ એક મહત્વપૂર્ણ પ્રક્રિયા છે. ડાયાબિટીઝવાળા દર્દીઓમાં આ પ્રકારના પ્રોટીનની તપાસ માટે દર વર્ષે પસાર થાય છે.
ઘરે સ્વ-નિદાન માટે "મિક્રલ - પરીક્ષણ" નામ સાથે પરીક્ષણ પટ્ટીઓ છે. પરંતુ પ્રયોગશાળા પરીક્ષણો હંમેશાં વધુ ચોક્કસપણે આલ્બ્યુમિનનું પ્રમાણ નક્કી કરે છે, અને તેમને અવગણવું જોઈએ નહીં.
ગંભીર કિડની રોગના વિકાસ માટેના જોખમ જૂથમાં એવા લોકો પણ શામેલ છે જેમની પાસે આવી વિકારો અને વ્યસનો છે:
- હાઈપરગ્લાયકેમિઆ
- હાયપરટેન્શન
- હાયપરલિપિડેમિયા,
- પ્રોટીનની માત્રામાં વધારો
- ધૂમ્રપાન વ્યસન.
કિડની રોગના લક્ષણો
ડાયાબિટીઝમાં કિડનીને કેવી અસર થાય છે તે પેશાબ, લોહી અને બાહ્ય અભિવ્યક્તિઓના વિશ્લેષણનો અભ્યાસ કરીને સમજી શકાય છે.
કિડની રોગના ચિન્હોને નીચેના જૂથોમાં વહેંચી શકાય છે.
ડાયાબિટીસ મેલિટસ (ડાયાબિટીક નેફ્રોપથી) માં કિડની રોગની શરૂઆતની નિશાની માઇક્રોઆલ્બ્યુમિન્યુરિયા છે.
માનવ રક્તમાં પ્લાઝ્મા હોય છે, જેમાં રચાયેલા તત્વો છે: લાલ રક્તકણો, શ્વેત રક્તકણો, લિમ્ફોસાઇટ્સ અને તેથી વધુ. તેની રચના દ્વારા, લોહીના પ્લાઝ્મામાં પાણી (90%) અને શુષ્ક પદાર્થ હોય છે (10%: 6-8% એ પ્રોટીન પદાર્થો છે, 2-4% અન્ય કાર્બનિક અને ખનિજ સંયોજનો છે.
તંદુરસ્ત વ્યક્તિમાં, લોહીના પ્લાઝ્મામાં કેટલાક ઓગળેલા પદાર્થોની સાંદ્રતા હંમેશાં સ્થિર રહે છે, અને અન્યની સામગ્રી લોહીમાં પ્રવેશવાની દર અથવા તેમાંથી દૂર થવાના આધારે અમુક મર્યાદામાં વધઘટ થઈ શકે છે.
લોહીના પ્લાઝ્માના મુખ્ય ઘટકોમાંનું એક એ વિવિધ પ્રકારનાં પ્રોટીન છે, જેમાંથી ઘણા યકૃતમાં રચાય છે. પ્લાઝ્મા પ્રોટીન, અન્ય રક્ત ઘટકોની સાથે, સહેજ આલ્કલાઇન સ્તર (પીએચ = 7.39) પર હાઇડ્રોજન આયનોની સતત સાંદ્રતા જાળવે છે, જે શરીરમાં મોટાભાગના બાયોકેમિકલ પ્રક્રિયાઓ માટે જરૂરી છે.
સૌથી સામાન્ય પ્લાઝ્મા પ્રોટીન એ આલ્બ્યુમિન છે (બધા પ્રોટીનના 50% થી વધુ, 40-50 ગ્રામ / એલ), જે કેટલાક હોર્મોન્સ, નિ fatશુલ્ક ફેટી એસિડ્સ, બિલીરૂબિન, વિવિધ આયનો અને દવાઓનું પરિવહન છે, લોહીની કોલોઇડલ osસ્મોટિક સ્થિરતા જાળવી રાખે છે, ભાગ લે છે. શરીરમાં સંખ્યાબંધ મેટાબોલિક પ્રક્રિયાઓમાં.
સ્વસ્થ લોકોમાં, કિડની મૂત્રમાં થોડી માત્રામાં આલ્બ્યુમિન પસાર કરે છે. નેફ્રોપથીના વિકાસ સાથે, આલ્બ્યુમિનનું પ્રમાણ નોંધપાત્ર રીતે વધે છે.
દુર્ભાગ્યે, પ્રારંભિક તબક્કે માઇક્રોઆલ્બ્યુમિન્યુરિયા પરંપરાગત વિશ્લેષણનો ઉપયોગ કરીને શોધી શકાતો નથી, એક જટિલ વિશ્લેષણ જરૂરી છે. આવા જટિલ વિશ્લેષણ સાથે, માઇક્રોઆલ્બ્યુમિન્યુરિયા પ્રારંભિક તબક્કે શોધી શકાય છે (લગભગ 5 વર્ષ પહેલાં તે પરંપરાગત વિશ્લેષણ દ્વારા પોતાને પ્રગટ કરે છે) અને સંપૂર્ણપણે ઉપચાર કરે છે. માઇક્રોઆલ્બ્યુમિન્યુરિયા, નિયમિત રક્ત પરીક્ષણ દ્વારા શોધી કા aવામાં આવ્યું, અરે, હવે તેની સંપૂર્ણ સારવાર કરી શકાતી નથી.
ધ્યાન! પ્રકાર 1 ડાયાબિટીસવાળા દર્દીઓ, 5 વર્ષથી વધુનો "અનુભવ" ધરાવતા હોય છે, અને પ્રકાર 2 ડાયાબિટીઝના બધા દર્દીઓ માઇક્રોઆલ્બ્યુમિન્યુરિયાની વાર્ષિક પરીક્ષા બતાવવામાં આવે છે. વધુ માહિતી માટે, પેશાબમાં પ્રોટીન નક્કી કરો.
માઇક્રોઆલ્બ્યુમિન્યુરિયાની સારવાર, દબાણનું સામાન્યકરણ અને લોહીની ચરબીનું સ્તર ઘટાડવું - રોગનિવારક ઉપાયોનો આ સંકુલ રેનલ નિષ્ફળતાના વિકાસને નાટકીય રીતે ઘટાડે છે.
જો ડાયાબિટીઝની સારવાર ન કરવામાં આવે, તો પછી થોડા વર્ષો પછી રેનલ કેશિલરીઝ (મેસેંગિયલ પેશી) ની વચ્ચે સ્થિત કોષોની નોંધપાત્ર વૃદ્ધિ થશે - માઇક્રોઆલ્બ્યુમિન્યુરિયા પ્રગતિ કરે છે. 15-20 વર્ષ પછી, મેસેંગિયલ પેશીઓ ખૂબ વધે છે કે તે રક્તને ફિલ્ટર કરતી રુધિરકેશિકાઓ અને નળીઓને સંપૂર્ણપણે સંકુચિત કરે છે અને બંધ કરે છે.
રેનલ ગ્લોમેરોલીને નોડ્યુલ્સ દ્વારા બદલવામાં આવે છે અને કાર્ય કરવાનું બંધ કરે છે, લોહી વધુ ખરાબ અને ખરાબ રીતે સાફ થાય છે. રેનલ નિષ્ફળતા વિકસે છે - યુરિયા નાઇટ્રોજન અને ક્રિએટિનાઇનનું લોહીનું સ્તર વધે છે, અને પેશાબમાં મોટી માત્રામાં પ્રોટીન હોય છે.
દર્દીને ક્યાં તો ડાયાલિસિસ અથવા કિડની ટ્રાન્સપ્લાન્ટની જરૂર હોય છે.
પ્રકાર 2 ડાયાબિટીસ મેલીટસ: નિદાન અને સારવાર
રેનલ પેથોલોજી એસોસમાં લાક્ષણિક ફેરફારો ઉપર વર્ણવેલ છે. આ વિભાગમાં, અમે ઇન્સ્ટ્રુમેન્ટલ ડાયગ્નોસ્ટિક પદ્ધતિઓ વિશે વાત કરીશું.
પ્રકાર 2 ડાયાબિટીઝના મુખ્ય કારણો માનવામાં આવે છે. પ્રશ્નોના જવાબો આપવામાં આવે છે: ટાઇપ 2 ડાયાબિટીસ ટાઇપ 1 ડાયાબિટીસથી કેવી રીતે અલગ છે? લાડા ડાયાબિટીસ એટલે શું? કાર્બોહાઇડ્રેટ ચયાપચયની વિકૃતિઓ અને નિદાનની સમસ્યાઓનું નિરીક્ષણ કરવાની સમસ્યા પ્રકાશિત થાય છે. વિશ્વની નવીનતમ ભલામણોને ધ્યાનમાં રાખીને રોગની સારવાર વર્ણવવામાં આવે છે.
પ્રકાર 2 ડાયાબિટીસ આજે રહેવાસીઓની વધતી સંખ્યાને અસર કરે છે.ટાઇપ 2 ડાયાબિટીઝ વિશેની દરેક બાબતો પહેલાથી અખબારો, ટેલિવિઝન, ઇન્ટરનેટથી જાણીતી બની છે.
આ રોગ માત્ર કાર્બોહાઇડ્રેટ ચયાપચયના ઉલ્લંઘન દ્વારા વર્ગીકૃત થયેલ છે, કારણ કે મોટાભાગના નાગરિકો માને છે, પણ અન્ય પ્રકારના ચયાપચયમાં ચરબી, પ્રોટીન અને વિટામિન દ્વારા પણ વિચારે છે. ઘણા રોગચાળાના નિષ્ણાતો ટાઇપ 2 ડાયાબિટીઝ અને પ્રકાર 1 ડાયાબિટીઝ ઇન્સ્યુલિન આધારિત ડાયાબિટીસને રોગચાળો માને છે, કારણ કે પ્રસારની ગતિ અને મર્યાદા પ્રસરે છે અને તે ફાટી નીકળતી વખતે ચેપી રોગો જેવું લાગે છે.
લેખ એ ડાયાબિટીસ વિશે છે: લક્ષણો, કારણો, ડાયાબિટીઝની ગૂંચવણો શું છે (તે શું છે), પ્રકાર 2 ડાયાબિટીઝની સારવાર, દવાઓની લાક્ષણિકતાઓ.
ડાયાબિટીસ મેલીટસ એટલે શું?
દર્દીઓમાંથી, રિસેપ્શનમાં એન્ડોક્રિનોલોજિસ્ટ વારંવાર સાંભળે છે: "મને ટાઇપ 2 ડાયાબિટીસ છે." પરંતુ દરેક વ્યક્તિ સમજી શકતા નથી કે આ મેટાબોલિક પેથોલોજી શું છે.
બંને પ્રકારનાં ડાયાબિટીક એન્ડોક્રિનોપેથીઝને એકસાથે જોડવામાં આવે છે જેમાં મેટાબોલિક ડિસઓર્ડર્સ નબળા છે. રોગવિજ્ .ાનવિષયક ફેરફારોના વિકાસમાં ઇન્સ્યુલિન એ એક મુખ્ય આકૃતિ છે.
ફક્ત પ્રથમ કિસ્સામાં, imટોઇમ્યુન પ્રક્રિયા દ્વારા અથવા ચેપી એજન્ટો દ્વારા સ્વાદુપિંડ (લેંગેરહન્સના આઇલેટ) ના કોષોને નુકસાનના પરિણામે, આ હોર્મોનનું ઉત્પાદન વિક્ષેપિત થાય છે. તે જ સમયે, મુખ્ય energyર્જા સબસ્ટ્રેટ ગ્લુકોઝનો વપરાશ, અવયવો અને પેશીઓના કોષો દ્વારા વિક્ષેપિત થાય છે, કારણ કે રક્તમાંથી આ પોષક તત્વોનો ઉપયોગ કરવા માટે ઇન્સ્યુલિન હોર્મોન જરૂરી છે.
પ્રકાર 2 ડાયાબિટીસ: આ રોગ શું છે, અને પ્રકાર 1 રોગના મુખ્ય તફાવત શું છે? પ્રકાર 1 ડાયાબિટીસથી વિપરીત, આ કિસ્સામાં, ઇન્સ્યુલિન પ્રત્યેની ઇન્સ્યુલિન પ્રત્યે સંવેદનશીલ પેશીઓની સંવેદનશીલતા નબળી છે, તેથી, રીસેપ્ટર ઉપકરણના આ રોગવિજ્ .ાનનું પરિણામ પણ એક વિક્ષેપિત કાર્બોહાઇડ્રેટ ચયાપચય હશે.
લોહીમાં ગ્લુકોઝની સામગ્રીમાં વધારો અને અન્ય જૈવિક પ્રવાહીમાં આની અનુભૂતિ થાય છે: હાઈપરગ્લાયકેમિઆ (લોહીમાં ઉચ્ચ સામગ્રી), ગ્લુકોસુરિયા (પેશાબમાં ખાંડની હાજરી).
કાપમાં આ પદાર્થમાં વધારો ગ્લુકોઝ ઝેરી તરફ દોરી જાય છે. આ એક એવી મિલકત છે જે મોતિયા, ન્યુરોપથી, એન્જીયોપથી અને અન્ય ખતરનાક ગૂંચવણોના વિકાસ દ્વારા પ્રગટ થાય છે.
રોગના લક્ષણો
ડાયાબિટીક નેફ્રોપથીનું નિદાન કાર્બોહાઈડ્રેટ અને લિપિડ્સના ચયાપચયમાં ખામીને પરિણામે ફિલ્ટરિંગ તત્વો (ગ્લોમેર્યુલી, નળીઓ, ધમનીઓ, ધમનીઓ) ની કિડનીને નુકસાન સૂચવે છે.
 ડાયાબિટીઝના નેફ્રોપથીના વિકાસનું મુખ્ય કારણ લોહીમાં ગ્લુકોઝમાં વધારો છે.
ડાયાબિટીઝના નેફ્રોપથીના વિકાસનું મુખ્ય કારણ લોહીમાં ગ્લુકોઝમાં વધારો છે.
પ્રારંભિક તબક્કે, દર્દી દેખાય છે શુષ્કતા, મો inામાં અપ્રિય સ્વાદ, સામાન્ય નબળાઇ અને ભૂખ ઓછી થવી.
લક્ષણો વચ્ચે છે પેશાબના આઉટપુટમાં વધારો, વારંવાર રાત્રે પેશાબ કરવો.
ક્લિનિકલ વિશ્લેષણમાં ફેરફાર દ્વારા નેફ્રોપથી પણ પુરાવા મળે છે: હિમોગ્લોબિનમાં ઘટાડો, પેશાબની વિશિષ્ટ ગુરુત્વાકર્ષણ, ક્રિએટિનાઇનમાં વધારો વગેરે. વધુ અદ્યતન તબક્કે, ઉપરના લક્ષણો ઉમેરવામાં આવે છે જઠરાંત્રિય માર્ગમાં ખલેલ, ત્વચા ખંજવાળ, સોજો અને હાયપરટેન્શન.
વિશિષ્ટ નિદાન
નિદાનને યોગ્ય રીતે સ્થાપિત કરવા માટે, ડ doctorક્ટરને ખાતરી કરવી જ જોઇએ કે ડાયાબિટીઝને કારણે કિડનીમાં ખામી છે, અને અન્ય રોગોની નહીં.
દર્દીને ક્રિએટિનાઇન, આલ્બ્યુમિન માટે પેશાબ, માઇક્રોઆલ્બ્યુમિન અને ક્રિએટિનાઇનની તપાસ કરવી જોઈએ.
 ડાયાબિટીક નેફ્રોપથીના નિદાન માટેના મૂળ સૂચકાંકો એલ્બ્યુમિન્યુરિયા અને ગ્લોમેર્યુલર ગાળણક્રિયા દર (ત્યારબાદ GFR તરીકે ઓળખાય છે) છે.
ડાયાબિટીક નેફ્રોપથીના નિદાન માટેના મૂળ સૂચકાંકો એલ્બ્યુમિન્યુરિયા અને ગ્લોમેર્યુલર ગાળણક્રિયા દર (ત્યારબાદ GFR તરીકે ઓળખાય છે) છે.
તદુપરાંત, તે પેશાબમાં આલ્બુમિન (પ્રોટીન) નું વધતું વિસર્જન છે જે રોગના પ્રારંભિક તબક્કાને સૂચવે છે.
પ્રારંભિક તબક્કામાં જીએફઆર એલિવેટેડ મૂલ્યો પણ આપી શકે છે, જે રોગની પ્રગતિ સાથે ઘટે છે.
જી.એફ.આર.ની ગણતરી સૂત્રો દ્વારા કરવામાં આવે છે, કેટલીકવાર રેબર્ગ-તારેવ પરીક્ષણ દ્વારા.
સામાન્ય રીતે, જીએફઆર 90 મિલી / મિનિટ / 1.73 એમ 2 ની બરાબર અથવા વધારે છે. દર્દીને રેનલ નેફ્રોપથી હોવાનું નિદાન થાય છે જો તેની પાસે 3 મહિના અથવા તેથી વધુ સમય માટે જીએફઆરનું સ્તર ઓછું હોય અને પેશાબના સામાન્ય તબીબી વિશ્લેષણમાં વિચલનો હોય.
રોગના 5 મુખ્ય તબક્કા છે:

રોગના પ્રારંભિક તબક્કે, દર્દીને ક્લિનિકલ ભલામણો ચિકિત્સક અને એન્ડોક્રિનોલોજિસ્ટ દ્વારા સૂચવવામાં આવે છે. જો દર્દીને તબક્કા above ની ઉપરના જખમ હોય, તો તેને સતત ધોરણે નેફ્રોલોજિસ્ટ દ્વારા અવલોકન કરવું આવશ્યક છે.
નેફ્રોપથી સામેની લડતમાં મુખ્ય લક્ષ્યો, સામાન્ય રીતે ડાયાબિટીઝની સારવાર સાથે જોડાયેલા નથી. આમાં શામેલ છે:
- લોહીમાં ખાંડ ઘટાડવી
- બ્લડ પ્રેશર સ્થિરતા,
- કોલેસ્ટરોલ નોર્મલાઇઝેશન.
નેફ્રોપેથી સામે લડવા માટેની દવાઓ
 ડાયાબિટીક નેફ્રોપથી દરમિયાન હાઈ બ્લડ પ્રેશરની સારવાર માટે એસીઇ અવરોધકોએ પોતાને સારી રીતે સાબિત કર્યું છે.
ડાયાબિટીક નેફ્રોપથી દરમિયાન હાઈ બ્લડ પ્રેશરની સારવાર માટે એસીઇ અવરોધકોએ પોતાને સારી રીતે સાબિત કર્યું છે.
તેઓ સામાન્ય રીતે રક્તવાહિની તંત્ર પર સારી અસર કરે છે અને નેફ્રોપેથીના છેલ્લા તબક્કાના જોખમને ઘટાડે છે.
કેટલીકવાર શુષ્ક ઉધરસના સ્વરૂપમાં પ્રતિક્રિયા દર્દીઓમાં દવાઓના આ જૂથમાં થાય છેપછી એન્જીયોટેન્સિન -૨ રીસેપ્ટર બ્લocકર્સને પ્રાધાન્ય આપવું જોઈએ. તે થોડી વધુ ખર્ચાળ છે, પરંતુ તેમાં કોઈ વિરોધાભાસ નથી.
તે જ સમયે, ACE અવરોધકો અને એન્જીયોટેન્સિન રીસેપ્ટર બ્લocકરનો ઉપયોગ કરી શકાતો નથી.
જીએફઆરમાં ઘટાડો સાથે, દર્દીને ઇન્સ્યુલિન અને હાયપોગ્લાયકેમિક દવાઓની માત્રાને સમાયોજિત કરવાની જરૂર છે. આ ફક્ત એકંદર ક્લિનિકલ ચિત્રના આધારે ડ doctorક્ટર દ્વારા કરી શકાય છે.
હેમોડાયલિસિસ: સંકેતો, અસરકારકતા
કેટલીકવાર ડ્રગની સારવાર ઇચ્છિત પરિણામો આપતી નથી અને જીએફઆર 15 મિલી / મિનિટ / એમ 2 કરતા ઓછી બને છે, પછી દર્દીને રેનલ રિપ્લેસમેન્ટ થેરેપી સૂચવવામાં આવે છે.
તેના જુબાનીનો પણ સંદર્ભ લો:
- લોહીમાં પોટેશિયમના સ્તરમાં સ્પષ્ટ વધારો, જે તબીબી ઘટાડો થતો નથી,
- શરીરમાં પ્રવાહી રીટેન્શન, જે ગંભીર પરિણામો પેદા કરી શકે છે,
- પ્રોટીન-energyર્જા કુપોષણના દૃશ્યમાન લક્ષણો.
પેરીટોનિયલ ડાયાલિસિસ અને કિડની પ્રત્યારોપણની સાથે રિપ્લેસમેન્ટ થેરેપીની હાલની પદ્ધતિઓમાંની એક, હિમોડિઆલિસિસ છે.
દર્દીને મદદ કરવા માટે, તે એક ખાસ ઉપકરણ સાથે જોડાયેલ છે જે કૃત્રિમ કિડનીનું કાર્ય કરે છે - તે લોહી અને સમગ્ર શરીરને શુદ્ધ કરે છે.
 આ ઉપચારની પદ્ધતિ હોસ્પિટલના વિભાગોમાં ઉપલબ્ધ છે, કારણ કે દર્દી અઠવાડિયામાં લગભગ 4 કલાક 3 વખત ઉપકરણની નજીક હોવો જોઈએ.
આ ઉપચારની પદ્ધતિ હોસ્પિટલના વિભાગોમાં ઉપલબ્ધ છે, કારણ કે દર્દી અઠવાડિયામાં લગભગ 4 કલાક 3 વખત ઉપકરણની નજીક હોવો જોઈએ.
હેમોડાયલિસિસ તમને લોહીને ફિલ્ટર કરવા, શરીરમાંથી ઝેર અને ઝેર દૂર કરવા અને બ્લડ પ્રેશરને સામાન્ય બનાવવાની મંજૂરી આપે છે.
શક્ય ગૂંચવણોમાં બ્લડ પ્રેશર અને ચેપમાં ઘટાડો શામેલ છે.
હેમોડાયલિસીસ માટે વિરોધાભાસ છે: ગંભીર માનસિક વિકાર, ક્ષય રોગ, કેન્સર, હૃદયની નિષ્ફળતા, સ્ટ્રોક, કેટલાક રક્ત રોગો, 80 વર્ષથી વધુ ઉંમર. પરંતુ ખૂબ જ ગંભીર કિસ્સાઓમાં, જ્યારે કોઈ વ્યક્તિનું જીવન સંતુલનમાં રાખવામાં આવે છે, ત્યારે હિમોડિઆલિસીસ માટે કોઈ વિરોધાભાસ નથી.
હેમોડાયલિસિસ તમને અસ્થાયીરૂપે કિડની કાર્યને પુનર્સ્થાપિત કરવાની મંજૂરી આપે છે, સામાન્ય રીતે, તે 10-12 વર્ષ સુધી આયુષ્ય લંબાવે છે. મોટેભાગે, ડોકટરો સારવારની આ પદ્ધતિને કિડની પ્રત્યારોપણ પહેલાં કામચલાઉ તરીકે વાપરે છે.
આહાર અને નિવારણ
નેફ્રોપથીના દર્દીને સારવાર માટે તમામ સંભવિત લિવરનો ઉપયોગ કરવા માટે બંધાયેલા છે. યોગ્ય રીતે પસંદ કરેલ આહાર ફક્ત આમાં જ મદદ કરશે નહીં, પરંતુ શરીરની સામાન્ય સ્થિતિમાં પણ સુધારો કરશે.
 આ માટે, દર્દીએ આ કરવું જોઈએ:
આ માટે, દર્દીએ આ કરવું જોઈએ:
- ન્યૂનતમ પ્રોટીન ખોરાક (ખાસ કરીને પ્રાણી મૂળ) નું સેવન કરો,
- રસોઈ દરમ્યાન મીઠાનો ઉપયોગ મર્યાદિત કરો,
- લોહીમાં નીચા સ્તરવાળા પોટેશિયમ સાથે, આ તત્વથી સમૃદ્ધ ખોરાકને આહારમાં ઉમેરો (કેળા, બિયાં સાથેનો દાણો, કુટીર ચીઝ, સ્પિનચ, વગેરે),
- મસાલેદાર, પીવામાં, અથાણાંવાળા, તૈયાર ખોરાક,
- ઉચ્ચ ગુણવત્તાવાળા પીવાના પાણીનો ઉપયોગ કરવા માટે,
- અપૂર્ણાંક પોષણ પર સ્વિચ કરો,
- તમારા આહારને કોલેસ્ટેરોલના ઉચ્ચ ખોરાક સુધી મર્યાદિત કરો,
- "જમણે" કાર્બોહાઇડ્રેટને પ્રાધાન્ય આપો.
 ઓછી પ્રોટીન આહાર - નેફ્રોપેથીવાળા દર્દીઓ માટે મૂળભૂત. તે વૈજ્ .ાનિક રૂપે સાબિત થયું છે કે આહારમાં મોટા પ્રમાણમાં પ્રોટીન ખોરાકની સીધી નેફ્રોટોક્સિક અસર હોય છે.
ઓછી પ્રોટીન આહાર - નેફ્રોપેથીવાળા દર્દીઓ માટે મૂળભૂત. તે વૈજ્ .ાનિક રૂપે સાબિત થયું છે કે આહારમાં મોટા પ્રમાણમાં પ્રોટીન ખોરાકની સીધી નેફ્રોટોક્સિક અસર હોય છે.
રોગના વિવિધ તબક્કે, આહારની પોતાની લાક્ષણિકતાઓ છે. માઇક્રોઆલ્બ્યુમિનેરિયા માટે, કુલ આહારમાં પ્રોટીન 12-15% હોવું જોઈએ, એટલે કે. શરીરના વજનના 1 કિલો દીઠ 1 ગ્રામ કરતા વધુ નહીં.
જો દર્દી હાઈ બ્લડ પ્રેશરથી પીડાય છે, તો તમારે દરરોજ મીઠાના સેવનને 3-5 ગ્રામ (આ લગભગ એક ચમચી છે) સુધી મર્યાદિત કરવાની જરૂર છે. ખોરાક ઉમેરવો જોઈએ નહીં દૈનિક કેલરી 2500 કેલરી કરતા વધારે નથી.
પ્રોટીન્યુરિયાના તબક્કે પ્રોટીનનું પ્રમાણ ઘટાડવું જોઈએ દર કિલોગ્રામ દીઠ 0.7 ગ્રામ, અને મીઠું - દિવસમાં 2-3 ગ્રામ સુધી. આહારમાંથી, દર્દીએ saltંચા મીઠાની માત્રાવાળી બધી સામગ્રીને બાકાત રાખવી જોઈએ, ચોખા, ઓટ અને સોજી, કોબી, ગાજર, બટાકા, માછલીની કેટલીક જાતોને પ્રાધાન્ય આપવું જોઈએ. બ્રેડ ફક્ત મીઠું મુક્ત હોઈ શકે છે.
ક્રોનિક રેનલ નિષ્ફળતાના તબક્કે આહાર પ્રોટીનનું પ્રમાણ ઘટાડવાનું સૂચન કરે છે દિવસ દીઠ 0.3 ગ્રામ અને ફોસ્ફરસ ઉત્પાદનોના આહારમાં પ્રતિબંધ. જો દર્દીને "પ્રોટીન ભૂખમરો" લાગે છે, તો તેને આવશ્યક આવશ્યક એમિનો એસિડ્સ સાથે દવાઓ સૂચવવામાં આવે છે.
ઓછી પ્રોટીન આહાર અસરકારક બનવા માટે (એટલે કે કિડનીમાં સ્ક્લેરોટિક પ્રક્રિયાઓની પ્રગતિ અટકાવો), ઉપસ્થિત ચિકિત્સકે કાર્બોહાઇડ્રેટ ચયાપચય માટે સ્થિર વળતર મેળવવું જોઈએ અને દર્દીમાં બ્લડ પ્રેશર સ્થિર કરવું જોઈએ.
ઓછી પ્રોટીન આહારમાં માત્ર ફાયદા જ નથી, પરંતુ તેની મર્યાદાઓ અને ગેરફાયદા પણ છે. દર્દીએ આલ્બ્યુમિન, ટ્રેસ એલિમેન્ટ્સ, લિમ્ફોસાઇટ્સની સંપૂર્ણ સંખ્યા અને લાલ રક્ત કોશિકાઓની નિરપેક્ષ દેખરેખ રાખવી જોઈએ. અને ફૂડ ડાયરી પણ રાખો અને ઉપરોક્ત સૂચકાંકોના આધારે નિયમિતપણે તમારા આહારને વ્યવસ્થિત કરો.
ઉપયોગી વિડિઓ
અમારી વિડિઓમાં ડાયાબિટીઝમાં કિડનીની સમસ્યાઓ વિશેના નિષ્ણાતોની ટિપ્પણીઓ:
ડાયાબિટીક કિડની નેફ્રોપથી એક એવો રોગ છે જે હોસ્પિટલની એક સફરમાં મટાડતો નથી. તેને દર્દી અને ડ doctorક્ટર વચ્ચે એકીકૃત અભિગમ અને સ્થાપિત સંપર્કની જરૂર છે. માત્ર તબીબી સૂચનોનું કડક પાલન દર્દીની ક્લિનિકલ સ્થિતિમાં સુધારો કરી શકે છે અને ગંભીર રેનલ પેથોલોજીના વિકાસમાં વિલંબ કરી શકે છે.
કિડનીને નુકસાન અને ડાયાબિટીસમાં ક્ષતિગ્રસ્ત કામગીરી
- કિડનીના કાર્ય પર રોગની અસર
- કિડનીના નુકસાનના પ્રાથમિક લક્ષણો
- રેનલ પ્રગતિ
- રેનલ નિષ્ફળતા
કિડની એ માનવ શરીરના સૌથી મહત્વપૂર્ણ અંગોમાંનું એક છે. તેઓ શરીરમાંથી વિવિધ હાનિકારક તત્વોને દૂર કરીને ચયાપચયના સામાન્યકરણમાં ફાળો આપે છે. કિડની લોહીને ફિલ્ટર કરે છે, શરીરમાંથી વધારાનું પ્રવાહી કા andે છે અને માનવ શરીરની સ્થિર કામગીરીની ખાતરી કરે છે. ડાયાબિટીઝમાં કિડનીને નુકસાન આ શરીર દ્વારા કરવામાં આવતા તમામ કાર્યોનું ઉલ્લંઘન કરે છે. આવા રોગને ડાયાબિટીક નેફ્રોપથી કહેવામાં આવે છે. કિડનીના કાર્યને પુનર્સ્થાપિત કરવા માટે, દર્દીએ લાંબી સારવાર પ્રક્રિયાનો આશરો લેવો પડે છે, જેમાં લોહીને શુદ્ધ કરે છે તે વિશેષ દવાઓ અને કાર્યવાહી લેવાનો સમાવેશ થાય છે. રોગના તીવ્ર સ્વરૂપમાં, કિડની ટ્રાન્સપ્લાન્ટ સર્જરી પણ શક્ય છે.
ડાયાબિટીઝ અને કિડની એ સંયોજન છે જે શરીરની ક્ષતિગ્રસ્ત કામગીરી તરફ દોરી જાય છે. દરેક કિડનીમાં ગ્લોમેર્યુલી નામના ચોક્કસ બોન્ડ હોય છે. તેઓ પ્લાઝ્મા શુદ્ધિકરણની પ્રક્રિયામાં મહત્વપૂર્ણ ભૂમિકા ભજવે છે. શુદ્ધ રક્ત ખાસ નળીઓ પસાર કરે છે, અને બધા ઉપયોગી પદાર્થો અને તત્વો લોહીના પ્રવાહમાં પાછા આવે છે. રાસાયણિક કચરો અને હાનિકારક પદાર્થો કિડનીમાં રહે છે, તે પછી તેઓ મૂત્રાશયમાં પરિવહન થાય છે અને શરીરમાંથી ધોવાઇ જાય છે. આ કિડનીની સામાન્ય કામગીરી સાથે થાય છે, અને ડાયાબિટીસ વિકાસના પ્રારંભિક તબક્કામાં આ પ્રક્રિયાને વેગ આપે છે.
જો આ રોગ હમણાં જ વિકસિત થવાનું શરૂ થઈ રહ્યું છે, તો પછી શરીરમાંથી હાનિકારક પદાર્થોને લીચ કરવાની પ્રક્રિયા ઝડપથી થવાનું શરૂ થાય છે. મોટી માત્રામાં ગ્લુકોઝ કિડનીમાંથી પસાર થાય છે. તે બદલામાં, મોટા પ્રમાણમાં પ્રવાહીને દૂર કરવામાં મદદ કરે છે. ઝડપી લીચિંગ પ્રક્રિયા, રેનલ ગ્લોમેરોલીની અંદરનું દબાણ higherંચું થાય છે. શુદ્ધિકરણમાં વધારો એ કિડનીની કામગીરીને નકારાત્મક અસર કરે છે અને પરિણામે, તેઓ થાકી જવાનું શરૂ કરે છે.
સ્ટેજ 1 ડાયાબિટીઝની કિડનીઓ વિકૃત થવા લાગે છે. સૌ પ્રથમ, અંગની દિવાલો જાડા થવા લાગે છે.આ કિડનીને અડીને બધી સપાટીઓ સાથે થાય છે. કદમાં આવો વધારો ગ્લોમેર્યુલીની અંદર રુધિરકેશિકાઓની સંખ્યા ઘટાડવામાં મદદ કરે છે. આ એ હકીકત તરફ દોરી જાય છે કે કિડની સમય જતાં ઓછા અને ઓછા પ્રવાહીને પાછો ખેંચી શકે છે, અને રક્ત સાફ કરવા માટેનું પ્રમાણ સ્પષ્ટપણે ઘટે છે. આવા રોગ તરત જ ધ્યાન આપતા નથી. આ વધારાના ગ્લોમેરોલીના માનવ શરીરમાં હાજરીને કારણે છે, જે રક્ત શુદ્ધિકરણ પ્રક્રિયાના સ્થિરતામાં ફાળો આપે છે.
આ રોગ ખૂબ જ લાંબા સમય સુધી ક્રોનિક સ્વરૂપમાં રહે છે. તે જ સમયે, તે ત્યારે જ પ્રગટ થઈ શકે છે જ્યારે વધારાના ગ્લોમેર્યુલી તેના કાર્યનો સામનો કરી શકશે નહીં. પરંતુ કેટલાક દર્દીઓમાં, ડાયાબિટીસ એક તીવ્ર સ્વરૂપ લઈ શકે છે અને ખૂબ ઝડપથી પ્રગતિ કરવાનું પ્રારંભ કરે છે. આ કિસ્સામાં, માત્ર કિડની જ નહીં, પણ અન્ય અવયવોનું કાર્ય પણ થાય છે. રક્ત પરીક્ષણ કરીને કિડનીને નુકસાન થાય છે. જો તમે ડાયાબિટીઝમાં કિડનીની નિષ્ફળતા માટે સારવાર શરૂ કરતા નથી, તો રોગ સરળતાથી બદલી શકે છે. આ પ્રક્રિયા ફક્ત છેલ્લા તબક્કે નોંધપાત્ર હશે, જ્યારે દર્દીને કિડનીની નિષ્ફળતા થશે.
રોગના પ્રથમ સંકેતોમાંનું એક માઇક્રોઆલ્બ્યુમિન્યુરિયા છે. આ ઉલ્લંઘન લોહી અને પેશાબ પરીક્ષણો દ્વારા નક્કી કરી શકાય છે. પેશાબમાં અંગની સામાન્ય કામગીરી દરમિયાન એલ્ટીમિન - પ્રોટીનની થોડી માત્રા હોય છે. નેફ્રોપથી સાથે, આ પ્રોટીનનું પ્રમાણ નાટ્યાત્મક રીતે વધે છે. પરંતુ જખમના પહેલા તબક્કે, પ્રોટીનની માત્રામાં તફાવત જોવું ખૂબ જ મુશ્કેલ છે. કિડનીના આવા નુકસાન અને ડાયાબિટીઝને નિર્ધારિત કરવા માટે, ઘણા જટિલ ડાયગ્નોસ્ટિક અભ્યાસની જરૂર છે. આ એક યુરીનાલિસિસ છે, જે આખા દિવસ માટે પ્રવાહી એકત્રિત કરીને હાથ ધરવામાં આવે છે, જેમાં પ્રત્યેક કલાક માટે પેશાબના વિસર્જનની માત્રાના ચોક્કસ સંકેત છે.
આવા વિશ્લેષણ કરવા માટે, તે થોડો સમય લે છે, પરંતુ તે પછી તે રોગની હાજરી અને વિકાસનો સચોટ વિચાર આપી શકે છે. જો વિશ્લેષણ બતાવે છે કે આલ્બુમિનનું પ્રમાણ ખૂબ વધારે છે, તો આ કિડનીને નુકસાન અને ડાયાબિટીસ સૂચવે છે. પરંતુ કેટલીકવાર, સૂચકનો આવો વધારો વારંવાર મજબૂત શારીરિક શ્રમ સૂચવી શકે છે. નિદાનની પુષ્ટિ કરવા અથવા નામંજૂર કરવા માટે, અભ્યાસનું પુનરાવર્તન કરી શકાય છે.
માઇક્રોઆલ્બ્યુમિન્યુરિયા એ રક્ત પરીક્ષણ કરતા ખૂબ પહેલા યુરિનલysisસિસમાં સૂચવવામાં આવે છે. માઇક્રોઆલ્બ્યુમિન્યુરિયા એ ડાયાબિટીસના વિકાસનું પ્રાથમિક સૂચક છે, જો તમે પ્લાઝ્મા અભ્યાસ બતાવે તેના કરતા ઘણા વર્ષો પહેલા તેની હાજરી નક્કી કરો છો, તો આ રોગ સંપૂર્ણપણે સારવાર માટે યોગ્ય છે. જો ડાયાબિટીસ મેલિટસમાં કિડનીને નુકસાન પહેલાથી જ સંપૂર્ણ રક્ત ગણતરી સાથે મળી આવ્યું હતું, તો પછી પૂર્વસૂચન સામાન્ય રીતે નિરાશાજનક હોય છે. આવા દર્દીઓને કિડનીના કાર્યને જાળવવા માટે વિશેષ અભ્યાસક્રમ સૂચવવામાં આવે છે, પરંતુ સંપૂર્ણ ઉપાય કરવો અશક્ય છે.
એડ્રેનલ પ્રતિક્રિયા એ ડાયાબિટીસનું નિશાન પણ હોઈ શકે છે. દર્દીઓમાં, ગાંઠ રચવાનું શરૂ થાય છે, જે ઇન્સ્યુલિનથી વિરુદ્ધ હોર્મોન્સના ઉત્પાદનમાં ફાળો આપે છે. આ ઘટના ડાયાબિટીઝના 1 અને 2 તબક્કામાં થઈ શકે છે. ડાયાબિટીઝથી કિડનીને નુકસાનના પ્રાથમિક લક્ષણોમાં બાહ્ય પરિબળો શામેલ છે. દર્દીઓ સામાન્ય રીતે ટૂંકા ગાળામાં ખૂબ સક્રિય રીતે વજન વધારવા માટે શરૂ કરે છે. કોઈ વ્યક્તિ ઘણી વખત ટોઇલેટમાં જવાનું શરૂ કરે છે, ફ્લશ લિક્વિડનું પ્રમાણ ઘણી વખત વધે છે. દર્દીને તીવ્ર સૂકા મોં અને તરસ લાગે છે. આ ઉપરાંત, દર્દીઓ સામાન્ય રીતે આખા શરીરમાં નબળાઇ અનુભવે છે અને ખૂબ પરસેવો કરે છે.
જો આ સમયસર સમયસર રોગ શોધી કા .વામાં આવ્યો ન હતો અથવા ઉપચાર શરૂ કરવામાં આવ્યો ન હતો, તો પછી તે ધીરે ધીરે વિકાસ પામે છે અને, પ્રગતિ કરતાં વધુને વધુ શરીરના કામમાં વિક્ષેપ પડે છે. રોગના વિકાસમાં સૌથી મહત્વપૂર્ણ સમયગાળો એ પ્રથમ 5 વર્ષ છે. જો આ તબક્કે ડાયાબિટીસ મેલીટસ મળી આવે છે, તો પછી વિલંબ કર્યા વિના સારવાર લેવી જોઈએ. આ માત્ર રોગના લક્ષણોનો જ સામનો કરશે નહીં, પરંતુ ડાયાબિટીઝનો પણ સંપૂર્ણ ઇલાજ કરશે.એવી સ્થિતિમાં કે જ્યારે રોગ નક્કી થયો નથી અથવા નક્કી કરેલા સમયગાળા પછી નક્કી કરવામાં આવ્યો નથી, દર્દીમાં મેસેંગિયલ પેશીઓની વૃદ્ધિ થાય છે. આ કોષો છે જે રેનલ રુધિરકેશિકાઓ વચ્ચે સ્થિત છે. તેમની વૃદ્ધિ અંગની દિવાલોને જાડું કરવા માટે ઉશ્કેરે છે.
પેશીઓ કે જે વધે છે, જગ્યા લે છે અને ખુલ્લી રુધિરકેશિકાઓ અને નળીઓ પર દમન શરૂ કરે છે. આવા નિયોપ્લેઝમ મોટા નોડ્યુલ્સ જેવા બને છે. તેમની હાજરી પ્રગતિશીલ કિડની ડાયાબિટીસ - નેફ્રોપથી સૂચવે છે. જો આ ક્ષણ સુધી ગ્લોમેર્યુલીએ ફક્ત ઓછા રક્ત પર પ્રક્રિયા કરી, તો હવે તેઓ સંપૂર્ણપણે નોડ્યુલ્સ દ્વારા બદલવામાં આવશે અને બદલાઈ જશે. પ્રોસેસ્ડ અને શુદ્ધિકરણ પ્લાઝ્માની માત્રા પણ વધુ ઘટાડો થાય છે. કિડનીની ઉત્પાદકતાનું મૂલ્યાંકન કરવા માટે, વિશેષ રક્ત પરીક્ષણ કરવામાં આવે છે. પ્લાઝ્મામાં યુરિયા નાઇટ્રોજનની માત્રા કિડનીના કાર્યનું સ્તર સૂચવે છે.
તે સમયે જ્યારે રોગ પ્રગતિના તબક્કે હોય છે, ત્યારે તે અન્ય અવયવોમાં ફેલાય છે. દર્દીમાં ડાયાબિટીસના વધુ ગંભીર લક્ષણો વિકસિત થાય છે. તે જ સમયે, દર્દીના પેશાબના વિશ્લેષણમાં નિર્ણાયક પ્રોટીન ધોરણ શામેલ હોય છે, વ્યક્તિને ખૂબ જ હાઈ બ્લડ પ્રેશર અને તીવ્ર દુ: ખ હોઇ શકે છે, જે ઘણા અવયવોની ખામી સાથે હોય છે.
ડાયાબિટીઝ કિડનીને અસર કરે છે અને તેમનું કાર્ય અવરોધે છે. જો રોગની સારવાર કરવામાં આવતી નથી, તો તે તેની પ્રગતિને ધીમું કરવામાં ફાળો આપતી નથી, તો પછી તે રેનલ નિષ્ફળતામાં વિકસી શકે છે. આ એક મુખ્ય મુશ્કેલીઓ છે જે દર્દીના શરીરમાં થઈ શકે છે. નીચેની યોજના અનુસાર તબક્કામાં જટિલતા વિકસે છે:
- કિડની એક મહત્વપૂર્ણ કદમાં વધારો.
- ગ્લોમેર્યુલર ગાળણક્રિયા વધારો.
- ગ્લોમેર્યુલર પટલ અને મેસેંગિયમનું જાડું થવું.
- રોગની પ્રગતિમાં લાંબી વિરામ.
- લક્ષણો 10-15 વર્ષ સુધી દેખાતા નથી.
- નિમ્ન અવધિ પછી દર્દીની રક્ત રચનામાં તીવ્ર ફેરફાર.
- રક્તમાં યુરિયા અને ક્રિએટિનાઇનનું ઉચ્ચ સ્તર.
- પેશાબમાં જટિલ પ્રોટીન.
આવું કોઈપણ નુકસાન રેનલ નિષ્ફળતાની શરૂઆતને કારણે થાય છે. દર્દીના શરીરમાં પણ ગ્લુકોઝની માત્રામાં વધારો અને કિડનીનો આંશિક વિનાશ છે. ડાયાબિટીઝના આ રૂપાંતરના કારણો વિવિધ હોઈ શકે છે. સારવારના અભાવ ઉપરાંત, રેનલ નિષ્ફળતા ઉશ્કેરણી કરી શકે છે:
- ધમનીય હાયપરટેન્શન.
- વારસાગત પરિબળો.
- લોહીમાં ચરબીનું એલિવેટેડ સ્તર.
હાઈ બ્લડ પ્રેશર એ ખૂબ નોંધપાત્ર પરિબળ છે. તે દર્દીના લોહીમાં રહેલા ગ્લુકોઝની માત્રાને સમાન છે. સમયસર બ્લડ પ્રેશર નોર્મલાઇઝેશન ડાયાબિટીઝના મૂત્રપિંડની નિષ્ફળતામાં રૂપાંતરને વિલંબ અથવા સંપૂર્ણપણે દૂર કરી શકે છે. લોહીમાં ચરબીનું ખૂબ જ ઉચ્ચ સ્તર (કોલેસ્ટ્રોલ ધરાવતું) મેસાંગિયમ વધારવામાં ફાળો આપે છે. આ ક્ષતિગ્રસ્ત રેનલ ફંક્શનને ઉશ્કેરે છે અને ડાયાબિટીઝમાં તમામ પ્રકારની ગૂંચવણોનું કારણ બને છે.
કેટલાક કિસ્સાઓમાં, રોગ સામે લડવું ખૂબ મુશ્કેલ છે. વારસાગત પરિબળ મોટી ભૂમિકા ભજવે છે. જો કુટુંબના કોઈ દર્દીને ચોક્કસ સંખ્યાબંધ સંબંધીઓ હોય જે ડાયાબિટીઝ મેલિટસ અથવા રેનલ નિષ્ફળતાથી પીડાય છે, તો તે આપમેળે જોખમ જૂથમાં આવે છે.
આનો અર્થ એ નથી કે રોગ જરૂરી વિકાસ કરશે અને રેનલ નિષ્ફળતા તરફ દોરી જશે. પરંતુ આવા દર્દીને અગાઉથી તેના શરીરમાં થતા ફેરફારોની દેખરેખ રાખવી જરૂરી છે, નિયમિતપણે પરીક્ષણો લે છે અને ડાયગ્નોસ્ટિક્સ થાય છે.
જો કોઈ વ્યક્તિ કિડનીને થતા નુકસાનને નિર્ધારિત કરે છે, તો શક્ય તેટલી વહેલી તકે સારવારના પગલા લેવાનું જરૂરી રહેશે, કારણ કે આ કિસ્સામાં રોગની પ્રગતિ ઝડપી થઈ શકે છે.
સમાવિષ્ટોનું કોષ્ટક
કિડની એ માનવ શરીરમાં એક મહત્વપૂર્ણ અંગ છે. પ્રકાર 1 ડાયાબિટીઝ સાથે, કિડનીને નુકસાન 30% કિસ્સાઓમાં થાય છે, જેમાં પ્રકાર 2 ડાયાબિટીસ 5% છે. ડાયાબિટીસ મેલિટસમાં કિડનીના કાર્યની અવ્યવસ્થા કહેવામાં આવે છે - ડાયાબિટીક નેફ્રોપથી.
શરીરમાં કિડની નીચેના મહત્વપૂર્ણ કાર્યો કરે છે:
- વધારે પાણી કા Removeો
- હાઇડ્રોજન આયનોનું સંતુલન નિયમન કરો, આ સીધા લોહીની એસિડિટીને અસર કરે છે,
- તેઓ પાણીમાં દ્રાવ્ય પદાર્થો, ઝેર, ઇલેક્ટ્રોલાઇટ્સ દૂર કરે છે.
- કિડની બ્લડ પ્રેશર, શરીરમાં પાણી-મીઠું સંતુલન, અને અંતocસ્ત્રાવી કાર્યો કરે છે.
ડાયાબિટીઝ સાથે, કિડની વિકૃત થવાનું શરૂ કરે છે, તેમની દિવાલો જાડી છે. એક મોટું અંગ ગ્લોમેર્યુલી (ગ્લોમેરોલી પ્રવાહીને ફિલ્ટર કરે છે) ની રુધિરકેશિકાઓ ઘટાડવામાં મદદ કરે છે. આ ફેરફારો એ હકીકત તરફ દોરી જાય છે કે સમય જતાં કિડની તેમના કાર્યનો સામનો કરી શકતી નથી, તેઓ ઓછા પ્રવાહીને દૂર કરી શકે છે, જ્યારે શુદ્ધ રક્તનું પ્રમાણ ઘટે છે.
રોગવિજ્ .ાનવિષયક પ્રક્રિયા સૃષ્ટિથી થઈ શકે છે (એસિમ્પટમેટિકલી), શરીરમાં વધારાની ગ્લોમેર્યુલી છે જે રક્ત શુદ્ધિકરણની પ્રક્રિયાઓને સ્થિર કરે છે. કામનો સામનો કરવા માટે વધારાના ગ્લોમેર્યુલી બંધ થયા પછી રોગ પોતાને પ્રગટ કરી શકે છે. આ કિસ્સામાં, માત્ર કિડની જ નહીં, પરંતુ અન્ય અવયવોના કાર્યનું પણ ઉલ્લંઘન છે.
સુગરની માત્રા વધારે હોવા ઉપરાંત, નીચેના પરિબળો કિડનીની કામગીરીને અસર કરે છે.
- લોહીમાં "બેડ" કોલેસ્ટ્રોલની મોટી માત્રા,
- આનુવંશિક વલણ
- હાઈ બ્લડ પ્રેશર.
કિડનીના પેથોલોજીને 3 મુખ્ય પ્રકારોમાં વહેંચવામાં આવે છે:
- એન્જીયોપેથી - મુખ્ય વાહિનીઓને નુકસાન થાય છે, પ્રગતિશીલ એથરોસ્ક્લેરોસિસ મુખ્યત્વે રચાય છે (પ્રકાર 2 ડાયાબિટીસમાં વિશિષ્ટ). કિડનીના વાસકોન્સ્ટ્રિક્શન, ઇસ્કેમિયા (ઓક્સિજન ભૂખમરો) બનાવે છે. બ્લડ પ્રેશર માટે જવાબદાર કોષો ખાસ કરીને ઇસ્કેમિયા માટે સંવેદનશીલ હોય છે. આ કારણોસર, હાયપરટેન્શન વિકસે છે (હાઈ બ્લડ પ્રેશર),
- ડાયાબિટીક નેફ્રોપથી - કિડનીના ફિલ્ટરિંગ ઉપકરણને અસર થાય છે, અને તેનું કારણ ટાઇપ 1 અને ટાઇપ 2 ડાયાબિટીસ છે. નેફ્રોપથીનો વિકાસ રોગના કોર્સની લંબાઈ અને તેની સારવાર પર આધારિત છે. સૌ પ્રથમ, નેફ્રોપથી સાથે, પેશાબમાં પ્રોટીન જોવા મળે છે, વધુ તીવ્ર અભ્યાસક્રમ સાથે, ફંડસમાં ફેરફાર થાય છે અને બ્લડ પ્રેશરમાં વધારો થાય છે. તે નોંધવું યોગ્ય છે કે ફંડસ શરીરમાં એકમાત્ર જગ્યા છે જ્યાં નિષ્ણાત જહાજોની સ્થિતિ ચકાસી શકે છે. આંખમાં ઓળખાતા ફેરફારો રેનલ વાહિનીઓની સમસ્યાઓ સમાન હશે,
- ક્રોનિક પેશાબની નળીઓનો વિસ્તાર ચેપ. ડાયાબિટીઝવાળા વ્યક્તિઓએ રોગપ્રતિકારક શક્તિ ઓછી કરી છે, જ્યારે પેશાબમાં વધુ પ્રમાણમાં ખાંડ એકઠા થાય છે, જેનાથી તે પેથોજેનિક માઇક્રોફલોરા માટે પોષક તત્વોથી સમૃદ્ધ બને છે. આ કારણોસર ચેપી પ્રક્રિયાના વિકાસના જોખમોમાં વધારો થાય છે.
- હાઈ બ્લડ પ્રેશર (હાયપરટેન્શન),
- શરીરમાં પ્રવાહી સ્થિરતાને કારણે પેસ્ટોસિટી (એડીમા) દેખાય છે. આ સ્થિતિમાં, sleepંઘ પછી, દર્દીનો ચહેરો અને ઉપલા અંગો ફૂલે છે. દિવસના સમયે, નીચલા અંગો,
- પેશાબના રંગમાં પરિવર્તન થાય છે. લાલ, ઘેરો બદામી રંગ દેખાઈ શકે છે, જેનો અર્થ એ છે કે પેશાબમાં લોહી છે (ગાંઠની તપાસ કરવાની ખાતરી કરો),
- જીનિટરીનરી ચેપના સંકેતો એ છે કે પેશાબ કરતી વખતે વારંવાર પેશાબ, બર્નિંગ અને દુખાવો. નીચલા પેટ, પેરીનિયમમાં ખેંચાતો દુખાવો છે, પેશાબમાં એક અપ્રિય ગંધ છે,
- પીઠનો દુખાવો દેખાય છે જો અંગના કેપ્સ્યુલ ખેંચાયેલા હોય (પત્થરોની હાજરી, સોજો) અથવા ચેપની હાજરીમાં,
- ત્વચાની કાયમી ખંજવાળ. જો ત્યાં ફોલ્લીઓ ન હોય તો, લક્ષણ કિડનીની નિષ્ફળતાને સૂચવી શકે છે.
રોગના પ્રયોગશાળા સંકેતો.
- પેશાબમાં શ્વેત રક્તકણોની સંખ્યામાં વધારો - એક બળતરા પ્રક્રિયા સૂચવે છે, ચેપની હાજરી,
- પેશાબમાં લાલ રક્તકણો - તેમાં લોહીની હાજરી સૂચવે છે. પ્રોટીન સાથે સંયોજનમાં, તે ગ્લોમેર્યુલોનફ્રીટીસ, ડાયાબિટીક નેફ્રોપથી (કિડનીના ફિલ્ટરિંગ ઉપકરણને અસર કરે છે) ની હાજરી સૂચવે છે. લાલ રક્તકણોની અલગ હાજરી એ અંગને ગાંઠ, પેશી) ને યાંત્રિક નુકસાન સૂચવે છે,
- પેશાબમાં પ્રોટીન એ કિડની રોગનો સૌથી મૂળભૂત સૂચક છે,
- હિમોગ્લોબિન સ્તરમાં ઘટાડો. એનિમિયા કિડનીની નિષ્ફળતા સૂચવી શકે છે,
- ઘટાડેલા કેલ્શિયમ સ્તરવાળા એલિવેટેડ ફોસ્ફરસ સ્તર રોગના અદ્યતન તબક્કાને સૂચવે છે,
- રક્ત યુરિયા, પોટેશિયમ અને ક્રિએટિનાઇનમાં વધારો રેનલ નિષ્ફળતા સૂચવે છે.
- યુરીનાલિસિસ ─ માઇક્રોઆલ્બ્યુમિન્યુરિયા (આલ્બુમિનના પેશાબમાં દેખાવ - બ્લડ પ્રોટીન). તે જાણવું અગત્યનું છે કે ડાયાબિટીઝ પછી ટાઇપ 1 ડાયાબિટીસવાળા દર્દીઓ 5 વર્ષથી વધુ સમય સુધી ચાલે છે અને ટાઇપ 2 ડાયાબિટીઝવાળા બધા લોકોની માઇક્રોઆલ્બ્યુમિન્યુરિયાની હાજરી માટે વાર્ષિક પરીક્ષણ કરવું જોઈએ.
- વિચિત્ર યુરોગ્રાફી (વિરોધાભાસી એજન્ટની રજૂઆત સાથે એક્સ-રે પરીક્ષા). પરીક્ષા દરમિયાન, કિડનીની રચના, પેશાબની નળી અને અન્ય અવયવો સાથે કિડનીની ક્રિયાપ્રતિક્રિયાનું મૂલ્યાંકન કરવામાં આવે છે. અભ્યાસ રેનલ નિષ્ફળતામાં બિનસલાહભર્યું છે,
- અલ્ટ્રાસાઉન્ડ સ્કેન કેલ્કુલી (પથ્થરો), નિયોપ્લાઝમ, પેશાબની નળીઓનો વિસ્તાર ના સંકેતોની હાજરી,
- પંચર કિડની બાયોપ્સી - સ્થાનિક એનેસ્થેસિયા અને અલ્ટ્રાસાઉન્ડ અવલોકન હેઠળ, એક ઈન્જેક્શન કિડનીમાં બનાવવામાં આવે છે અને રેનલ પેશીઓનો નાનો ટુકડો ખેંચાય છે (ип મેચ). પેથોલોજીની તપાસ પેથોલોજીકલ ફેરફારો માટે માઇક્રોસ્કોપ હેઠળ કરવામાં આવે છે,
- સીટી સ્કેન ગાંઠની હાજરી, પત્થરો, રક્ત વાહિનીઓની સ્થિતિ નક્કી કરે છે.
નેફ્રોપથી નીચેની મુશ્કેલીઓનું કારણ બને છે:
- રેટિનોપેથી - ફંડસના જહાજોને નુકસાન,
- ન્યુરોપથી એ નર્વસ સિસ્ટમની અવ્યવસ્થા છે,
- ક્રોનિક પેશાબની નળીઓનો વિસ્તાર ચેપ
- રેનલ નિષ્ફળતા એ સૌથી ભયંકર ગૂંચવણ છે.
કિડનીના નુકસાનના કિસ્સામાં, ડાયાબિટીઝવાળા લોકોને એસીઇ અવરોધકો સૂચવવામાં આવે છે (ઉદાહરણ તરીકે, બેનેઝેપ્રિલ, કેપ્ટોપ્રિલ, એન્લાપ્રિલ), આ દવાઓ બ્લડ પ્રેશર, લોહીમાં આલ્બ્યુમિનનું સ્તર ઘટાડવામાં મદદ કરે છે. ડાયાબિટીક નેફ્રોપથીને કારણે એસીઇ અવરોધકો મૃત્યુમાં 50% ઘટાડો કરે છે.
પરંતુ આ દવાઓની ઘણી આડઅસરો છે: લોહીમાં પોટેશિયમની માત્રામાં વધારો, તીવ્ર ઉધરસ અને અન્ય, આ કિડની અને હૃદયના કામને નકારાત્મક અસર કરે છે. તેથી, એસીઇ અવરોધકોની જગ્યાએ એન્જીયોટેન્સિન 2 રીસેપ્ટર બ્લocકર (લોસોર્ટન, વલસારટન, વગેરે) બદલાય છે.
જો રૂ conિચુસ્ત સારવાર બિનઅસરકારક છે. આત્યંતિક પગલાં - ડાયાલિસિસ (કૃત્રિમ રક્ત શુદ્ધિકરણ પ્રક્રિયા) અને કિડની ટ્રાન્સપ્લાન્ટેશન (ટ્રાન્સપ્લાન્ટેશન) નો ઉપયોગ કરીને દર્દીની સ્થિતિ કથળી રહે છે.
આજે ડાયાલિસિસમાં 2 પ્રકારનાં આચાર છે:
- પેરીટોનિયલ ડાયાલિસિસ. એક કેથેટર જે પ્રવાહી પહોંચાડે છે તે દર્દીની પેટની પોલાણમાં નાખવામાં આવે છે. પેટની દિવાલ દ્વારા મોટા પ્રમાણમાં પ્રવાહીને બહાર કા .વામાં આવે છે, જે શરીરમાંથી તમામ ઝેર અને કચરો દૂર કરે છે. પ્રક્રિયા દરરોજ હાથ ધરવામાં આવે છે, જ્યારે તબીબી સાધનો જંતુરહિત છે કે જેથી ચેપ ન આવે તેની ખાતરી કરવી જરૂરી છે,
- હેમોડાયલિસિસ (કૃત્રિમ કિડની). હોસ્પિટલમાં, દર્દીને નળી દ્વારા ધમનીમાં દાખલ કરવામાં આવે છે, જેના દ્વારા રક્તને ખાસ ફિલ્ટરિંગ ઉપકરણથી સાફ કરવા માટે લેવામાં આવે છે. પહેલાથી શુદ્ધ રક્ત ફરીથી દર્દીના શરીરમાં પ્રવેશ કરે છે. હેમોડાયલિસિસ ચેપનું જોખમ વધારે છે, બ્લડ પ્રેશર ઘટાડે છે.
કિડની પ્રત્યારોપણ દર્દીના સ્વાસ્થ્યમાં નોંધપાત્ર સુધારો કરે છે, પરંતુ આ કામગીરીમાં ખામીઓ છે:
- પ્રત્યારોપણની કિડનીને નકારી કા Theવાની સંભાવના,
- ખર્ચાળ કામગીરી
- "નવી" કિડની હજી પણ ગ્લુકોઝના સંપર્કમાં છે,
- દવાઓ કે જે રોગપ્રતિકારક શક્તિ ઓછી કરે છે (જેથી કિડની ફાટી ન જાય) ડાયાબિટીસના કોર્સ પર નિયંત્રણ જટિલ બનાવે છે.
ડાયાબિટીઝના દર્દીઓએ તેમના આરોગ્યની કાળજીપૂર્વક નિરીક્ષણ કરવું જોઈએ, નીચેના પગલાં લેવા જોઈએ:
- બ્લડ પ્રેશરને નિયંત્રિત કરો,
- બ્લડ શુગરનું નિયમિત માપન કરો
- ચેપ ટાળો
- લોહીમાં "ખરાબ" કોલેસ્ટરોલના સ્તરને મોનિટર કરો.
ડાયાબિટીક નેફ્રોપથીને રોકવા માટે, તમારે ડાયાબિટીસને વળતરના તબક્કામાં સ્થાનાંતરિત કરવાની જરૂર છે (જ્યારે ગ્લુકોઝનું સ્તર સામાન્ય મૂલ્યોની નજીક હોય છે), તમારે આહાર, કસરતનું પાલન કરવું આવશ્યક છે. ખાતરી કરો કે ઇન્જેક્ટેડ ઇન્સ્યુલિન સારી ગુણવત્તાની છે.
કિડનીની બીમારીનો સામનો કરનારા ડોકટરો:
- યુરોલોજિસ્ટ
- નેફ્રોલોજિસ્ટ - કિડની પેથોલોજીનો અભ્યાસ કરે છે, અંગના ઉપકરણને સીધા જ ફિલ્ટર કરે છે. ડાયાબિટીક નેફ્રોપથી, નેફ્રીટીસ અને અન્ય રોગોમાં નિષ્ણાત છે,
- ડાયાલિસિસ નિષ્ણાત
- ટ્રાન્સપ્લાન્ટોલોજિસ્ટ.
નેફ્રોપથી એ ડાયાબિટીઝની સૌથી ભયંકર ગૂંચવણ છે, જે માનવ મૃત્યુ તરફ દોરી જાય છે. જો ત્યાં ખલેલ પહોંચાડતા લક્ષણો હોય, તો તમારે તાત્કાલિક નિષ્ણાતનો સંપર્ક કરવો જોઈએ.
એક ટિપ્પણી મૂકો 2,626
આજે, ડાયાબિટીઝના દર્દીઓમાં વારંવાર ડાયાબિટીસ નેફ્રોપથી જેવા રોગનો સામનો કરવો પડે છે. આ એક ગૂંચવણ છે જે કિડનીની રક્ત વાહિનીઓને અસર કરે છે, અને કિડની નિષ્ફળતા તરફ દોરી શકે છે. ડાયાબિટીઝ અને કિડની એકબીજા સાથે ગા are એકબીજા સાથે સંકળાયેલા છે, જેમ કે ડાયાબિટીઝ મેલિટસવાળા દર્દીઓમાં નેફ્રોપથીની incંચી ઘટના દ્વારા પુરાવા મળે છે. રોગના વિકાસના ઘણા તબક્કાઓ છે, જે વિવિધ લક્ષણો દ્વારા વર્ગીકૃત થયેલ છે. સારવાર જટિલ છે, અને પૂર્વસૂચન મોટા ભાગે દર્દીના પ્રયત્નો પર આધારીત છે.
ડાયાબિટીઝના દર્દીઓ "વધારાના" રોગનો સંકટ લેવાનું જોખમ ચલાવે છે - કિડનીના વાહિનીઓને નુકસાન.
ડાયાબિટીક નેફ્રોપથી એ એક રોગ છે જે રેનલ વાહિનીઓને પેથોલોજીકલ નુકસાન દ્વારા વર્ગીકૃત કરવામાં આવે છે, અને ડાયાબિટીસ મેલિટસની પૃષ્ઠભૂમિ સામે વિકસે છે. સમયસર રીતે રોગનું નિદાન કરવું અગત્યનું છે, કારણ કે ત્યાં રેનલ નિષ્ફળતા થવાનું જોખમ વધારે છે. આ પ્રકારની ગૂંચવણ એ મૃત્યુના સૌથી સામાન્ય કારણોમાંનું એક છે. બધા પ્રકારના ડાયાબિટીસ નેફ્રોપથી સાથે નથી, પરંતુ ફક્ત પ્રથમ અને બીજો પ્રકાર છે. આવા મૂત્રપિંડને નુકસાન 100 માં 15 ડાયાબિટીસના દર્દીઓમાં થાય છે. પુરુષો પેથોલોજી વિકસાવવા માટે વધુ સંવેદનશીલ હોય છે. ડાયાબિટીઝના દર્દીમાં, સમય જતાં, કિડની પેશીઓમાં ડાઘ આવે છે, જે તેમના કાર્યોના ઉલ્લંઘન તરફ દોરી જાય છે.
માત્ર સમયસર, વહેલા નિદાન અને પર્યાપ્ત ઉપચારાત્મક પ્રક્રિયાઓ ડાયાબિટીઝથી કિડનીને મટાડવામાં મદદ કરશે. ડાયાબિટીક નેફ્રોપથીનું વર્ગીકરણ રોગના દરેક તબક્કે લક્ષણોના વિકાસને શોધી કા .વાનું શક્ય બનાવે છે. તે હકીકત ધ્યાનમાં લેવી મહત્વપૂર્ણ છે કે રોગના પ્રારંભિક તબક્કા ઉચ્ચારણ લક્ષણો સાથે નથી. થર્મલ તબક્કે દર્દીને મદદ કરવી લગભગ અશક્ય હોવાથી, ડાયાબિટીઝથી પીડિત લોકોએ તેમના આરોગ્યની કાળજીપૂર્વક નિરીક્ષણ કરવાની જરૂર છે.
ડાયાબિટીક નેફ્રોપથીનું પેથોજેનેસિસ. જ્યારે કોઈ વ્યક્તિ ડાયાબિટીસની શરૂઆત કરે છે, ત્યારે કિડની વધુ તીવ્રતાથી કાર્ય કરવાનું શરૂ કરે છે, જે ગ્લુકોઝની વધેલી માત્રા તેમના દ્વારા ફિલ્ટર થાય છે તે હકીકત દ્વારા સમજાવવામાં આવે છે. આ પદાર્થ ઘણાં પ્રવાહી વહન કરે છે, જે રેનલ ગ્લોમેરોલી પરનો ભાર વધારે છે. આ સમયે, ગ્લોમેર્યુલર પટલ ઘટ્ટ થઈ જાય છે, જેમ નજીકના પેશીઓની જેમ. સમય જતાં આ પ્રક્રિયાઓ ગ્લોમેર્યુલીથી નળીઓનું વિસ્થાપન તરફ દોરી જાય છે, જે તેમની કાર્યક્ષમતાને નબળી પાડે છે. આ ગ્લોમેર્યુલી અન્ય લોકો દ્વારા બદલવામાં આવે છે. સમય જતાં, કિડનીની નિષ્ફળતા વિકસે છે, અને શરીરમાં આત્મ-ઝેર શરૂ થાય છે (યુરેમિયા).
ડાયાબિટીસમાં કિડનીને નુકસાન હંમેશાં થતું નથી. ડ typeક્ટર્સ સંપૂર્ણ નિશ્ચિતતા સાથે કહી શકતા નથી કે આ પ્રકારની જટિલતાઓનું કારણ શું છે. તે માત્ર સાબિત થયું છે કે બ્લડ સુગર ડાયાબિટીઝમાં કિડની પેથોલોજીને સીધી અસર કરતું નથી. થિયરીસ્ટ્સ સૂચવે છે કે ડાયાબિટીક નેફ્રોપથી નીચેની સમસ્યાઓનું પરિણામ છે:
- ક્ષતિગ્રસ્ત લોહીનો પ્રવાહ પહેલા પેશાબમાં વધારો કરે છે, અને જ્યારે કનેક્ટિવ પેશીઓ વધે છે, ગાળણક્રિયા ઝડપથી ઘટાડો થાય છે,
- જ્યારે રક્ત ખાંડ આદર્શની બહાર લાંબી હોય છે, ત્યારે પેથોલોજીકલ બાયોકેમિકલ પ્રક્રિયાઓ વિકસે છે (ખાંડ રક્ત વાહિનીઓનો નાશ કરે છે, લોહીનો પ્રવાહ વિક્ષેપિત થાય છે, નોંધપાત્ર રીતે વધુ ચરબી, પ્રોટીન અને કાર્બોહાઇડ્રેટ્સ કિડનીમાંથી પસાર થાય છે), જે સેલ્યુલર સ્તરે કિડનીના વિનાશ તરફ દોરી જાય છે,
- કિડનીની સમસ્યાઓમાં આનુવંશિક વલણ છે, જે ડાયાબિટીસ મેલિટસ (ઉચ્ચ ખાંડ, મેટાબોલિક પ્રક્રિયાઓમાં ફેરફાર) ની પૃષ્ઠભૂમિ સામે કિડનીની રચનાના ઉલ્લંઘન તરફ દોરી જાય છે.
ડાયાબિટીઝ મેલીટસ અને ક્રોનિક કિડની રોગ થોડા દિવસોમાં વિકસિત થતો નથી, તે 5-25 વર્ષ લે છે. ડાયાબિટીક નેફ્રોપથીના તબક્કાઓ દ્વારા વર્ગીકરણ:
- પ્રારંભિક તબક્કો. લક્ષણો સંપૂર્ણપણે ગેરહાજર છે. ડાયગ્નોસ્ટિક પ્રક્રિયાઓ કિડની અને તેમના તીવ્ર કાર્યમાં લોહીનો પ્રવાહ વધારશે. ડાયાબિટીઝમાં પોલ્યુરિયા પ્રથમ તબક્કાથી વિકાસ કરી શકે છે.
- બીજો તબક્કો.ડાયાબિટીક નેફ્રોપથીના લક્ષણો હજી દેખાતા નથી, પરંતુ કિડની બદલાવાનું શરૂ કરે છે. ગ્લોમેર્યુલીની દિવાલો જાડા થાય છે, કનેક્ટિવ પેશીઓ વધે છે, અને ગાળણક્રિયા વધુ ખરાબ થાય છે.
- પ્રિફ્રોટિક સ્ટેજ. સમયાંતરે વધતા દબાણના રૂપમાં કદાચ પ્રથમ સંકેતનો દેખાવ. આ તબક્કે, કિડનીમાં ફેરફાર હજી પણ ઉલટાવી શકાય તેવું છે, તેમનું કાર્ય સચવાય છે. આ છેલ્લો અવકાશી તબક્કો છે.
- નેફ્રોટિક સ્ટેજ દર્દીઓ સતત હાઈ બ્લડ પ્રેશરની ફરિયાદ કરે છે, સોજો શરૂ થાય છે. સ્ટેજ અવધિ - 20 વર્ષ સુધી. દર્દી તરસ, ઉબકા, નબળાઇ, નીચલા પીઠ, હૃદયના દુખાવાની ફરિયાદ કરી શકે છે. વ્યક્તિ વજન ઘટાડી રહ્યું છે, શ્વાસ લેવામાં તકલીફ દેખાય છે.
- અંતિમ તબક્કો (યુરેમિયા). ડાયાબિટીઝમાં રેનલ નિષ્ફળતા ચોક્કસપણે આ તબક્કે શરૂ થાય છે. પેથોલોજી હાઇ બ્લડ પ્રેશર, એડીમા, એનિમિયા સાથે છે.
ડાયાબિટીઝમાં કિડનીના વાહિનીઓને નુકસાન સોજો, પીઠનો દુખાવો, વજન ઘટાડવું, ભૂખ, પીડાદાયક પેશાબ દ્વારા પ્રગટ થાય છે.
ક્રોનિક ડાયાબિટીક નેફ્રોપથીના સંકેતો:
- માથાનો દુખાવો
- મૌખિક પોલાણમાંથી એમોનિયાની ગંધ,
- હૃદય માં પીડા
- નબળાઇ
- પેશાબ દરમિયાન પીડા
- તાકાત ગુમાવવી
- સોજો
- પીઠનો દુખાવો
- ખાવાની ઇચ્છાનો અભાવ
- ત્વચા બગાડ, શુષ્કતા,
- વજન ગુમાવવું.
પાછા સમાવિષ્ટોના કોષ્ટક પર
ડાયાબિટીસની કિડની સાથેની સમસ્યાઓ અસામાન્ય નથી, તેથી, કોઈપણ બગાડ, પીઠનો દુખાવો, માથાનો દુખાવો અથવા કોઈપણ અગવડતા સાથે, દર્દીએ તરત જ ડ doctorક્ટરની સલાહ લેવી જોઈએ. નિષ્ણાત એનામેનેસિસ એકત્રિત કરે છે, દર્દીની તપાસ કરે છે, ત્યારબાદ તે પ્રાથમિક નિદાન કરી શકે છે, તેની ખાતરી કરવા માટે કે સંપૂર્ણ નિદાન કરવું જરૂરી છે. ડાયાબિટીક નેફ્રોપથીના નિદાનની પુષ્ટિ કરવા માટે, નીચેની પ્રયોગશાળા પરીક્ષણો કરાવવી જરૂરી છે:
- ક્રિએટિનાઇન માટે પેશાબ,
- પેશાબ ખાંડ પરીક્ષણ,
- પેશાબ વિશ્લેષણ માટે આલ્બુમિન (માઇક્રોઆલ્બ્યુમિન),
- ક્રિએટિનાઇન માટે રક્ત પરીક્ષણ.
આલ્બુમિનને નાના વ્યાસનું પ્રોટીન કહેવામાં આવે છે. તંદુરસ્ત વ્યક્તિમાં, કિડની વ્યવહારીક તેને પેશાબમાં પસાર કરતી નથી, તેથી, તેમના કાર્યનું ઉલ્લંઘન પેશાબમાં પ્રોટીનની વધેલી સાંદ્રતા તરફ દોરી જાય છે. તે ધ્યાનમાં રાખવું જોઈએ કે કિડનીની સમસ્યાઓ માત્ર આલ્બ્યુમિનના વધારાને અસર કરતી નથી, તેથી, એકલા આ વિશ્લેષણના આધારે, નિદાન કરવામાં આવે છે. વધુ માહિતીપ્રદ રીતે આલ્બ્યુમિન અને ક્રિએટિનાઇનના ગુણોત્તરનું વિશ્લેષણ કરો. જો તમે આ તબક્કે સારવાર શરૂ કરતા નથી, તો કિડની સમય જતાં ખરાબ કામ કરવાનું શરૂ કરશે, જે પ્રોટીન્યુરિયા તરફ દોરી જશે (મોટા કદના પ્રોટીન પેશાબમાં દ્રશ્યમાન થાય છે). સ્ટેજ 4 ડાયાબિટીક નેફ્રોપથી માટે આ વધુ લાક્ષણિકતા છે.
ડાયાબિટીઝના દર્દીઓના પેશાબમાં ગ્લુકોઝનું નિર્ધારણ સતત લેવું જોઈએ. આનાથી નિરીક્ષણ કરવું શક્ય બને છે કે કિડની અથવા અન્ય અવયવો માટે કોઈ ખતરો છે કે કેમ. સૂચકને દર છ મહિને મોનિટર કરવાની ભલામણ કરવામાં આવે છે. જો ખાંડનું સ્તર લાંબા સમય સુધી isંચું હોય, તો કિડની તેને પકડી શકતી નથી, અને તે પેશાબમાં પ્રવેશ કરે છે. રેનલ થ્રેશોલ્ડ એ ખાંડનું સ્તર છે જે કિડની હવે પદાર્થને પકડી શકશે નહીં. રેનલ થ્રેશોલ્ડ દરેક ચિકિત્સક માટે વ્યક્તિગત રીતે નક્કી કરવામાં આવે છે. ઉંમર સાથે, આ થ્રેશોલ્ડ વધી શકે છે. ગ્લુકોઝ સૂચકાંકોને નિયંત્રિત કરવા માટે, આહાર અને અન્ય નિષ્ણાતની સલાહનું પાલન કરવાની ભલામણ કરવામાં આવે છે.
જ્યારે કિડની નિષ્ફળ થાય છે, ત્યારે ફક્ત તબીબી પોષણ મદદ કરશે નહીં, પરંતુ પ્રારંભિક તબક્કે અથવા કિડનીની સમસ્યાઓથી બચવા માટે, ડાયાબિટીસ માટે કિડની આહારનો સક્રિય રીતે ઉપયોગ થાય છે. આહાર પોષણ ગ્લુકોઝનું સ્તર સામાન્ય કરવામાં અને દર્દીના આરોગ્યને જાળવવામાં મદદ કરશે. આહારમાં ખૂબ પ્રોટીન હોવું જોઈએ નહીં. નીચેના ખોરાકની ભલામણ કરવામાં આવે છે:
- દૂધમાં અનાજ,
- વનસ્પતિ સૂપ
- સલાડ
- ફળ
- ગરમીથી શાકભાજી
- ડેરી ઉત્પાદનો,
- ઓલિવ તેલ.
ડ menuક્ટર દ્વારા મેનૂ વિકસિત કરવામાં આવે છે. દરેક જીવતંત્રની વ્યક્તિગત લાક્ષણિકતાઓ ધ્યાનમાં લેવામાં આવે છે. મીઠાના ઉપયોગ માટેના ધોરણોનું પાલન કરવું મહત્વપૂર્ણ છે, કેટલીકવાર આ ઉત્પાદનને સંપૂર્ણપણે છોડી દેવાની ભલામણ કરવામાં આવે છે. સોયા સાથે માંસને બદલવાની ભલામણ કરવામાં આવે છે.તેને યોગ્ય રીતે પસંદ કરવા માટે સક્ષમ બનવું મહત્વપૂર્ણ છે, કારણ કે સોયા ઘણીવાર આનુવંશિક રૂપે ફેરફાર કરવામાં આવે છે, જે લાભ લાવશે નહીં. ગ્લુકોઝના સ્તરને નિયંત્રિત કરવું જરૂરી છે, કારણ કે પેથોલોજીના વિકાસ માટે તેનો પ્રભાવ નિર્ણાયક માનવામાં આવે છે.
ડાયાબિટીસ માટે કિડનીની સારવાર નિદાન પછી શરૂ થાય છે. ઉપચારનો સાર એ રોગવિજ્ .ાનવિષયક પ્રક્રિયાઓના વધુ વિકાસને અટકાવવા અને રોગની પ્રગતિમાં વિલંબ કરવો છે. બધાંડાયાબિટીઝની પૃષ્ઠભૂમિ સામે વિકસિત રોગોની સારવાર બ્લડ સુગરને નિયંત્રણ કર્યા વગર કરી શકાતી નથી. સતત દબાણનું નિરીક્ષણ કરવું મહત્વપૂર્ણ છે. જો દર્દી આહાર પર હોય, તો ડ doctorક્ટરની ભલામણો સાંભળો, તેને ડાયાબિટીસ નેફ્રોપથીનો સામનો કરવો જ નહીં, કારણ કે પેથોલોજીના વિકાસને ડાયાબિટીસની શરૂઆતથી ઓછામાં ઓછા 6 વર્ષનો સમય જરૂરી છે. આ તબક્કે, ફક્ત આહાર પૂરતો હોઈ શકે છે.
મૂત્રપિંડના વાહિનીઓને ડાયાબિટીસના નુકસાનને મૂત્રવર્ધક પદાર્થ, બીટા-બ્લ ,કર, પ્રેશર નોર્મલાઇઝર્સ, કેલ્શિયમ વિરોધી લોકો દ્વારા દૂર કરવામાં આવે છે.
જેમ જેમ રોગ વધે છે, ત્યાં સુધી કિડની નિષ્ફળ જાય ત્યાં સુધી, ફાર્માસ્યુટિકલ્સની સારવાર ઘણીવાર પૂરતી હોય છે. ACE અવરોધકોનો ઉપયોગ થાય છે. આ દવાઓ બ્લડ પ્રેશર ઘટાડે છે. તેઓ હૃદય અને કિડનીના સારા સંરક્ષક છે. લાંબા સમય સુધી સંપર્કમાં હોવા સાથે દવાઓનો ઉપયોગ કરવો વધુ સારું છે. ડાયાબિટીઝમાં નેફ્રોપથીની સારવાર કેટલીકવાર હાથ ધરવામાં આવે છે:
- મૂત્રવર્ધક પદાર્થ
- કેલ્શિયમ વિરોધી
- હાયપરટેન્શન માટેના સંયુક્ત ઉપાયો,
- એન્જીયોટેન્સિન બ્લocકર્સ,
- બીટા બ્લોકર
જો આ રોગનું નિદાન પછીના તબક્કામાં થાય છે, તો ડાયાબિટીક નેફ્રોપથીની સારવાર હિમોડિઆલિસીસ અથવા પેરીટોનિયલ ડાયાલિસિસ દ્વારા કરવામાં આવે છે. જો શરીરના કાર્યોને જાળવી ન શકાય તો આ કાર્યવાહી કરવામાં આવે છે. કોઈ પણ સંજોગોમાં, આવા દર્દીઓને કિડની ટ્રાન્સપ્લાન્ટની જરૂર હોય છે, જેના પછી લગભગ તમામ દર્દીઓ રેનલ નિષ્ફળતાથી સંપૂર્ણ ઉપચાર કરે છે.
દરેક વ્યક્તિ જાણે છે કે રોગની સારવાર કરતા સારવાર કરવાનું શા માટે વધુ સારું છે. નિવારક પગલા તરીકે, ડોકટરો ભલામણ કરે છે કે ડાયાબિટીઝના દર્દીઓ તેમના બ્લડ સુગરનું સ્તર સામાન્ય મર્યાદામાં જાળવી રાખે છે. આ માટે, પ્રોટીન અને મીઠું ઓછું હોય તેવા આહારનું પાલન કરવું મહત્વપૂર્ણ છે. તેને શારીરિક ઉપચારમાં રોકવાની ભલામણ કરવામાં આવે છે. આલ્કોહોલની માત્રાને મર્યાદિત કરવી મહત્વપૂર્ણ છે; દારૂનો સંપૂર્ણ અસ્વીકાર કરવાની ભલામણ કરવામાં આવે છે. ધૂમ્રપાન છોડવું સારું છે.
સ્વેચનીકોવા એન.વી., સેનકો-લ્યુબાર્સ્કાયા વી.એફ., માલિનોવસ્કાયા એલ.એ. પેથોલોજીકલ મેનોપોઝની સારવાર, યુક્રેનિયન એસએસઆરનું સ્ટેટ મેડિકલ પબ્લિશિંગ હાઉસ - એમ., 2016. - 88 પી.
ગ્યુબરગ્રિટ્સ એ.આય.એ., લાઇનવસ્કી યુ.વી. રોગનિવારક પોષણ. કિવ, પબ્લિશિંગ હાઉસ "હાઇ સ્કૂલ", 1989.
રોઝાનોવ, વી.વી.વી.વી. રોઝાનોવ. સંગ્રહિત કૃતિઓ. વોલ્યુમ 9. સુગર / વી.વી. રોઝાનોવ. - એમ .: પ્રજાસત્તાક, 0. - 464 સી.- નોરા ટેનેનહusસ ડાયાબિટીસને કેવી રીતે હરાવવું (અંગ્રેજીમાંથી ભાષાંતર: નોરા ટેન્નેહોસ. "તમે ડાયાબિટીઝ વિશે શું કરી શકો"). મોસ્કો, ક્રોન-પ્રેસ પબ્લિશિંગ હાઉસ, 1997, 156 પૃષ્ઠો, પરિભ્રમણ 10,000 નકલો.

મને મારી રજૂઆત કરવા દો. મારું નામ એલેના છે. હું 10 વર્ષથી વધુ સમયથી એન્ડોક્રિનોલોજિસ્ટ તરીકે કાર્યરત છું. હું માનું છું કે હું હાલમાં મારા ક્ષેત્રમાં એક વ્યાવસાયિક છું અને હું સાઇટ પરના બધા મુલાકાતીઓને જટિલ અને તેથી કાર્યો નહીં હલ કરવામાં મદદ કરવા માંગું છું. શક્ય તેટલી બધી જરૂરી માહિતી પ્રદાન કરવા માટે સાઇટ માટેની બધી સામગ્રી એકત્રિત કરવામાં આવી છે અને કાળજીપૂર્વક પ્રક્રિયા કરવામાં આવે છે. વેબસાઇટ પર વર્ણવેલ છે તે લાગુ પાડવા પહેલાં, નિષ્ણાતો સાથે ફરજિયાત પરામર્શ હંમેશા જરૂરી છે.
કિડનીના કાર્ય પર ડાયાબિટીઝની અસરો
ઉચ્ચ સુગર લેવલ ડાયાબિટીઝની કિડનીની ગૂંચવણોનું કારણ બને છે. હાઈપરગ્લાયકેમિઆને કારણે, ગાળણક્રિયા માટે જવાબદાર અંગના ભાગોને નુકસાન થાય છે.

લોહી હાનિકારક પદાર્થોથી વધુ ખરાબ રીતે સાફ થાય છે, કચરાના વિસર્જનની પ્રક્રિયા ખોરવાય છે. નશો સુયોજિત થાય છે, પર્યાપ્ત ઉપચારાત્મક પગલાઓની ગેરહાજરીમાં, દર્દી મરી જાય છે.
સમયસર નિયુક્ત ડાયાલિસિસ અથવા અંગ પ્રત્યારોપણ દર્દીના જીવનને બચાવવામાં મદદ કરશે.
તમે અગાઉથી ડાયાબિટીસ સાથે કિડની રોગના વિકાસની શંકા કરી શકો છો. યુરિનાલિસિસ પ્રોટીન અથવા તેના બદલે આલ્બ્યુમિનની હાજરી બતાવશે, જે દર્દીની highંચી સાંદ્રતા ધરાવે છે. ડાયાબિટીઝ માટેનું નિરીક્ષણ પેથોલોજીના વિકાસને નિયંત્રિત કરવામાં મદદ કરે છે.
ડાયાબિટીસ માટે નેફ્રોપથી
વેસ્ક્યુલર સિસ્ટમ પર ઉચ્ચ ખાંડના નુકસાનકારક પ્રભાવોને દરેક જણ જાણે છે. કિડની પણ તેનો અપવાદ નથી. આ અંગ એ જહાજો અને રુધિરકેશિકાઓનું એક વિશાળ નેટવર્ક છે જે હાયપરગ્લાયકેમિઆથી તીવ્ર અસર કરે છે.
આ જટિલ પ્રણાલીને રેનલ ગ્લોમેર્યુલી કહેવામાં આવે છે, તે જ તે છે જે રોજ ઝેર અને ઝેરી પદાર્થોનું લિટર લોહી શુદ્ધ કરે છે.

એક ઉચ્ચ ગ્લુકોઝ સ્તર અંગમાં દબાણમાં વધારો કરવા માટે ઉશ્કેરે છે, તેના કાર્યને વેગ આપે છે. કિડની તેમના કાર્ય સાથે સામનો કરવાનું બંધ કરે છે, પેશીઓના વિનાશની પ્રક્રિયા શરૂ થાય છે. ડાયાબિટીઝમાં રેનલ નિષ્ફળતા છે.
પેથોલોજીનું જોખમ વધારવાનાં કારણો:
ડાયાબિટીસમાં ઇનોવેશન - ફક્ત દરરોજ પીવો.
- આનુવંશિક વલણ એવું જોવા મળ્યું છે કે જીનસમાં રોગ ધરાવતા વધુ લોકોને નેફ્રોપથીથી અસર થાય છે.
- ખરાબ ટેવોની હાજરી.
- પુરુષોમાં રોગ થવાની સંભાવના વધારે હોય છે.
- પેશાબની નળીઓનો વિસ્તાર ચેપ.
- હાઈ બ્લડ પ્રેશરનું વલણ.
- વધારે વજનની હાજરી.
રોગના વિકાસની શંકા કરવી મુશ્કેલ છે. વર્ષોથી, લોકો તોળાઈ રહેલી સમસ્યા વિશે જાગૃત નથી, ડાયાબિટીસ અને કિડની રોગના લક્ષણો સંપૂર્ણપણે ગેરહાજર છે.

થોડા વર્ષો પછી, દર્દીએ નશોના ચિહ્નોની નોંધ લીધી, વ્યક્ત કરી:
- ભૂખ ઓછી. એક વખત સ્વાદિષ્ટ ભોજન માટેનો તીવ્ર પ્રેમ, ખાવાનો ઇનકાર કરીને ઝડપથી બદલાઈ જાય છે.
- સુસ્તી. કેટલીક નબળાઇ અને થાકની લાગણી દર્દીને સતાવે છે.
- મો inામાં એક વિચિત્ર સ્વાદ. મૌખિક પોલાણમાં સ્વાદની અપ્રિય સંવેદના દર્દીને અગવડતા લાવે છે.
- વારંવાર પેશાબ કરવો. ખાસ કરીને રાત્રે, શૌચાલયની સફર નોંધપાત્ર રીતે વધુ વારંવાર થાય છે.
રોગની મહત્તમ અભિવ્યક્તિ શરૂઆત પછી 15 થી 20 વર્ષની વચ્ચે થાય છે. અંગમાં પરિવર્તન ન શકાય તેવું બની જાય છે, દર્દીને ગંભીર નશો, સોજો અને હાયપરટેન્શનના લક્ષણો દ્વારા સતાવવામાં આવે છે.
ડાયગ્નોસ્ટિક્સ
પ્રારંભિક તબક્કે ડાયાબિટીઝમાં કિડની રોગની તપાસ કરવી જરૂરી છે, નહીં તો સારવાર મોડી શરૂ થશે. આ માટે, માઇક્રોઆલ્બ્યુમિન્યુરિયા માટે વિશ્લેષણનો ઉપયોગ કરવામાં આવે છે, તે વર્ષમાં ઓછામાં ઓછા એક વખત તમામ ડાયાબિટીસના દર્દીઓ માટે કરવામાં આવે છે. ટાઇપ 1 ડાયાબિટીઝ માટે કિડની તપાસવાની ભલામણ દર વર્ષે કરવામાં આવે છે, ટાઇપ 2 ડાયાબિટીઝમાં આ અંગના રોગનું નિરીક્ષણ દર 6 મહિનામાં થવું જોઈએ.

જ્યારે વિશ્લેષણમાં દરરોજ 30 મિલિગ્રામથી વધુનો વધારો દેખાય છે, ત્યારે એક વધારાનો અભ્યાસ સૂચવવામાં આવે છે - રેબર્ગ પરીક્ષણ. આ પ્રક્રિયા તમને કલાક દીઠ અથવા આખો દિવસ પેશાબ એકત્રિત કરીને રેનલ ગ્લોમેર્યુલીની કામગીરીનું મૂલ્યાંકન કરવાની મંજૂરી આપે છે. તે જ સમયે, લોહી નસોમાંથી ખેંચાય છે અને લોહીમાં ક્રિએટિનાઇનના સ્તરનું મૂલ્યાંકન કરવામાં આવે છે.
ડાયાબિટીસના કિડની રોગને પાયલોનેફ્રીટીસથી કેવી રીતે તફાવત કરવો? આ કરવાની ઘણી રીતો છે:
- રક્ત પરીક્ષણ. બળતરા (સફેદ રક્તકણો) ની હાજરીની તપાસ કરવામાં આવી રહી છે.
- યુરીનલિસિસ બેક્ટેરિયાની સામગ્રી બતાવે છે.
એક મહત્વપૂર્ણ મુદ્દો એ નેફ્રોપેથીના વિકાસનું નિરીક્ષણ છે. આ કરવા માટે, ડ doctorક્ટર લોહીમાં આલ્બ્યુમિનમાં ફેરફાર, પેશાબમાં પ્રોટીનનું નિરીક્ષણ કરે છે. જો સૂચકાંકો સતત વધતા જાય છે, તો કિડનીમાં ફેરફાર જટિલ છે, ડાયાબિટીસ સાથે પેશાબમાં લોહી દેખાઈ શકે છે.
આવા ફેરફારો માટે કિડની બાયોપ્સીની જરૂર હોય છે. પ્રક્રિયા પાતળા સોયનો ઉપયોગ કરીને હાથ ધરવામાં આવે છે, જે અભ્યાસ માટે અંગનો ભાગ લે છે.
ઉપચારનો આધાર ખાંડના સ્તરને ઘટાડવામાં રહેલો છે, એટલે કે અંતર્ગત નિદાનને સુધારવામાં. એન્ડોક્રિનોલોજિસ્ટ અથવા ચિકિત્સક વ્યાપક સારવાર પ્રદાન કરે છે, કોલેસ્ટરોલ અને દર્દીના દબાણને ઓછું કરવામાં મદદ કરે છે.
અમે અમારી સાઇટના વાચકોને ડિસ્કાઉન્ટ ઓફર કરીએ છીએ!

જ્યારે રોગ પ્રગતિશીલ હોય છે, ત્યારે દર્દી નેફ્રોલોજિસ્ટ દ્વારા અવલોકન કરવાનું શરૂ કરે છે. તે ડાયાબિટીઝમાં કિડનીના નુકસાનને રોકવા માટે એક વ્યાપક સારવાર સૂચવે છે. પોષણમાં સુધારણા, મેટાબોલિક પ્રક્રિયાઓ, જીવનશૈલી, દવા સૂચવવામાં આવે છે.
જ્યારે રોગનો તબક્કો તેની પરાકાષ્ઠાએ પહોંચે છે, ત્યારે તાત્કાલિક ડાયાલિસિસ અથવા અંગ પ્રત્યારોપણની જરૂર હોય છે. આ પગલાં દર્દીનું જીવન લંબાવવામાં અને કિડની નિષ્ફળતાથી શરીરને મદદ કરશે.
તેઓ તબીબી સંસ્થામાં પ્રક્રિયા હાથ ધરે છે, નમૂના લીધા પછી, લોહી શુદ્ધિકરણ માટે વિશેષ ઉપકરણમાં પ્રવેશ કરે છે. પછી તે દર્દીને પાછા મોકલવામાં આવે છે. આ પદ્ધતિ અનુકૂળ છે કે તેને દૈનિક દિનચર્યાની જરૂર નથી, અઠવાડિયામાં ફક્ત 2 અથવા 3 કાર્યવાહી પૂરતી છે.
કિડની ટ્રાન્સપ્લાન્ટ એ ખૂબ અસરકારક રીત છે. ડાયાબિટીઝમાં કિડની નિષ્ફળતા માટેની આ શ્રેષ્ઠ સારવાર છે. પ્રત્યક્ષ ગેરલાભ એ પ્રત્યારોપણ પછી costંચી કિંમત અને શક્ય ગૂંચવણો છે.
દવાઓ
રોગને ગંભીર બિંદુ પર ન લાવવા, રોગનું નિરીક્ષણ અને નિવારણ કરવું મહત્વપૂર્ણ છે.

નેફ્રોપથી સાથે, ડ doctorક્ટર એક વ્યાપક ઉપચાર સૂચવે છે, તેમાં શામેલ છે:
- બ્લડ પ્રેશરનું સામાન્યકરણ. એસીઇ અવરોધકો, સેલ્યુરેટિક્સ, કેલ્શિયમ ચેનલ બ્લocકર્સ - દવાઓના આ જૂથો દર્દીની લાક્ષણિકતાઓ, ઘટકો પ્રત્યેની તેની પ્રતિક્રિયાના આધારે સૂચવવામાં આવે છે.
- શરીરમાંથી કોલેસ્ટરોલ દૂર. આ માટે, સ્ટેટિન્સ સૂચવવામાં આવે છે.
- રેનલ ગ્લોમેરોલીની અભેદ્યતાની સ્થાપના. કિડનીમાં ડાયાબિટીઝની ગૂંચવણો રોકવા માટે ઉપરોક્ત પદ્ધતિઓનો હંમેશા ઉપયોગ થતો નથી. આ કિસ્સામાં, નેફ્રોપ્રોટેક્ટર્સ કે જે પેશાબમાં પ્રોટીનની માત્રા ઘટાડવામાં મદદ કરશે તે યોગ્ય છે.
- પ્રેરણા ઉપચાર. તમને બોડી ઇલેક્ટ્રોલાઇટ્સનું સંતુલન સંતુલિત કરવાની મંજૂરી આપે છે. ઉણપ અથવા અતિશય ભંડોળના આધારે, પદાર્થોના નસમાં વહીવટ સૂચવવામાં આવે છે. આ પદ્ધતિ ડાયાબિટીઝવાળા કિડનીને સહાય કરવામાં મદદ કરે છે.
દરેક પ્રકારની સારવારનો ઉપયોગ બંને અલગથી અને બાકીના સંયોજનમાં થાય છે.
લોક ઉપાયો
અલબત્ત, તબીબી સારવાર વિના બીમારી સામે લડવું અશક્ય છે. પરંતુ લોક ઉપચાર બળતરા પ્રક્રિયાઓને ઘટાડવા, સુખાકારીમાં વધુ સુધારો કરવામાં મદદ કરશે.


આ કરવા માટે, એક હર્બલ પ્રેરણા તૈયાર કરો:
- સેન્ટ જ્હોન વtર્ટ, યારો ફૂલો સાથે ખીજવવું. હર્બ્સ ઉકળતા પાણીના 250 મિલીલીટરમાં ઉકાળવામાં આવે છે, સવારે અને સાંજે એક ચમચી લેવામાં આવે છે. સારવાર ઓછામાં ઓછી 20 દિવસ સુધી કરવામાં આવે છે.
- કમ્ફ્રે medicષધીય, શણના બીજ અને બેરબેરી પાંદડા મિશ્રિત થાય છે (સમાન પ્રમાણમાં). ઉકળતા પાણીના 250 મિલીલીટરમાં ઉકાળવામાં આવે છે, રિસેપ્શન એક મહિના માટે બનાવવામાં આવે છે, દિવસ દરમિયાન નાના ભાગોમાં.
- તડબૂચની છાલ અંધારાવાળી જગ્યાએ 200 મિલી પાણીનો આગ્રહ રાખે છે. દિવસમાં ઘણી વખત લો.
યાદ રાખવાની મુખ્ય વસ્તુ એ છે કે ડાયાબિટીઝમાં રેનલ નિષ્ફળતાની સારવાર માત્ર એક નિષ્ણાતને સોંપવી જોઈએ. અંગ herષધિઓ સહિત ઉપચારાત્મક એજન્ટોના ઉપયોગ માટે ખૂબ જ સંવેદનશીલ છે. સ્વ-ભંડોળ ઘણું વધારે કરી શકે છે.
તે ઉપચારના એક મહત્વપૂર્ણ ઘટક - પોષણનો ઉલ્લેખ કરવા યોગ્ય છે. ડાયાબિટીસ મેલિટસમાં કિડનીની ગૂંચવણો મુખ્ય નિદાનને લીધે થાય છે, તેથી તેના અભિવ્યક્તિઓ ઘટાડવા જોઈએ.

આ કરવા માટે, ખોરાક રાંધવા:
- એક દંપતી માટે
- રસોઈ પદ્ધતિ
- માઇક્રોવેવ પકાવવાની નાની ભઠ્ઠી માં
- ક્વેંચિંગનો ઉપયોગ કરીને
- પકાવવાની નાની ભઠ્ઠી માં ગરમીથી પકવવું.
દર્દીએ અનાજ, શાકભાજી, માંસ અને માછલી ખાવી જોઈએ. સવારે મર્યાદિત માત્રામાં ખાવા માટેના ફળો. ખાદ્ય પદાર્થોનું પ્રમાણ જથ્થા દ્વારા નિયંત્રિત થાય છે; વિશાળ ભાગમાં ન ખાઓ.
પૂરતા પ્રમાણમાં પ્રવાહી, ડેરી ઉત્પાદનો (ફેટી ખાટા ક્રીમ અને ક્રીમ સિવાય) નો ઉપયોગ કરવા માટે. માંસ અને માછલી ચરબી વિનાની વિવિધતા કરતાં વધુ પ્રાધાન્યવાન છે, આહારનો આધાર શાકભાજી હોવો જોઈએ.
નિવારણ અને ભલામણો
તમારા સ્વાસ્થ્યની સંભાળ રોગોના નિદાનથી શરૂ થાય છે. ડાયાબિટીઝમાં સમયસર શોધાયેલ કિડની રોગ સમયસર ઉપચારોના ઉપાયની બાંયધરી છે.

વિશે ભૂલશો નહીં:
- સુગર નિયંત્રણ. ડાયાબિટીઝની સારવાર જરૂરી છે, કારણ કે તે આ રોગનું મૂળ કારણ છે.
- દબાણ સર્જનો માટે જુઓ. ડ્રગ્સની મદદથી સૂચકાંકોને સામાન્ય જાળવવું જોઈએ.
- પોષણ. તે ગ્લુકોઝ છે જે કિડનીને વિનાશક રીતે અસર કરે છે, આહાર સ્થાપિત કરવો જરૂરી છે.
મુખ્ય નિદાનનો સામનો કરવા માટેના સમયસર પગલાં નેફ્રોપથીના વિકાસ અને કિડની પર ડાયાબિટીઝના પ્રભાવને અટકાવશે. ફક્ત એક ડ doctorક્ટર જ યોગ્ય ઉપચાર સૂચવે છે અને દર્દીના સ્વાસ્થ્યને જાળવી શકે છે.

ડાયાબિટીઝ હંમેશા જીવલેણ ગૂંચવણો તરફ દોરી જાય છે.અતિશય બ્લડ સુગર અત્યંત જોખમી છે.
એરોનોવા એસ.એમ. ડાયાબિટીઝની સારવાર વિશે ખુલાસો આપ્યો. સંપૂર્ણ વાંચો
થિયરી: ન્યૂનતમ આવશ્યક
કિડની લોહીમાંથી નકામા ઉત્પાદનોને ફિલ્ટર કરવામાં અને પેશાબ દ્વારા તેને દૂર કરવામાં સામેલ છે. તેઓ એરિથ્રોપોટિન હોર્મોન પણ ઉત્પન્ન કરે છે, જે લાલ રક્તકણો - લાલ રક્તકણોના દેખાવને ઉત્તેજિત કરે છે.
લોહી સમયાંતરે કિડનીમાંથી પસાર થાય છે, જે તેનાથી કચરો દૂર કરે છે. શુદ્ધ રક્ત આગળ ફરે છે. ઝેર અને મેટાબોલિક ઉત્પાદનો, તેમજ વધુ મીઠું, મોટા પ્રમાણમાં પાણીમાં ભળી જાય છે, પેશાબ બનાવે છે. તે મૂત્રાશયમાં વહે છે, જ્યાં તે અસ્થાયી રૂપે સંગ્રહિત છે.
દરેક કિડનીમાં નેફ્રોન તરીકે ઓળખાતા લગભગ એક મિલિયન ફિલ્ટર તત્વો હોય છે. નાના રક્ત વાહિનીઓ (રુધિરકેશિકાઓ) નું ગ્લોમેરૂલસ એ નેફ્રોનના ઘટકોમાંનું એક છે. ગ્લોમેર્યુલર ગાળણક્રિયા દર એ એક મહત્વપૂર્ણ સૂચક છે જે કિડનીની સ્થિતિ નક્કી કરે છે. તે રક્તમાં ક્રિએટિનાઇનની સામગ્રીના આધારે ગણવામાં આવે છે.
ક્રિએટિનાઇન એ બ્રેકડાઉન ઉત્પાદનોમાંથી એક છે જે કિડની ઉત્સર્જન કરે છે. રેનલ નિષ્ફળતામાં, તે અન્ય કચરોના ઉત્પાદનો સાથે લોહીમાં એકઠું થાય છે, અને દર્દી નશોના લક્ષણોની અનુભૂતિ કરે છે. ડાયાબિટીઝ, ચેપ અથવા અન્ય કારણોસર કિડનીની સમસ્યાઓ થઈ શકે છે. આ દરેક કેસમાં, રોગની તીવ્રતાના આકારણી માટે ગ્લોમેર્યુલર ગાળણક્રિયા દર માપવામાં આવે છે.




કિડની પર ડાયાબિટીઝ કેવી રીતે અસર કરે છે?
બ્લડ સુગરમાં વધારો કિડનીના ફિલ્ટરિંગ તત્વોને નુકસાન પહોંચાડે છે. સમય જતાં, તેઓ અદૃશ્ય થઈ જાય છે અને તેને ડાઘ પેશીઓ દ્વારા બદલવામાં આવે છે, જે કચરાના લોહીને શુદ્ધ કરી શકતા નથી. જેટલા ઓછા ફિલ્ટર તત્વો બાકી છે, કિડની વધુ ખરાબ કામ કરે છે. અંતે, તેઓ કચરો દૂર કરવા અને શરીરનો નશો થાય છે તેનો સામનો કરવાનું બંધ કરે છે. આ તબક્કે, દર્દીને રિપ્લેસમેન્ટ થેરેપીની જરૂર પડે છે જેથી મૃત્યુ ન થાય - ડાયાલિસિસ અથવા કિડની પ્રત્યારોપણ.
સંપૂર્ણ રીતે મૃત્યુ પામે તે પહેલાં, ફિલ્ટર તત્વો “લિક” થાય છે, તે “લિક” થવાનું શરૂ કરે છે. તેઓ પેશાબમાં પ્રોટીન પસાર કરે છે, જે ત્યાં ન હોવો જોઈએ. એટલે કે, ઉચ્ચ એકાગ્રતામાં આલ્બ્યુમિન.
માઇક્રોઆલ્બ્યુમિન્યુરિયા એ દરરોજ 30-300 મિલિગ્રામની માત્રામાં પેશાબમાં આલ્બ્યુમિનનું વિસર્જન છે. પ્રોટીન્યુરિયા - આલ્બ્યુમિન દરરોજ 300 મિલિગ્રામથી વધુની માત્રામાં પેશાબમાં જોવા મળે છે. જો સારવાર સફળ થાય તો માઇક્રોઆલ્બ્યુમિન્યુરિયા બંધ થઈ શકે છે. પ્રોટીન્યુરિયા એ વધુ ગંભીર સમસ્યા છે. તે ઉલટાવી શકાય તેવું માનવામાં આવે છે અને સંકેતો છે કે દર્દી રેનલ નિષ્ફળતાના વિકાસના માર્ગ પર આગળ વધ્યો છે.

ડાયાબિટીઝનું નિયંત્રણ જેટલું ખરાબ છે, અંતિમ તબક્કામાં રેનલ નિષ્ફળતાનું જોખમ વધારે છે અને તે ઝડપથી થઈ શકે છે. ડાયાબિટીઝના દર્દીઓમાં સંપૂર્ણ કિડની નિષ્ફળતાનો સામનો કરવાની સંભાવના ખરેખર ખૂબ વધારે નથી. કારણ કે રેનલ રિપ્લેસમેન્ટ થેરેપીની જરૂર હોય તે પહેલાં તેમાંથી મોટાભાગના લોકો હાર્ટ એટેક અથવા સ્ટ્રોકથી મૃત્યુ પામે છે. જો કે, જે દર્દીઓમાં ડાયાબિટીસ ધૂમ્રપાન અથવા લાંબા સમય સુધી પેશાબની નળીઓનો વિસ્તાર ચેપ સાથે જોડાય છે માટે જોખમ વધારે છે.
ડાયાબિટીક નેફ્રોપથી ઉપરાંત, રેનલ ધમની સ્ટેનોસિસ પણ હોઈ શકે છે. આ કિડનીને ખવડાવતા એક અથવા બંને ધમનીઓના એથરોસ્ક્લેરોટિક તકતીઓનું અવરોધ છે. તે જ સમયે, બ્લડ પ્રેશર ખૂબ વધી જાય છે. હાયપરટેન્શન માટેની દવાઓ મદદ કરશે નહીં, પછી ભલે તમે તે જ સમયે અનેક પ્રકારની શક્તિશાળી ગોળીઓ લો.
રેનલ ધમની સ્ટેનોસિસ ઘણીવાર સર્જિકલ સારવારની જરૂર હોય છે. ડાયાબિટીઝ આ રોગનું જોખમ વધારે છે, કારણ કે તે કિડનીને ખવડાવતા વાહિનીઓ સહિત એથરોસ્ક્લેરોસિસના વિકાસને ઉત્તેજિત કરે છે.
ટાઇપ 2 ડાયાબિટીસ કિડની
લાક્ષણિક રીતે, ટાઇપ 2 ડાયાબિટીસ કેટલાક વર્ષો સુધી છૂપી રીતે આગળ વધે છે ત્યાં સુધી તે શોધાય અને તેની સારવાર ન થાય. આ બધા વર્ષો, ગૂંચવણો ધીમે ધીમે દર્દીના શરીરનો નાશ કરે છે. તેઓ કિડનીને બાયપાસ કરતા નથી.
અંગ્રેજી ભાષાની સાઇટ્સ અનુસાર, નિદાન સમયે, ટાઈપ 2 ડાયાબિટીસવાળા 12% દર્દીઓમાં પહેલાથી માઇક્રોઆલ્બ્યુમિનેરિયા હોય છે, અને 2% લોકોને પ્રોટીન્યુરિયા હોય છે. રશિયન બોલતા દર્દીઓમાં, આ સૂચકાંકો અનેક ગણા વધારે છે. કારણ કે પશ્ચિમી દેશોમાં નિયમિતપણે નિવારક તબીબી પરીક્ષાઓ લેવાની ટેવ હોય છે.આને લીધે, તેઓ લાંબા ગાળાની બીમારીઓ શોધે તેવી શક્યતા વધારે છે.
ટાઇપ 2 ડાયાબિટીઝને કિડનીની લાંબી બીમારીના વિકાસ માટેના અન્ય જોખમ પરિબળો સાથે જોડી શકાય છે:
- હાઈ બ્લડ પ્રેશર
- હાઈ બ્લડ કોલેસ્ટરોલ,
- નજીકના સંબંધીઓમાં કિડની રોગના કેસો હતા,
- કુટુંબમાં પ્રારંભિક હાર્ટ એટેક અથવા સ્ટ્રોકના કિસ્સા બન્યા છે,
- ધૂમ્રપાન
- સ્થૂળતા
- અદ્યતન વય.

ટાઇપ 2 અને ટાઇપ 1 ડાયાબિટીસમાં કિડનીની ગૂંચવણો વચ્ચે શું તફાવત છે?
પ્રકાર 1 ડાયાબિટીસમાં, કિડનીની ગૂંચવણો સામાન્ય રીતે રોગની શરૂઆત પછી 5-15 વર્ષ પછી થાય છે. પ્રકાર 2 ડાયાબિટીસમાં, આ ગૂંચવણો ઘણીવાર નિદાન પછી તરત જ ઓળખવામાં આવે છે. કારણ કે પ્રકાર 2 ડાયાબિટીસ સામાન્ય રીતે સુક્ષ્મ સ્વરૂપમાં ઘણાં વર્ષો સુધી રહે છે, દર્દી તેના બ્લડ શુગરની તપાસ માટેનાં લક્ષણો અને અનુમાનની નોંધ લે છે. નિદાન થાય ત્યાં સુધી અને સારવાર શરૂ ન થાય ત્યાં સુધી, આ રોગ કિડની અને આખા શરીરને મુક્તપણે નાશ કરે છે.
ટાઇપ 2 ડાયાબિટીઝ એ ટાઇપ 1 ડાયાબિટીઝ કરતા ઓછી ગંભીર બીમારી છે. જો કે, તે ઘણી વખત 10 વાર થાય છે. ટાઇપ 2 ડાયાબિટીસના દર્દીઓ ડાયાલિસિસ કેન્દ્રો અને કિડની ટ્રાન્સપ્લાન્ટ નિષ્ણાતો દ્વારા પીરસવામાં આવેલા દર્દીઓનું સૌથી મોટું જૂથ છે. પ્રકાર 2 ડાયાબિટીઝનો રોગચાળો સમગ્ર વિશ્વમાં અને રશિયન બોલતા દેશોમાં તીવ્ર બની રહ્યો છે. આ નિષ્ણાતોના કામમાં વધારો કરે છે જે કિડનીની ગૂંચવણોનો ઉપચાર કરે છે.
પ્રકાર 1 ડાયાબિટીસમાં, જે દર્દીઓ બાળપણ અને કિશોરાવસ્થામાં રોગ વિકસાવતા હોય છે, તેઓ મોટા ભાગે નેફ્રોપથી અનુભવે છે. જે લોકોમાં પુખ્તવયે 1 ડાયાબિટીસ હોય છે, તેમનામાં કિડનીની સમસ્યાઓનું જોખમ ખૂબ વધારે નથી.
લક્ષણો અને નિદાન
પ્રથમ મહિના અને વર્ષોમાં, ડાયાબિટીક નેફ્રોપથી અને માઇક્રોઆલ્બ્યુમિન્યુરિયા કોઈ લક્ષણો લાવતા નથી. જ્યારે રેનલ નિષ્ફળતાનો અંતિમ તબક્કો હાથમાં હોય ત્યારે જ દર્દીઓને સમસ્યાઓ દેખાય છે. શરૂઆતમાં, લક્ષણો અસ્પષ્ટ હોય છે, જે ઠંડા અથવા તીવ્ર થાક જેવું લાગે છે.
ડાયાબિટીક નેફ્રોપથીના પ્રારંભિક સંકેતો:
- નબળાઇ, થાક,
- અસ્પષ્ટ વિચારસરણી
- પગ સોજો
- હાઈ બ્લડ પ્રેશર
- વારંવાર પેશાબ કરવો,
- રાત્રે શૌચાલયની વારંવાર આવવાની જરૂરિયાત,
- ઇન્સ્યુલિન અને ખાંડ ઘટાડતી ગોળીઓના ડોઝમાં ઘટાડો,
- નબળાઇ, મલમ અને એનિમિયા,
- ત્વચા ખંજવાળ, ફોલ્લીઓ.
થોડા દર્દીઓ શંકા કરી શકે છે કે આ લક્ષણો ક્ષતિગ્રસ્ત રેનલ ફંક્શનને કારણે થાય છે.
જો કિડની ડાયાબિટીઝ સાથે કામ કરવાનું બંધ કરે તો શું થાય છે?
ડાયાબિટીસના દર્દીઓ જે નિયમિતપણે લોહી અને પેશાબની પરીક્ષા લેવામાં આળસ લે છે તે છેલ્લા તબક્કા સુધી ખુશ અજ્oranceાનમાં રહી શકે છે, ટર્મિનલ રેનલ નિષ્ફળતાની શરૂઆત. જો કે, અંતે, કિડની રોગથી થતા નશોના સંકેતો સ્પષ્ટ થાય છે:
- નબળી ભૂખ, વજન ઓછું કરવું,
- ત્વચા શુષ્ક અને સતત ખંજવાળ આવે છે,
- તીવ્ર સોજો, સ્નાયુઓની ખેંચાણ,
- આંખો હેઠળ સોજો અને બેગ,
- auseબકા અને omલટી
- ક્ષતિગ્રસ્ત ચેતના.
ડાયાબિટીક નેફ્રોપથી દરમિયાન બ્લડ શુગર કેમ ઓછું થાય છે?
ખરેખર, રેનલ નિષ્ફળતાના છેલ્લા તબક્કામાં ડાયાબિટીક નેફ્રોપથી સાથે, બ્લડ સુગરનું સ્તર ઘટી શકે છે. બીજા શબ્દોમાં કહીએ તો, ઇન્સ્યુલિનની જરૂરિયાત ઓછી થઈ છે. તેની માત્રા ઘટાડવી જરૂરી છે જેથી કોઈ હાઇપોગ્લાયકેમિઆ ન હોય.
આવું કેમ થઈ રહ્યું છે? ઇન્સ્યુલિન યકૃત અને કિડનીમાં નાશ પામે છે. જ્યારે કિડની ખરાબ રીતે નુકસાન થાય છે, ત્યારે તેઓ ઇન્સ્યુલિન ઉત્સર્જન કરવાની ક્ષમતા ગુમાવે છે. આ હોર્મોન લોહીમાં લાંબા સમય સુધી રહે છે અને કોશિકાઓને ગ્લુકોઝ શોષવા માટે ઉત્તેજીત કરે છે.
ટર્મિનલ રેનલ નિષ્ફળતા એ ડાયાબિટીસના દર્દીઓ માટે આપત્તિ છે. ઇન્સ્યુલિનની માત્રા ઓછી કરવાની ક્ષમતા માત્ર થોડી આરામ છે.
કયા પરીક્ષણો પસાર થવાની જરૂર છે? પરિણામો કેવી રીતે ડિક્રિપ્ટ કરવા?
સચોટ નિદાન કરવા અને અસરકારક સારવારની પસંદગી કરવા માટે, તમારે પરીક્ષણો પસાર કરવાની જરૂર છે:
- પેશાબમાં પ્રોટીન (આલ્બ્યુમિન),
- પેશાબમાં આલ્બુમિન અને ક્રિએટિનાઇનનું પ્રમાણ,
- રક્ત ક્રિએટિનાઇન.
ક્રિએટિનાઇન એ કિડનીમાં શામેલ પ્રોટીનનાં વિરામ ઉત્પાદનોમાંનું એક છે. લોહીમાં ક્રિએટિનાઇનનું સ્તર, તેમજ એક વ્યક્તિની ઉંમર અને લિંગને જાણીને, તમે ગ્લોમેર્યુલર ફિલ્ટરેશન રેટની ગણતરી કરી શકો છો.આ એક મહત્વપૂર્ણ સૂચક છે, જેના આધારે ડાયાબિટીક નેફ્રોપથીનો તબક્કો નક્કી કરવામાં આવે છે અને સારવાર સૂચવવામાં આવે છે. ડ doctorક્ટર અન્ય પરીક્ષણો પણ લખી શકે છે.
| પેશાબમાં આલ્બ્યુમિનની સાંદ્રતા, મિલિગ્રામ / એલ | પેશાબમાં આલ્બ્યુમિન અને ક્રિએટિનાઇનનું પ્રમાણ, મિલિગ્રામ / મોલ | |
|---|---|---|
| ધોરણ | 20 ની નીચે | 2.5 ની નીચે (પુરુષો) |
3.5. Bel (મહિલાઓ) ની નીચે
3.5-25.0 (સ્ત્રીઓ)
ઉપર સૂચિબદ્ધ રક્ત અને પેશાબની તપાસની તૈયારીમાં, તમારે ગંભીર શારીરિક શ્રમ અને આલ્કોહોલના સેવનથી 2-3 દિવસ સુધી દૂર રહેવાની જરૂર છે. નહિંતર, પરિણામો તેના કરતાં વધુ ખરાબ હશે.
 કિડનીમાં ગ્લોમેર્યુલર ફિલ્ટરેશનનો દર શું છે?
કિડનીમાં ગ્લોમેર્યુલર ફિલ્ટરેશનનો દર શું છે?
ક્રિએટિનાઇન માટે રક્ત પરીક્ષણના પરિણામ સ્વરૂપ, સામાન્ય શ્રેણી તમારા લિંગ અને વયને ધ્યાનમાં લેતા સૂચવવામાં આવવી જોઈએ, અને કિડનીના ગ્લોમેર્યુલર ગાળણક્રિયાની ગણતરી કરવી જોઈએ. Theંચો દર, વધુ સારો.
માઇક્રોઆલ્બ્યુમિન્યુરિયા શું છે?
માઇક્રોઆલ્બ્યુમિન્યુરિયા એ ઓછી માત્રામાં પેશાબમાં પ્રોટીન (આલ્બ્યુમિન) નો દેખાવ છે. તે ડાયાબિટીઝ કિડનીને નુકસાનનું પ્રારંભિક લક્ષણ છે. તે હાર્ટ એટેક અને સ્ટ્રોક માટેનું જોખમકારક પરિબળ માનવામાં આવે છે. માઇક્રોઆલ્બ્યુમિન્યુરિયાને ઉલટાવી શકાય તેવું માનવામાં આવે છે. દવાઓ લેવી, ગ્લુકોઝ અને બ્લડ પ્રેશરનું યોગ્ય નિયંત્રણ કેટલાક વર્ષોથી પેશાબમાં આલ્બ્યુમિનની માત્રાને સામાન્ય બનાવી શકે છે.
પ્રોટીન્યુરિયા એટલે શું?
પ્રોટીન્યુરિયા એ મોટી માત્રામાં પેશાબમાં પ્રોટીનની હાજરી છે. ખૂબ જ ખરાબ સંકેત. મતલબ કે હાર્ટ એટેક, સ્ટ્રોક અથવા ટર્મિનલ રેનલ નિષ્ફળતા એ ખૂણાની આજુબાજુ છે. તાત્કાલિક સઘન સારવારની જરૂર છે. તદુપરાંત, તે બહાર આવી શકે છે કે અસરકારક ઉપચાર માટેનો સમય ચૂકી ગયો છે.
જો તમને માઇક્રોઆલ્બ્યુમિન્યુરિયા અથવા પ્રોટીન્યુરિયા લાગે છે, તો તમારે કિડનીની સારવાર કરનારા ડ doctorક્ટરની સલાહ લેવી જરૂરી છે. આ નિષ્ણાતને ન્યુરોલોજિસ્ટ કહેવામાં આવે છે, ન્યુરોલોજીસ્ટ સાથે મૂંઝવણમાં ન આવે. ખાતરી કરો કે પેશાબમાં પ્રોટીનનું કારણ ચેપી રોગ અથવા કિડનીની ઇજા નથી.
તે બહાર આવી શકે છે કે નબળા વિશ્લેષણ પરિણામનું કારણ ઓવરલોડ હતું. આ કિસ્સામાં, થોડા દિવસો પછી પુનરાવર્તિત વિશ્લેષણ સામાન્ય પરિણામ આપશે.
રક્ત કોલેસ્ટરોલ ડાયાબિટીઝની કિડનીની ગૂંચવણોને કેવી રીતે અસર કરે છે?
તે સત્તાવાર રીતે માનવામાં આવે છે કે એલિવેટેડ રક્ત કોલેસ્ટરોલ એથરોસ્ક્લેરોટિક તકતીઓના વિકાસને ઉત્તેજિત કરે છે. એથરોસ્ક્લેરોસિસ વારાફરતી ઘણી વાહિનીઓને અસર કરે છે, જેમાં તે સમાવેશ થાય છે જેના દ્વારા કિડનીમાં લોહી વહે છે. તે સમજી શકાય છે કે ડાયાબિટીઝના દર્દીઓએ કોલેસ્ટરોલ માટે સ્ટેટિન્સ લેવાની જરૂર છે, અને આ રેનલ નિષ્ફળતાના વિકાસમાં વિલંબ કરશે.
જો કે, કિડની પર સ્ટેટિન્સની રક્ષણાત્મક અસરની પૂર્વધારણા વિવાદસ્પદ છે. અને આ દવાઓની ગંભીર આડઅસરો સારી રીતે જાણીતી છે. સ્ટેટિન્સ લેવાથી બીજો હાર્ટ એટેક આવવાનું ટાળવા માટે અર્થપૂર્ણ છે જો તમારી પાસે પહેલેથી જ એક છે. અલબત્ત, રિકરન્ટ હાર્ટ એટેકની વિશ્વસનીય નિવારણમાં કોલેસ્ટરોલની ગોળીઓ લેવા ઉપરાંત, ઘણા અન્ય પગલાં શામેલ હોવા જોઈએ. જો તમને હાર્ટ એટેક આવ્યો ન હોય તો સ્ટેટિન્સ પીવું તે ભાગ્યે જ મૂલ્યવાન છે.
લો-કાર્બ આહાર તરફ સ્વિચ કરવું એ સામાન્ય રીતે લોહીમાં "સારા" અને "ખરાબ" કોલેસ્ટરોલનું પ્રમાણ સુધારે છે. માત્ર ગ્લુકોઝનું સ્તર જ સામાન્ય નથી, પણ બ્લડ પ્રેશર પણ છે. આને કારણે, ડાયાબિટીસ નેફ્રોપથીના વિકાસને અટકાવવામાં આવે છે. જેથી સુગર અને કોલેસ્ટરોલ માટે રક્ત પરીક્ષણોનાં પરિણામો તમને ખુશ કરે અને મિત્રોને ઈર્ષા કરે, તમારે ઓછા કાર્બવાળા આહારનું કડક પાલન કરવું જોઈએ. તમારે પ્રતિબંધિત ઉત્પાદનોને સંપૂર્ણપણે છોડી દેવા જોઈએ.
ડાયાબિટીસના દર્દીઓએ કિડનીના અલ્ટ્રાસાઉન્ડને કેટલી વાર કરવાની જરૂર છે?
કિડનીનો અલ્ટ્રાસાઉન્ડ આ અંગોમાં રેતી અને પત્થરો છે કે કેમ તે તપાસવાનું શક્ય બનાવે છે. ઉપરાંત, પરીક્ષાની મદદથી, કિડની (કોથળીઓને) ના સૌમ્ય ગાંઠો શોધી શકાય છે.
 ડાયાબિટીઝ કિડનીની સારવાર: સમીક્ષા
ડાયાબિટીઝ કિડનીની સારવાર: સમીક્ષા
જો કે, ડાયાબિટીસ નેફ્રોપથીના નિદાન માટે અને તેની સારવારની અસરકારકતાનું નિરીક્ષણ કરવા માટે અલ્ટ્રાસાઉન્ડ સ્કેન લગભગ નકામું છે. લોહી અને પેશાબનાં પરીક્ષણો નિયમિતપણે લેવાનું વધુ મહત્વનું છે, જે ઉપર વિગતવાર વર્ણવેલ છે.
ડાયાબિટીક નેફ્રોપથી: વર્ગીકરણ
ડાયાબિટીક નેફ્રોપથી 5 તબક્કામાં વહેંચાયેલી છે. છેલ્લા એક ટર્મિનલ કહેવામાં આવે છે.આ તબક્કે, દર્દીને મૃત્યુ ટાળવા માટે રિપ્લેસમેન્ટ થેરેપીની જરૂર હોય છે. તે બે પ્રકારના હોઈ શકે છે: અઠવાડિયામાં ઘણી વખત ડાયાલિસિસ અથવા કિડની ટ્રાન્સપ્લાન્ટ.
| સ્ટેજ | ગ્લોમેર્યુલર ગાળણક્રિયા દર | સૂચક, મિલી / મિનિટ |
|---|---|---|
| 1 | સામાન્ય અથવા ઉચ્ચ | 90 અને ઉપર |
| 2 | સહેજ ઘટાડો | 60-89 |
| 3 | સાધારણ ઘટાડો થયો | 30-59 |
| 4 | ઉચ્ચારણ ઘટાડો | 15-29 |
| 5 | રેનલ નિષ્ફળતા | 15 ની નીચે અથવા ડાયાલિસિસ |
પ્રથમ બે તબક્કામાં, સામાન્ય રીતે કોઈ લક્ષણો જોવા મળતા નથી. ડાયાબિટીક કિડનીને નુકસાન ફક્ત લોહી અને પેશાબના પરીક્ષણો દ્વારા શોધી શકાય છે. મહેરબાની કરીને નોંધ કરો કે કિડનીનો અલ્ટ્રાસાઉન્ડ ખૂબ ફાયદો લાવતો નથી.
જ્યારે રોગ ત્રીજા અને ચોથા તબક્કામાં આગળ વધે છે, ત્યારે દૃશ્યમાન ચિહ્નો દેખાઈ શકે છે. જો કે, આ રોગ ધીમે ધીમે ધીમે ધીમે વિકસે છે. આને કારણે, દર્દીઓ ઘણીવાર તેની આદત પામે છે અને એલાર્મ સંભળાતા નથી. નશોના સ્પષ્ટ લક્ષણો ફક્ત ચોથા અને પાંચમા તબક્કે જ દેખાય છે, જ્યારે કિડની લગભગ કામ કરતી નથી.
- ડી.એન., એમ.એ.યુ. ના સ્ટેજ, સીકેડી 1, 2, 3 અથવા 4,
- ડી.એન., નાઇટ્રોજનના પ્રકાશન માટે સાચવેલ રેનલ ફંક્શન સાથે પ્રોટીન્યુરિયાનો તબક્કો, સીકેડી 2, 3 અથવા 4,
- ડી.એન., સ્ટેજ પી.એન., સી.કે.ડી. O, ઓ.એસ.ટી. ની સારવાર.
ડી.એન. - ડાયાબિટીક નેફ્રોપથી, એમએયુ - માઇક્રોઆલ્બ્યુમિન્યુરિયા, પી.એન. - રેનલ નિષ્ફળતા, સીકેડી - ક્રોનિક કિડની ડિસીઝ, ઓએસટી - રેનલ રિપ્લેસમેન્ટ થેરેપી.
પ્રોટીન્યુરિયા સામાન્ય રીતે ટાઇપ 2 ડાયાબિટીસ અને પ્રકાર 1 ના દર્દીઓમાં શરૂ થાય છે, 15-20 વર્ષના રોગના અનુભવ સાથે. જો સારવાર ન કરવામાં આવે તો રેનલ નિષ્ફળતાનો ટર્મિનલ તબક્કો બીજા 5--7 વર્ષ પછી આવી શકે છે.
જો કિડની ડાયાબિટીઝથી પીડાય છે તો શું કરવું?
સૌ પ્રથમ, તમારે ખાતરી કરવી જોઈએ કે તે કિડનીને દુtsખ પહોંચાડે છે. કદાચ તમને કિડનીની સમસ્યા ન હોય, પરંતુ teસ્ટિઓચ્રોન્ડ્રોસિસ, સંધિવા, સ્વાદુપિંડ અથવા કોઈ અન્ય બીમારી જે સમાન પીડા સિન્ડ્રોમનું કારણ બને છે. પીડાનાં ચોક્કસ કારણો નક્કી કરવા માટે તમારે ડ doctorક્ટરને જોવાની જરૂર છે. તે જાતે કરવું અશક્ય છે.
સ્વ-દવા ગંભીર રીતે નુકસાન પહોંચાડી શકે છે. કિડનીમાં ડાયાબિટીઝની ગૂંચવણો સામાન્ય રીતે દુખાવો કરતી નથી, પરંતુ નશોના લક્ષણો ઉપર સૂચિબદ્ધ છે. કિડનીના પત્થરો, રેનલ કોલિક અને બળતરા એ કદાચ સંભવિત ગ્લુકોઝ ચયાપચયથી સીધો સંબંધિત નથી.
ડાયાબિટીક નેફ્રોપથીની સારવારનો હેતુ અંતિમ તબક્કાના રેનલ નિષ્ફળતાની શરૂઆત અથવા ઓછામાં ઓછું વિલંબ કરવાનો છે, જેને ડાયાલિસિસ અથવા અંગ પ્રત્યારોપણની જરૂર પડશે. તે સારી રક્ત ખાંડ અને બ્લડ પ્રેશર જાળવવા માટે સમાવે છે.
પેશાબમાં લોહી અને પ્રોટીન (આલ્બ્યુમિન) માં ક્રિએટિનાઇનના સ્તરનું નિરીક્ષણ કરવું જરૂરી છે. ઉપરાંત, સત્તાવાર દવા દવા લોહીમાં કોલેસ્ટરોલનું નિરીક્ષણ કરવાની અને તેને ઓછું કરવાનો પ્રયાસ કરવાની ભલામણ કરે છે. પરંતુ ઘણા નિષ્ણાતો શંકા કરે છે કે તે ખરેખર ઉપયોગી છે. કિડનીને સુરક્ષિત કરવાના ઉપચારાત્મક પગલાથી હાર્ટ એટેક અને સ્ટ્રોકનું જોખમ ઓછું થાય છે.
કિડનીને બચાવવા માટે તમારે ડાયાબિટીસ લેવાની શું જરૂર છે?
અલબત્ત, કિડનીની ગૂંચવણોને રોકવા માટે ગોળીઓ લેવી મહત્વપૂર્ણ છે. ડાયાબિટીઝના દર્દીઓ સામાન્ય રીતે દવાઓના ઘણા જૂથો સૂચવે છે:
- પ્રેશર ગોળીઓ મુખ્યત્વે એસીઇ અવરોધકો અને એન્જીઓટેન્સિન -૨ રીસેપ્ટર બ્લocકર છે.
- એસ્પિરિન અને અન્ય એન્ટિપ્લેટલેટ એજન્ટો.
- કોલેસ્ટરોલ માટે સ્ટેટિન્સ.
- કિડની નિષ્ફળતાનું કારણ એનિમિયાના ઉપાય.
આ બધી દવાઓ નીચે વિગતવાર વર્ણવેલ છે. જો કે, પોષણ મુખ્ય ભૂમિકા ભજવે છે. ડાયાબિટીસના આહારની તુલનામાં દવાઓ લેવાની ઘણી વખત ઓછી અસર પડે છે. તમારે જે મુખ્ય વસ્તુ કરવાની જરૂર છે તે ઓછી કાર્બવાળા આહારમાં સંક્રમણ નક્કી કરવાનો છે. નીચે વધુ વાંચો.

જો તમે ડાયાબિટીક નેફ્રોપથીથી પોતાને બચાવવા માંગતા હોવ તો લોક ઉપાયો પર ધ્યાન આપશો નહીં. ડિહાઇડ્રેશનની રોકથામ અને ઉપચાર માટે પ્લાન્ટ ટી, રેડવાની ક્રિયા અને ડેકોક્શન્સ પ્રવાહીના સ્રોત તરીકે જ ઉપયોગી છે. કિડની પર તેમની ગંભીર રક્ષણાત્મક અસર નથી.
ડાયાબિટીઝ માટે કિડનીની સારવાર કેવી રીતે કરવી?
સૌ પ્રથમ, તેઓ શક્ય તેટલું સામાન્ય રક્ત ખાંડ જાળવવા માટે આહાર અને ઇન્સ્યુલિનના ઇન્જેક્શનનો ઉપયોગ કરે છે. ગ્લાયકેટેડ એચબીએ 1 સી હિમોગ્લોબિન 7% ની નીચે જાળવવાથી પ્રોટીન્યુરિયા અને રેનલ નિષ્ફળતાનું જોખમ 30-40% ઘટાડે છે.
ડ Dr.. બર્ન્સટિનની પદ્ધતિઓનો ઉપયોગ તમને તંદુરસ્ત લોકોની જેમ સુગરને પણ સામાન્ય રીતે સામાન્ય રાખવા અને .5.ly% ની નીચે ગ્લાયકેટેડ હિમોગ્લોબિનની મંજૂરી આપે છે. આ સૂચકાંકોથી કિડનીની ગંભીર ગૂંચવણોના જોખમને શૂન્યથી ઘટાડવાની સંભાવના છે, જો કે સત્તાવાર અભ્યાસ દ્વારા આની પુષ્ટિ થઈ નથી.




એવા પુરાવા છે કે લોહીમાં ગ્લુકોઝના સ્થિર સામાન્ય સ્તર સાથે, ડાયાબિટીઝથી અસરગ્રસ્ત કિડનીઓ સાજા અને પુન restoredસ્થાપિત થાય છે. જો કે, આ ધીમી પ્રક્રિયા છે. ડાયાબિટીક નેફ્રોપથીના 4 અને 5 ના તબક્કે, તે સામાન્ય રીતે અશક્ય છે.
પ્રોટીન અને પ્રાણી ચરબી પર પ્રતિબંધની સત્તાવાર રીતે ભલામણ કરવામાં આવે છે. લો-કાર્બ આહારનો ઉપયોગ કરવાની યોગ્યતા નીચે ચર્ચા કરવામાં આવી છે. સામાન્ય બ્લડ પ્રેશર મૂલ્યો સાથે, મીઠાનું સેવન દરરોજ 5-6 ગ્રામ અને એલિવેટેડ સ્તરે, દિવસ દીઠ 3 ગ્રામ સુધી મર્યાદિત હોવું જોઈએ. હકીકતમાં, આ બહુ નાનું નથી.
- ધૂમ્રપાન કરવાનું બંધ કરો.
- “ડાયાબિટીઝ માટે આલ્કોહોલ” લેખનો અભ્યાસ કરો અને ત્યાં જે સૂચવવામાં આવ્યું છે તેના કરતાં વધુ નહીં પીવો.
- જો તમે દારૂ પીતા નથી, તો પછી શરૂ પણ કરશો નહીં.
- વજન ઓછું કરવાનો પ્રયાસ કરો અને ચોક્કસપણે વધુ વજન ન મેળવો.
- તમારા માટે કઇ શારીરિક પ્રવૃત્તિ યોગ્ય છે, અને કસરત વિશે તમારા ડ doctorક્ટર સાથે વાત કરો.
- હોમ બ્લડ પ્રેશર મોનિટર રાખો અને તેની સાથે તમારા બ્લડ પ્રેશરને નિયમિતપણે માપો.
ત્યાં કોઈ જાદુઈ ગોળીઓ, ટિંકચર અને ખાસ કરીને લોક ઉપાયો નથી જે ડાયાબિટીઝથી અસરગ્રસ્ત કિડનીને ઝડપથી અને સરળતાથી પુન restoreસ્થાપિત કરી શકે છે.
દૂધ સાથે ચા મદદ કરતી નથી, પરંતુ નુકસાન પહોંચાડે છે, કારણ કે દૂધ રક્ત ખાંડ વધારે છે. કરકડે એ એક લોકપ્રિય ચા પીણું છે જે શુદ્ધ પાણી પીવા સિવાય વધુ મદદ કરતું નથી. કિડનીના ઉપચારની આશા રાખીને, લોક ઉપાયો પણ અજમાવશો નહીં. આ ફિલ્ટરિંગ અવયવોની સ્વ-દવા અત્યંત જોખમી છે.
કઈ દવાઓ સૂચવવામાં આવે છે?
જે દર્દીઓએ એક તબક્કે અથવા બીજા તબક્કે ડાયાબિટીસ નેફ્રોપથી શોધી કા usuallyી છે, તે સામાન્ય રીતે તે જ સમયે ઘણી દવાઓનો ઉપયોગ કરે છે:
- હાયપરટેન્શન માટે ગોળીઓ - 2-4 પ્રકારો,
- કોલેસ્ટરોલ સ્ટેટિન્સ
- એન્ટિપ્લેટલેટ એજન્ટો - એસ્પિરિન અને ડિપાયરિડામોલ,
- દવાઓ કે જે શરીરમાં વધારે ફોસ્ફરસને બાંધે છે,
- એનિમિયા માટે સંભવત another બીજો ઉપાય.
અંતિમ તબક્કાની રેનલ નિષ્ફળતાની શરૂઆતથી બચવા અથવા વિલંબ કરવા માટે અસંખ્ય ગોળીઓ લેવી એ સૌથી સહેલી વસ્તુ છે. ટાઇપ 2 ડાયાબિટીઝ ટ્રીટમેન્ટ પ્લાન અથવા ટાઇપ 1 ડાયાબિટીસ કંટ્રોલ સિસ્ટમ તપાસો. ભલામણોને કાળજીપૂર્વક અનુસરો. તંદુરસ્ત જીવનશૈલીમાં સંક્રમણ માટે વધુ ગંભીર પ્રયત્નોની જરૂર છે. જો કે, તેનો અમલ થવો જ જોઇએ. જો તમે તમારી કિડનીને સુરક્ષિત રાખવા અને લાંબું જીવન ટકાવી રાખવા માંગતા હોવ તો તે દવાઓથી છુટકારો મેળવવાનું કામ કરશે નહીં.
ડાયાબિટીક નેફ્રોપથી માટે લોહીમાં શુગર ઓછી કરવાની કઈ ગોળીઓ યોગ્ય છે?
દુર્ભાગ્યે, ડાયાબિટીક નેફ્રોપથીના પ્રારંભિક તબક્કામાં પહેલાથી જ સૌથી વધુ લોકપ્રિય ડ્રગ મેટફોર્મિન (સિઓફોર, ગ્લુકોફેજ) ને બાકાત રાખવી જોઈએ. જો દર્દીમાં ગ્લોમેર્યુલર ગાળણક્રિયા દર 60 મિલી / મિનિટ, અને તે પણ ઓછો હોય તો તે લઈ શકાતું નથી. આ રક્ત ક્રિએટિનાઇનને અનુરૂપ છે:
- પુરુષો માટે - 133 olmol / l ઉપર
- સ્ત્રીઓ માટે - 124 માઇક્રોમોલ / એલથી ઉપર
યાદ કરો કે ક્રિએટિનાઇન જેટલું .ંચું છે, કિડની વધુ ખરાબ કામ કરે છે અને ગ્લોમેર્યુલર ફિલ્ટરેશન રેટ ઓછો થાય છે. પહેલેથી જ ડાયાબિટીઝની કિડનીની ગૂંચવણોના પ્રારંભિક તબક્કે, ખતરનાક લેક્ટિક એસિડિસિસ ટાળવા માટે, મેટફોર્મિનને સારવારની પદ્ધતિમાંથી બાકાત રાખવી જોઈએ.
સત્તાવાર રીતે, ડાયાબિટીક રેટિનોપેથી ધરાવતા દર્દીઓને સ્વાદુપિંડ વધુ ઇન્સ્યુલિન ઉત્પન્ન કરવાનું કારણ બને છે તેવી દવાઓ લેવાની મંજૂરી છે. ઉદાહરણ તરીકે, ડાયાબેટન એમવી, એમેરીલ, મનીનીલ અને તેમના એનાલોગ. જો કે, આ દવાઓ ટાઇપ 2 ડાયાબિટીઝની હાનિકારક ગોળીઓની સૂચિમાં છે. તેઓ સ્વાદુપિંડનું અવક્ષય કરે છે અને દર્દીઓની મૃત્યુદર ઘટાડતા નથી, અને તેમાં વધારો પણ કરતા નથી. તેનો ઉપયોગ ન કરવો તે વધુ સારું છે. ડાયાબિટીસના દર્દીઓ કે જે કિડનીની ગૂંચવણો ઉભા કરે છે, તેમને ખાંડ-ઘટાડવાની ગોળીઓને ઇન્સ્યુલિનના ઇન્જેક્શનથી બદલવાની જરૂર છે.
ડાયાબિટીઝની કેટલીક દવાઓ લઈ શકાય છે, પરંતુ કાળજીપૂર્વક, તમારા ડ doctorક્ટર સાથે સંમત થયા મુજબ.એક નિયમ મુજબ, તેઓ ગ્લુકોઝના સ્તરનું પૂરતું સારું નિયંત્રણ પ્રદાન કરી શકતા નથી અને ઇન્સ્યુલિનના ઇન્જેક્શનને ઇન્કાર કરવાની તક પ્રદાન કરતા નથી.
મારે કઈ પ્રેશર પિલ્સ લેવી જોઈએ?
હાયપરટેન્શન ગોળીઓ ખૂબ જ મહત્વપૂર્ણ છે, જે એસીઈ અવરોધક જૂથો અથવા એન્જીયોટેન્સિન -2 રીસેપ્ટર બ્લocકર્સથી સંબંધિત છે. તેઓ માત્ર બ્લડ પ્રેશર ઘટાડે છે, પણ કિડનીને વધારાની સુરક્ષા પૂરી પાડે છે. આ દવાઓ લેવી અંતિમ તબક્કાની રેનલ નિષ્ફળતાની શરૂઆતમાં વિલંબ કરવામાં મદદ કરે છે.
તમારા બ્લડ પ્રેશરને 130/80 મીમી એચ.જી.થી નીચે રાખવાનો પ્રયાસ કરો. કલા. આ માટે, તમારે સામાન્ય રીતે ઘણી પ્રકારની દવાઓનો ઉપયોગ કરવો પડે છે. એસીઇ અવરોધકો અથવા એન્જીઓટેન્સિન-II રીસેપ્ટર બ્લocકર્સથી પ્રારંભ કરો. બીટા-બ્લોકર, મૂત્રવર્ધક પદાર્થ (મૂત્રવર્ધક પદાર્થ), કેલ્શિયમ ચેનલ બ્લ blકર્સ - તેઓ અન્ય જૂથોની દવાઓ સાથે પણ પૂરક છે. ડ doctorક્ટરને કહો કે તમને અનુકૂળ સંયોજન ગોળીઓ લખો, જેમાં દિવસમાં એક વખત વહીવટ માટે એક કોટિંગ હેઠળ 2-3 સક્રિય પદાર્થો હોય.
સારવારની શરૂઆતમાં એસીઇ અવરોધકો અથવા એન્જીઓટેન્સિન -2 રીસેપ્ટર બ્લocકર્સ રક્ત ક્રિએટિનાઇનના સ્તરમાં વધારો કરી શકે છે. તમારા ડ doctorક્ટર સાથે વાત કરો કે આ કેટલું ગંભીર છે. મોટે ભાગે, તમારે દવા રદ કરવાની રહેશે નહીં. ઉપરાંત, આ દવાઓ લોહીમાં પોટેશિયમનું સ્તર વધારી શકે છે, ખાસ કરીને જો તમે તેમને એકબીજા સાથે અથવા મૂત્રવર્ધક દવા સાથે જોડશો.
પોટેશિયમની ખૂબ .ંચી સાંદ્રતા કાર્ડિયાક અરેસ્ટનું કારણ બની શકે છે. તેનાથી બચવા માટે, તમારે ACE અવરોધકો અને એન્જીયોટન્સિન-II રીસેપ્ટર બ્લocકર, તેમજ પોટેશિયમ-સ્પેરિંગ મૂત્રવર્ધક પદાર્થ કહેવાય દવાઓ ન જોડવી જોઈએ. ક્રિએટિનાઇન અને પોટેશિયમ માટે રક્ત પરીક્ષણો, તેમજ પ્રોટીન (આલ્બ્યુમિન) માટે પેશાબ મહિનામાં એક વાર લેવી જોઈએ. આ કરવા માટે આળસુ ન થાઓ.
કોલેસ્ટેરોલ, એસ્પિરિન અને અન્ય એન્ટિપ્લેટલેટ એજન્ટો, દવાઓ અને એનિમિયા માટે આહાર પૂરવણીઓ માટે તમારી પહેલ સ્ટેટિન્સનો ઉપયોગ કરશો નહીં. આ બધી ગોળીઓ ગંભીર આડઅસરો પેદા કરી શકે છે. તમારા ડ doctorક્ટરને તેમને લેવાની જરૂરિયાત વિશે વાત કરો. ઉપરાંત, ડ doctorક્ટરને હાયપરટેન્શન માટેની દવાઓની પસંદગી સાથે વ્યવહાર કરવો જોઈએ.
દર્દીનું કાર્ય નિયમિતપણે પરીક્ષણો લેવામાં આળસુ થવું નથી અને, જો જરૂરી હોય તો, સારવારની પદ્ધતિ સુધારવા માટે ડ doctorક્ટરની સલાહ લો. સારા રક્ત ગ્લુકોઝ પ્રાપ્ત કરવા માટે તમારું મુખ્ય સાધન ઇન્સ્યુલિન છે, ડાયાબિટીઝની ગોળીઓ નહીં.
જો તમને ડાયાબિટીક નેફ્રોપથી હોવાનું નિદાન થયું છે અને તમારા પેશાબમાં ખૂબ પ્રોટીન છે તો તેની સારવાર કેવી રીતે કરવી?
તમારા ડ doctorક્ટર આ પ્રકારની પૃષ્ઠ પર વર્ણવેલ ઘણી પ્રકારની દવાઓ સૂચવે છે. બધી સૂચિત ગોળીઓ દરરોજ લેવી જોઈએ. આ ઘણા વર્ષોથી રક્તવાહિની અકસ્માતને વિલંબ કરી શકે છે, ડાયાલિસિસ અથવા કિડની ટ્રાન્સપ્લાન્ટ કરાવવાની જરૂર છે.
ડ Dr.. બર્ન્સટિન ભલામણ કરે છે કે જો ડાયાબિટીઝની કિડનીની ગૂંચવણોનો વિકાસ હજી પાછો ન આવવાના બિંદુને પસાર ન કરે તો, ઓછા કાર્બ આહારમાં ફેરવવાની ભલામણ કરે છે. જેમ કે, ગ્લોમેર્યુલર ગાળણક્રિયા દર 40-45 મિલી / મિનિટ કરતા ઓછો હોવો જોઈએ નહીં.
સારા ડાયાબિટીસ નિયંત્રણ ત્રણ સ્તંભો પર છે:
- ઓછી કાર્બ આહારને પગલે.
- રક્ત ખાંડનું વારંવાર માપન.
- વિસ્તૃત અને ઝડપી ઇન્સ્યુલિનના સરસ રીતે પસંદ કરેલા ડોઝના ઇન્જેક્શન.
આ પગલાં સ્વસ્થ લોકોની જેમ સ્થિર સામાન્ય ગ્લુકોઝનું સ્તર જાળવવું શક્ય બનાવે છે. આ કિસ્સામાં, ડાયાબિટીક નેફ્રોપથીનો વિકાસ અટકે છે. તદુપરાંત, સામાન્ય રીતે બ્લડ સુગરની પૃષ્ઠભૂમિની સામે, રોગગ્રસ્ત કિડની સમય જતાં તેમનું કાર્ય પુન recoverપ્રાપ્ત કરી શકે છે. આનો અર્થ એ કે ગ્લોમેર્યુલર ગાળણક્રિયા દર વધશે, અને પેશાબમાંથી પ્રોટીન અદૃશ્ય થઈ જશે.
જો કે, ડાયાબિટીઝના સારા નિયંત્રણને પ્રાપ્ત કરવું અને જાળવવું એ એક સરળ કાર્ય નથી. તેનો સામનો કરવા માટે, દર્દીને ઉચ્ચ શિસ્ત અને પ્રેરણા હોવી આવશ્યક છે. તમે ડ Dr.. બર્નસ્ટેઇનના વ્યક્તિગત ઉદાહરણથી પ્રેરણા મેળવી શકો છો, જેમણે તેના પેશાબમાં પ્રોટીનને સંપૂર્ણપણે છુટકારો મેળવ્યો અને કિડનીની સામાન્ય કામગીરીને પુનર્સ્થાપિત કરી.

ઓછા કાર્બ આહારમાં ફેરબદલ કર્યા વિના, ખાંડને સામાન્યમાં લાવવી સામાન્ય રીતે અશક્ય છે. દુર્ભાગ્યવશ, નીચા-કાર્બ આહાર ડાયાબિટીસના દર્દીઓ માટે બિનસલાહભર્યા છે જેની પાસે ગ્લોમેર્યુલર ગાળણક્રિયા દર ઓછો છે, અને તેથી પણ, તેઓ રેનલ નિષ્ફળતાના અંતિમ તબક્કામાં વિકસિત થયા છે.આ કિસ્સામાં, તમારે કિડની ટ્રાન્સપ્લાન્ટ હાથ ધરવાનો પ્રયાસ કરવાની જરૂર છે. નીચે આ કામગીરી વિશે વધુ વાંચો.
ડાયાબિટીક નેફ્રોપથી અને હાઈ બ્લડ પ્રેશરવાળા દર્દીએ શું કરવું જોઈએ?
ઓછા કાર્બ આહારમાં સ્વિચ કરવાથી માત્ર બ્લડ સુગર જ નહીં, પણ કોલેસ્ટરોલ અને બ્લડ પ્રેશર પણ સુધરે છે. બદલામાં, ગ્લુકોઝ અને બ્લડ પ્રેશરને સામાન્ય બનાવવું ડાયાબિટીસ નેફ્રોપથીના વિકાસને અટકાવે છે.
જો કે, જો કિડનીની નિષ્ફળતા અદ્યતન તબક્કામાં વિકસિત થઈ છે, તો ઓછા કાર્બવાળા આહારમાં ફેરબદલ કરવામાં મોડું થશે. તે ફક્ત ડ doctorક્ટર દ્વારા સૂચવેલ ગોળીઓ લેવા માટે જ રહે છે. કિડની ટ્રાન્સપ્લાન્ટ દ્વારા મુક્તિની વાસ્તવિક તક આપી શકાય છે. આનું વિગત નીચે વર્ણવેલ છે.
હાયપરટેન્શન માટેની તમામ દવાઓમાંથી, એસીઇ અવરોધકો અને એન્જીઓટેન્સિન -૨ રીસેપ્ટર બ્લocકર એ કિડનીને શ્રેષ્ઠ રક્ષણ આપે છે. તમારે આમાંથી માત્ર એક દવા લેવી જોઈએ, તે એકબીજા સાથે જોડાઈ શકાતી નથી. જો કે, તે બીટા-બ્લocકર, મૂત્રવર્ધક દવા અથવા ક calલ્શિયમ ચેનલ બ્લocકરના ઉપયોગ સાથે જોડાઈ શકે છે. સામાન્ય રીતે, અનુકૂળ સંયોજન ગોળીઓ સૂચવવામાં આવે છે, જેમાં એક શેલ હેઠળ 2-3 સક્રિય પદાર્થો હોય છે.
કિડનીની સારવાર માટે કેટલાક સારા લોક ઉપાયો શું છે?
કિડનીની સમસ્યાઓ માટે herષધિઓ અને અન્ય લોક ઉપાયો પર ગણતરી એ તમે કરી શકો તે સૌથી ખરાબ કાર્ય છે. પરંપરાગત દવા ડાયાબિટીસ નેફ્રોપથીથી બિલકુલ મદદ કરતી નથી. ચાર્લાટન્સથી દૂર રહો જે તમને ખાતરી આપે છે.
ડાયાબિટીઝની ગૂંચવણોથી લોક ઉપચારના ચાહકો ઝડપથી મૃત્યુ પામે છે. તેમાંથી કેટલાક હાર્ટ એટેક અથવા સ્ટ્રોકથી પ્રમાણમાં સરળતાથી મૃત્યુ પામે છે. મૃત્યુ પહેલાંના અન્ય લોકો કિડની, સડતા પગ અથવા અંધત્વ સાથેની સમસ્યાઓથી પીડાય છે.
ડાયાબિટીક નેફ્રોપથી માટેના લોક ઉપાયોમાં લિંગનબેરી, સ્ટ્રોબેરી, કેમોલીઝ, ક્રેનબ rowરી, રોવાન ફળો, રોઝ હિપ્સ, કેળ, બિર્ચ કળીઓ અને સૂકા બીનનાં પાન છે. સૂચિબદ્ધ હર્બલ ઉપાયોમાંથી, ચા અને ઉકાળો તૈયાર છે. અમે પુનરાવર્તન કરીએ છીએ કે કિડની પર તેમની વાસ્તવિક રક્ષણાત્મક અસર નથી.
હાયપરટેન્શન માટેના આહાર પૂરવણીમાં રસ લો. આ, સૌ પ્રથમ, વિટામિન બી 6 સાથે મેગ્નેશિયમ, તેમજ ટૌરિન, કોએનઝાઇમ ક્યૂ 10 અને આર્જિનિન છે. તેઓ થોડો લાભ લાવે છે. તેઓ દવાઓ ઉપરાંત લઈ શકાય છે, પરંતુ તેમની જગ્યાએ નહીં. ડાયાબિટીક નેફ્રોપથીના ગંભીર તબક્કામાં, આ પૂરવણીઓ બિનસલાહભર્યું હોઈ શકે છે. આ વિશે તમારા ડ doctorક્ટર સાથે વાત કરો.
ડાયાબિટીસમાં રક્ત ક્રિએટિનાઇન કેવી રીતે ઘટાડવું?
ક્રિએટિનાઇન એ એક પ્રકારનો કચરો છે જેને કિડની શરીરમાંથી દૂર કરે છે. સામાન્ય રક્ત ક્રિએટિનાઇનની નજીક, કિડની વધુ સારી રીતે કાર્ય કરે છે. બીમાર કિડની ક્રિએટિનાઇનના વિસર્જનનો સામનો કરી શકતી નથી, તેથી જ તે લોહીમાં એકઠા થાય છે. ક્રિએટિનાઇન વિશ્લેષણના પરિણામોના આધારે, ગ્લોમેર્યુલર ગાળણક્રિયા દરની ગણતરી કરવામાં આવે છે.
કિડનીને સુરક્ષિત રાખવા માટે, ડાયાબિટીઝના દર્દીઓમાં વારંવાર એસીઈ ઇન્હિબિટર અથવા એન્જીઓટેન્સિન -૨ રીસેપ્ટર બ્લocકર કહેવામાં આવે છે. પ્રથમ વખત જ્યારે તમે આ દવાઓ લેવાનું શરૂ કરો છો, તો તમારું બ્લડ ક્રિએટિનાઇનનું સ્તર વધી શકે છે. જો કે, બાદમાં તેમાં ઘટાડો થવાની સંભાવના છે. જો તમારું ક્રિએટિનાઇન લેવલ વધી ગયું છે, તો આ કેટલું ગંભીર છે તે વિશે તમારા ડ doctorક્ટર સાથે વાત કરો.
શું કિડનીના સામાન્ય ગ્લોમેર્યુલર ગાળણક્રિયા દરને પુનર્સ્થાપિત કરવું શક્ય છે?
તે સત્તાવાર રીતે માનવામાં આવે છે કે ગ્લોમેર્યુલર ગાળણક્રિયા દર તેમાં નોંધપાત્ર ઘટાડો થયા પછી વધી શકતો નથી. જો કે, તેવી શક્યતા છે કે ડાયાબિટીઝના કિડનીનું કાર્ય પુન functionસ્થાપિત થઈ શકે. આ કરવા માટે, તમારે સ્વસ્થ લોકોની જેમ, સ્થિર સામાન્ય રક્ત ખાંડ જાળવવાની જરૂર છે.
આ લક્ષ્યને પ્રાપ્ત કરવા માટે, તમે પ્રકાર 2 ડાયાબિટીઝ અથવા પ્રકાર 1 ડાયાબિટીસ નિયંત્રણ સિસ્ટમ માટે એક પગલું દ્વારા પગલું સારવાર પદ્ધતિનો ઉપયોગ કરી શકો છો. જો કે, આ સરળ નથી, ખાસ કરીને જો ડાયાબિટીઝની કિડનીની ગૂંચવણો પહેલાથી વિકસી છે. દર્દીને રોજિંદા પાલન માટે ઉચ્ચ પ્રેરણા અને શિસ્ત હોવી જરૂરી છે.
મહેરબાની કરીને નોંધ કરો કે જો ડાયાબિટીક નેફ્રોપથીનો વિકાસ કોઈ વળતરની બિંદુથી પસાર થઈ ગયો છે, તો પછી ઓછા કાર્બવાળા આહારમાં ફેરબદલ કરવામાં મોડું થશે. કોઈ વળતરનો મુદ્દો એ 40-45 મિલી / મિનિટનો ગ્લોમેર્યુલર ગાળણક્રિયા દર છે.
ડાયાબિટીક નેફ્રોપથી: આહાર
પ્રોટીન અને પ્રાણી ચરબીને પ્રતિબંધિત આહારનો ઉપયોગ કરીને, 7% ની નીચે ગ્લાયકેટેડ હિમોગ્લોબિનને જાળવવાની સત્તાવાર રીતે ભલામણ કરવામાં આવે છે. સૌ પ્રથમ, તેઓ ચિકન સાથે લાલ માંસને બદલવાની કોશિશ કરે છે, અને પ્રોટીનના વનસ્પતિ સ્રોતોથી પણ વધુ સારું છે. ઓછી ચરબીવાળી ઓછી ચરબીયુક્ત પોષણ (આહાર નંબર 9) ઇન્સ્યુલિનના ઇન્જેક્શન અને દવા સાથે પૂરક છે. આ કાળજીપૂર્વક થવું જોઈએ. વધુ રેનલ ફંક્શન નબળું છે, ઇન્સ્યુલિન અને ગોળીઓની જરૂરી માત્રા ઓછી છે, ઓવરડોઝનું જોખમ વધારે છે.
ઘણા ડોકટરો માને છે કે ઓછી કાર્બ આહાર કિડનીને નુકસાન પહોંચાડે છે અને ડાયાબિટીક નેફ્રોપથીના વિકાસને વેગ આપે છે. આ એક મુશ્કેલ પ્રશ્ન છે, તે કાળજીપૂર્વક સમજવું જોઈએ. કારણ કે ડાયેટની પસંદગી એ સૌથી મહત્વપૂર્ણ નિર્ણય છે જે ડાયાબિટીસના દર્દીઓ અને તેમના સંબંધીઓએ લેવાની જરૂર છે. દરેક વસ્તુ ડાયાબિટીઝના પોષણ પર આધારિત છે. દવાઓ અને ઇન્સ્યુલિન ઘણી ઓછી ભૂમિકા ભજવે છે.
જુલાઈ, 2012 માં, અમેરિકન સોસાયટી Nepફ નેફ્રોલોજીના ક્લિનિકલ જર્નલમાં અંગ્રેજીમાં એક લેખ પ્રકાશિત થયો હતો, જેમાં ઓછા-કાર્બ અને ઓછી ચરબીવાળા આહારની કિડની પર થતી અસરોની તુલના કરવામાં આવી હતી. અભ્યાસના પરિણામો, જેમાં 307 દર્દીઓનો સમાવેશ થતો હતો, એ સાબિત થયું કે ઓછા કાર્બવાળા આહારને નુકસાન થતું નથી. આ પરીક્ષણ 2003 થી 2007 દરમિયાન હાથ ધરવામાં આવ્યું હતું. તેમાં 307 લોકોએ ભાગ લીધો હતો જે મેદસ્વી છે અને વજન ઓછું કરવા માગે છે. તેમાંના અડધાને ઓછી કાર્બ આહાર સોંપવામાં આવ્યો છે, અને બીજામાં ઓછી ચરબીવાળી ઓછી કેલરીયુક્ત આહાર છે.
સહભાગીઓ સરેરાશ 2 વર્ષ જોવા મળ્યા હતા. સીરમ ક્રિએટિનાઇન, યુરિયા, દરરોજ પેશાબનું પ્રમાણ અને આલ્બ્યુમિન, કેલ્શિયમ અને પેશાબની ઇલેક્ટ્રોલાઇટ્સનું પ્રકાશન નિયમિતપણે માપવામાં આવ્યું હતું. ઓછી કાર્બ આહારથી દરરોજ પેશાબનું ઉત્પાદન વધ્યું છે. પરંતુ કેલ્શિયમની અછતને કારણે ગ્લોમેર્યુલર ગાળણક્રિયા દર, કિડનીના પત્થરની રચના અથવા હાડકામાં નરમાઈના સંકેતો મળ્યા નથી.




બંને જૂથોના સહભાગીઓ વચ્ચે વજન ઘટાડવામાં કોઈ ફરક નહોતો. જો કે, ડાયાબિટીઝના દર્દીઓ માટે, લો-કાર્બ આહાર એ એકમાત્ર વિકલ્પ છે કે તે સામાન્ય રક્ત ખાંડને સ્થિર રાખે, તેના કૂદકાને ટાળવા માટે. આ ખોરાક શરીરના વજન પર તેની અસરને ધ્યાનમાં લીધા વિના, નબળાઇ ગ્લુકોઝ ચયાપચયને નિયંત્રિત કરવામાં મદદ કરે છે.
તે જ સમયે, ચરબીયુક્ત મર્યાદિત આહાર, કાર્બોહાઇડ્રેટ્સથી વધુપડતું, ડાયાબિટીઝ માટે નિouશંકપણે નુકસાનકારક છે. આ અધ્યયનમાં ડાયાબિટીઝ ન હોવાના લોકો સામેલ છે. જો તે પહેલાથી જ શરૂ થઈ ગયું છે, તો ઓછા કાર્બવાળા આહાર ડાયાબિટીસ નેફ્રોપથીના વિકાસને વેગ આપે છે કે કેમ તે પ્રશ્નના જવાબની તક આપતી નથી.
ડો બર્ન્સટિન પાસેથી માહિતી
બર્નસ્ટેઇનની વ્યક્તિગત પ્રથા, જે નીચે આપેલ છે તે ગંભીર સંશોધન દ્વારા સમર્થિત નથી. સ્વસ્થ કિડનીવાળા લોકોમાં, ગ્લોમેર્યુલર ગાળણક્રિયા દર 60-120 મિલી / મિનિટ છે. હાઈ બ્લડ ગ્લુકોઝ ધીમે ધીમે ફિલ્ટર તત્વોનો નાશ કરે છે. આને કારણે, ગ્લોમેર્યુલર ગાળણક્રિયા દર ઘટે છે. જ્યારે તે 15 મિલી / મિનિટ અને નીચે જાય છે, દર્દીને મૃત્યુ ટાળવા માટે ડાયાલિસિસ અથવા કિડની પ્રત્યારોપણની જરૂર હોય છે.
ડ Dr. બર્ન્સટિન માને છે કે જો ગ્લોમેર્યુલર ગાળણક્રિયા દર 40 મિલી / મિનિટ કરતા વધારે હોય તો ઓછા કાર્બનો આહાર સૂચવવામાં આવે છે. ધ્યેય એ છે કે ખાંડને સામાન્યમાં ઘટાડવું અને તંદુરસ્ત લોકોની જેમ તેને સામાન્ય રીતે 9.9--5..5 એમએમઓએલ / એલ રાખવું.
આ લક્ષ્યને હાંસલ કરવા માટે, તમારે ફક્ત આહારનું પાલન કરવાની જરૂર નથી, પરંતુ પ્રકાર 2 ડાયાબિટીઝ અથવા પ્રકાર 1 ડાયાબિટીસ નિયંત્રણ કાર્યક્રમ માટે સંપૂર્ણ પગલા-દર-પગલાની સારવાર પદ્ધતિનો ઉપયોગ કરો. પ્રવૃત્તિઓની શ્રેણીમાં ઓછી કાર્બ આહાર, તેમજ ઓછી માત્રાવાળા ઇન્સ્યુલિન ઇન્જેક્શન, ગોળીઓ લેવાની અને શારીરિક પ્રવૃત્તિનો સમાવેશ થાય છે.
સામાન્ય રક્ત ગ્લુકોઝનું સ્તર હાંસલ કરનારા દર્દીઓમાં, કિડની પુન recoverપ્રાપ્ત થવાનું શરૂ કરે છે, અને ડાયાબિટીક નેફ્રોપથી સંપૂર્ણપણે અદૃશ્ય થઈ શકે છે. જો કે, આ ફક્ત ત્યારે જ શક્ય છે જો ગૂંચવણોનો વિકાસ ખૂબ આગળ ન વધ્યો હોય. ગ્લોમેર્યુલર ગાળણક્રિયા દર 40 મિલી / મિનિટનો થ્રેશોલ્ડ મૂલ્ય છે. જો તે પ્રાપ્ત થાય છે, તો દર્દી ફક્ત પ્રોટીન પ્રતિબંધ સાથેના આહારનું પાલન કરી શકે છે. કારણ કે ઓછી કાર્બ આહાર અંતિમ તબક્કામાં રેનલ નિષ્ફળતાના વિકાસને વેગ આપી શકે છે.




અમે પુનરાવર્તન કરીએ છીએ કે તમે આ માહિતીનો ઉપયોગ તમારા પોતાના જોખમે કરી શકો છો. કદાચ ઓછી કાર્બ આહાર કિડનીને નુકસાન પહોંચાડે છે અને 40 મિલી / મિનિટ કરતાં વધુ ગ્લોમેર્યુલર ગાળણક્રિયા દર પર. ડાયાબિટીઝના દર્દીઓ માટે તેની સલામતીના સામાન્ય અભ્યાસ હાથ ધરવામાં આવ્યાં નથી.
તમારી જાતને ડાયેટિંગ સુધી મર્યાદિત ન કરો, પરંતુ તમારા લોહીમાં ગ્લુકોઝનું સ્તર સ્થિર અને સામાન્ય રાખવા માટે પગલાઓની સંપૂર્ણ શ્રેણીનો ઉપયોગ કરો. ખાસ કરીને, ખાલી પેટ પર સવારે ખાંડને સામાન્ય કેવી રીતે બનાવવી તે આકૃતિ. કિડનીના કાર્યને તપાસવા માટે લોહી અને પેશાબની કસોટીઓ ગંભીર શારીરિક શ્રમ અથવા પીવા પછી લેવી જોઈએ નહીં. Days-. દિવસ પ્રતીક્ષા કરો, નહીં તો પરિણામ તેના કરતાં ખરાબ હશે.
ડાયાબિટીસના દર્દીઓ લાંબા સમય સુધી રેનલ નિષ્ફળતામાં કેવી રીતે જીવે છે?
બે પરિસ્થિતિઓ ધ્યાનમાં લો:
- કિડનીનો ગ્લોમેર્યુલર ગાળણક્રિયા દર હજી ખૂબ ઓછો થયો નથી.
- કિડની હવે કામ કરતી નથી, દર્દીને ડાયાલિસિસ દ્વારા સારવાર આપવામાં આવે છે.
પ્રથમ કિસ્સામાં, તમે સ્વસ્થ લોકોની જેમ, તમારી રક્ત ખાંડને સામાન્ય રીતે સામાન્ય રાખવાનો પ્રયાસ કરી શકો છો. વધુ માહિતી માટે, પગલું દ્વારા પગલું પ્રકાર 2 ડાયાબિટીઝ સારવાર યોજના અથવા પ્રકાર 1 ડાયાબિટીસ નિયંત્રણ સિસ્ટમ જુઓ. ભલામણોના કાળજીપૂર્વક અમલથી ડાયાબિટીસ નેફ્રોપથી અને અન્ય ગૂંચવણોના વિકાસને ધીમું બનાવવું અને કિડનીની આદર્શ કામગીરીને પુનર્સ્થાપિત કરવાનું શક્ય બનાવશે.
ડાયાબિટીઝનું આયુષ્ય તંદુરસ્ત લોકોમાં સમાન હોઇ શકે છે. તે દર્દીની પ્રેરણા પર ખૂબ આધારિત છે. ડ Dr.. બર્ન્સટિનની ઉપચારની ભલામણોને દરરોજ બાકી શિસ્તની જરૂર છે. જો કે, આમાં કશું અશક્ય નથી. ડાયાબિટીઝને નિયંત્રણમાં લેવાનાં પગલાં દિવસમાં 10-15 મિનિટ લે છે.

ડાયાલિસિસથી સારવાર લેતા ડાયાબિટીઝના દર્દીઓની આયુષ્ય, કિડની પ્રત્યારોપણની રાહ જોવાની સંભાવના છે તેના પર નિર્ભર છે. ડાયાલીસીસ કરાવી રહેલા દર્દીઓનું અસ્તિત્વ ખૂબ પીડાદાયક છે. કારણ કે તેમની પાસે સતત આરોગ્ય અને નબળાઇ નબળી છે. ઉપરાંત, સફાઈ કાર્યવાહીનું ચુસ્ત શેડ્યૂલ તેમને સામાન્ય જીવન જીવવા માટેની તકથી વંચિત રાખે છે.
સત્તાવાર અમેરિકન સૂત્રો કહે છે કે વાર્ષિક ડાયાલિસિસ કરાવતા 20% દર્દીઓ આગળની કાર્યવાહીનો ઇનકાર કરે છે. આમ, તેમના જીવનની અસહ્ય પરિસ્થિતિઓને કારણે તેઓ આવશ્યકપણે આત્મહત્યા કરે છે. અંતિમ તબક્કામાં રેનલ નિષ્ફળતાવાળા લોકો જીવનમાં વળગી રહે છે જો તેમને કિડની ટ્રાન્સપ્લાન્ટ થવાની આશા હોય. અથવા જો તેઓ કેટલાક વ્યવસાયને સમાપ્ત કરવા માંગતા હોય.
કિડની પ્રત્યારોપણ: ફાયદા અને ગેરફાયદા
કિડની ટ્રાન્સપ્લાન્ટ દર્દીઓને જીવનની સારી ગુણવત્તા અને ડાયાલિસિસ કરતા લાંબી લાંબી જીંદગી પૂરી પાડે છે. મુખ્ય વસ્તુ એ છે કે ડાયાલીસીસ પ્રક્રિયાઓની જગ્યા અને સમય સાથેનું જોડાણ અદૃશ્ય થઈ જાય છે. આનો આભાર, દર્દીઓ પાસે કામ કરવાની અને મુસાફરી કરવાની તક છે. સફળ કિડની ટ્રાન્સપ્લાન્ટ પછી, પોષક પ્રતિબંધો હળવા કરી શકાય છે, જો કે ખોરાક સ્વસ્થ રહેવો જોઈએ.
ડાયાલિસિસની તુલનામાં ટ્રાન્સપ્લાન્ટેશનના ગેરલાભ એ એક સર્જિકલ જોખમ છે, તેમજ ઇમ્યુનોસપ્રેસન્ટ દવાઓ લેવાની જરૂર છે જેની આડઅસર છે. ટ્રાન્સપ્લાન્ટ કેટલા વર્ષ ચાલશે તે અગાઉથી અનુમાન કરવું અશક્ય છે. આ ખામીઓ હોવા છતાં, મોટાભાગના દર્દીઓ જો દાતાની કિડની મેળવવાની તક મળે તો ડાયાલિસિસ કરતાં સર્જરીની પસંદગી કરે છે.
 કિડની ટ્રાન્સપ્લાન્ટ સામાન્ય રીતે ડાયાલિસિસ કરતાં વધુ સારું હોય છે.
કિડની ટ્રાન્સપ્લાન્ટ સામાન્ય રીતે ડાયાલિસિસ કરતાં વધુ સારું હોય છે.
પ્રત્યારોપણ પહેલાં દર્દી ડાયાલિસિસમાં જેટલો ઓછો સમય વિતાવે છે, તે વધુ સારી રીતે પૂર્વસૂચન છે. આદર્શરીતે, ડાયાલિસિસ જરૂરી હોય તે પહેલાં ઓપરેશન કરવું જોઈએ. કિડની ટ્રાન્સપ્લાન્ટ દર્દીઓ માટે કરવામાં આવે છે જેને કેન્સર અને ચેપી રોગો નથી. ઓપરેશન લગભગ 4 કલાક ચાલે છે. તે દરમિયાન, દર્દીના પોતાના ફિલ્ટર અંગો દૂર થતા નથી. દાતાની કિડની નીચેના ભાગમાં માઉન્ટ થયેલ છે, જેમ કે આકૃતિમાં બતાવ્યા પ્રમાણે.
પોસ્ટઓપરેટિવ સમયગાળાની સુવિધાઓ શું છે?
ઓપરેશન પછી, નિયમિત પરીક્ષાઓ અને નિષ્ણાતો સાથે સલાહ લેવી જરૂરી છે, ખાસ કરીને પ્રથમ વર્ષ દરમિયાન. પ્રથમ મહિનામાં, રક્ત પરીક્ષણો અઠવાડિયામાં ઘણી વખત કરવામાં આવે છે. આગળ, તેમની આવર્તન ઘટે છે, પરંતુ તબીબી સંસ્થાની નિયમિત મુલાકાત હજી પણ જરૂરી રહેશે.
રોગપ્રતિકારક કિડની નકારી ઇમ્યુનોસપ્રેસિવ દવાઓનો ઉપયોગ હોવા છતાં થઈ શકે છે. તેના સંકેતો: તાવ, પેશાબની માત્રામાં ઘટાડો, સોજો, કિડનીમાં દુખાવો. સમયસર પગલાં લેવાનું મહત્વપૂર્ણ છે, ક્ષણ ચૂકી ન જવાય, તાકીદે ડ aક્ટરનો સંપર્ક કરવો.
લગભગ 8 અઠવાડિયામાં કામ પર પાછા આવવાનું શક્ય બનશે. પરંતુ દરેક દર્દીની પોતાની વ્યક્તિગત પરિસ્થિતિ હોય છે અને સર્જરી પછી પુન recoveryપ્રાપ્તિની ગતિ. મીઠું અને ચરબીના પ્રતિબંધ સાથે આહારનું પાલન કરવાની ભલામણ કરવામાં આવે છે. પુષ્કળ પ્રવાહી પીવો.
ટ્રાન્સપ્લાન્ટેડ કિડની સાથે રહેતા પુરુષો અને સ્ત્રીઓ ઘણીવાર બાળકોનું પણ સંચાલન કરે છે. ઓપરેશન પછીના એક વર્ષ અગાઉ મહિલાઓને ગર્ભવતી થવાની ભલામણ કરવામાં આવે છે.
કિડની ટ્રાન્સપ્લાન્ટ કેટલો સમય ટકી શકે છે?
સહેલાઇથી કહીએ તો, સફળ કિડની ટ્રાન્સપ્લાન્ટ ડાયાબિટીસના જીવનને 4-6 વર્ષ સુધી લંબાવે છે. આ પ્રશ્નનો વધુ સચોટ જવાબ ઘણા પરિબળો પર આધારિત છે. કિડની પ્રત્યારોપણ પછી 80% ડાયાબિટીસના દર્દીઓ ઓછામાં ઓછા 5 વર્ષથી જીવે છે. 35% દર્દીઓ 10 વર્ષ કે તેથી વધુ સમય સુધી જીવવાનું મેનેજ કરે છે. જેમ તમે જોઈ શકો છો, ઓપરેશનની સફળતાની સંભાવનાઓ નોંધપાત્ર છે.
ઓછી આયુષ્ય માટેના જોખમી પરિબળો:
- ડાયાબિટીસ કિડની ટ્રાન્સપ્લાન્ટ માટે લાંબા સમય સુધી રાહ જોતો હતો, ડાયાલિસિસ દ્વારા 3 વર્ષ અથવા તેથી વધુ સમય સુધી સારવાર કરાયો હતો.
- શસ્ત્રક્રિયા સમયે દર્દીની ઉંમર 45 વર્ષ કરતા વધુ જૂની હોય છે.
- પ્રકાર 1 ડાયાબિટીસનો અનુભવ 25 વર્ષ અથવા તેથી વધુ છે.
જીવંત દાતાની કિડની કadaડવર કરતાં વધુ સારી છે. કેટલીકવાર, કadaડેવરિક કિડની સાથે, સ્વાદુપિંડનું ટ્રાન્સપ્લાન્ટ પણ કરવામાં આવે છે. પરંપરાગત કિડની પ્રત્યારોપણની તુલનામાં આવા ઓપરેશનના ફાયદા અને ગેરફાયદા વિશે વિશેષજ્ withોની સલાહ લો.
ટ્રાન્સપ્લાન્ટ કિડની સામાન્ય રીતે રુટ લે તે પછી, તમે તમારા પોતાના જોખમમાં અને જોખમે, નીચા-કાર્બવાળા આહારમાં સ્વિચ કરી શકો છો. કારણ કે ખાંડને સામાન્યમાં લાવવા અને તેને સ્થિર અને સામાન્ય રાખવાનો એક માત્ર ઉપાય છે. આજની તારીખે, કોઈ ડ doctorક્ટર આને મંજૂરી આપશે નહીં. જો કે, જો તમે માનક આહારનું પાલન કરો છો, તો તમારું બ્લડ ગ્લુકોઝ .ંચું અને અવગણવામાં આવશે. પ્રત્યારોપણ કરેલ અંગ સાથે, તે જ વસ્તુ ઝડપથી થઈ શકે છે જે તમારી કિડનીમાં પહેલાથી જ થઈ છે.

અમે પુનરાવર્તન કરીએ છીએ કે તમે ફક્ત તમારા પોતાના જોખમે અને જોખમે કિડની ટ્રાન્સપ્લાન્ટ પછી લો-કાર્બ આહાર પર સ્વિચ કરી શકો છો. પ્રથમ ખાતરી કરો કે તમારી પાસે ક્રિએટિનાઇન માટે સારી રક્ત ગણતરી છે અને ગ્લોમેર્યુલર ગાળણક્રિયા દર થ્રેશોલ્ડ સ્તરથી ઉપર છે.
ટ્રાન્સપ્લાન્ટેડ કિડની સાથે રહેતા ડાયાબિટીસના દર્દીઓ માટે સત્તાવાર રીતે ઓછી કાર્બ આહાર માન્ય નથી. આ મુદ્દા પર કોઈ અભ્યાસ કરવામાં આવ્યો નથી. જો કે, અંગ્રેજી ભાષાની સાઇટ્સ પર તમે એવા લોકોની વાર્તાઓ શોધી શકો છો જેમણે તક લીધી અને સારા પરિણામ મેળવ્યા. તેઓ સામાન્ય રક્ત ખાંડ, સારા કોલેસ્ટરોલ અને બ્લડ પ્રેશરનો આનંદ લે છે.

"ડાયાબિટીક નેફ્રોપથી. ડાયાબિટીસમાં કિડની." પર 6 ટિપ્પણીઓ.
નમસ્તે મારું બાળક હવે 6 વર્ષનું છે, ત્રીજા વર્ષે ટાઇપ 1 ડાયાબિટીસથી બીમાર છે. આગળની પરીક્ષામાં ડાબી કિડનીની હાયપોપ્લાસિયા મળી. શું તે પહેલાથી જ ડાયાબિટીઝની ગૂંચવણો છે? આ કેટલું ગંભીર છે? બાકીના સામાન્ય રીતે વધુ કે ઓછા વિકાસશીલ અને વિકાસશીલ છે. અમે નેફ્રોલોજિસ્ટ તરફ જઈ શકીએ નહીં, કારણ કે તે આપણા ગામમાં નથી, તેની પાસે પહોંચવું મુશ્કેલ છે.
ડાબી કિડનીની હાયપોપ્લાસિયા મળી. શું તે પહેલાથી જ ડાયાબિટીઝની ગૂંચવણો છે? આ કેટલું ગંભીર છે?
મને લાગે છે કે આ ડાયાબિટીસથી સંબંધિત નથી અને સંભવત dangerous જોખમી નથી.
જો કે, તમારે લેખનો અભ્યાસ કરવાની જરૂર છે - http://endocrin-patient.com/diabet-detey/ - અને તે લખાયેલ છે તે પ્રમાણે વર્તે. નહિંતર, ડાયાબિટીઝની સાચી ગૂંચવણો આવવામાં લાંબી રહેશે નહીં. તે બધા સાથીદારો, વારંવાર શરદી અને અન્ય ચેપથી થતી વૃદ્ધિથી શરૂ થાય છે. સમય જતાં, પગ, કિડની અને આંખોની દ્રષ્ટિએ મુશ્કેલીઓ વિકસી શકે છે.
શુભ બપોર ગ્લાઇકેટેડ હિમોગ્લોબિન 6.9%, થોડી શારીરિક શ્રમ પછી. ઉપવાસ ખાંડ 5.5-5.8. સવારના નાસ્તા પછી, તે 7 પર વધે છે, અને 2 કલાક પછી તે ઘટીને 6.1-6.3 પર આવે છે. થાઇરોઇડ એન્ટિબોડીઝ વધ્યા છે અને તાજેતરમાં ડ્રગ લેવાનું શરૂ કર્યું કારણ કે ટી 3 હોર્મોનનું સ્તર બદલાઈ ગયું છે. એનિમિયા છે. મુખ્ય પ્રશ્ન: સમસ્યા કિડનીમાં છે, રેતી અને ફોલ્લો નાનો છે, દુખાવો છે. અને ગયા વર્ષે, ત્વચા ખૂજલીવાળું. મેં તમારી સાઇટ પર કિડનીની નિષ્ફળતા વિશેનું બધું વાંચ્યું છે.ભાડા, અલબત્ત, સી-પેપ્ટાઇડ પર હોર્મોન્સ. હું સમજું છું કે સારી કિડની ટેસ્ટ કર્યા પછી જ દવાઓની પસંદગી કરી શકાય છે?
એનિમિયા છે. કિડનીમાં રેતી અને ફોલ્લો નાનો છે, દુingખદાયક છે. અને ગયા વર્ષે, ત્વચા ખૂજલીવાળું.
આ બધું તમને શંકા કરે છે કે તમને પહેલાથી જ કિડનીની નિષ્ફળતા છે. જો હું તમે હોત, તો હું તરત જ પરીક્ષણો લેત.
હું સમજું છું કે સારી કિડની ટેસ્ટ કર્યા પછી જ દવાઓની પસંદગી કરી શકાય છે?
ઉંમર 64 વર્ષ, heightંચાઈ 170 સે.મી., વજન 79 કિલો. હું ટાઇપ 1 ડાયાબિટીઝથી બીમાર છું, મારો અનુભવ 24 વર્ષ છે. ઇન્સ્યુલિન નોવોરાપીડ, લેવમિર. ખાંડને હંમેશાં ચલાવો, જોકે હું રાખવાનો પ્રયત્ન કરું છું. હવે સમસ્યા અને પ્રશ્ન એ છે કે ગ્લોમેર્યુલર ગાળણક્રિયા 52 મિલી / મિનિટ સુધી ઘટાડી છે, પેશાબમાં કોઈ પ્રોટીન નથી. જો તમે ઓછી કાર્બ આહાર લાગુ કરો છો, તો તમારે પૂરતા પ્રમાણમાં પ્રોટીન લેવાની જરૂર છે. અને વિશ્લેષણ ડ doctorક્ટર કહે પ્રોટીન મર્યાદિત. શું કરવું
ગ્લોમેર્યુલર ગાળણક્રિયા 52 મિલી / મિનિટ સુધી ઘટાડી. જો તમે ઓછી કાર્બ આહાર લાગુ કરો છો, તો તમારે પૂરતા પ્રમાણમાં પ્રોટીન લેવાની જરૂર છે. અને વિશ્લેષણ ડ doctorક્ટર કહે પ્રોટીન મર્યાદિત. શું કરવું
ડો. બર્ન્સટિન કહે છે કે જીએફઆર માટે થ્રેશોલ્ડ મૂલ્ય 40-45 મિલી / મિનિટ છે. જો વધારે હોય, તો તમે આહાર પર જઈ શકો છો. ઉપરાંત, જો જરૂરી હોય તો, ઇન્સ્યુલિન થોડું ઇન્જેકટ કરો, ખાંડને સ્થિર રાખવા માટે ડોઝ પસંદ કરીને 4.0-5.5 એમએમઓએલ / એલ.
જો તમે આ સાઇટ દ્વારા પ્રોત્સાહિત ડાયાબિટીઝ નિયંત્રણ સિસ્ટમમાં ન જશો તો શું થશે તે વિશે વિચારો. હમણાં સુધી, તમારી સાથે માનક પદ્ધતિઓથી વર્તે છે. ઘણી મદદ કરી? તમે શું વિચારો છો, તમારા માટે કેટલું બાકી છે? અને મૃત્યુ પહેલાં શું અનુભવશે?