પ્રકાર 2 ડાયાબિટીસનાં ચિહ્નો અને લક્ષણો: સારવાર અને દર્દીની સમીક્ષાઓ
પ્રકાર 2 ડાયાબિટીસ (નોન-ઇન્સ્યુલિન આધારિત આ ડાયાબિટીસ) એ મેટાબોલિક રોગ છે જે લાંબી હાઈપરગ્લાયકેમિઆ દ્વારા વર્ગીકૃત કરવામાં આવે છે, જે પેશી કોશિકાઓ (ડબ્લ્યુએચઓ, 1999) સાથે ઇન્સ્યુલિનની ક્ષતિગ્રસ્ત ક્રિયાપ્રતિક્રિયાના પરિણામે વિકસે છે.
| પ્રકાર 2 ડાયાબિટીસ મેલીટસ. | |
|---|---|
 યુ.એન. દ્વારા માન્યતા પ્રાપ્ત પ્રતીક: ડાયાબિટીઝ સામે એક થવું. | |
| આઇસીડી -10 | ઇ 11 11. |
| આઇસીડી-10-કે.મી. | E11 |
| આઇસીડી -9 | 250.00 250.00 , 250.02 250.02 |
| ઓમિમ | 125853 |
| રોગો | 3661 |
| મેડલાઇનપ્લસ | 000313 |
| eMedicine | લેખ / 117853 |
| જાળી | ડી 1003924 |
1999 માં, વર્લ્ડ હેલ્થ ઓર્ગેનાઇઝેશનએ ટાઇપ 2 ડાયાબિટીઝને મેટાબોલિક રોગ તરીકે વર્ગીકૃત કરી હતી જે ઇન્સ્યુલિન સ્ત્રાવના અશક્ત અથવા ઇન્સ્યુલિન (ઇન્સ્યુલિન પ્રતિકાર) ની પેશીઓની સંવેદનશીલતાના પરિણામે વિકસે છે.
2009 માં, અમેરિકન પ્રોફેસર આર. ડી ફ્રોન્ઝો, પ્રથમ વખત, એક મોડેલની દરખાસ્ત કરે છે જેમાં હાયપરગ્લાયકેમિઆ તરફ દોરી જાય તેવા કી રોગકારક લિંક્સના પહેલાથી જ “ધમકી આપનાર ક્ટેટ” નો સમાવેશ થાય છે. તે સ્પષ્ટ થઈ ગયું કે યકૃતના કોષો, લક્ષ્ય પેશીઓ અને cell-સેલ ડિસફંક્શનના ઇન્સ્યુલિન પ્રતિકાર ઉપરાંત, ટાઇપ 2 ડાયાબિટીઝના રોગકારક રોગની એક મહત્વપૂર્ણ ભૂમિકા, વર્કટિન અસરના ઉલ્લંઘન દ્વારા ભજવવામાં આવે છે, સ્વાદુપિંડના એ-કોષો દ્વારા ગ્લુકોગન ઓવરપ્રોડક્શન, એડિપોસાઇટ્સ દ્વારા લિપોલીસીસનું સક્રિયકરણ, તેમજ રેનલ ગ્લુકોઝ રિબર્ક્શન, સેન્ટ્રલ નર્વસ સિસ્ટમના સ્તરે ન્યુરોટ્રાન્સમીટર ટ્રાન્સમિશન. આ યોજના, જેણે પ્રથમ વખત રોગના વિકાસની વિશિષ્ટતા દર્શાવતી હતી, ત્યાં સુધી તાજેતરમાં, પ્રકાર 2 ડાયાબિટીઝના પેથોફિઝિયોલોજી પરના આધુનિક મંતવ્યો સ્પષ્ટ રીતે પ્રતિબિંબિત કર્યા. જો કે, 2016 માં, સ્ટેન્લી એસ શ્વાર્ટઝના નેતૃત્વ હેઠળ વૈજ્ .ાનિકોની ટીમે કોઈ રીતે "ક્રાંતિકારક" મોડેલની દરખાસ્ત કરી, હાઈપરગ્લાયકેમિઆના વિકાસમાં વધુ ત્રણ લિંક્સ દ્વારા પૂરક: પ્રણાલીગત બળતરા, આંતરડાની માઇક્રોફલોરા અને ક્ષતિગ્રસ્ત એમિલિન ઉત્પાદનમાં પેથોલોજીકલ ફેરફારો. આમ, આજની તારીખમાં, ડાયાબિટીઝની પ્રગતિને ઉશ્કેરતા 11 એકબીજા સાથે જોડાયેલા મિકેનિઝમ્સ પહેલાથી જાણીતા છે.
I. તીવ્રતા દ્વારા:
- હળવો સ્વરૂપ (ખાંડ ઘટાડતી દવાના એક ટેબ્લેટ લેવા સાથે આહાર અથવા આહાર સાથે જ આ રોગની ભરપાઈ કરવાની ક્ષમતા દ્વારા વર્ગીકૃત થયેલ છે. એન્જીયોપેથી થવાની સંભાવના ઓછી છે).
- મધ્યમ તીવ્રતા (ખાંડ ઘટાડતી દવાઓની 2-3 ગોળીઓ લેતી વખતે મેટાબોલિક ડિસઓર્ડર્સનું વળતર. સંભવિત વેસ્ક્યુલર ગૂંચવણોના કાર્યાત્મક તબક્કા સાથે સંયોજન).
- ગંભીર કોર્સ (વળતર, ખાંડ ઘટાડતી દવાઓ અને ઇન્સ્યુલિનની ગોળીઓના સંયોજન દ્વારા પ્રાપ્ત થાય છે, અથવા ફક્ત ઇન્સ્યુલિન ઉપચાર. આ તબક્કે, વેસ્ક્યુલર ગૂંચવણોના ગંભીર અભિવ્યક્તિની નોંધ લેવામાં આવે છે - રેટિનોપેથી, નેફ્રોપથી, નીચલા હાથપગના એન્જીયોપેથી, એન્સેફાલોપથી, ન્યુરોપથીના ગંભીર અભિવ્યક્તિનું નિદાન થઈ શકે છે).
II. કાર્બોહાઇડ્રેટ ચયાપચયની વળતરની ડિગ્રી અનુસાર:
- વળતર તબક્કો
- સબકમ્પેન્સેશન તબક્કો
- વિઘટન તબક્કો
III. ગૂંચવણોની હાજરી દ્વારા:
ટાઇપ 2 ડાયાબિટીસ આનુવંશિક અને ઇન્ટ્રાવેટલ પરિબળોના સંયોજનને કારણે છે. આ પ્રકારના રોગવાળા મોટાભાગના લોકોનું વજન વધારે છે. જાડાપણું જાતે જ ટાઇપ -2 ડાયાબિટીસ થવાનું જોખમકારક પરિબળો છે. મેદસ્વી બાળકોમાં, ટાઇપ 2 ડાયાબિટીઝ થવાનું જોખમ 4 ગણા વધારે છે.
સેલિઆક રોગ વગરના લોકો દ્વારા ધાન્યના લોટમાં રહેલું નત્રિલ દ્રવ્ય મુક્ત આહારનું પાલન કરવાથી ટાઇપ 2 ડાયાબિટીઝનું જોખમ વધી જાય છે. આ નિષ્કર્ષ અભ્યાસના પરિણામો અનુસાર કરવામાં આવ્યો હતો, જેનાં પરિણામો અમેરિકન હાર્ટ એસોસિએશનની વેબસાઇટ પર પ્રકાશિત કરવામાં આવ્યા હતા. દરરોજ વધુ ધાન્યના લોટમાં રહેલું નત્રિલ દ્રવ્યનું સેવન કરનારા લોકોમાં, 30 વર્ષ દરમ્યાન, ટાઇપ -2 ડાયાબિટીસ થવાનું જોખમ એવા લોકો કરતા ઓછું હતું, જેમણે ધાન્યના લોટમાં રહેલું નત્રિલ દ્રવ્ય મુક્ત ખોરાકની હિમાયત કરી હતી. કાર્યના લેખકોએ નોંધ્યું છે કે જે લોકો ધાન્યના લોટમાં રહેલું નત્રિલ દ્રવ્ય ટાળવાનો પ્રયત્ન કરતા હતા તેઓ પણ આહાર ફાઇબરથી સમૃદ્ધ ઓછા ખોરાકનો વપરાશ કરતા હતા, જેમાં ટાઇપ 2 ડાયાબિટીઝ સામે રક્ષણાત્મક ગુણધર્મો હોય છે.
તેમાં રેડિએશનની doseંચી માત્રા અને નિવાસસ્થાનના કિરણોત્સર્ગી દૂષણની પ્રાપ્તિમાં ટાઇપ 2 ડાયાબિટીઝની ઘટનાઓ પર પણ અસર દર્શાવે છે.
ડાયાબિટીઝ મેલીટસ લોહીમાં શર્કરામાં વધારો, ગ્લુકોઝને પકડવા અને તેનો ઉપયોગ કરવા માટે પેશીઓની ક્ષમતામાં ઘટાડો, અને વૈકલ્પિક ઉર્જા સ્ત્રોતો - એમિનો એસિડ્સ અને મફત ફેટી એસિડ્સના ગતિશીલતામાં વધારો દ્વારા પ્રગટ થાય છે.
લોહીમાં ગ્લુકોઝનું એક ઉચ્ચ સ્તર અને વિવિધ જૈવિક પ્રવાહી તેમના oticસ્મોટિક દબાણમાં વધારોનું કારણ બને છે - ઓસ્મોટિક ડાય્યુરિસ વિકસિત થાય છે (કિડની દ્વારા પાણી અને ક્ષારનું વધતું નુકસાન), શરીરના ડિહાઇડ્રેશન (ડિહાઇડ્રેશન) અને સોડિયમ, પોટેશિયમ, કેલ્શિયમ અને મેગ્નેશિયમ કેશન્સ, કલોરિન એનિઓન્સની ઉણપનો વિકાસ તરફ દોરી જાય છે. ફોસ્ફેટ અને બાયકાર્બોનેટ. ડાયાબિટીઝના દર્દીમાં તરસ, પોલ્યુરિયા (વારંવાર નબળા પેશાબ), નબળાઇ, થાક, શુષ્ક મ્યુકોસ મેમ્બ્રેન, ભારે પાણી પીવા છતાં, સ્નાયુઓનું ઝમવું, કાર્ડિયાક એરિથમિયા અને ઇલેક્ટ્રોલાઇટની ઉણપના અન્ય અભિવ્યક્તિઓનો વિકાસ થાય છે.
આ ઉપરાંત, રક્ત અને જૈવિક પ્રવાહીમાં ગ્લુકોઝનું વધતું સ્તર પ્રોટીન અને લિપિડ્સના ન enન-એન્ઝાઇમેટિક ગ્લાયકોસિલેશનને વધારે છે, જેની તીવ્રતા ગ્લુકોઝની સાંદ્રતાના પ્રમાણસર છે. પરિણામે, ઘણા મહત્વપૂર્ણ પ્રોટીનનું કાર્ય અવરોધિત થાય છે, અને પરિણામે, વિવિધ અવયવોમાં અસંખ્ય પેથોલોજીકલ પરિવર્તન થાય છે.
ડાયાબિટીસ 2 માટે ડાયગ્નોસ્ટિક માપદંડ:
- ગ્લાયકેટેડ હિમોગ્લોબિન (HbAlc ≥ 6.5%),
- ઉપવાસ પ્લાઝ્મા ગ્લુકોઝ (mm 7 એમએમઓએલ / એલ),
- 2 એચ OGTT પછી પ્લાઝ્મા ગ્લુકોઝ (ઓરલ ગ્લુકોઝ સહિષ્ણુતા પરીક્ષણ) (mm 11 એમએમઓએલ / એલ),
- પ્લાઝ્મા ગ્લુકોઝ, અવ્યવસ્થિત રીતે ઓળખાયેલ, હાયપરગ્લાયકેમિઆ અથવા મેટાબોલિક વિઘટન (mm11 એમએમઓએલ / એલ) ના લક્ષણો.
લક્ષણો ફેરફાર કરો
- તરસ અને સુકા મોં
- પોલ્યુરિયા - વધુ પડતા પેશાબ
- ઝોડકોઝ
- સામાન્ય અને સ્નાયુઓની નબળાઇ
- જાડાપણું
- નબળી ઘા મટાડવું
- ડાયાબિટીક માઇક્રો અને મેક્રોઆંગોપેથી - અસ્થિર વેસ્ક્યુલર અભેદ્યતા, નબળાઇમાં વધારો, થ્રોમ્બોસિસનું વલણ, વેસ્ક્યુલર એથરોસ્ક્લેરોસિસના વિકાસમાં,
- ડાયાબિટીક પોલિનોરોપથી - પેરિફેરલ નર્વ પોલિનોરિટિસ, ચેતા થડ, પેરેસીસ અને લકવો સાથે દુખાવો,
- ડાયાબિટીક આર્થ્રોપથી - સાંધાનો દુખાવો, "ક્રંચિંગ", ગતિશીલતાની મર્યાદા, સાયનોવિયલ પ્રવાહીની માત્રામાં ઘટાડો અને તેની સ્નિગ્ધતામાં વધારો,
- ડાયાબિટીક નેત્રરોગ ચિકિત્સા - મોતિયાના પ્રારંભિક વિકાસ (લેન્સની ક્લાઉડિંગ), રેટિનોપેથી (રેટિનાના જખમ),
- ડાયાબિટીક નેફ્રોપથી - પેશાબમાં પ્રોટીન અને લોહીના કોષોના દેખાવ સાથેની કિડનીને નુકસાન, અને ગ્લોમેરો્યુલોસ્ક્લેરોસિસ અને રેનલ નિષ્ફળતાના વિકાસના ગંભીર કિસ્સાઓમાં,
- ડાયાબિટીક એન્સેફાલોપથી - માનસિકતા અને મૂડમાં ફેરફાર, ભાવનાત્મક લેબલિટી અથવા ડિપ્રેસન, સેન્ટ્રલ નર્વસ સિસ્ટમ નશોના લક્ષણો.
પ્રકાર 2 ડાયાબિટીઝની સારવાર માટે, વિવિધ દવાઓ સાથે આહાર, મધ્યમ શારીરિક પ્રવૃત્તિ અને ઉપચારને જોડવું જરૂરી છે.
દવાઓ કે જે આંતરડામાં ગ્લુકોઝનું શોષણ ઘટાડે છે અને યકૃતમાં તેના સંશ્લેષણને ઘટાડે છે અને ઇન્સ્યુલિનની ક્રિયામાં પેશીઓની સંવેદનશીલતામાં વધારો કરે છે:
- બીગુઆનાઈડ્સ: મેટફોર્મિન (બેગોમેટ, ગ્લિફોર્મિન, ગ્લુકોફેજ, ડાયફોર્મિન, ઇન્સુફોર, મેટામાઇન, મેટફોગામા, સિઓફોર, ફોર્મમેટિન, ફોર્મિન પ્લગ),
- થિઆઝોલિડિનેડીઅન્સ: રોઝિગ્લેટાઝોન (અવંડિયા), પિયોગ્લિટિઝોન (એક્ટ Actસ).
દવાઓ કે જે ઇન્સ્યુલિન સ્ત્રાવને વધારે છે:
- ગ્લુકોઝ આધારિત:
- ડી.પી.પી.-4 અવરોધકોની તૈયારીઓ: વિલ્ડાગલિપ્ટિન (ગેલ્વસ, ગેલવસ મેટ), સીતાગ્લાપ્ટિન, સેક્સાગલિપ્ટિન, લિનાગલિપ્ટિન, એલોગલિપ્ટિન.
- ગ્લુકોઝ-સ્વતંત્ર:
- 2 જી પે generationીની સલ્ફેનીલ્યુરિયા તૈયારીઓ: ગ્લિબેનક્લેમાઇડ (મનીનીલ), ગ્લાયક્લેઝાઇડ (ડાયાબેટોન એમવી), ગ્લિમપીરાઇડ (અમેરીલ, ડાયમેરીડ, ગ્લેમાઝ, ગ્લિમેકસ, ગ્લિપીઝાઇડ), ગ્લાયસિડોન (ગ્લાય્યુરનોર્મ), ગ્લિપીઝાઇડ (ગ્લાયબિનેઝ-રિટાર્ડ),
- નેસલ્ફનીલ્યુરિયા સિક્રેટોગogઝ: રિપેગલિનાઇડ (ડાયગ્લિનાઇડ, નવોનormર્મ), નેટેગ્લાઇડ (સ્ટારલિક્સ).
Α-glycosidase (acarbose) ના અવરોધકો આંતરડાની ઉત્સેચકો રોકે છે જે જટિલ કાર્બોહાઇડ્રેટ્સને ગ્લુકોઝમાં તોડી નાખે છે, ત્યાં જઠરાંત્રિય માર્ગમાં ગ્લુકોઝનું શોષણ ઘટાડે છે.
ફેનોફાઇબ્રેટ પરમાણુ આલ્ફા રીસેપ્ટર્સનો સક્રિયકર્તા છે. યકૃતમાં રીસેપ્ટર્સને ઉત્તેજીત કરે છે અને લિપિડ ચયાપચયને સામાન્ય બનાવે છે, હૃદયની વાહિનીઓમાં એથરોસ્ક્લેરોસિસની પ્રગતિ ઘટાડે છે. વેસ્ક્યુલર કોષોમાં પરમાણુ રીસેપ્ટર્સના ઉત્તેજનાને કારણે, તે વેસ્ક્યુલર દિવાલમાં બળતરા ઘટાડે છે, માઇક્રોસિરિક્યુલેશનમાં સુધારો કરે છે, જે રેટિનોપેથી (લેસર ફોટોકોએગ્યુલેશનની જરૂરિયાત ઘટાડા સહિત) ના વિકાસમાં ધીમી ગતિમાં પ્રગટ થાય છે, નેફ્રોપેથી, પોલિનોરોપેથી. યુરિક એસિડની સામગ્રીને ઘટાડે છે, જે ડાયાબિટીઝ અને સંધિવાના સતત સંયોજન સાથે એક વધારાનો ફાયદો છે.
રોગ અને જોખમ જૂથોના કારણો
ઇન્સ્યુલિનના ઉત્પાદનમાં માનવ કોષો અને પેશીઓ શા માટે સંપૂર્ણ પ્રતિક્રિયા આપતા નથી તે કારણ વૈજ્entistsાનિકો હજી પણ નક્કી કરી શકતા નથી. જો કે, ઘણા અભ્યાસો માટે આભાર, તેઓ એવા મુખ્ય પરિબળોને ઓળખવામાં સક્ષમ હતા કે જે રોગના વિકાસની શક્યતામાં વધારો કરે છે:
- તરુણાવસ્થા દરમિયાન આંતરસ્ત્રાવીય પૃષ્ઠભૂમિનું ઉલ્લંઘન, વૃદ્ધિ હોર્મોન સાથે સંકળાયેલું છે.
- વધારે વજન, જે રક્તમાં શર્કરામાં વધારો અને રક્ત વાહિનીઓની દિવાલો પર કોલેસ્ટરોલના જથ્થા તરફ દોરી જાય છે, જેનાથી એથરોસ્ક્લેરોસિસ રોગ થાય છે.
- વ્યક્તિનું લિંગ. અધ્યયનોએ બતાવ્યું છે કે સ્ત્રીઓને ટાઇપ 2 ડાયાબિટીઝ થવાની સંભાવના વધારે છે.
- રેસ. ટાઇપ 2 ડાયાબિટીઝ બ્લેક રેસમાં 30% વધુ સામાન્ય હોવાનું સાબિત થયું છે.
- આનુવંશિકતા. જો બંને માતાપિતાને ટાઇપ 2 ડાયાબિટીસ હોય, તો 60-70% ની સંભાવના સાથે તેઓ તેમના બાળકમાં વિકાસ કરશે. જોડિયામાં 58-65% કિસ્સાઓમાં, આ રોગ એક સાથે વિકાસ પામે છે, જોડિયામાં 16-30% કિસ્સાઓમાં.
- સિરોસિસ, હિમોક્રોમેટોસિસ, વગેરે સાથે યકૃતનું ક્ષતિપૂર્ણ કાર્ય.
- સ્વાદુપિંડના બીટા કોષોના વિકારો.
- બીટા-બ્લocકર, એટીપિકલ એન્ટિસાઈકોટિક્સ, ગ્લુકોકોર્ટિકોઇડ્સ, થિયાઝાઇડ્સ, વગેરે સાથે દવા.
- બાળકને જન્મ આપવાનો સમયગાળો. ગર્ભાવસ્થા દરમિયાન, શરીરના પેશીઓ ઇન્સ્યુલિનના ઉત્પાદનમાં વધુ સંવેદનશીલ હોય છે. આ સ્થિતિને સગર્ભાવસ્થા ડાયાબિટીસ કહેવામાં આવે છે, જન્મ પછી તે દૂર જાય છે, ભાગ્યે જ કિસ્સાઓમાં તે ટાઇપ 2 ડાયાબિટીસમાં જાય છે.
- ખરાબ ટેવો - સક્રિય અને નિષ્ક્રિય ધૂમ્રપાન, દારૂ.
- અયોગ્ય પોષણ.
- નિષ્ક્રિય જીવનશૈલી.
આ રોગના વિકાસ માટેના જોખમ જૂથમાં લોકો શામેલ છે:
- વારસાગત વલણ સાથે
- મેદસ્વી
- સતત ગ્લુકોકોર્ટિકોઇડ્સ લેતા,
- મોતિયાના વિકાસ સાથે,
- રોગોથી પીડિત - ઇત્સેન્કો-કુશિંગ (એડ્રેનલ ગ્રંથિની ગાંઠ) અને એક્રોમેગલી (કફોત્પાદક ગ્રંથિની ગાંઠ),
- એથરોસ્ક્લેરોસિસ, કંઠમાળ પેક્ટોરિસ, હાયપરટેન્શન,
- એલર્જિક રોગો સાથે, ઉદાહરણ તરીકે, ખરજવું, ન્યુરોોડર્મેટાઇટિસ, વગેરે.
- હાર્ટ એટેક, સ્ટ્રોક, ચેપ અથવા ગર્ભાવસ્થાને લીધે, બ્લડ સુગરમાં વધારો.
જોખમ જૂથમાં એવી સ્ત્રીઓ શામેલ છે કે જેમની પાસે પેથોલોજીકલ ગર્ભાવસ્થા છે અથવા 4 કિલોથી વધુના જન્મ સમયે બાળકનું વજન.
પ્રકાર 2 ડાયાબિટીસના લક્ષણો
 પ્રકાર 2 ડાયાબિટીસના વિકાસ સાથે, લક્ષણો અને ઉપચાર મોટા ભાગે પ્રકાર 1 ડાયાબિટીસના લક્ષણો અને સારવાર જેવા જ છે. મોટે ભાગે, પ્રકાર 2 ડાયાબિટીસના પ્રથમ સંકેતો ફક્ત થોડા મહિના પછી જ દેખાય છે, અને કેટલીકવાર થોડા વર્ષો પછી (રોગનું સુપ્ત સ્વરૂપ).
પ્રકાર 2 ડાયાબિટીસના વિકાસ સાથે, લક્ષણો અને ઉપચાર મોટા ભાગે પ્રકાર 1 ડાયાબિટીસના લક્ષણો અને સારવાર જેવા જ છે. મોટે ભાગે, પ્રકાર 2 ડાયાબિટીસના પ્રથમ સંકેતો ફક્ત થોડા મહિના પછી જ દેખાય છે, અને કેટલીકવાર થોડા વર્ષો પછી (રોગનું સુપ્ત સ્વરૂપ).
પ્રથમ નજરમાં, પ્રકાર 2 ડાયાબિટીસનાં લક્ષણો, પ્રકાર 1 ડાયાબિટીસથી અલગ નથી. પરંતુ હજી પણ એક તફાવત છે. કોઈ પ્રકારનાં ડાયાબિટીસના પ્રકારનાં વિકાસ દરમિયાન, લક્ષણો:
- મહાન તરસ, જરૂરિયાતને દૂર કરવાની સતત ઇચ્છા. આવા લક્ષણોનું અભિવ્યક્તિ કિડની પરના ભારમાં વધારો સાથે સંકળાયેલું છે, જે શરીરને વધારે ખાંડથી મુક્ત કરે છે. તેમની પાસે આ પ્રક્રિયા માટે પાણીનો અભાવ હોવાથી, તેઓ પેશીઓમાંથી પ્રવાહી લેવાનું શરૂ કરે છે.
- થાક, બળતરા, ચક્કર. ગ્લુકોઝ એક energyર્જા સામગ્રી હોવાથી, તેના અભાવથી શરીરના કોષો અને પેશીઓમાં energyર્જાનો અભાવ થાય છે. ચક્કર મગજના કામ સાથે સંકળાયેલું છે, લોહીમાં ગ્લુકોઝની અપૂરતી માત્રામાં સહન કરનારો પ્રથમ.
- ડાયાબિટીક રેટિનોપેથી - દૃષ્ટિની ક્ષતિ જે રોગના વિકાસને ઉશ્કેરે છે. આંખની કીકીમાં રક્ત વાહિનીઓના કાર્યમાં ઉલ્લંઘન થાય છે, તેથી, જો ચિત્રમાં કાળા ફોલ્લીઓ અને અન્ય ખામી દેખાય છે, તો તમારે તાત્કાલિક ડ aક્ટરની સલાહ લેવી જોઈએ.
- ભૂખ, જ્યારે મોટા પ્રમાણમાં ખોરાક લેતો હોય ત્યારે પણ.
- મૌખિક પોલાણમાં સૂકવણી.
- સ્નાયુ સમૂહમાં ઘટાડો.
- ખૂજલીવાળું ત્વચા અને ફોલ્લીઓ.
રોગના લાંબા સમય સુધી કોર્સ સાથે, લક્ષણો વધુ ખરાબ થઈ શકે છે.
દર્દીઓ ટાઇપ -2 ડાયાબિટીઝના લક્ષણોની ફરિયાદ કરી શકે છે, જેમ કે ખમીરના ચેપ, પગમાં દુખાવો અને સોજો, અંગો સુન્ન થવું, અને લાંબા સમય સુધી ઘા મટાડવું.
રોગના વિકાસમાં શક્ય ગૂંચવણો
યોગ્ય પોષણ, ખરાબ ટેવો, નિષ્ક્રિય જીવનશૈલી, અકાળે નિદાન અને ઉપચારનું નિરીક્ષણ કરવામાં નિષ્ફળતાને કારણે વિવિધ મુશ્કેલીઓ થઈ શકે છે. પ્રકાર 2 ડાયાબિટીસમાં દર્દી આવા રોગો અને પરિણામો અનુભવી શકે છે:
- ડાયાબિટીક (હાયપરસ્મોલર) કોમા, તાત્કાલિક હોસ્પિટલમાં દાખલ થવા અને પુનર્જીવનની જરૂર પડે છે.
- હાઈપોગ્લાયકેમિઆ - લોહીમાં શર્કરામાં તીવ્ર ઘટાડો.
- પોલિનોરોપથી એ ચેતા અંત અને રુધિરવાહિનીઓની ક્ષતિગ્રસ્ત કામગીરીને કારણે પગ અને હાથની સંવેદનશીલતામાં બગાડ છે.
- રેટિનોપેથી એ એક રોગ છે જે રેટિનાને અસર કરે છે અને તેની ટુકડી તરફ દોરી જાય છે.
- શરીરના સંરક્ષણોમાં ઘટાડો થવાને કારણે વારંવાર ફ્લૂ અથવા સાર્સ.
- પિરિઓડોન્ટલ રોગ એ એક ગમ રોગ છે જે ક્ષતિગ્રસ્ત વેસ્ક્યુલર કાર્ય અને કાર્બોહાઇડ્રેટ ચયાપચય સાથે સંકળાયેલ છે.
- ઘા અને સ્ક્રેચેસના લાંબા સમય સુધી ઉપચારને કારણે ટ્રોફિક અલ્સરની હાજરી.
- સાથીઓની તુલનામાં પુરુષોમાં ફૂલેલા તકલીફ, જે 15 વર્ષ પહેલાં થાય છે. તેની ઘટનાની સંભાવના 20 થી 85% સુધીની છે.
ઉપરોક્તના આધારે, તે સ્પષ્ટ થઈ ગયું છે કે ટાઇપ 2 ડાયાબિટીઝને વહેલી તકે કેમ શોધવું જોઈએ.
રોગનું નિદાન
 પ્રકાર 2 ડાયાબિટીઝ મેલીટસની હાજરી અથવા ગેરહાજરી માટે, તમારે એક પરીક્ષણ ઘણી વખત પસાર કરવાની જરૂર છે - ગ્લુકોઝ સહિષ્ણુતા પરીક્ષણ અથવા ખાલી પેટ પર પ્લાઝ્મા અભ્યાસ. વન-ટાઇમ વિશ્લેષણ હંમેશાં યોગ્ય પરિણામ બતાવી શકશે નહીં. કેટલીકવાર વ્યક્તિ ઘણી બધી મીઠાઈઓ ખાય છે અથવા નર્વસ થઈ શકે છે, તેથી ખાંડનું સ્તર વધશે. પરંતુ આ રોગના વિકાસ સાથે સંકળાયેલ નહીં હોય.
પ્રકાર 2 ડાયાબિટીઝ મેલીટસની હાજરી અથવા ગેરહાજરી માટે, તમારે એક પરીક્ષણ ઘણી વખત પસાર કરવાની જરૂર છે - ગ્લુકોઝ સહિષ્ણુતા પરીક્ષણ અથવા ખાલી પેટ પર પ્લાઝ્મા અભ્યાસ. વન-ટાઇમ વિશ્લેષણ હંમેશાં યોગ્ય પરિણામ બતાવી શકશે નહીં. કેટલીકવાર વ્યક્તિ ઘણી બધી મીઠાઈઓ ખાય છે અથવા નર્વસ થઈ શકે છે, તેથી ખાંડનું સ્તર વધશે. પરંતુ આ રોગના વિકાસ સાથે સંકળાયેલ નહીં હોય.
ગ્લુકોઝ સહિષ્ણુતા પરીક્ષણ નક્કી કરે છે કે લોહીમાં ગ્લુકોઝ કેટલી છે. આ કરવા માટે, તમારે પાણી (300 મિલી) પીવાની જરૂર છે, તેમાં અગાઉ ખાંડ ઓગળવી (75 ગ્રામ). 2 કલાક પછી, વિશ્લેષણ આપવામાં આવે છે, જો તમને 11.1 એમએમઓએલ / એલથી વધુ પરિણામ મળે, તો તમે ડાયાબિટીઝ વિશે વાત કરી શકો છો.
પ્લાઝ્મા ગ્લુકોઝનો અભ્યાસ હાઈપર- અને હાયપોગ્લાયકેમિઆના વિકાસને દર્શાવે છે. વિશ્લેષણ સવારે ખાલી પેટ માટે કરવામાં આવે છે. જ્યારે પરિણામો પ્રાપ્ત થાય છે, ત્યારે પુખ્ત વયના ધોરણ 3..9 થી .5. mm એમએમઓએલ / એલ, એક મધ્યવર્તી રાજ્ય (પૂર્વસૂચન) - 5.6 થી 6.9 એમએમઓએલ / એલ, અને ડાયાબિટીસ મેલીટસ - 7 એમએમઓએલ / એલ અથવા વધુથી વધુની કિંમતોની શ્રેણી માનવામાં આવે છે.
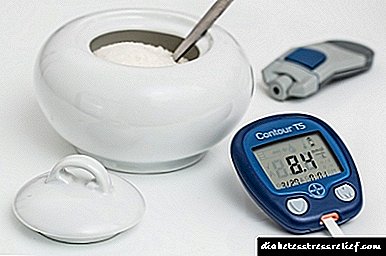
પ્રકાર 2 ડાયાબિટીસવાળા ઘણા દર્દીઓમાં ખાંડની સામગ્રી - ગ્લુકોમીટર નક્કી કરવા માટે વિશેષ ઉપકરણ હોય છે. ગ્લુકોઝનું સ્તર દિવસમાં ઓછામાં ઓછું ત્રણ વખત નક્કી કરવું આવશ્યક છે (સવારે, ખાવું પછી એક કલાક અને સાંજે).
તેનો ઉપયોગ કરતા પહેલા, તમારે જોડાયેલ સૂચનો કાળજીપૂર્વક વાંચવી આવશ્યક છે.
પ્રકાર 2 ડાયાબિટીઝની સારવાર માટેની ભલામણો
 દવા લેતા પહેલા, તમારે તમારી જીવનશૈલીમાં સુધારો કરવાની જરૂર છે.
દવા લેતા પહેલા, તમારે તમારી જીવનશૈલીમાં સુધારો કરવાની જરૂર છે.
ઉપસ્થિત ચિકિત્સક વારંવાર દર્દીની વ્યક્તિગત લાક્ષણિકતાઓને ધ્યાનમાં લેતા, ઉપચારનો કોર્સ સૂચવે છે.
ડાયાબિટીસ મેલીટસ 4 ફરજિયાત બિંદુઓ જેવા રોગ જે સારવાર દરમિયાન અવલોકન કરવું જોઈએ. આ વસ્તુઓ નીચે મુજબ છે:
- યોગ્ય પોષણ. ડાયાબિટીઝના દર્દીઓ માટે, ડ doctorક્ટર ખાસ આહાર સૂચવે છે. ઘણીવાર તેમાં શાકભાજી અને ફળો, ફાઇબર અને જટિલ કાર્બોહાઇડ્રેટ્સવાળા ખોરાક શામેલ હોય છે. મીઠાઈ, પેસ્ટ્રી, બેકરી ઉત્પાદનો અને લાલ માંસનો ત્યાગ કરવો પડશે.
- છૂટછાટ અને કસરત ઉપચારનું સંયોજન.સક્રિય જીવનશૈલી એ ખાસ કરીને ડાયાબિટીઝ માટેનો ઉપચાર છે. તમે યોગા કરી શકો છો, સવારે જોગિંગ કરી શકો છો અથવા ચાલવા જઇ શકો છો.
- એન્ટિડાઇબeticટિક દવાઓ લેવી. કેટલાક દર્દીઓ દવા વિના, વિશેષ આહાર અને સક્રિય જીવનશૈલીનું નિરીક્ષણ કરી શકે છે. સ્વ-દવા પર પ્રતિબંધ છે, ફક્ત એક ડ doctorક્ટર ચોક્કસ દવાઓ લખી શકે છે, જે યોગ્ય ડોઝ સૂચવે છે.
- ખાંડના સ્તર પર સતત દેખરેખ રાખીને, દર્દી હાયપો - અથવા હાઈપરગ્લાયકેમિઆને અટકાવવામાં સમર્થ હશે.
ફક્ત આ આવશ્યકતાઓનું અવલોકન કરવું, દવાઓનો ઉપયોગ અસરકારક રહેશે, અને દર્દીની સ્થિતિમાં સુધારો થશે.
દવા ઉપચાર હાથ ધરવા
પ્રકાર 2 ડાયાબિટીસ સાથે, મોટાભાગના દર્દીઓ આશ્ચર્ય પામી રહ્યા છે કે કઈ દવાઓ લેવી જોઈએ. આજકાલ, ડાયાબિટીઝની સારવારમાં, આધુનિક દવા આગળ વધી છે. તે ધ્યાનમાં લેવું જોઈએ કે તમે સ્વ-દવાઓમાં શામેલ કરી શકતા નથી. ડ doctorક્ટર લખી શકે છે:
- દવાઓ કે જે ઇન્સ્યુલિનના ઉત્પાદનમાં વધારો કરે છે - ડાયાબેટોન, અમરીલ, ટોલબૂટામાઇડ, નવોનormર્મ, ગ્લિપીઝિડ. મોટે ભાગે યુવાન અને પરિપક્વ લોકો આ ભંડોળને સામાન્ય રીતે સહન કરે છે, પરંતુ વૃદ્ધ લોકોની સમીક્ષાઓ ખૂબ સકારાત્મક નથી. કેટલાક કેસોમાં, આ શ્રેણીની દવા એલર્જી અને એડ્રેનલ ગ્રંથિમાં ખામી પેદા કરી શકે છે.
- એક એજન્ટ જે આંતરડામાં ગ્લુકોઝનું શોષણ ઘટાડે છે. આ શ્રેણીમાં દવાની દરેક ટેબ્લેટમાં સક્રિય પદાર્થ - મેટફોર્મિન શામેલ છે. આમાં ગ્લિફોર્મિન, ઇન્સૂફોર, ફોર્મિન પિલ્વા, ડાયફોર્મિન શામેલ છે. દવાઓની ક્રિયા યકૃતમાં ખાંડના સંશ્લેષણને સ્થિર કરવા અને ઇન્સ્યુલિનમાં પેશીઓની સંવેદનશીલતા વધારવાનો છે.
- ગ્લાયકોસિડેઝ ઇનહિબિટર, જેમાં અકાર્બoseઝ શામેલ છે. દવા એન્ઝાઇમ્સને અસર કરે છે જે ગ્લુકોઝમાં જટિલ કાર્બોહાઇડ્રેટ્સને તોડવામાં, તેમને અવરોધિત કરવામાં મદદ કરે છે. પરિણામે, ગ્લુકોઝ શોષણ પ્રક્રિયાઓ અટકાવવામાં આવે છે.
- ફેનોફાઇબ્રેટ એ દવા છે જે એથેરોસ્ક્લેરોસિસની પ્રગતિને ધીમું કરવા માટે આલ્ફા રીસેપ્ટર્સને સક્રિય કરે છે. આ દવા રક્ત વાહિનીઓની દિવાલોને મજબૂત બનાવે છે, રક્ત પરિભ્રમણને સુધારે છે અને રેટિનોપેથી અને નેફ્રોપથી જેવી ગંભીર ગૂંચવણોની ઘટનાને અટકાવે છે.
સમય જતાં, આવી દવાઓની અસરકારકતા ઓછી થાય છે. તેથી, ઉપસ્થિત ચિકિત્સક ઇન્સ્યુલિન ઉપચાર સૂચવી શકે છે.
પ્રકાર 2 ડાયાબિટીઝ વિવિધ ગૂંચવણો તરફ દોરી શકે છે, તેથી રક્ત ખાંડની ભરપાઇ માટે ઇન્સ્યુલિન સૂચવવામાં આવે છે.
પ્રકાર 2 ડાયાબિટીઝ માટે લોક ઉપચાર
 પ્રકાર 2 ડાયાબિટીઝની સારવારમાં પરંપરાગત દવા ઉપચારના મુખ્ય કોર્સની સમાંતર ઉપયોગ કરી શકાય છે.
પ્રકાર 2 ડાયાબિટીઝની સારવારમાં પરંપરાગત દવા ઉપચારના મુખ્ય કોર્સની સમાંતર ઉપયોગ કરી શકાય છે.
તે દર્દીની રોગપ્રતિકારક શક્તિને મજબૂત બનાવે છે અને આડઅસરો ધરાવતા નથી.
નીચેની લોક વાનગીઓ તમારી સુગર સામગ્રીને સ્થિર કરવામાં મદદ કરશે:
- ડાયાબિટીસના પ્રારંભિક તબક્કામાં એસ્પેન છાલનું પ્રેરણા એક અસરકારક ઉપાય છે. ઉકળતા પાણીમાં (0.5 એલ) એક ચમચી છાલ ફેંકી દો, લગભગ 15 મિનિટ સુધી ઉકાળો અને ઠંડુ કરો. દિવસમાં ત્રણ વખત ભોજન પહેલાં આવા ઉકાળો 50 મીલી લેવો જ જોઇએ.
- ઘણી પે generationsીઓ દ્વારા સાબિત, "ડાયાબિટીઝના દર્દીઓ માટે એક ખાસ પીણું". તૈયાર કરવા માટે, તમારે શુષ્ક બ્લુબેરી પાંદડા, બીન પાંદડા અને બોર્ડોક રુટની જરૂર છે, પ્રત્યેક 15 મિલિગ્રામ. બધા ઘટકોને ભળી દો અને ઉકળતા પાણી રેડવું, લગભગ 10 કલાક માટે છોડી દો. ઉકાળો 0.5 કપ માટે દિવસમાં ત્રણ વખત પીવામાં આવે છે. ઉપચારનો કોર્સ 1 મહિનો છે, પછી 2 અઠવાડિયા માટે વિરામ બનાવવામાં આવે છે.
- ટાઇપ 2 ડાયાબિટીઝ માટે તજનો ઉકાળો એક ઉત્તમ વૈકલ્પિક દવા છે, જે કોષોની ઇન્સ્યુલિન પ્રત્યે સંવેદનશીલતા સુધારે છે અને શરીરમાં બળતરા દૂર કરે છે. પ્રેરણા તૈયાર કરવા માટે, ઉકળતા પાણીને તજ એક ચમચી રેડવું, અડધા કલાક માટે આગ્રહ કરો, પછી મધના 2 ચમચી ઉમેરો અને સારી રીતે ભળી દો. સવારે અને સાંજે દવાને બે ડોઝમાં વહેંચવી જોઈએ. લોહીમાં શુગર ઓછી કરવા માટે તમે તજ સાથે કેફિરનો ઉપયોગ પણ કરી શકો છો.
ડાયાબિટીઝની સારવાર કેવી રીતે થાય છે તે સમજવા માટે, તમે એક ફોટો અને વિડિઓ જોઈ શકો છો જે પ્રકાર 2 ડાયાબિટીઝ વિશે વિગતવાર જણાવે છે.
હમણાં સુધી, આધુનિક દવા તેનાથી છૂટકારો મેળવવા માટે ટાઇપ 2 ડાયાબિટીઝની સારવાર કેવી રીતે થઈ શકે છે તે પ્રશ્નના જવાબ આપતી નથી. દુર્ભાગ્યે, આ જીવન માટે નિદાન છે. પરંતુ કયા પ્રકારનું ડાયાબિટીસ છે તે જાણીને, તેના રોગના લક્ષણો અને તેની સારવાર, તમે સંપૂર્ણ જીવન જીવી શકો છો.
આ લેખમાંની વિડિઓના નિષ્ણાંત પ્રકાર 2 ડાયાબિટીઝના લક્ષણો અને સારવાર વિશે વાત કરશે.
તબીબી નિષ્ણાતના લેખો
શરીરમાં મેટાબોલિક પ્રક્રિયાઓના ડિસઓર્ડર સાથે સંકળાયેલ અને લોહીમાં શર્કરાના વધારા દ્વારા પ્રગટ થતો રોગ, જેને ઇન્સ્યુલિન આધારિત ડાયાબિટીસ અથવા ટાઇપ 2 ડાયાબિટીઝ કહેવામાં આવે છે. આ રોગવિજ્ .ાન ઇન્સ્યુલિન સાથે પેશી કોષોની ક્રિયાપ્રતિક્રિયામાં અવ્યવસ્થાના પ્રતિભાવમાં વિકસે છે.
આ રોગ અને સામાન્ય ડાયાબિટીસ વચ્ચેનો તફાવત એ છે કે આપણા કિસ્સામાં, ઇન્સ્યુલિન ઉપચાર એ મુખ્ય ઉપચાર પદ્ધતિ નથી.
, , , , , , , , , , , , ,
પ્રકાર 2 ડાયાબિટીઝનાં કારણો
પ્રકાર 2 ડાયાબિટીઝના વિશિષ્ટ કારણો હજી સ્થાપિત થયા નથી. ઇન્સ્યુલિન માટે સંવેદનશીલતા અને સેલ રીસેપ્ટર્સની સંખ્યાના ઉલ્લંઘન દ્વારા આ વૈજ્ researchાનિક રોગના દેખાવને સમજાવે છે: રીસેપ્ટર્સ ઇન્સ્યુલિનનો પ્રતિસાદ આપવાનું ચાલુ રાખે છે, પરંતુ તેમની સંખ્યામાં ઘટાડો થવાથી આ પ્રતિક્રિયાની ગુણવત્તામાં ઘટાડો થાય છે. ઇન્સ્યુલિનના ઉત્પાદનમાં ઉલ્લંઘન થતું નથી, પરંતુ સ્વાદુપિંડના હોર્મોન સાથે ક્રિયાપ્રતિક્રિયા કરવાની અને ગ્લુકોઝનું સંપૂર્ણ શોષણ નષ્ટ થવાની ખાતરી કરવા માટે કોશિકાઓની ક્ષમતા.
પ્રકાર 2 ડાયાબિટીસના વિકાસ માટેના કેટલાક પરિબળોને ઓળખવામાં આવ્યા છે:
- હોર્મોનનાં સ્તરમાં ફેરફારને લીધે કિશોરોમાં તરુણાવસ્થા દરમિયાન ટાઇપ 2 ડાયાબિટીઝ થવાનું જોખમ વધારે છે,
- આંકડા મુજબ, સ્ત્રીઓ પુરુષો કરતાં ઇન્સ્યુલિન આધારિત બિન-ડાયાબિટીસ થવાની સંભાવના વધારે છે,
- આ રોગ આફ્રિકન અમેરિકન જાતિના પ્રતિનિધિઓમાં જોવા મળે છે,
- મેદસ્વી લોકોમાં સૌથી વધુ ડાયાબિટીઝ થવાનું જોખમ હોય છે.
કેટલીકવાર આ રોગ નજીકના સંબંધીઓમાં જોઇ શકાય છે, જો કે, આ રોગવિજ્ .ાનના વારસાના સ્પષ્ટ પુરાવા હાલમાં પ્રાપ્ત થયા નથી.
, , , , , , ,
પ્રકાર 2 ડાયાબિટીઝના વિકાસમાં ફાળો આપનારા અન્ય પરિબળોની સાથે, રોગની ઇટીઓલોજીમાં એક મોટી ભૂમિકા ખરાબ ટેવો દ્વારા ભજવવામાં આવે છે: શારીરિક પ્રવૃત્તિનો અભાવ, અતિશય આહાર, ધૂમ્રપાન, વગેરે. વારંવાર પીવાનું પણ પેથોલોજીના સંભવિત કારણોમાંનું એક માનવામાં આવે છે. આલ્કોહોલ સ્વાદુપિંડના પેશીઓને નુકસાન ઉત્તેજીત કરી શકે છે, ઇન્સ્યુલિન સ્ત્રાવને અવરોધે છે અને તેના પ્રત્યે સંવેદનશીલતા વધારે છે, મેટાબોલિક પ્રક્રિયાઓમાં ખલેલ પહોંચાડે છે અને યકૃત અને કિડનીના ક્ષતિગ્રસ્ત કાર્ય તરફ દોરી જાય છે.
પ્રાયોગિક રૂપે તે સાબિત થયું છે કે દારૂના નિકાલના લાંબા સમયથી પીડાતા લોકોમાં, સ્વાદુપિંડનું કદ નોંધપાત્ર રીતે ઘટાડે છે, અને ઇન્સ્યુલિન ઉત્પન્ન કરનારા બીટા-કોષો એટ્રોફાઇડ હોય છે.
રક્ત ગ્લુકોઝ ઘટાડવાની ઇથેનોલની ક્ષમતા એ એવા દર્દીઓ માટે એક મોટો ભય છે જેમને ટાઇપ 2 ડાયાબિટીઝ છે. આંકડા મુજબ, હાયપોગ્લાયકેમિક કોમાના 20% કિસ્સાઓ દારૂ પીવાના પરિણામે થાય છે.
રસપ્રદ વાત એ છે કે આ રોગની ઘટના આલ્કોહોલ પીધેલા ડોઝ પર આધારિત છે. તેથી, જ્યારે થોડી માત્રામાં આલ્કોહોલ (દરરોજ 6-48 ગ્રામ) પીતા હોય ત્યારે, ડાયાબિટીઝ થવાનું જોખમ ઓછું થાય છે, અને જ્યારે દરરોજ 69 ગ્રામ કરતાં વધુ આલ્કોહોલિક પીણા પીવામાં આવે છે, તો તેનાથી વિપરીત, તે વધે છે.
સારાંશ માટે, નિષ્ણાતોએ દારૂના સેવનના પ્રોફીલેક્ટીક રેટને નક્કી કર્યા:
- વોડકા 40 ° - 50 ગ્રામ / દિવસ,
- શુષ્ક અને અર્ધ-સુકા વાઇન - 150 મિલી / દિવસ,
- બીયર - 300 મિલી / દિવસ.
ડેઝર્ટ વાઇન, શેમ્પેન, લિક્વિડર્સ, કોકટેલ અને અન્ય ખાંડ ધરાવતા પીણાં પર પ્રતિબંધ છે.
ઇન્સ્યુલિન મેળવતા દર્દીઓએ આલ્કોહોલ લીધા પછી તેની માત્રા ઓછી કરવી જોઈએ.
વિઘટનગ્રસ્ત તબક્કે, કોઈપણ આલ્કોહોલિક પીણાઓનો ઉપયોગ contraindication છે.
ખાલી પેટ પર આલ્કોહોલ લેવાની ભલામણ કરવામાં આવતી નથી.
ઓછી આલ્કોહોલ ડિગ્રીવાળા પ્રકાશ જાતો પસંદ કરવાનું બીઅર વધુ સારું છે.
આલ્કોહોલ પીધા પછી, તમારે નાસ્તા કર્યા વિના પલંગમાં જવું જોઈએ નહીં. ખાંડની માત્રામાં તીવ્ર ઘટાડાથી, hypંઘ દરમિયાન પણ હાઇપોગ્લાયકેમિક કોમા થઈ શકે છે.
આલ્કોહોલ અને ટાઇપ 2 ડાયાબિટીઝ એક અર્થમાં જોડાઈ શકે છે, પરંતુ વિચારો કે શું આ જરૂરી છે?
, , , , , ,
પ્રકાર 2 ડાયાબિટીઝના લક્ષણો
પ્રકાર 2 ડાયાબિટીઝના વિકાસને સૂચવતા પ્રાથમિક અભિવ્યક્તિઓ આ છે:
- સતત પીવાની ઇચ્છા,
- ખૂબ વારંવાર પેશાબ કરવો,
- વુલ્ફિશ ભૂખ
- એક અથવા બીજા દિશામાં શરીરના વજનમાં ઉચ્ચારણ વધઘટ.
- સુસ્તી અને થાકની લાગણી.
ગૌણ સંકેતોમાં શામેલ છે:
- નબળા પ્રતિરક્ષા, વારંવાર બેક્ટેરિયલ રોગો,
- અંગોમાં ક્ષણિક સંવેદનાની વિક્ષેપ, પ્ર્યુરિટસ,
- દ્રષ્ટિની ક્ષતિ
- બાહ્ય અલ્સર અને ઇરોશનની રચના, જેનો ઇલાજ મુશ્કેલ છે.
પ્રકાર 2 ડાયાબિટીઝ વિવિધ ગંભીરતા વિકલ્પો સાથે થઈ શકે છે:
- હળવી ડિગ્રી - પોષણના સિદ્ધાંતો બદલીને અથવા દરરોજ સુગર-લોઅરિંગ એજન્ટના મહત્તમ એક કેપ્સ્યુલનો ઉપયોગ કરીને દર્દીની સ્થિતિમાં સુધારો કરવો શક્ય છે,
- મધ્યમ ડિગ્રી - સુધારો ત્યારે થાય છે જ્યારે દરરોજ ખાંડ ઘટાડતી દવાના બે કે ત્રણ કેપ્સ્યુલ્સનો ઉપયોગ કરવામાં આવે છે,
- ગંભીર સ્વરૂપ - ખાંડ ઘટાડવાની દવાઓ ઉપરાંત, તમારે ઇન્સ્યુલિનની રજૂઆત કરવી પડશે.
કાર્બોહાઇડ્રેટ મેટાબોલિઝમ ડિસઓર્ડરની ભરપાઈ કરવાની શરીરની ક્ષમતાના આધારે, ત્રણ તબક્કાઓ છે:
- વળતર પગલું (ઉલટાવી શકાય તેવું).
- સબકમ્પેન્સરી સ્ટેજ (આંશિક રીતે ઉલટાવી શકાય તેવું).
- વિઘટનનો તબક્કો (કાર્બોહાઇડ્રેટ ચયાપચયની ઉલટાવી શકાય તેવી વિકૃતિઓ).
, , , ,
ગૂંચવણો અને પરિણામો
વેસ્ક્યુલર સિસ્ટમ સૌથી વધુ પ્રકાર 2 ડાયાબિટીઝની ગૂંચવણો માટે જોખમી છે. વેસ્ક્યુલર પેથોલોજી ઉપરાંત, ઘણા અન્ય લક્ષણો વિકસી શકે છે: વાળ ખરવા, શુષ્ક ત્વચા, નખ, એનિમિયા અને થ્રોમ્બોસાયટોપેનિઆની સ્થિતિ બગાડવી.
ડાયાબિટીઝની ગંભીર ગૂંચવણોમાં, નીચેની બાબતોને પ્રકાશિત કરવી જોઈએ:
- પ્રગતિશીલ એથરોસ્ક્લેરોસિસ, કોરોનરી રક્ત પુરવઠા, તેમજ અંગો અને મગજની પેશીઓના ઉલ્લંઘનને ઉશ્કેરવા,
- સ્ટ્રોક
- ક્ષતિગ્રસ્ત રેનલ ફંક્શન,
- રેટિના નુકસાન
- ચેતા તંતુઓ અને પેશીઓમાં ડીજનરેટિવ પ્રક્રિયાઓ,
- નીચલા હાથપગને ઇરોસિવ અને અલ્સેરેટિવ નુકસાન,
- ચેપી રોગો (બેક્ટેરિયલ અને ફંગલ ચેપ કે જેની સારવાર કરવી મુશ્કેલ છે),
- હાયપોગ્લાયકેમિક અથવા હાયપરગ્લાયકેમિક કોમા.
, , , , ,
પરિણામ
ડાયાબિટીસ મેલિટસમાં ઉપચારાત્મક પગલાં સામાન્ય રીતે વિઘટનની સ્થિતિને અટકાવવા અને વળતરની સ્થિતિને જાળવવાનું લક્ષ્ય હોવાને કારણે, પરિણામની આકારણી કરવા માટે અમે આ મહત્વપૂર્ણ વિભાવનાઓ સાથે પોતાને પરિચિત કરીશું.
જો દર્દીની બ્લડ સુગરનું સ્તર સામાન્ય કરતા થોડું વધારે હોય, પરંતુ તેમાં ગૂંચવણો થવાની કોઈ વૃત્તિ ન હોય, તો આ સ્થિતિને વળતર માનવામાં આવે છે, એટલે કે, શરીર હજી પણ કાર્બોહાઇડ્રેટ મેટાબોલિઝમના અવ્યવસ્થાનો સામનો કરી શકે છે.
જો સુગર લેવલ માન્ય મૂલ્યો કરતા ઘણી વધારે છે, અને ગૂંચવણોના વિકાસની વલણ સ્પષ્ટપણે જોવા મળે છે, તો પછી આ સ્થિતિને વિઘટન થાય છે તેવું કહેવામાં આવે છે: શરીર હવે તબીબી સહાયતા વિના સામનો કરી શકશે નહીં.
કોર્સનું ત્રીજું, મધ્યવર્તી સંસ્કરણ પણ છે: સબ કોમ્પેન્સેશનની સ્થિતિ. આ ખ્યાલોને વધુ સ્પષ્ટ રીતે અલગ કરવા માટે, અમે નીચેની યોજનાનો ઉપયોગ કરીએ છીએ.
, , , , , , , , ,
પ્રકાર 2 ડાયાબિટીસ માટે વળતર
- ખાંડ ખાલી પેટ પર - 6.7 એમએમઓએલ / એલ સુધી,
- ભોજન પછી 2 કલાક ખાંડ - 8.9 એમએમઓએલ / એલ સુધી,
- કોલેસ્ટરોલ - 5.2 એમએમઓએલ / એલ સુધી,
- પેશાબમાં ખાંડની માત્રા 0% છે,
- શરીરનું વજન - સામાન્ય મર્યાદાની અંદર (જો "ગ્રોથ માઇનસ 100" ફોર્મ્યુલા અનુસાર ગણતરી કરવામાં આવે તો),
- બ્લડ પ્રેશર સૂચકાંકો - 140/90 મીમી આરટીથી વધુ નહીં. કલા.
, , , , , , , , ,
પ્રકાર 2 ડાયાબિટીસનું પેટા કમ્પમ્પેન્શન
- ખાલી પેટ પર ખાંડનું સ્તર - 7.8 એમએમઓએલ / એલ સુધી,
- ભોજન પછી 2 કલાક ખાંડનું સ્તર - 10.0 એમએમઓએલ / એલ સુધી,
- કોલેસ્ટરોલના સૂચક - 6.5 એમએમઓએલ / એલ સુધી,
- પેશાબમાં ખાંડની માત્રા 0.5% કરતા ઓછી હોય છે,
- શરીરનું વજન - 10-20% વધ્યું,
- બ્લડ પ્રેશર સૂચકાંકો - 160/95 મીમી આરટીથી વધુ નહીં. કલા.
સડો પ્રકાર 2 ડાયાબિટીસ
- ખાલી પેટ પર ખાંડનું સ્તર - 7.8 એમએમઓએલ / એલ કરતા વધુ,
- ખાધા પછી ખાંડનું સ્તર - 10.0 એમએમઓએલ / એલ કરતા વધારે,
- કોલેસ્ટરોલના સૂચક - 6.5 એમએમઓએલ / એલ કરતા વધારે,
- પેશાબમાં ખાંડનું પ્રમાણ 0.5% કરતા વધારે છે,
- શરીરનું વજન - ધોરણના 20% કરતા વધુ,
- બ્લડ પ્રેશર સૂચક - 160/95 અને તેથી વધુ.
વિઘટનયુક્ત સ્થિતિમાં વળતરમાંથી સંક્રમણને રોકવા માટે, નિયંત્રણ પદ્ધતિઓ અને યોજનાઓનો યોગ્ય રીતે ઉપયોગ કરવો મહત્વપૂર્ણ છે. અમે ઘરે અને પ્રયોગશાળા બંનેમાં નિયમિત પરીક્ષણો વિશે વાત કરી રહ્યા છીએ.
આદર્શ વિકલ્પ એ છે કે દિવસમાં ઘણી વખત ખાંડનું સ્તર તપાસવું: સવારે ખાલી પેટ પર, નાસ્તો, બપોરના ભોજન અને રાત્રિભોજન પછી, અને સૂવાના સમય પહેલાં જ. સવારના નાસ્તામાં નાસ્તાની પહેલાં અને સૂતા પહેલા તપાસોની ન્યૂનતમ સંખ્યા.
પેશાબ પરીક્ષણમાં ખાંડ અને એસિટોનની હાજરી ઓછામાં ઓછા દર 4 અઠવાડિયામાં એકવાર નિરીક્ષણ કરવાની ભલામણ કરવામાં આવે છે. વિઘટનિત સ્થિતિ સાથે - વધુ વખત.
જો ડ doctorક્ટરની સૂચનાનું સખત પાલન કરવામાં આવે તો ટાઇપ 2 ડાયાબિટીસના પરિણામોને રોકવાનું શક્ય છે.
ડાયાબિટીઝથી, તમે સંપૂર્ણ જીવન જીવી શકો છો જો તમે પોષણ અને જીવનશૈલીના વિશેષ નિયમોનું પાલન કરો છો, તેમજ તમારા ડ doctorક્ટર દ્વારા સૂચવવામાં આવેલી દવાઓ લે છે, ફક્ત ઉપચારની પદ્ધતિને અનુસરે છે.
તમારી સ્થિતિની કાળજીપૂર્વક દેખરેખ રાખો, નિયમિતપણે તમારા બ્લડ સીરમ સુગરનું સ્તર અને બ્લડ પ્રેશર તપાસો અને તમારા વજનનું નિરીક્ષણ કરો.
, , , , , , , ,
પ્રકાર 2 ડાયાબિટીસનું નિદાન
પેથોલોજીના ક્લિનિકલ સંકેતો પહેલાથી જ આ વિચાર તરફ દોરી શકે છે કે વ્યક્તિને ટાઇપ 2 ડાયાબિટીસ છે. જો કે, નિદાનની પુષ્ટિ કરવા માટે આ પૂરતું નથી; પ્રયોગશાળા નિદાન પ્રક્રિયાઓ પણ કરવી જ જોઇએ.
આ પ્રકારના નિદાનનું મુખ્ય કાર્ય β-સેલ વિધેયના ઉલ્લંઘનને શોધવાનું છે: આ ભોજન પહેલાં અને પછી ખાંડના સ્તરમાં વધારો છે, પેશાબમાં એસિટોનની હાજરી, વગેરે. કેટલીકવાર રોગના નૈદાનિક ચિહ્નોની ગેરહાજરીમાં પણ પ્રયોગશાળા પરીક્ષણો સકારાત્મક હોઈ શકે છે: આવા કિસ્સાઓમાં, તેઓ પ્રારંભિક વાત કરે છે. ડાયાબિટીસ તપાસ.
Autoટો-એનાલિઝર્સ, પરીક્ષણ સ્ટ્રીપ્સ અથવા લોહીમાં ગ્લુકોઝ મીટરનો ઉપયોગ કરીને સીરમ શુગરનું સ્તર નક્કી કરી શકાય છે. માર્ગ દ્વારા, વર્લ્ડ હેલ્થ ઓર્ગેનાઇઝેશનના માપદંડ અનુસાર, જો રક્ત ખાંડના સૂચકાંકો, બે દિવસ, જુદા જુદા દિવસોમાં, 7.8 એમએમઓએલ / લિટર કરતા વધુ હોય, તો ડાયાબિટીઝના નિદાનને પુષ્ટિ ગણી શકાય. અમેરિકન નિષ્ણાતો માટે, ધોરણો થોડા અલગ છે: અહીં તેઓ 7 એમએમઓએલ / લિટરથી વધુના સૂચકાંકો સાથે નિદાન સ્થાપિત કરે છે.
જ્યારે નિદાનની ચોકસાઈ વિશે શંકા હોય ત્યારે 2-કલાકની મૌખિક ગ્લુકોઝ સહિષ્ણુતા પરીક્ષણ પ્રક્રિયાનો ઉપયોગ કરવામાં આવે છે. આ પ્રક્રિયા કેવી રીતે હાથ ધરવામાં આવે છે:
- અભ્યાસના ત્રણ દિવસ પહેલાં, દર્દીને દરરોજ 200 ગ્રામ કાર્બોહાઇડ્રેટ ખોરાક મળે છે, અને તમે કોઈ પ્રતિબંધ વિના પ્રવાહી (ખાંડ વિના) પી શકો છો,
- પરીક્ષણ ખાલી પેટ પર હાથ ધરવામાં આવે છે, અને છેલ્લા ભોજન પછી ઓછામાં ઓછા દસ કલાક વીતી ગયા છે,
- લોહી નસોમાંથી અથવા આંગળીમાંથી લઈ શકાય છે,
- દર્દીને ગ્લુકોઝ સોલ્યુશન (ગ્લાસ પાણી દીઠ 75 ગ્રામ) લેવાનું કહેવામાં આવે છે,
- લોહીના નમૂના 5 વખત હાથ ધરવામાં આવે છે: પ્રથમ - ગ્લુકોઝના ઉપયોગ પહેલાં, તેમજ અડધા કલાક, એક કલાક, દો, કલાક અને સોલ્યુશનનો ઉપયોગ કર્યા પછી 2 કલાક પહેલાં.
ક્યારેક આવા અભ્યાસને ખાલી પેટ પર લોહીના નમૂના લેવાથી અને ગ્લુકોઝના ઉપયોગના 2 કલાક પછી, એટલે કે માત્ર બે વાર ઘટાડવામાં આવે છે.
ડાયાબિટીસના નિદાન માટે ખાંડ માટે પેશાબની તપાસનો ઉપયોગ ઓછો થાય છે, કારણ કે પેશાબમાં ખાંડની માત્રા હંમેશાં લોહીના સીરમમાં ગ્લુકોઝની માત્રાને અનુરૂપ નથી. આ ઉપરાંત, પેશાબમાં ખાંડ અન્ય કારણોસર દેખાઈ શકે છે.
કીટોન બ ofડીઝની હાજરી માટે પેશાબ પરીક્ષણો દ્વારા ચોક્કસ ભૂમિકા ભજવી શકાય છે.
રક્ત ખાંડને અંકુશમાં રાખવા ઉપરાંત, માંદા વ્યક્તિએ નિષ્ફળ થયા વિના શું કરવું જોઈએ? બ્લડ પ્રેશરને ટ્રેક કરો અને સમયાંતરે બ્લડ કોલેસ્ટરોલ પરીક્ષણ લો.કુલ બધા સંકેતો રોગની હાજરી અથવા ગેરહાજરી, તેમજ રોગવિજ્ologicalાનવિષયક સ્થિતિ માટે વળતરની ગુણવત્તા સૂચવી શકે છે.
ટાઇપ 2 ડાયાબિટીસ માટેની પરીક્ષણો વધારાના ડાયગ્નોસ્ટિક્સની સાથે હાથ ધરવામાં આવી શકે છે જે ગૂંચવણોના વિકાસને ઓળખવાની તક પૂરી પાડે છે. આ હેતુ માટે, દર્દીને ઇસીજી, વિસર્જન યુરોગ્રાફી, ફંડસ પરીક્ષાને દૂર કરવાની ભલામણ કરવામાં આવે છે.
, , , , , , , , ,
પ્રકાર 2 ડાયાબિટીઝની સારવાર
રોગના વિકાસના પ્રારંભિક તબક્કે, કેટલીક વખત તે પોષણના નિયમોનું પાલન કરે છે અને દવાઓનો ઉપયોગ કર્યા વિના વિશેષ શારીરિક વ્યાયામમાં શામેલ થાય છે. શરીરના વજનને સામાન્યમાં લાવવું મહત્વપૂર્ણ છે, આ કાર્બોહાઇડ્રેટ ચયાપચયને પુન restoreસ્થાપિત કરવામાં અને ખાંડના સ્તરને સ્થિર કરવામાં મદદ કરશે.
પેથોલોજીના અનુગામી તબક્કાઓની સારવાર માટે દવાઓની નિમણૂક જરૂરી છે.
ટાઇપ 2 ડાયાબિટીસ મેલીટસવાળા દર્દીઓ મોટા ભાગે આંતરિક ઉપયોગ માટે એન્ટિડિઆબેટીક દવાઓ સૂચવે છે. આવી દવાઓનો રિસેપ્શન દરરોજ ઓછામાં ઓછું 1 વખત કરવામાં આવે છે. સ્થિતિની તીવ્રતાના આધારે, ડ doctorક્ટર એક ઉપાય નહીં, પણ દવાઓના સંયોજનનો ઉપયોગ કરી શકે છે.
સૌથી સામાન્ય એન્ટીડિઆબેટીક દવાઓ:
- ટોલબ્યુટામાઇડ (પ્રમિડેક્સ) - સ્વાદુપિંડ પર કાર્ય કરવા માટે સક્ષમ છે, ઇન્સ્યુલિનના સ્ત્રાવને સક્રિય કરે છે. પ્રકાર 2 ડાયાબિટીઝની વળતર અને સબકમ્પેન્સટરી રાજ્યના વૃદ્ધ દર્દીઓ માટે સૌથી યોગ્ય. સંભવિત આડઅસરોમાં એલર્જીક પ્રતિક્રિયા અને ક્ષણિક કમળો શામેલ છે,
- ગ્લિપાઇઝાઇડ - અપૂરતી એડ્રેનલ અને કફોત્પાદક કાર્યવાળા વૃદ્ધ, નબળા અને છુપાયેલા દર્દીઓની સારવાર માટે સાવધાની સાથે ઉપયોગ કરવામાં આવે છે,
- મેન્નીલ - રીસેપ્ટર્સની સંવેદનશીલતા વધારે છે જે ઇન્સ્યુલિનને માને છે. પોતાના સ્વાદુપિંડનું ઇન્સ્યુલિનનું ઉત્પાદન વધે છે. દવા એક ટેબ્લેટથી શરૂ થવી જોઈએ, જો જરૂરી હોય તો, ડોઝમાં નરમાશથી વધારો કરવો,
- મેટફોર્મિન - શરીરમાં ઇન્સ્યુલિનના સ્તરને અસર કરતું નથી, પરંતુ મુક્ત ઇન્સ્યુલિનના બાઉન્ડ ઇન્સ્યુલિનના ગુણોત્તરને ઘટાડીને ફાર્માકોડિનેમિક્સને બદલવામાં સક્ષમ છે. વધુ વખત વજનવાળા અને મેદસ્વીપણાવાળા દર્દીઓ માટે સૂચવવામાં આવે છે. ક્ષતિગ્રસ્ત રેનલ ફંક્શનવાળા દર્દીઓની સારવારમાં ઉપયોગ થતો નથી,
- આકાર્બોઝ - નાના આંતરડામાં કાર્બોહાઇડ્રેટ્સનું પાચન અને શોષણ અટકાવે છે અને આ સંદર્ભે, કાર્બોહાઇડ્રેટ ખોરાકના ઇન્જેશન પછી રક્ત ખાંડની સાંદ્રતામાં વધારો ઘટાડે છે. આંતરડા રોગ, તેમજ ગર્ભાવસ્થા દરમિયાન, દવા માટે દવા સૂચવવી જોઈએ નહીં.
- મેગ્નેશિયમ તૈયારીઓ - સ્વાદુપિંડ દ્વારા ઇન્સ્યુલિનના ઉત્પાદનને ઉત્તેજીત કરે છે, શરીરમાં ખાંડનું સ્તર નિયંત્રિત કરે છે.
દવાઓના સંયોજનોને પણ મંજૂરી છે, ઉદાહરણ તરીકે:
- ગ્લિપાઇઝાઇડ સાથે મેટામોર્ફિનનો ઉપયોગ,
- ઇન્સ્યુલિન સાથે મેટામોર્ફિનનો ઉપયોગ,
- થિઆઝોલિડિનાઉન અથવા નેટેગ્લાઇડ સાથે મેટામોર્ફિનનું સંયોજન.
દુર્ભાગ્યે, પ્રકાર 2 ડાયાબિટીસ મેલીટસવાળા મોટાભાગના દર્દીઓમાં, ઉપરોક્ત દવાઓ ધીમે ધીમે તેમની અસરકારકતા ગુમાવે છે. આવી પરિસ્થિતિઓમાં, તમારે ઇન્સ્યુલિન ભંડોળના ઉપયોગમાં ફેરવવું પડશે.
ટાઇપ 2 ડાયાબિટીસ મેલિટસમાં ઇન્સ્યુલિન અસ્થાયી રૂપે સૂચવવામાં આવે છે (કેટલીક પીડાદાયક પરિસ્થિતિઓ માટે) અથવા સતત, જ્યારે ટેબ્લેટની દવાઓ સાથેની અગાઉની ઉપચાર બિનઅસરકારક હોય છે.
અલબત્ત, ઇન્સ્યુલિન ઉપચાર ત્યારે જ શરૂ થવો જોઈએ જ્યારે કોઈ ડ doctorક્ટર કોઈ દવા સૂચવે. તે જરૂરી ડોઝ પસંદ કરશે અને ઉપચારની યોજના બનાવશે.
રોગની ગૂંચવણોના વિકાસને રોકવા માટે રક્ત ખાંડના સ્તરોના શક્ય તેટલું વળતરની સુવિધા માટે ઇન્સ્યુલિન સૂચવી શકાય છે. જે કેસોમાં ડ doctorક્ટર ડ્રગ થેરાપીને ઇન્સ્યુલિન થેરેપીમાં સ્થાનાંતરિત કરી શકે છે:
- અનિયમિત ઝડપી વજન ઘટાડવાની સાથે,
- રોગના જટિલ અભિવ્યક્તિઓના વિકાસ સાથે,
- ખાંડ-ઘટાડતી દવાઓના સામાન્ય સેવન સાથે પેથોલોજીના અપૂરતા વળતર સાથે.
ઇન્સ્યુલિનની તૈયારી ઉપસ્થિત ચિકિત્સક દ્વારા નક્કી કરવામાં આવે છે. આ ઝડપી, મધ્યવર્તી અથવા લાંબા સમય સુધી ઇન્સ્યુલિન હોઈ શકે છે, જે નિષ્ણાત દ્વારા સૂચિત સારવાર પદ્ધતિ અનુસાર સબક્યુટેનીયસ ઇન્જેક્શન દ્વારા આપવામાં આવે છે.
કસરતો
પ્રકાર 2 ડાયાબિટીઝ માટેની કસરતોનું લક્ષ્ય રક્ત ખાંડના સ્થિરતાને પ્રભાવિત કરવું, ઇન્સ્યુલિનની ક્રિયાને સક્રિય કરવું, રક્તવાહિની અને શ્વસનતંત્રની કાર્યક્ષમતામાં સુધારો કરવો અને કામગીરીને ઉત્તેજીત કરવું છે. આ ઉપરાંત, કસરત એ વેસ્ક્યુલર પેથોલોજીનું ઉત્તમ નિવારણ છે.
તમામ પ્રકારની ડાયાબિટીસ માટે કસરતો સૂચવી શકાય છે. ડાયાબિટીસ સાથે કોરોનરી હ્રદય રોગ અથવા હાર્ટ એટેકના વિકાસ સાથે, આ રોગોને જોતા જિમ્નેસ્ટિક કસરતો બદલાય છે.
શારીરિક પ્રવૃત્તિના વિરોધાભાસીમાં આ શામેલ હોઈ શકે છે:
- હાઈ બ્લડ શુગર (16.5 એમએમઓએલ / લિટર કરતા વધારે),
- પેશાબ એસિટોન
- પૂર્વવર્તી રાજ્ય
દર્દીઓમાં શારીરિક વ્યાયામો કે જેઓ પલંગના આરામ પર હોય છે, પરંતુ વિઘટનના તબક્કે નથી, સુપિન સ્થિતિમાં હાથ ધરવામાં આવે છે. બાકીના દર્દીઓ ઉભા અથવા બેઠા હોય ત્યારે વર્ગો ચલાવે છે.
ઉપલા અને નીચલા હાથપગના સ્નાયુઓ અને વજન વિના ટ્રંકના ધોરણોની કસરતોથી વર્ગો શરૂ થાય છે. પછી પ્રતિકાર અને વજનનો ઉપયોગ કરીને, વિસ્તૃતક, ડમ્બબેલ્સ (2 કિગ્રા સુધી) અથવા માવજત બોલનો ઉપયોગ કરીને વર્ગોને જોડો.
શ્વાસની કસરતથી સારી અસર જોવા મળે છે. ડોઝડ વ walkingકિંગ, સાયકલિંગ, રોઇંગ, પૂલ પ્રવૃત્તિઓ અને સ્કીઇંગ પણ આવકાર્ય છે.
તે ખૂબ જ મહત્વપૂર્ણ છે કે દર્દી, જે જાતે શારીરિક શિક્ષણમાં રોકાયેલ છે, તેની સ્થિતિ પર ધ્યાન આપે છે. ભૂખ, અચાનક નબળાઇ, અંગોમાં ધ્રુજારીની લાગણીઓના વિકાસ સાથે, તમારે કસરત સમાપ્ત કરવી જોઈએ અને ખાવાની ખાતરી કરવી જોઈએ. નોર્મલાઇઝેશન પછી, બીજા દિવસે વર્ગો ફરી શરૂ કરવાની મંજૂરી છે, તેમ છતાં, ભારને થોડો ઘટાડવો.
, , , , , , , ,
બ્લડ સુગરની દવાઓ લેતા હોવા છતાં, ડાયાબિટીઝ માટે પોષક અભિગમ નિર્ણાયક છે. કેટલીકવાર રોગના હળવા સ્વરૂપોને માત્ર આહાર દ્વારા નિયંત્રિત કરી શકાય છે, દવાઓનો ઉપયોગ કર્યા વિના પણ. જાણીતા સારવાર કોષ્ટકોમાં, પ્રકાર 2 ડાયાબિટીસ માટેના આહારને ખોરાક નંબર 9 તરીકે વ્યાખ્યાયિત કરવામાં આવે છે. આ આહારના સૂચનોનો હેતુ શરીરમાં ક્ષતિગ્રસ્ત મેટાબોલિક પ્રક્રિયાઓને પુનર્સ્થાપિત કરવાનો છે.
પ્રકાર 2 ડાયાબિટીઝ માટેના ખોરાકમાં સંતુલિત થવું જોઈએ અને ખોરાકમાં કેલરી લેવાનું ધ્યાનમાં લેવું જોઈએ. શ્રેષ્ઠ દૈનિક કેલરીનું સેવન શરીરના વજન પર આધારિત છે:
- સામાન્ય વજન - 1600 થી 2500 કેસીએલ સુધી,
- વધારે વજન - 1300 થી 1500 કેસીએલ સુધી,
- II-III ડિગ્રીની સ્થૂળતા - 1000 થી 1200 કેસીએલ સુધી,
- IV ડિગ્રી સ્થૂળતા - 600 થી 900 કેકેલ સુધી.
પરંતુ તમે હંમેશાં તમારી જાતને કેલરીમાં મર્યાદિત કરી શકતા નથી. ઉદાહરણ તરીકે, કિડનીના રોગો, ગંભીર એરિથમિયા, માનસિક વિકાર, સંધિવા, યકૃતના ગંભીર રોગો સાથે, ખોરાક પોષક હોવો જોઈએ.
ઝડપી કાર્બોહાઇડ્રેટ્સનો ત્યાગ કરવા, ચરબી અને મીઠાના વપરાશને મર્યાદિત કરવાની ભલામણ કરવામાં આવે છે.
, , , , , , , , ,
નિવારણ
પ્રકાર 2 ડાયાબિટીઝની રોકથામ તંદુરસ્ત આહારના સિદ્ધાંતો પર આધારિત છે. “યોગ્ય” ખોરાક લેવો એ પ્રોફીલેક્સીસ તરીકે કામ કરે છે માત્ર ડાયાબિટીસ માટે જ નહીં, પરંતુ તમામ પ્રકારની બીમારીઓ માટે પણ. છેવટે, ઘણાં આધુનિક લોકોનું પોષણ હવે ફાસ્ટ ફૂડ, સગવડતા ખોરાક, ઘણાં બધાં સાચવનારા, કલરિંગ અને અન્ય રસાયણો અને ઝડપી શર્કરાના ઉપયોગ વિના કલ્પના કરવી મુશ્કેલ છે. નિવારક પગલાઓનો હેતુ ફક્ત ઘટાડવાનો છે અને પ્રાધાન્યમાં આપણા આહારમાંથી તમામ પ્રકારના જંક ફૂડને દૂર કરવા જોઈએ.
પોષણ ઉપરાંત, શારીરિક પ્રવૃત્તિની ડિગ્રી પર ધ્યાન આપવું જોઈએ. જો તંદુરસ્તી અથવા જિમ્નેસ્ટિક્સ તમારા માટે ન હોય તો, તમારા માટે અન્ય ભારણ પસંદ કરવાનો પ્રયાસ કરો: વ walkingકિંગ અને સાયકલિંગ, સ્વિમિંગ, ટેનિસ, મોર્નિંગ જોગિંગ, નૃત્ય, વગેરે પગપાળા કામ કરવા જવાનું, અને પરિવહન દ્વારા ન જવા માટે ઉપયોગી છે. એલિવેટરનો ઉપયોગ કર્યા વિના, જાતે સીડી ચ climbવાનું ઉપયોગી છે. એક શબ્દમાં, તમારી આળસને જીતવા અને ચાલ કરો, સક્રિય અને ખુશખુશાલ બનો.
માર્ગ દ્વારા, સક્રિય જીવનની સ્થિતિ અને સ્થિર ભાવનાત્મક સ્થિતિ પણ ટાઇપ 2 ડાયાબિટીઝના નિવારણ માટે સારી પદ્ધતિઓ છે. તે લાંબા સમયથી જાણીતું છે કે ક્રોનિક તાણ, અસ્વસ્થતા અને ડિપ્રેસિવ અવસ્થાઓ મેટાબોલિક ડિસઓર્ડ્સ, મેદસ્વીતા અને છેવટે, ડાયાબિટીસના વિકાસ તરફ દોરી શકે છે. આપણી ભાવનાઓ અને આપણી સ્થિતિ હંમેશાં નજીકથી સંબંધિત છે. નર્વસ સિસ્ટમની સંભાળ રાખો, તમારામાં તાણના પ્રતિકારને મજબૂત કરો, તમને પોતાનો ગુસ્સો ગુમાવવા માટે નાના પ્રસંગો પર પ્રતિક્રિયા આપશો નહીં: આ બધું તમને સ્વસ્થ અને ખુશ રહેવામાં મદદ કરશે.
, , , , , , , ,
કમનસીબે, ટાઇપ 2 ડાયાબિટીઝ હજી પણ અસાધ્ય ક્રોનિક રોગ માનવામાં આવે છે. આંકડા અનુસાર, દર મહિને આ રોગવિજ્ .ાન વિશ્વભરના 500 હજારથી વધુ લોકોને પછાડી દે છે. દર મહિને, લગભગ 100 હજાર દર્દીઓ તેમના જીવનને લંબાવવા અને વેસ્ક્યુલર ગૂંચવણોને રોકવા માટે હાથપગના અંગછેદનમાંથી પસાર થાય છે. ડાયાબિટીઝના કારણે કેટલા લોકોની દૃષ્ટિ અથવા અન્ય મુશ્કેલીઓ ગુમાવે છે તેના વિશે અમે મૌન રહીશું. દુર્ભાગ્યે, ડાયાબિટીસ જેવી બીમારી એચ.આય.વી અથવા હેપેટાઇટિસ જેટલા મૃત્યુનું કારણ બને છે.
એટલા માટે નિવારણની મૂળ પદ્ધતિઓનું પાલન કરવું, નિયમિતપણે બ્લડ સુગરનું નિરીક્ષણ કરવું, વધુપડતું ન કરવું અને સ્વાદુપિંડનો ભાર ન લેવો, મીઠાઈઓ લઈ જવા નહીં, તમારા વજનનું નિરીક્ષણ કરવું અને સક્રિય જીવનશૈલી જીવીવી તે એટલું મહત્વનું છે. નિવારક પગલાં બધા દ્વારા અવલોકન કરવું આવશ્યક છે: તંદુરસ્ત લોકો અને જેમને પહેલાથી જ આ રોગ છે. આ ગૂંચવણોના વિકાસને અટકાવશે અને ડાયાબિટીઝને આગામી, વધુ મુશ્કેલ તબક્કે આગળ વધતા અટકાવશે.
, , , , , ,
અપંગતા
પ્રકાર 2 ડાયાબિટીઝ માટે અપંગતા સોંપવી કે નહીં તે મેડિકલ અને સામાજિક નિષ્ણાત સંસ્થા દ્વારા નક્કી કરવામાં આવે છે, જેમાં દર્દીને તેના ઉપસ્થિત ચિકિત્સક દ્વારા સૂચવવામાં આવે છે. એટલે કે, તમે ડ doctorક્ટરની અપેક્ષા રાખી શકો છો કે તમારે અપંગતા માટે અરજી કરવાની જરૂર છે, પરંતુ તમે જાતે જ આગ્રહ કરી શકો છો, અને ડ doctorક્ટરને તમને ઇનકાર કરવાનો કોઈ અધિકાર નથી.
ફક્ત એ હકીકત છે કે તમે ડાયાબિટીઝથી બીમાર છો તમને અપંગતા મેળવવાની તક આપતી નથી. આ સ્થિતિ ફક્ત શરીરના કેટલાક કાર્યોના ઉલ્લંઘનના કિસ્સામાં જ આપવામાં આવે છે, જે દર્દીની સંપૂર્ણ જીવન પ્રવૃત્તિને મર્યાદિત કરવામાં સક્ષમ છે. અપંગતા સોંપવાના માપદંડ પર વિચાર કરો:
- જૂથ III એ મધ્યમ વિકારોની હાજરી સાથે રોગના હળવાથી મધ્યમ અભ્યાસક્રમ માટે પૂરા પાડવામાં આવે છે જે સંપૂર્ણ હિલચાલ અથવા કાર્ય કરવાની ક્ષમતામાં અવરોધે છે. જો ડાયાબિટીઝ વળતર આપવાની પ્રક્રિયામાં છે અને તમે ઇન્સ્યુલિન લેતા નથી, તો અપંગતાને મંજૂરી નથી,
- જૂથ II પ્રમાણમાં ગંભીર વિકારો (II-III ડિગ્રીની રેટિનોપેથી, રેનલ નિષ્ફળતા, II ડિગ્રીની ન્યુરોપથી, એન્સેફાલોપથી, વગેરે) સાથે દર્દીઓને આપવામાં આવે છે.
- જૂથ I સંપૂર્ણ અંધત્વ, લકવો, તીવ્ર માનસિક વિકાર, ગંભીર કાર્ડિયાક અપૂર્ણતા, અને કાપાયેલ અંગોની હાજરીવાળા ગંભીર દર્દીઓને પ્રદાન કરી શકાય છે. રોજિંદા જીવનમાં આવા દર્દીઓ બહારની મદદ વિના કરી શકતા નથી.
નિષ્ક્રિયતા જૂથ દર્દીની તપાસ પછી નિષ્ણાત નિષ્ણાતો (કહેવાતા કમિશન) દ્વારા આપવામાં આવે છે, જે જૂથને કેટલા સમય માટે સોંપવું કે કેમ તે નક્કી કરે છે, અને જરૂરી પુનર્વસન પગલાં માટેના વિકલ્પોની ચર્ચા પણ કરે છે.
નિષ્ણાત સમિતિને અપંગતા અંગેની પ્રમાણભૂત અપીલમાં સમાવિષ્ટ હોવું જોઈએ:
- પેશાબ અને લોહીના સામાન્ય અભ્યાસનું પરિણામ,
- ભોજન પહેલાં અને પછી બ્લડ સીરમ શુગર વિશ્લેષણનું પરિણામ,
- એસીટોન અને ખાંડ માટે પેશાબ પરીક્ષણ,
- રેનલ અને યકૃત બાયોકેમિસ્ટ્રી,
- ઇસીજી
- નેત્ર ચિકિત્સક, ન્યુરોપેથોલોજિસ્ટ, ચિકિત્સક, સર્જનનો નિષ્કર્ષ.
સામાન્ય દસ્તાવેજોમાંથી તમને જરૂર પડી શકે છે:
- દર્દી વતી લખેલું નિવેદન,
- પાસપોર્ટ
- ડ doctorક્ટર દ્વારા સૂચવેલ દિશા,
- તમારા રોગનો સંપૂર્ણ ઇતિહાસ ધરાવતું તબીબી કાર્ડ,
- શિક્ષણ પ્રમાણપત્ર,
- વર્ક બુકની ફોટોકોપી
- કામ કરવાની સ્થિતિનું વર્ણન.
જો તમે અપંગતાની પુન-જોગવાઈ માટે અરજી કરી રહ્યા છો, તો તમે અપંગ વ્યક્તિ છો તેવું પ્રમાણપત્ર પણ આવશ્યક છે, તેમજ પુનર્વસન કાર્યક્રમ પણ જે તમને અગાઉ સોંપેલ છે.
, , , ,
તમને અપંગતા આપવામાં આવી છે કે નહીં તે ધ્યાનમાં લીધા વિના, તમે ટાઇપ 2 ડાયાબિટીઝ માટે મફત ઇન્સ્યુલિન દવાઓ અને અન્ય ફાયદા માટે અરજી કરી શકો છો.
તમે બીજા કયા હકદાર છો:
- નિ syશુલ્ક સિરીંજ અને ખાંડ ઘટાડતી દવાઓ,
- ગ્લુકોઝ પરીક્ષણો અને બ્લડ સુગરને માપવા માટેના ઉપકરણોનો પ્રેફરન્શિયલ ઓર્ડર,
- સામાજિક પુનર્વસવાટમાં ભાગીદારી (કાર્યકારી પરિસ્થિતિઓને સરળ બનાવવી, બીજા વ્યવસાયમાં તાલીમ આપવી, ફરીથી તાલીમ આપવી),
- એસપીએ સારવાર.
જો તમે અક્ષમ છો, તો તમને રોકડ લાભ (પેન્શન) પ્રાપ્ત થશે.
તેઓ કહે છે કે ડાયાબિટીસ એ કોઈ રોગ નથી, પરંતુ જીવનશૈલી છે. તેથી, દર્દીઓએ રોગવિજ્ toાનને અનુકૂળ થવું, પોષણ તરફ ધ્યાન આપવું, શરીરના વજનનું નિરીક્ષણ કરવું, તેમની સ્થિતિની નિયમિત દેખરેખ રાખવી અને પરીક્ષણો લેવાનું છે. ઠીક છે, ટાઇપ 2 ડાયાબિટીસ એ ખરેખર જટિલ રોગ છે, અને ફક્ત તમારી જાત પ્રત્યેની તમારી સંભાળ રાખવાની વલણ તમને શક્ય ત્યાં સુધી સંપૂર્ણ અને સક્રિય જીવન જીવવા માટે મદદ કરી શકે છે.
પ્રકાર 2 ડાયાબિટીઝ સાથે શું થાય છે
તંદુરસ્ત વ્યક્તિનું સ્વાદુપિંડ હોર્મોન ઇન્સ્યુલિન ઉત્પન્ન કરે છે. તે ખોરાકમાંથી મેળવેલા ગ્લુકોઝને energyર્જામાં ફેરવે છે, જે કોષો અને પેશીઓને ફીડ કરે છે. જો કે, ટાઇપ 2 ડાયાબિટીસમાં, કોષો ઇન્સ્યુલિનનો ઉપયોગ કરે તે રીતે કરતા નથી. આ સ્થિતિને ઇન્સ્યુલિન પ્રતિકાર કહેવામાં આવે છે.
સ્વાદુપિંડ કોષોમાં ગ્લુકોઝ પહોંચાડવા માટે પહેલા વધુ ઇન્સ્યુલિન ઉત્પન્ન કરે છે. પરંતુ વધેલા હોર્મોન સ્ત્રાવથી સ્વાદુપિંડના કોષોને અવક્ષય થાય છે, ખાંડ લોહીમાં એકઠા થાય છે અને હાયપરગ્લાયકેમિઆ વિકસે છે - ડાયાબિટીસ મેલીટસનું મુખ્ય ક્લિનિકલ લક્ષણ, જેમાં લોહીના સીરમમાં ગ્લુકોઝનું પ્રમાણ 3.3 - .5. mm એમએમઓએલ / એલના ધોરણ કરતા વધારે છે.
હાયપરગ્લાયકેમિઆની લાંબા ગાળાની ગૂંચવણો - હૃદય રોગ, સ્ટ્રોક, ડાયાબિટીક રેટિનોપેથી, અંધાપો, રેનલ નિષ્ફળતા, અશક્ત પરિભ્રમણ અને અંગોની સંવેદનશીલતા.

1. આનુવંશિક પરિબળ
વૈજ્ .ાનિકોએ ઇન્સ્યુલિન પ્રતિકાર, મેદસ્વીતા, ક્ષતિગ્રસ્ત લિપિડ અને ગ્લુકોઝ ચયાપચયના વિકાસના જોખમ સાથે સંકળાયેલા 100 થી વધુ જનીનોનું વર્ણન કર્યું છે. જોડિયા અને મોટા પરિવારો પરના અભ્યાસોએ બતાવ્યું છે કે જો માતાપિતામાંથી કોઈ એકને ડાયાબિટીસ 2 હોય, તો બાળકનો રોગ થવાનું જોખમ 35-39% છે, જો બંને માતાપિતા બીમાર હોય, તો જોખમ 60-70% સુધી વધી જાય છે. મોનોઝિગોટિક જોડિયામાં, ટાઇપ 2 ડાયાબિટીસ મેલીટસ એક સાથે 58-65% કેસોમાં અને 16-30% માં હેટરોઝાઇગસ રાશિઓમાં વિકસે છે.
2. વધુ વજન
વધારે વજન હોવાને કારણે ઇન્સ્યુલિન પ્રતિકાર થઈ શકે છે. પેટના મેદસ્વીપણા માટે આ ખાસ કરીને સાચું છે, જ્યારે કમરની આજુબાજુ ચરબી જમા થાય છે. ટાઇપ 2 ડાયાબિટીઝવાળા દર્દીઓની વિશાળ બહુમતી (60-80%) વજનવાળા (25 કિગ્રા / એમ 2 કરતા વધારે BMI) હોય છે.
મેદસ્વી દર્દીઓમાં ડાયાબિટીઝ થવાની પદ્ધતિ સારી રીતે સમજી શકાય છે. અતિશય ચરબીયુક્ત પેશીઓ શરીરમાં ફ્રી ફેટી એસિડ્સ (એફએફએ) ની માત્રામાં વધારો કરે છે. એફએફએ એ શરીરના energyર્જાના મુખ્ય સ્ત્રોતોમાંનું એક છે, પરંતુ લોહીમાં તેમનું સંચય હાયપરિન્સ્યુલિનેમિઆ અને ઇન્સ્યુલિન પ્રતિકારના વિકાસ તરફ દોરી જાય છે. એફ.એફ.એ સ્વાદુપિંડના બીટા કોષો માટે પણ ઝેરી છે અને તેની ગુપ્ત પ્રવૃત્તિને ઘટાડે છે. તેથી જ ટાઇપ 2 ડાયાબિટીઝ મેલીટસના પ્રારંભિક નિદાન માટે, એફએફએનું પ્લાઝ્મા વિશ્લેષણ ઉપયોગમાં લેવાય છે: આ એસિડ્સનો વધુ પડતો ઉપવાસ હાયપરગ્લાયકેમિઆના વિકાસ પહેલાં પણ ગ્લુકોઝ સહિષ્ણુતા દર્શાવે છે.
3. યકૃતમાં ખૂબ ગ્લુકોઝ
શરીરના કેટલાક પેશીઓને ગ્લુકોઝની સતત સપ્લાયની જરૂર હોય છે. પરંતુ જો કોઈ વ્યક્તિ લાંબા સમય સુધી (6-10 કલાક) ખાતો નથી, તો બ્લડ સુગરના ભંડાર સમાપ્ત થાય છે. પછી યકૃતને કાર્યમાં શામેલ કરવામાં આવે છે, બિન-કાર્બોહાઇડ્રેટ પ્રકૃતિના પદાર્થોમાંથી ગ્લુકોઝનું સંશ્લેષણ. કોઈ વ્યક્તિ ખાવું પછી, રક્ત ખાંડ વધે છે, યકૃત પ્રવૃત્તિ ધીમું થાય છે, અને તે પછીના ઉપયોગ માટે ગ્લુકોઝ સ્ટોર કરે છે.પરંતુ કેટલાક લોકોનું યકૃત ખાંડનું ઉત્પાદન કરવાનું ચાલુ રાખતું નથી. આવી પ્રક્રિયાઓ ઘણીવાર સિરોસિસ, હિમોક્રોમેટોસિસ, વગેરે સાથે વિકસે છે.
4. મેટાબોલિક સિન્ડ્રોમ
"મેટાબોલિક સિન્ડ્રોમ" શબ્દનો એક પર્યાય ઇન્સ્યુલિન રેઝિસ્ટન્સ સિન્ડ્રોમ છે. તે વિસેરલ ચરબી, ક્ષતિગ્રસ્ત કાર્બોહાઇડ્રેટ, લિપિડ અને પ્યુરિન ચયાપચય, ધમનીની હાયપરટેન્શનના વિકાસના સમૂહમાં વધારો દ્વારા વર્ગીકૃત થયેલ છે. આ રોગવિજ્ .ાન હાયપરટેન્શન, કોરોનરી હાર્ટ ડિસીઝ, પોલિસિસ્ટિક અંડાશયના સિન્ડ્રોમ, યુરિક એસિડના મેટાબોલિક ડિસઓર્ડર અને હોર્મોનલ ડિસઓર્ડર, મેનોપોઝની પૃષ્ઠભૂમિ સામે વિકસે છે.
6. દવાઓ લેવી
એવી સંખ્યાબંધ દવાઓ છે જે ટાઇપ 2 ડાયાબિટીસના વિકાસ સાથે સંકળાયેલી છે: ગ્લુકોકોર્ટિકોઇડ્સ (એડ્રેનલ કોર્ટેક્સના હોર્મોન્સ), થિયાઝાઇડ્સ (મૂત્રવર્ધક પદાર્થ), બીટા-બ્લ (કર (એરિથિમિયાસ, હાયપરટેન્શન, મ્યોકાર્ડિયલ ઇન્ફાર્ક્શનની રોકથામ માટે વપરાય છે), એટીપિકલ એન્ટિસાઈકોટિક્સ (એન્ટિસિકોટિક્સ), સ્ટેટિન્સ (એન્ટિકોલેસ્ટરોલ દવાઓ).

પ્રકાર 2 ડાયાબિટીસના લક્ષણો
પ્રકાર 2 ડાયાબિટીઝ મેલીટસ ધીરે ધીરે વિકસે છે, કારણ કે તેના પ્રથમ લક્ષણો ચૂકી શકાય તેવું સરળ છે. તેમાં શામેલ છે:
જેમ જેમ રોગ વધે છે, તેમ તેમ લક્ષણો વધુ ગંભીર અને સંભવિત જોખમી બને છે. જો તમારી બ્લડ સુગર લાંબા સમયથી વધારે છે, તો તેમાં શામેલ હોઈ શકે છે:
- આથો ચેપ વિકાસ,
- કાપ અને સ્ક્રેચમુદ્દેની ધીમી હીલિંગ,
- પગ પીડા
- અંગો માં સુન્નતા ની લાગણી.
હૃદય પર ડાયાબિટીઝની શક્તિશાળી અસર પડે છે. ટાઇપ 2 ડાયાબિટીઝવાળી સ્ત્રીઓમાં, હાર્ટ એટેકનું જોખમ 2 ગણા વધારે છે, અને હાર્ટ ફેઇલ થવાનું જોખમ 4 ગણા વધારે છે. ડાયાબિટીઝ ગર્ભાવસ્થા દરમિયાન પણ ગૂંચવણો પેદા કરી શકે છે: પેશાબની નળીઓનો વિસ્તાર, અંતમાં ઝેરી દવા, પોલિહાઇડ્રેમનીઓસ, કસુવાવડ.
પ્રકાર 2 ડાયાબિટીઝની ગૂંચવણો
ધૂમ્રપાન, જાડાપણું, હાઈ બ્લડ પ્રેશર, આલ્કોહોલનો દુરૂપયોગ અને નિયમિત કસરતનો અભાવ ટાઇપ -2 ડાયાબિટીસને વધારે છે. જો દર્દી સુગર લેવલને સારી રીતે નિયંત્રિત ન કરે અને તેની જીવનશૈલીમાં ફેરફાર કરવાનો ઇનકાર કરે, તો તે નીચેની મુશ્કેલીઓ વિકસાવી શકે છે:
- હાઈપોગ્લાયકેમિઆ - બ્લડ સુગરમાં આત્યંતિક ઘટાડો. તે અયોગ્ય દવાઓ, ભૂખમરો, અતિશય કામની પૃષ્ઠભૂમિ સામે થઈ શકે છે.
- ડાયાબિટીક કોમા એ ડાયાબિટીસ મેલીટસની તીવ્ર ગૂંચવણ છે જેને તાત્કાલિક તબીબી સહાયની જરૂર હોય છે. તે ડિહાઇડ્રેશનની પૃષ્ઠભૂમિ અને લોહીમાં સોડિયમ અને ગ્લુકોઝના ઉચ્ચ સ્તરની વિરુદ્ધ વિકસે છે.
- રેટિનોપેથી એ રેટિનાનું એક જખમ છે જે તેની ટુકડી તરફ દોરી શકે છે.
- પોલિનોરોપથી - અંગની સંવેદનશીલતા ગુમાવવી. તે પેરિફેરલ ચેતા અને રુધિરવાહિનીઓના બહુવિધ જખમને લીધે વિકસે છે.
- ડાયાબિટીઝવાળા પુરુષોમાં ઇરેક્ટાઇલ ડિસફંક્શન તેમના તંદુરસ્ત સાથીઓની તુલનામાં 10-15 વર્ષ પહેલાં વિકસે છે. વિવિધ અંદાજ મુજબ, તેનું જોખમ 20 થી 85% કિસ્સાઓમાં છે.
- ડાયાબિટીસ મેલીટસવાળા દર્દીઓમાં શ્વસન ચેપ ઘટાડો પ્રતિરક્ષાની પૃષ્ઠભૂમિ સામે થાય છે. અધ્યયનોએ બતાવ્યું છે કે હાઈપરગ્લાયકેમિઆ રોગપ્રતિકારક કોશિકાઓનું કાર્ય ઘટાડે છે, શરીરને નબળું અને અસુરક્ષિત બનાવે છે.
- પિરિઓડોન્ટલ રોગ એ ગમ રોગ છે જે ડાયાબિટીઝના દર્દીઓમાં કાર્બોહાઇડ્રેટ મેટાબોલિઝમ અને વેસ્ક્યુલર અખંડિતતાના વિકાર વચ્ચે વિકસે છે.
- ટ્રોફિક અલ્સર એ વેસ્ક્યુલર જખમ, ચેતા અંત અને ડાયાબિટીક પગના સિન્ડ્રોમથી ઉદ્ભવતા એક ખતરનાક ગૂંચવણ છે. સામાન્ય ઇજાઓ અને સ્ક્રેચમુદ્દે પણ સરળતાથી ચેપ લાગી જાય છે, લાંબા સમય સુધી મટાડતા નથી, ઠંડા ઘામાં ફેરવાય છે અને અલ્સરરેટ થાય છે.

પ્રકાર 2 ડાયાબિટીસનું નિદાન
ઉપવાસ પ્લાઝ્મા પરીક્ષણ અને ગ્લુકોઝ સહિષ્ણુતા પરીક્ષણ પ્રકાર 2 ડાયાબિટીસના નિદાનમાં મદદ કરશે.
- પ્લાઝ્મા ગ્લુકોઝ સ્તરનું વિશ્લેષણ હાયપર- અને હાયપોગ્લાયકેમિઆ નક્કી કરવામાં મદદ કરશે. ઉપવાસના 8-10 કલાક પછી, તેને ખાલી પેટ પર કરો. સામાન્ય રક્ત ખાંડનું પ્રમાણ 9.9 થી .5. mm એમએમઓએલ / એલ સુધી છે, એલિવેટેડ સ્તર (પૂર્વસૂચન) એ .6..6 થી 9.9 એમએમઓએલ / એલ સુધી છે, ડાયાબિટીસ 7 એમએમઓએલ / એલ છે અને વારંવાર પરીક્ષણ સાથે.
- ગ્લુકોઝ સહિષ્ણુતા પરીક્ષણ મીઠું પાણી પીધાના 2 કલાક પછી (લોહીમાં 300 મિલી જેટલી ખાંડની 75 ગ્રામ) લોહીમાં ગ્લુકોઝની માત્રાને માપે છે. ડાયાબિટીઝ એ 11.1 એમએમઓએલ / એલ અથવા વધુના ખાંડના સ્તર દ્વારા સૂચવવામાં આવે છે.
મહત્વપૂર્ણ: તમે એક વિશ્લેષણ અને ક્લિનિકલ લક્ષણોની ગેરહાજરીના આધારે ડાયાબિટીસનું નિદાન કરી શકતા નથી. કેટલીકવાર હાયપરગ્લાયકેમિઆ ચેપ, આઘાત અથવા તાણ વચ્ચે વિકસી શકે છે. નિદાનની પુષ્ટિ કરવા માટે, દિવસના જુદા જુદા સમયે હંમેશાં ખાલી પેટ અને જમ્યા પછી ઘણી પરીક્ષણો કરવામાં આવે છે.
પ્રકાર 2 ડાયાબિટીસ
ટાઇપ 2 ડાયાબિટીસ મેલીટસવાળા દર્દીઓ ખૂબ જ વૃદ્ધ થાય ત્યાં સુધી સારી રીતે રહી શકે છે અને કામ કરી શકે છે. મુખ્ય શરત એ ડાયાબિટીઝની સારવારના 4 સિદ્ધાંતોનું ઉલ્લંઘન કરવાની નથી:
- બરોબર ખાય છે
- શારીરિક પ્રવૃત્તિ જાળવવી,
- એન્ટિડાઇબeticટિક દવાઓ લો
- બ્લડ સુગરનું નિરીક્ષણ કરો.
પ્રકાર 2 ડાયાબિટીઝ સાથે સ્વસ્થ આહાર
લોકપ્રિય માન્યતાની વિરુદ્ધ, ડાયાબિટીઝ માટે કોઈ વિશેષ આહાર નથી. પરંતુ દર્દીઓએ તેમના આહારમાં ઉચ્ચ ફાઇબર અને ઓછી ચરબીવાળા ખોરાક ઉમેરવાનું મહત્વપૂર્ણ છે. ફળો, શાકભાજી અને આખા અનાજ પર ધ્યાન કેન્દ્રિત કરવા, લાલ માંસ ઓછું ખાવું, શુદ્ધ કાર્બોહાઇડ્રેટ્સ અને મીઠાઈઓનો ઇનકાર કરવાની ભલામણ કરવામાં આવે છે. ઓછી ગ્લાયકેમિક ઇન્ડેક્સ ખોરાક મદદરૂપ થશે: તેઓ દર્દીને ગ્લુકોઝના સર્જનોથી સુરક્ષિત કરશે.
તમારા ડ doctorક્ટર તમને પોષણ યોજના બનાવવામાં મદદ કરશે, કાર્બોહાઇડ્રેટનું સેવન કેવી રીતે નિયંત્રિત કરવું અને બ્લડ સુગરને કેવી રીતે સ્થિર કરવું તે શીખવે છે.
દવા અને ઇન્સ્યુલિન ઉપચાર
ટાઇપ 2 ડાયાબિટીઝવાળા કેટલાક લોકો આહાર અને કસરત દ્વારા તેમના બ્લડ સુગરના સ્તરને સામાન્ય બનાવી શકે છે, જ્યારે અન્ય લોકોને દવા અથવા ઇન્સ્યુલિન ઉપચારની જરૂર હોય છે. ડ doctorક્ટર હંમેશાં દવાઓની પસંદગીમાં સામેલ રહે છે: તે વિવિધ વર્ગોની દવાઓને જોડી શકે છે જેથી તમે ખાંડના સ્તરને વિવિધ રીતે જુદી જુદી રીતે નિયંત્રિત કરી શકો.