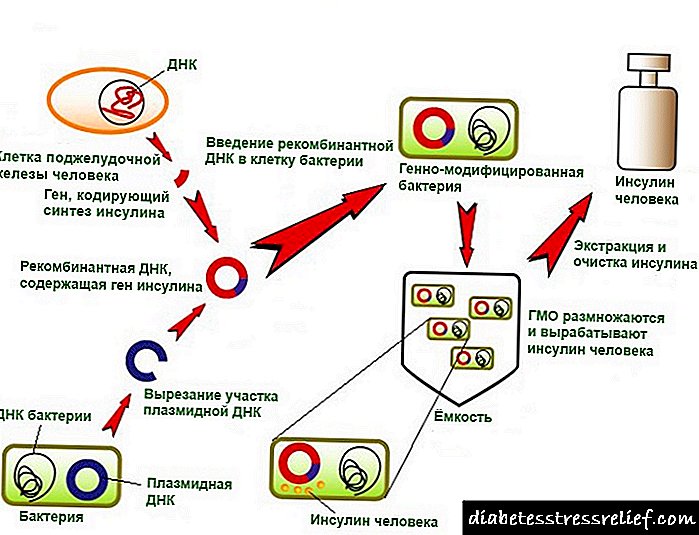
બાળકોમાં હાઇપોથાઇરોઇડિઝમ
આ લેખમાં તમે શીખી શકશો:
જન્મજાત હાઈપોથાઇરોડિઝમનું નિદાન બાળપણમાં વધુ વખત કરવામાં આવે છે અને તેનું કારણ સામાન્ય રીતે બદલી ન શકાય તેવું છે. જો કે, રિપ્લેસમેન્ટ થેરેપી માટે લેવોથિઓરોક્સિનની યોગ્ય રીતે પસંદ કરેલી માત્રા શરીર પર જન્મજાત હાઈપોથાઇરોડિઝમની અસરને સંપૂર્ણપણે દૂર કરે છે. 
જન્મજાત હાઈપોથાઇરોડિઝમના કારણો
મુખ્ય મુદ્દાઓ છે:
- આનુવંશિકતાને કારણે થાઇરોઇડ ગ્રંથિની ગેરહાજરી / અવિકસિતતા,
- થાઇરોઇડ હોર્મોન્સના બાયોસિન્થેસિસમાં આનુવંશિક વિકૃતિઓ,
- સગર્ભા સ્ત્રીના આહારમાં આયોડિનનો અભાવ અથવા વધુતાને લીધે નવજાતમાં હાઈપોથાઇરોડિઝમ થઈ શકે છે,
- આહારમાં અતિશય માત્રામાં થિયો અને આઇસોસાયનેટ, તેમજ સાયનોજેનિક ગ્લાયકોસાઇડ્સ. આ પદાર્થોને તબીબી વાતાવરણમાં સ્ટ્રોમોજેનિક કહેવા માટે રૂomaિગત છે અને તે સામાન્ય, બ્રસેલ્સ સ્પ્રાઉટ્સ અને ફૂલકોબી, કેનોલા, સલગમ, મીઠા બટાટામાં સમાયેલ છે ... સૂચિ ચાલુ રાખી શકાય છે, પરંતુ તેનો અર્થ એ નથી કે ગર્ભાવસ્થા દરમિયાન આ ઉત્પાદનોને આહારમાંથી બાકાત રાખવો જોઈએ. તેમને ખૂબ મોટી માત્રામાં વપરાશ ન કરવો તે પૂરતું છે,
- ભાગ્યે જ પૂરતું, સગર્ભા સ્ત્રી દ્વારા પીવામાં સગર્ભા આયોડિનના સંપર્કમાં. લગભગ 10-12 અઠવાડિયાથી, ગર્ભની થાઇરોઇડ ગ્રંથિ પહેલાથી જ કિરણોત્સર્ગી સહિત, આયોડિન એકઠા કરે છે,
- જન્મજાત હાઈપોથાઇરોડિઝમની દુર્લભ અને ઓછામાં ઓછી આશાસ્પદ સારવાર એ થાઇરોઇડ હોર્મોન રીસેપ્ટર્સની પેથોલોજી છે. આ કિસ્સામાં, લોહીમાં TSH, અને T3, અને T4 ઘણો છે, પરંતુ હાયપોથાઇરોડિઝમ હજી પણ જોવા મળે છે. આ પ્રકારનાં જન્મજાત હાઈપોથાઇરોડિઝમવાળા ફક્ત બેસો પરિવારોનું વર્ણન છે.
જન્મજાત હાઈપોથાઇરોડિઝમ, જો બાળકમાં સ્થાપિત થાય છે, તો તેને સામાન્ય રીતે ક્રિટીનિઝમ કહેવામાં આવે છે. ખરેખર, થાઇરોઇડ હોર્મોન્સનો અભાવ વ્યક્તિના માનસિક-ભાવનાત્મક વિકાસને ધીમું કરે છે. માયક્સિડેમા ગંભીર હાયપોથાઇરismઇડિઝમમાં હોવાનું કહેવાય છે, જેમાં જન્મજાતનો સમાવેશ થાય છે, જ્યારે લાક્ષણિકતાવાળા હાયપોથાઇર orઇડ અથવા માયક્સેડેમા એડીમા વિકસે છે.
ડાયગ્નોસ્ટિક્સ
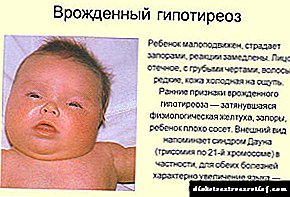 નવજાતનો દેખાવ એટલો લાક્ષણિક છે કે અનુભવી નિયોનેટોલોજિસ્ટ સરળ પરીક્ષાના આધારે નિદાન સૂચવે છે:
નવજાતનો દેખાવ એટલો લાક્ષણિક છે કે અનુભવી નિયોનેટોલોજિસ્ટ સરળ પરીક્ષાના આધારે નિદાન સૂચવે છે:
- નવજાતનું સમૂહ સામાન્યથી ઉપર અથવા તેની ઉપરની સરહદ પર હોય છે,
- પગ, હાથ, ચહેરો સોજો જોવા મળે છે. બાળકની ઘટ્ટ ત્વચા અન્ય નવજાત શિશુઓની તુલનામાં આકર્ષક છે,
- જ્યારે સ્પર્શ કરવામાં આવે છે, ત્યારે શરીરનું તાપમાન અણધારી રીતે અનુભવાય છે,
- જન્મજાત હાઈપોથાઇરismઇડિઝમનો બાળક સુસ્ત છે, થોડો રડે છે, સકીંગ રિફ્લેક્સ નબળું છે, જે ઘણી વાર નબળા ભૂખથી મૂંઝવણમાં આવે છે,
- જો કે, જ્યારે બાળકનું વજન સઘન રીતે વધી રહ્યું છે. શારીરિક વજન ચરબીને કારણે વધતું નથી, પરંતુ એડીમા વધારવાને કારણે. નવજાત, બાળક અને પુખ્ત વયના બંનેમાં જન્મજાત હાઈપોથાઇરismઇડિઝમ સાથે, પદાર્થો કે જે સામાન્ય રીતે હાનિકારક નથી પરંતુ સબક્યુટેનીયસ ચરબીમાં પ્રવાહી સંચયિત કરવાની અપ્રિય ક્ષમતા ધરાવે છે. આને કારણે, કોઈપણ હાયપોથાઇરોડિઝમવાળા એડીમા ખૂબ ગા is હોય છે, અને ત્વચા જાડું લાગે છે.
વધુ વિશ્વસનીય લેબોરેટરી ડેટા 4-5 દિવસ કરતાં પહેલાં મેળવી શકાતો નથી, કારણ કે તે પહેલાં, માતૃત્વ હોર્મોન્સ નવજાતનાં લોહીમાં મળી શકે છે. ત્યાં પરીક્ષણ પટ્ટાઓ છે, તેમના પર લોહીનો એક ટીપો લાગુ પડે છે, જે નવજાત શિશુમાં રાહમાંથી લેવામાં આવે છે. જો આ રીતે ટી.એસ.એચ. ની વધુ માત્રા મળી આવે, તો નિદાન સ્થાપિત થાય છે.
આગળનું પગલું જન્મજાત હાયપોથાઇરroidઇડિઝમનું કારણ સ્થાપિત કરવું છે, કારણ કે સારવાર ઘણી બાબતોમાં તેના પર નિર્ભર છે. જન્મજાત હાઈપોથાઇરોડિઝમ, જો તે "કેન્દ્રીય" હોય તો તેને જન્મજાત એડ્રેનલ અપૂર્ણતા સાથે જોડવામાં આવે છે. આ કારણ છે કે સમસ્યા હાયપોથાલમસ (મગજના ભાગ, મધ્ય નર્વસ સિસ્ટમ) માં છે, જે આ રોગમાં એડ્રેનલ ગ્રંથીઓ અથવા થાઇરોઇડ ગ્રંથિને ઉત્તેજિત કરતી નથી. આ કિસ્સામાં, થાઇરોઇડ હોર્મોન્સ નહીં, પરંતુ ટીએસએચ લખવાનું વધુ સારું છે, અને એડ્રેનલ હોર્મોન્સ સાથે સંયોજનમાં, જે પહેલા સૂચવવામાં આવે છે. સદનસીબે, જન્મજાત કેન્દ્રીય હાયપોથાઇરોડિઝમ કેસુલિસ્ટલી દુર્લભ છે.
સારવાર ન કરાયેલ જન્મજાત હાઈપોથાઇરોડિસમ
એવું લાગે છે કે બધું જ સરળ છે: બાળકનું વિશિષ્ટ દેખાવ, વિશ્લેષણ અને તેનો ઉપચાર કરી શકાય છે. પરંતુ વધુ સામાન્ય જન્મજાત હાઈપોથાઇરોડિઝમના સબક્લિનિકલ સ્વરૂપો છે, જે સ્થાપિત કરવું સરળ નથી. નવજાતમાં આ લક્ષણો, અલબત્ત, હાજર છે, પરંતુ તે ખૂબ નબળા છે, આંખને પકડતા નથી અને સામાન્ય રીતે ધ્યાન આપતા નથી, અને બાળક મટાડતો નથી. જન્મજાત હાઈપોથાઇરોડિઝમનું સૌથી સામાન્ય કારણ થાઇરોઇડ ગ્રંથિનો અવિકસિત વિકાસ છે, અને આ કિસ્સામાં, સબક્લિનિકલ, હળવા હાઈપોથાઇરોડિઝમનો વિકાસ થાય છે.
 બાળક આળસુ અને કફનાયુક્ત, ગા d શારીરિક વધે છે, વિકાસમાં ઘણી વાર પાછળ રહે છે. મગજના વિકાસના અવરોધને કારણે આ થાય છે. શારીરિક વિકાસ પણ ધીમું થાય છે: ફોન્ટાનેલ્સ પાછળથી બંધ થાય છે, પ્રથમ દાંત ફૂટી જાય છે. કબજિયાતની વૃત્તિ, સામાન્ય સોજો પણ આવા બાળકોની લાક્ષણિકતા છે. એડીમા નાસોફેરિંક્સ સુધી વિસ્તરે છે, અને મોટેભાગે બાળક મોં દ્વારા શ્વાસ લે છે. એક એડિનોઇડ પ્રકારનો ચહેરો એક નાના રામરામ અને સતત ખુલ્લા મોંથી રચાય છે. સુનાવણી સહાય પણ અસરગ્રસ્ત છે, અને સુનાવણી નબળી છે.
બાળક આળસુ અને કફનાયુક્ત, ગા d શારીરિક વધે છે, વિકાસમાં ઘણી વાર પાછળ રહે છે. મગજના વિકાસના અવરોધને કારણે આ થાય છે. શારીરિક વિકાસ પણ ધીમું થાય છે: ફોન્ટાનેલ્સ પાછળથી બંધ થાય છે, પ્રથમ દાંત ફૂટી જાય છે. કબજિયાતની વૃત્તિ, સામાન્ય સોજો પણ આવા બાળકોની લાક્ષણિકતા છે. એડીમા નાસોફેરિંક્સ સુધી વિસ્તરે છે, અને મોટેભાગે બાળક મોં દ્વારા શ્વાસ લે છે. એક એડિનોઇડ પ્રકારનો ચહેરો એક નાના રામરામ અને સતત ખુલ્લા મોંથી રચાય છે. સુનાવણી સહાય પણ અસરગ્રસ્ત છે, અને સુનાવણી નબળી છે.
પુખ્ત વયના લોકોમાં લક્ષણો સામાન્ય રીતે સમાન હોય છે, પરંતુ હૃદયની સમસ્યાઓ ઉમેરવામાં આવે છે: એથરોસ્ક્લેરોસિસ પ્રારંભિક અને ત્યારબાદ સીએચડી દેખાય છે. વાળ બહાર પડે છે, નખ તૂટી જાય છે, વ્યક્તિ ડિપ્રેસનનો શિકાર હોય છે, પરંતુ આત્મહત્યાના પ્રયત્નો ભાગ્યે જ થાય છે. લાક્ષણિક રીતે, જન્મજાત હાયપોથાઇરોડિઝમ માટે આ પ્રમાણભૂત કીટમાં એનિમિયા ઉમેરવામાં આવે છે. તેથી, સામાન્ય સોજો સાથે એનિમિયાના સંયોજનને કારણે વ્યક્તિના રંગ એક લાક્ષણિકતા નિસ્તેજ પીળો રંગનો હોય છે.
ફક્ત હોર્મોન પરીક્ષણો જ યોગ્ય નિદાન સૂચવી શકે છે. ટીએસએચ નોંધપાત્ર રીતે વધ્યું છે, અને થાઇરોઇડ હોર્મોન્સ ઘટાડો થયો છે. જો તમે અલ્ટ્રાસાઉન્ડ કરો છો, તો તમે થાઇરોઇડ ગ્રંથિના આકારમાં ઘટાડો, ઘટાડો શોધી શકો છો.
 જન્મજાત હાઈપોથાઇરોડિઝમના લક્ષણો થાઇરોઇડ હોર્મોન્સની નિમણૂક દ્વારા સફળતાપૂર્વક બંધ થાય છે, અને કોઈ વ્યક્તિના જન્મ પછી 5-17 દિવસ પછી સારવાર શરૂ થવી જોઈએ નહીં.
જન્મજાત હાઈપોથાઇરોડિઝમના લક્ષણો થાઇરોઇડ હોર્મોન્સની નિમણૂક દ્વારા સફળતાપૂર્વક બંધ થાય છે, અને કોઈ વ્યક્તિના જન્મ પછી 5-17 દિવસ પછી સારવાર શરૂ થવી જોઈએ નહીં.
અંતમાં સ્થાપિત સબક્લિનિકલ હાયપોથાઇરોડિઝમવાળા બાળકોની જેમ, તેમની સ્થિતિ યોગ્ય સારવાર માટે ખૂબ જ ઝડપથી પ્રતિક્રિયા આપે છે. બાળ ચિકિત્સકો આ ઘટનાને "આપત્તિજનક પુન recoveryપ્રાપ્તિ" કહે છે. સોજો ઝડપથી અદૃશ્ય થઈ જાય છે, બાળક સક્રિય થાય છે, જિજ્ityાસા વધે છે, વિકાસ સામાન્ય ગતિએ આગળ વધે છે. આ બધા દિવસોની બાબતમાં થાય છે, જોકે રક્ત પરીક્ષણોમાં હોર્મોન્સ હજી સામાન્ય નથી.
બાળકોને થાઇરોઇડ હોર્મોન્સથી સારવાર કરવાની જટિલતા એ છે કે જેમ જેમ તેમનો વિકાસ થાય છે, તેમની જરૂરિયાત બદલાય છે અને તે મુજબ, ડોઝ ફરીથી પસંદ કરવામાં આવે છે. વયસ્કોની જેમ, સારવાર સામાન્ય રીતે સમાન હોય છે, ડોઝ ભાગ્યે જ બદલાય છે (ગર્ભાવસ્થા, મહાન તાણ, મેનોપોઝ, વગેરે), અને પરિણામ વધુ અનુમાનિત છે. વર્ષોથી, એક સાથેના રોગવિજ્ .ાન જોડાય છે, ડ theક્ટરને એવી દવાઓ પસંદ કરવી પડે છે જે સતત સૂચવવામાં આવેલા થાઇરોઇડ હોર્મોન્સ સાથે જોડાયેલી હોય છે, જે વ્યક્તિ માટે મહત્વપૂર્ણ છે અને ક્યારેય રદ થતી નથી.
આજે, સોડિયમ લેવોથિરોક્સિન સૌથી લોકપ્રિય છે, પરંતુ સંયુક્ત (ટી 3 + ટી 4 અથવા ટી 3 + ટી 4 + આયોડિન) ની તૈયારી પણ કેટલીકવાર સૂચવવામાં આવે છે. પ્રારંભિક માત્રા હંમેશાં ન્યૂનતમ હોય છે (એક પુખ્ત વયના 50-150 μg / દિવસ, નવજાત માટે 5-15 /g / કિગ્રા અને એક બાળક માટે ઓછામાં ઓછું 2 μg / કિગ્રા), તે ધીમે ધીમે વ્યક્તિગત રૂપે યોગ્યમાં વધારો થાય છે. એન્ડોક્રિનોલોજિસ્ટ ટીએસએચના સ્તર પર ધ્યાન કેન્દ્રિત કરે છે: જો તે વધારવામાં આવે, તો પછી ડોઝ વધારવો જ જોઇએ, અને જો તેમાં ઘટાડો થાય છે, તો ઓવરડોઝ. જો કોઈ વ્યક્તિ 55 વર્ષથી જૂની હોય, તો પછી તેઓ કોલેસ્ટરોલ અને હાર્ટ ફંક્શનને સખત રીતે નિયંત્રિત કરે છે, ત્યાં ડોઝની પસંદગી (ટેબલ જુઓ) ની સુવિધાઓ છે.
પુખ્ત વયના લોકોમાં, ટી.એસ.એચ. તેના સામાન્યકરણ પછી 1-1, 3-1 અને 6 મહિના માટે તપાસવામાં આવે છે, પછી પ્રથમ થોડા વર્ષોમાં, પરીક્ષણો દર છ મહિને, અને પછી ઓછામાં ઓછા એક વર્ષમાં પુનરાવર્તિત થાય છે. બાળકો ટીએસએચના સામાન્યકરણ સાથે સારવારને ઝડપી પ્રતિસાદ આપે છે - પહેલેથી જ 2-3 અઠવાડિયામાં. જો ઓછામાં ઓછા એક વિશ્લેષણમાં ટી.એસ.એચ. સામાન્ય નથી, તો ડોઝની પસંદગી ફરીથી શરૂ થશે.
જન્મજાત હાઈપોથાઇરોડિઝમને સામાન્ય રીતે સતત, લાંબા ગાળાની દવાઓની જરૂર હોય છે. જો કે, યોગ્ય ડોઝમાં ડ doctorક્ટર દ્વારા સૂચવવામાં આવેલા થાઇરોઇડ હોર્મોન્સની સાચી માત્રા ફક્ત જીવનકાળ અને અવધિને અસર કરે છે.
યોગ્ય માત્રામાં થાઇરોઇડ હોર્મોન્સનું નિયમિત સેવન બાળકને તેના સાથીઓની જેમ વિકાસની ગતિ જાળવી શકે છે.
સામાન્ય માહિતી
બાળકોમાં હાયપોથાઇરismઇડિઝમ એ રોગવિજ્ .ાનવિષયક સ્થિતિ છે જે થાઇરોઇડ હોર્મોન્સની સંપૂર્ણ અથવા આંશિક અપૂર્ણતા દ્વારા વર્ગીકૃત થયેલ છે: થાઇરોક્સિન (ટી 4), ટ્રાઇઓડોથિઓરોનિન (ટી 3) અને થાઇરોક્લેસિટોનિન. ગર્ભના વિકાસના પ્રથમ અઠવાડિયામાં, માતૃત્વ થાઇરોઇડ હોર્મોન્સ ગર્ભ પર કાર્ય કરે છે, પરંતુ 10-12 મા અઠવાડિયા સુધીમાં થાઇરોઇડ ગ્રંથિ ગર્ભમાં કાર્ય કરવાનું શરૂ કરે છે. થાઇરોઇડ હોર્મોન્સનું ઉત્પાદન ગ્રંથિના કોષોમાં થાય છે - થાઇરોઇડ કોષો, જે રક્ત પ્લાઝ્માથી સક્રિય રીતે મુક્ત આયોડિન મેળવે છે અને એકઠા કરી શકે છે. બાળકના સામાન્ય નિર્દોષ વિકાસ માટે થાઇરોઇડ હોર્મોન્સ ખૂબ જ મહત્વપૂર્ણ ભૂમિકા ભજવે છે, ખાસ કરીને જન્મ પછીના સમયગાળાના પહેલા અને અઠવાડિયામાં. થાઇરોઇડ હોર્મોન્સ ભ્રૂણ પ્રક્રિયાઓની નિયમન કરે છે: હાડકાની પેશીઓનું વિભિન્નતા, હિમાટોપoઇટીક, શ્વસન અને રોગપ્રતિકારક પ્રણાલીની રચના અને કામગીરી, મગજનો માળખાઓની પરિપક્વતા, મગજનો આચ્છાદન સહિત.
બાળકોમાં થાઇરોઇડ હોર્મોન્સની ઉણપ પુખ્ત વયના લોકો કરતાં વધુ ગંભીર પરિણામોનું કારણ બને છે, અને બાળક જેટલું નાનું છે, તેના આરોગ્ય અને જીવન માટે વધુ જોખમી હાઇપોથાઇરોડિઝમ છે. બાળકોમાં હાયપોથાઇરismઇડિઝમ શારીરિક અને માનસિક વિકાસ (વિકાસ, તરુણાવસ્થા, બુદ્ધિ) માં વિલંબ તરફ દોરી જાય છે, તમામ પ્રકારના મૂળભૂત ચયાપચય (પ્રોટીન, ચરબી, કાર્બોહાઈડ્રેટ, કેલ્શિયમ) અને થર્મોરેગ્યુલેશન પ્રક્રિયાઓનું ઉલ્લંઘન.

બાળકોમાં હાઇપોથાઇરોડિઝમનું વર્ગીકરણ
બાળકોમાં હાઇપોથાઇરroidઇડિઝમ જન્મજાત અથવા હસ્તગત કરી શકાય છે. જન્મજાત હાઈપોથાઇરોઇડિઝમ સાથે, બાળકો થાઇરોઇડની ઉણપ સાથે જન્મે છે. જન્મજાત હાઈપોથાઇરોડિઝમની આવર્તન, બાળ ચિકિત્સા એન્ડોક્રિનોલોજી અનુસાર, 4-5 હજાર નવજાત દીઠ આશરે 1 કેસ છે (છોકરીઓ છોકરાઓ કરતા 2 ગણા વધારે છે).
અભિવ્યક્તિઓની તીવ્રતા અનુસાર, બાળકોમાં હાયપોથાઇરોડિઝમ ક્ષણિક (ક્ષણિક), સબક્લિનિકલ, મેનિફેસ્ટ હોઈ શકે છે. થાઇરોઇડ હોર્મોન્સના ઉત્પાદનમાં ખલેલના સ્તરના આધારે, બાળકોમાં પ્રાથમિક (થાઇરોજેનિક), ગૌણ (કફોત્પાદક) અને તૃતીય (હાયપોથાલમિક) હાયપોથાઇરismઇડિઝમ અલગ પડે છે.
બાળકોમાં હાયપોથાઇરismઇડિઝમના કારણો
બાળકોમાં હાયપોથાઇરismઇડિઝમ હાયપોથાલicમિક-કફોત્પાદક-થાઇરોઇડ સિસ્ટમની કામગીરીમાં વિવિધ વિકારો સાથે વિકસે છે. 10-20% કેસોમાં, બાળકોમાં જન્મજાત હાઈપોથાઇરroidઇડિઝમના કારણો આનુવંશિક અસામાન્યતાઓ હોઈ શકે છે જ્યારે પરિવર્તનીય જનીન તેમના માતાપિતા પાસેથી બાળકને વારસામાં મળે છે, પરંતુ મોટાભાગના કિસ્સાઓમાં આ રોગ રેન્ડમ છે.
મૂળભૂત રીતે, બાળકોમાં થાઇરોઇડ ગ્રંથિની જ પેથોલોજી સાથે સંકળાયેલ પ્રાથમિક હાયપોથાઇરismઇડિઝમ હોય છે. બાળકોમાં હાયપોથાઇરismઇડિઝમનું સામાન્ય કારણ એ થાઇરોઇડ ખોડખાંપણ છે, જે એફ્લેસિયા (ગેરહાજરી), હાયપોપ્લાસિયા (અવિકસિત), અથવા અંગના ડિસ્ટોપિયા (ડિસ્પ્લેસમેન્ટ) દ્વારા પ્રગટ થાય છે. પ્રતિકૂળ પર્યાવરણીય પરિબળો (કિરણોત્સર્ગ, ખોરાકમાં આયોડિનનો અભાવ), ઇન્ટ્રાઉટરિન ચેપ, કેટલીક દવાઓ (થાઇરોસ્ટેટિક્સ, ટ્રાંક્વિલાઈઝર્સ, બ્રોમાઇડ્સ, લિથિયમ ક્ષાર) લેતા, ઓટોઇમ્યુન થાઇરોઇડિસની હાજરી અને સ્થાનિક ગોઇટર ગર્ભના થાઇરોઇડ નુકસાનને ઉત્તેજિત કરી શકે છે. 10-15% કેસોમાં, બાળકોમાં હાયપોથાઇરismઇડિઝમ થાઇરોઇડ હોર્મોન્સના ક્ષતિગ્રસ્ત સંશ્લેષણ, તેમની ચયાપચય અથવા પેશીઓની સંવેદનશીલતા માટે તેમની ક્રિયા પ્રત્યે સંવેદનશીલતા માટે જવાબદાર પેશી રીસેપ્ટર્સને નુકસાન સાથે સંકળાયેલું છે.
બાળકોમાં ગૌણ અને તૃતીય હાયપોથાઇરોઇડિઝમ કફોત્પાદક અને / અથવા હાયપોથાલમસની જન્મજાત વિસંગતતા અથવા ટીએસએચ અને થાઇરોલિબેરિનના સંશ્લેષણમાં આનુવંશિક ખામીને કારણે હોઈ શકે છે, જે થાઇરોઇડ હોર્મોન્સના સ્ત્રાવને નિયમન કરે છે. બાળકોમાં હાયપોથાઇરroidઇડિઝમ એ ગાંઠ અથવા બળતરા પ્રક્રિયા, આઘાત અથવા શસ્ત્રક્રિયા અને સ્થાનિક આયોડિનની ઉણપને કારણે કફોત્પાદક અથવા થાઇરોઇડ ગ્રંથિને નુકસાન સાથે થાય છે.
બાળકોમાં હાઈપોથાઇરોડિઝમના લક્ષણો
નવજાત શિશુમાં હાયપોથાઇરismઇડિઝમમાં નજીવી ક્લિનિકલ લાક્ષણિકતાઓ હોય છે, જેમાં પ્રસૂતિની અંતિમ મુદત (-4૦--4૨ અઠવાડિયા), બાળકનું મોટું વજન (-4.-4--4 કિલોગ્રામ), ચહેરો સોજો, પોપચા, જીભ (મેક્રોગ્લોસીઆ), આંગળીઓ અને અંગૂઠા શામેલ છે. તૂટક તૂટક અને ભારે શ્વાસ, નીચા, એકદમ રડતા. હાઈપોથાઇરોડિઝમવાળા નવજાત શિશુમાં, લાંબા સમય સુધી કમળો, નાળની ઘાના અંતમાં ઉપચાર, નાભિની હર્નીયા, નબળા સકીંગ રીફ્લેક્સ નોંધવામાં આવે છે.
હાયપોથાઇરismઇડિઝમના લક્ષણો ધીમે ધીમે વધે છે અને બાળકના વિકાસ સાથે સ્પષ્ટ થાય છે, તેઓ માતાના થાઇરોઇડ હોર્મોન્સ દ્વારા વળતરને લીધે સ્તનપાન દરમિયાન ઓછું ધ્યાન આપે છે. હાઈપોથાઇરોડિઝમવાળા બાળકોમાં બાળપણમાં, સોમેટિક અને સાયકોમોટરના વિકાસમાં વિલંબના સંકેતો જોવા મળે છે: સામાન્ય સુસ્તી, સુસ્તી, સ્નાયુ હાયપોટેન્શન, સુસ્તી અને શારીરિક નિષ્ક્રિયતા, સ્ટંટ વૃદ્ધિ અને વજન, વધતો કદ અને ફોન્ટાનેલનો અંતમાં બંધ થવું, દાંતમાં ક્ષતિ, કુશળતાનો અભાવ (તમારું માથું રાખવું, ઉપર ફેરવો) , બેસો, standભા રહો).
બાળકોમાં હાઈપોથાઇરismઇડિઝમ સાથે, બ્રેડિપsychસિઆ વિકસે છે - અસ્પષ્ટ ભાવનાત્મક અને અવાજની પ્રતિક્રિયાઓ સાથે બાહ્ય વિશ્વ પ્રત્યે ઉદાસીનતા: બાળક ચાલતું નથી, વ્યક્તિગત ઉચ્ચારણો ઉચ્ચારતો નથી, સ્વતંત્ર રીતે રમતો નથી, નબળો સંપર્ક બનાવે છે. હૃદયના સ્નાયુઓને નુકસાન, રોગપ્રતિકારક શક્તિમાં ઘટાડો, પેલેર અને શુષ્ક ત્વચા, બરડ વાળ, શરીરનું ઓછું તાપમાન, એનિમિયા, કબજિયાતનાં સંકેતો છે.
બાળકોમાં જન્મજાત હાયપોથાઇરroidઇડિઝમના લક્ષણોની તીવ્રતા રોગના ઇટીઓલોજી અને ગંભીરતા પર આધારિત છે. ઇન્ટ્રાઉટેરિન વિકાસના પ્રારંભિક તબક્કામાં થાઇરોઇડ હોર્મોન્સની સ્પષ્ટ ઉણપનો ભય એ બાળકના કેન્દ્રીય નર્વસ સિસ્ટમના વિકાસનું ઉલટાવી શકાય તેવું ઉલ્લંઘન છે, જે ગંભીર માનસિક મંદતા, હાડપિંજર, દ્વાર્ફિઝમ, અશક્ત માનસિકતા, સુનાવણી અને વાણી (બહેરાશ સુધી) સાથે ડિમેન્શિયા અને કર્કશત્વ તરફ દોરી જાય છે.
હળવા સ્વરૂપ સાથે, નવજાત સમયગાળા દરમિયાન બાળકોમાં હાઇપોથાઇરismઇડિઝમના સંકેતો ભૂંસી શકાય છે અને પછીથી, 2-6 વર્ષની ઉંમરે, ક્યારેક તરુણાવસ્થા દરમિયાન દેખાઈ શકે છે. જો હાયપોથાઇરોડિઝમ 2 વર્ષથી વધુ ઉંમરના બાળકોમાં થાય છે, તો તે ગંભીર માનસિક ક્ષતિનું કારણ નથી. વૃદ્ધ બાળકો અને કિશોરોમાં, હાયપોથાઇરismઇડિઝમ વજનમાં વધારો, મેદસ્વીપણું, અદભૂત વૃદ્ધિ અને તરુણાવસ્થા, નબળા મૂડ, ધીમી વિચારસરણી અને શાળાના પ્રભાવમાં ઘટાડો સાથે હોઈ શકે છે.
બાળકોમાં હાઈપોથાઇરોડિઝમની સારવાર
બાળકોના જન્મજાત હાઈપોથાઇરroidઇડિઝમની સારવાર નિદાન પછીના વહેલા સંભવિત સમયે (જન્મ પછીના 1-2 અઠવાડિયા પછી નહીં) શરૂ થવી જોઈએ, જેથી બાળકના માનસિક વિકાસના ગંભીર વિકારોને અટકાવી શકાય.
બાળકોમાં જન્મજાત અને હાયપોથાઇરોડિઝમના મોટાભાગના કિસ્સાઓમાં, કૃત્રિમ થાઇરોઇડ હોર્મોન એનાલોગ, સોડિયમ લેવોથિઓરોક્સિન સાથે આજીવન રિપ્લેસમેન્ટ થેરાપી જરૂરી છે. ડ્રગની શ્રેષ્ઠ માત્રા પસંદ કરવા માટે બાળકની સ્થિતિ અને બાયોકેમિકલ પરિમાણોના નિયમિત ગતિશીલ નિરીક્ષણ હેઠળ દૈનિક 10-15 /g / કિગ્રા શરીરના વજનની પ્રારંભિક માત્રામાં આ દવા સૂચવવામાં આવે છે. વધુમાં બતાવેલ વિટામિન્સ (એ, બી 12), નૂટ્રોપિક દવાઓ (હોપtenન્ટિક એસિડ, પિરાસીટમ), સારા પોષણ, મસાજ, કસરત ઉપચાર છે.
બાળકોમાં હાયપોથાઇરismઇડિઝમના સબક્લિનિકલ સ્વરૂપ સાથે, સારવારની જરૂર હોતી નથી, આ કિસ્સામાં સતત તબીબી દેખરેખ સૂચવવામાં આવે છે. ક્રિટિનિઝમના વિકાસ સાથે, સંપૂર્ણ ઉપાય અશક્ય છે, લેવોથિઓરોક્સિન સોડિયમ લેવાથી રોગનો માર્ગ થોડો સુધરે છે.
આગાહી અને બાળકોમાં હાઇપોથાઇરોડિઝમની રોકથામ
બાળકોમાં હાયપોથાઇરismઇડિઝમનું નિદાન એ રોગના સ્વરૂપ, બાળકની ઉંમર, ઉપચારની શરૂઆતનો સમય અને લેવોથિઓરોક્સિનની યોગ્ય માત્રા પર આધારિત છે. એક નિયમ તરીકે, બાળકોમાં હાયપોથાઇરismઇડિઝમની સમયસર સારવાર સાથે, સ્થિતિને ઝડપથી વળતર આપવામાં આવે છે, અને પછી શારીરિક અને માનસિક વિકાસના સામાન્ય સૂચકાંકો અવલોકન કરવામાં આવે છે.
હાઈપોથાઇરોડિઝમની સારવારની ગેરહાજરી અથવા અંતમાં શરૂઆત શરીરમાં ગહન અને બદલી ન શકાય તેવા પરિવર્તન અને બાળકોની અક્ષમતા તરફ દોરી જાય છે.
હાઈપોથાઇરોડિઝમવાળા બાળકોને બાળરોગ ચિકિત્સક, બાળ ચિકિત્સા એન્ડોક્રિનોલોજિસ્ટ, બાળરોગ ન્યુરોલોજિસ્ટ દ્વારા સતત થાઇરોઇડની સ્થિતિનું નિયમિત નિરીક્ષણ કરવું જોઈએ.
બાળકોમાં હાઈપોથાઇરismઇડિઝમની રોકથામમાં સગર્ભા સ્ત્રી દ્વારા ખોરાક સાથે અથવા ડ્રગના રૂપમાં આયોડિનની પૂરતી માત્રામાં સમાવેશ થાય છે, ખાસ કરીને આયોડિનની ઉણપના પ્રદેશોમાં, સગર્ભા માતા અને નવજાત શિશુઓમાં થાઇરોઇડ હોર્મોનની અછતની શરૂઆતની તપાસ.
બીમારી એટલે શું?
થાઇરોઇડ ગ્રંથિ એ સૌથી મહત્વપૂર્ણ અંગ છે જે માનવ અંત endસ્ત્રાવી પ્રણાલીમાં પ્રવેશ કરે છે. તે બાળકના સંપૂર્ણ વિકાસ માટે જરૂરી ઘણા કાર્યો કરે છે. અવાજ, ગંધ, પ્રકાશની દ્રષ્ટિ દ્વારા મગજ બધી માહિતી બહારથી મેળવે છે. માનવ શરીર હોર્મોન્સ - બાયોકેમિકલ પદાર્થોની મદદથી કાર્ય કરે છે. ન્યુરોએન્ડ્રોક્રાઇન સિસ્ટમ મગજ અને શરીરની મધ્યસ્થી તરીકે કાર્ય કરે છે.
મુખ્ય માહિતી કે જે બધી માહિતી પર પ્રક્રિયા કરે છે તે કફોત્પાદક અને હાયપોથાલેમસ છે. તેઓ શરીરને કયા પ્રકારનાં હોર્મોનની જરૂરિયાત વિશે થાઇરોઇડ ગ્રંથિને “આદેશ” આપે છે.
આપેલ આયર્ન કેટલા કાર્યો કરે છે તેની કલ્પના કરવી મુશ્કેલ છે. મુખ્ય મુદ્દાઓ નીચે મુજબ છે:
- શરીરના તાપમાન અને ચયાપચય પર નિયંત્રણ,
- યકૃતમાં વિટામિન એનું સંશ્લેષણ,
- બુદ્ધિના વિકાસમાં ભાગીદારી,
- નીચું કોલેસ્ટરોલ
- બાળકોમાં વૃદ્ધિ પ્રક્રિયાના ઉત્તેજના,
- કેલ્શિયમ ચયાપચયનું નિયમન, તેમજ ચરબી, કાર્બોહાઈડ્રેટ અને પ્રોટીન.
આમ, આ અંગ બાળકના શરીરના સંપૂર્ણ વિકાસમાં ફાળો આપે છે. તદુપરાંત, નર્વસ સિસ્ટમ અને હાડપિંજરની રચનામાં, તે એક પ્રભાવશાળી ભૂમિકા ભજવે છે. સ્વસ્થ આયર્ન બે પ્રકારના હોર્મોન્સ ઉત્પન્ન કરે છે:
- થાઇરોક્સિન (ટી 4),
- ટ્રાઇઓડોથિઓરોનિન (ટી 3).
થાઇરોઇડ ગ્રંથિ ખલેલ થાય તો શરીરને શું થાય છે તે વિશે જ વિચારો. ખરેખર, નવજાત શિશુમાં જન્મજાત હાઈપોથાઇરોડિઝમના નિદાન સાથે, ઉપરોક્ત હોર્મોન્સનું ઉત્પાદન ઘટે છે. તેમની iencyણપ આખા જીવતંત્રની કામગીરીને ગંભીરતાથી અસર કરે છે. હોર્મોન્સનો અભાવ બાળકના માનસિક અને શારીરિક વિકાસને અવરોધે છે, વૃદ્ધિ ધીમી પડે છે. બાળક વધુ વજન મેળવી રહ્યું છે, તેની પાસે તીવ્ર થાક સિન્ડ્રોમ છે, energyર્જા ઓછી થઈ છે, તેના ધબકારા અને બ્લડ પ્રેશર પરેશાન છે. આ ઉપરાંત, આંતરડામાં ખામીયુક્ત કાર્ય થાય છે, હાડકાંની નબળાઇ થાય છે.
મુખ્ય કારણો
બાળકોમાં જન્મજાત હાઈપોથાઇરોડિઝમ કેમ થાય છે? આ રોગના દેખાવને ઉશ્કેરનારા ઘણા સ્રોત છે. તેમાંથી, ડોકટરો મુખ્ય લોકોને અલગ પાડે છે:
- વારસાગત પરિબળ. પ્રશ્નમાંનો રોગ આનુવંશિકતા સાથે ગા closely સંબંધ ધરાવે છે. મોટાભાગના કિસ્સાઓમાં, ગર્ભના વિકાસ દરમિયાન - બાળકના જન્મ પહેલાં જ થાઇરોઇડ ડિસઓર્ડર થાય છે. આવી પેથોલોજી આનુવંશિક પરિવર્તન સાથે સંકળાયેલ છે.
- હોર્મોન્સની રચનામાં ખામી. આયોડિનમાં થાઇરોઇડ ગ્રંથિની સંવેદનશીલતામાં ઘટાડો થવાને પરિણામે આવું થાય છે. કેટલીકવાર હોર્મોન્સના સંશ્લેષણ માટે જરૂરી પદાર્થોની પરિવહન ખોરવાઈ શકે છે. અને કેટલીકવાર આ કારણ શરીરમાં આયોડિન ચયાપચયના ઉલ્લંઘનમાં છે.
- હાયપોથાલેમસની હાર. આ નર્વસ સિસ્ટમનું કેન્દ્ર છે. તે થાઇરોઇડ ગ્રંથિની કામગીરી તેમજ અન્ય અંતocસ્ત્રાવી ગ્રંથીઓનું નિયમન કરે છે. હાયપોથાલેમસના જખમ ગંભીર અંતocસ્ત્રાવી વિકાર તરફ દોરી જાય છે.
- થાઇરોઇડ હોર્મોન્સ પ્રત્યે સંવેદનશીલતા ઓછી. આ ઘટના એ હકીકતનાં પરિણામે થઈ શકે છે કે સ્ત્રી, ગર્ભવતી હોવાને એન્ટિથાઇરોઇડ દવાઓ લે છે.
- સ્વયંપ્રતિરક્ષા રોગો.
- થાઇરોઇડ ગાંઠો.
- ઘટાડો પ્રતિરક્ષા.
- ચોક્કસ દવાઓ (લિથિયમ તૈયારીઓ, કોર્ટીકોસ્ટેરોઈડ્સ, વિટામિન એ, બીટા-બ્લocકર્સ) સાથે વધુપડતું થવું.
- રેડિયેશન સંપર્કમાં.
- વાઈરલ બિમારીઓ.
- આયોડિનની ઉણપ.
- પરોપજીવી ઉપદ્રવ
- કિરણોત્સર્ગી આયોડિન સાથેની સારવાર.
જન્મજાત રોગના વિકાસ તરફ દોરી રહેલા ઘણા સ્રોત છે. જો કે, મોટાભાગના કિસ્સાઓમાં, શિશુમાં બીમારીનું કારણ અસ્પષ્ટ રહે છે.
મુખ્ય પ્રકારો
આ રોગ થાઇરોઇડ હોર્મોન્સના ઉત્પાદનમાં ઘટાડો લાક્ષણિકતા છે, જે શરીરમાં ચયાપચય માટે જવાબદાર છે. આજે હાઈપોથાઇરોડિઝમ એક સામાન્ય રોગ છે. તે વિવિધ સ્વરૂપો, વિકાસના તબક્કામાં અલગ પડે છે.
સૌથી મોટી સમસ્યા એ રોગના લાંબા સમય સુધી એસિમ્પ્ટોમેટિક કોર્સની સંભાવના છે. અને આ ઘણી ગૂંચવણો તરફ દોરી જાય છે, પરિણામે સારવાર વધુ જટિલ છે.
હાયપોથાઇરismઇડિઝમ રોગ વિવિધ પરિબળો દ્વારા થઈ શકે છે. નિષ્ણાતોના મતે, કારણો રોગના સ્વરૂપ પર આધારિત છે. આજે, તેઓ બે દ્વારા અલગ પડે છે:
સામાન્ય રીતે ગર્ભાવસ્થા દરમિયાન જન્મજાત હાઈપોથાઇરોડિઝમ ફેલાય છે. થાઇરોઇડ વિનાશ થાય છે. બાળકના જન્મ પછી, આવા પરિબળ બાળકની મધ્યસ્થ નર્વસ સિસ્ટમની અવિકસિતતા, માનસિક વિકાસમાં વિલંબ અને અયોગ્ય હાડપિંજરની રચનાને ઉત્તેજિત કરી શકે છે.

હાયપોથાઇરismઇડિઝમ થાઇરોઇડ ગ્રંથિને દૂર કરવા (આંશિક અથવા સંપૂર્ણ) ઓપરેશન પછી, આયોડિન ઇનટેકની અછત સાથે થઈ શકે છે. કેટલીકવાર બીમારી તમારી પોતાની રોગપ્રતિકારક શક્તિને પણ ઉશ્કેરે છે, જે એક મહત્વપૂર્ણ ગ્રંથિને નુકસાન પહોંચાડે છે.
થાઇરોઇડ ગ્રંથિમાં થતા રોગવિજ્ologicalાનવિષયક ફેરફારોનું વર્ગીકરણ, ડોકટરો નીચેના પ્રકારોને અલગ પાડે છે:
- પ્રાથમિક હાયપોથાઇરોડિસમ
- ગૌણ
- તૃતીય
તેમાંના દરેકના પોતાના વિશિષ્ટ કારણો છે. પ્રાયમરી હાયપોથાઇરismઇડિઝમ એ રોગ છે જે પરિબળો દ્વારા શરૂ થાય છે જે થાઇરોઇડ ગ્રંથિથી સીધા સંબંધિત છે. આમાં નીચેનાનો સમાવેશ થાય છે:
- આનુવંશિક ખામી
- અંગ રચનાના જન્મજાત રોગવિજ્ ,ાન,
- થાઇરોઇડ ગ્રંથિને સીધી અસર કરતી વિવિધ બળતરા પ્રક્રિયાઓ,
- શરીરમાં આયોડિનની ઉણપ.
રોગના ગૌણ સ્વરૂપનો ઉદભવ કફોત્પાદક ગ્રંથિના નુકસાન સાથે સંકળાયેલ છે, જેમાં તે ટીએસએચ હોર્મોનનું ઉત્પાદન બંધ કરે છે. આ કિસ્સામાં રોગની ઘટનાના મુખ્ય પરિબળો છે:
- કફોત્પાદક ગ્રંથિની જન્મજાત અવિકસિતતા,
- ભારે અને વારંવાર રક્તસ્રાવ,
- મગજને નુકસાન અને ચેપ,
- કફોત્પાદક ગ્રંથિમાં ગાંઠો.
ત્રીજો તબક્કો હાયપોથાલેમસના કામમાં સમસ્યાઓ ઉશ્કેરે છે.
રોગના ચિહ્નો અને લક્ષણો
ઘણીવાર બાળકના જીવનના પ્રથમ દિવસોમાં, હાયપોથાઇરોડિઝમ દેખાતું નથી. રોગના લક્ષણો થોડા મહિના પછી જ ઉદ્ભવે છે. આ સમય સુધીમાં, માતાપિતા અને ડોકટરો બંને બાળકના સ્પષ્ટ વિકાસલક્ષી વિલંબની નોંધ લે છે. જો કે, કેટલાક બાળકોમાં, જન્મજાત હાઈપોથાઇરોડિઝમના લક્ષણો જીવનના પ્રથમ અઠવાડિયામાં થઈ શકે છે.
સૌથી લાક્ષણિક ચિહ્નોમાં શામેલ છે:
- મહાન જન્મ વજન (બાળકનું વજન 3.5 કિલોથી વધુ છે).
- બધા પરિણામી લક્ષણો (શુષ્ક અને કરચલીવાળી ત્વચા, લાંબા નખ, ubંજણનો અભાવ) સાથે સ્થાનાંતરિત બાળક.
- એડિમેટસ ચહેરો, હોઠ, પોપચા.
- લાંબી કમળો.
- સુપ્રracક્લેવિક્યુલર ફોસીમાં ગા d પેડ્સના સ્વરૂપમાં સોજો આવે છે.
- અડધા ખુલ્લા મોં, ચપટી જીભ.
- જાતીય અપરિપક્વતાના સંકેતોની હાજરી.
- પ્રથમ મળનો ભારે સ્રાવ.
- બાળકનો રફ અવાજ, નીચું સેટ (જ્યારે રડવું).
- નાભિ (ઘણી વાર હર્નીયા) ની ભારે ઉપચાર.
- નાસોલાબિયલ પ્રદેશનો ત્રિકોણ સાયનોટિક બને છે.
જો સારવાર જીવનના પ્રથમ મહિનામાં શરૂ ન કરવામાં આવે, તો સંભવ છે કે બાળક માનસિક, શારીરિક, વાણી અને મનો-ભાવનાત્મક અવિકસિતતા પ્રગટ કરશે. દવામાં, આ સ્થિતિને ક્રિટીનિઝમ કહેવામાં આવે છે.

3-4 મહિનાની ઉંમરે અપૂરતી સારવાર સાથે, અન્ય લક્ષણો દેખાય છે. તેઓ સૂચવે છે કે હાયપોથાઇરોડિઝમ પ્રગતિ કરી રહી છે. રોગના ચિન્હો નીચે મુજબ છે.
- ભૂખ ઓછી.
- ગળી જવાની પ્રક્રિયાનું ઉલ્લંઘન.
- ત્વચા છાલ.
- લાંબી કબજિયાત.
- નીચા તાપમાન.
- સ્નાયુ હાયપોટેન્શન.
- ત્વચાની શુષ્કતા અને નિસ્તેજ.
- બરડ વાળ.
મોટી ઉંમરે, રોગમાં પહેલાથી જ નીચેના લક્ષણો છે:
- માનસિક, શારીરિક વિકાસમાં લેગ.
- ચહેરાના અભિવ્યક્તિમાં ફેરફાર.
- દાંતનો અંતમાં દેખાવ.
- ઓછું દબાણ.
- એક દુર્લભ નાડી.
- હૃદય વધારો.
જન્મજાત હાયપોથાઇરismઇડિઝમનું કારણ બને છે
 જન્મજાત હાઈપોથાઇરોડિઝમના લગભગ 85% એપિસોડ્સ છૂટાછવાયા છે. તેમાંના મોટાભાગના કારણોનું કારણ થાઇરોઇડ ગ્રંથિનું ડિસજેનેસિસ છે.
જન્મજાત હાઈપોથાઇરોડિઝમના લગભગ 85% એપિસોડ્સ છૂટાછવાયા છે. તેમાંના મોટાભાગના કારણોનું કારણ થાઇરોઇડ ગ્રંથિનું ડિસજેનેસિસ છે.
જન્મજાત હાઈપોથાઇરોડિઝમની લગભગ 15% ક્ષણો થાઇરોઇડ ગ્રંથિ પર માતાની એન્ટિબોડીઝની અસરને કારણે અથવા ટી 4 સંશ્લેષણના પેથોલોજીના વારસાને કારણે થાય છે.
જન્મજાત હાઈપોથાઇરોડિઝમના કેટલાક સ્વરૂપોમાં આનુવંશિક પરિવર્તન છે જે રોગના વિકાસ તરફ દોરી જાય છે.
જન્મજાત હાઈપોથાઇરોડિઝમના મુખ્ય કારણો
થાઇરોઇડ ડાયજેનેસિસ (અવિકસિત):
ટી 4 સંશ્લેષણની જન્મજાત પેથોલોજીઓ:
- પેન્ડર્ડ સિન્ડ્રોમ.
- થાઇરોઇડ પેરોક્સિડેઝનું પેથોલોજી.
- સોડિયમ આયોડાઇડ સિમ્પોટરની પેથોલોજી.
- થાઇરોગ્લોબ્યુલિનની પેથોલોજી.
- થાઇરોઇડ હોર્મોન ડિઓડિનેઝની પેથોલોજી.
જન્મજાત કેન્દ્રિય હાયપોથાલhaમિક-કફોત્પાદક હાઇપોથાઇરોડિઝમ.
જન્મજાત હાઈપોથાઇરોડિઝમ માતૃત્વ એન્ટિબોડીઝ દ્વારા ઉશ્કેરવામાં આવે છે.
હાઈપોથાઇરોડિઝમ સાથે શું થાય છે?
 ગર્ભના પ્રિનેટલ ડેવલપમેન્ટ, જેના માટે કેટલાક કારણોસર સ્વાદુપિંડ ગેરહાજર હોય છે અથવા કાર્ય કરતું નથી, તે માતાના થાઇરોઇડ હોર્મોન્સને કારણે થાય છે, પ્લેસેન્ટામાં પ્રવેશ કરે છે.
ગર્ભના પ્રિનેટલ ડેવલપમેન્ટ, જેના માટે કેટલાક કારણોસર સ્વાદુપિંડ ગેરહાજર હોય છે અથવા કાર્ય કરતું નથી, તે માતાના થાઇરોઇડ હોર્મોન્સને કારણે થાય છે, પ્લેસેન્ટામાં પ્રવેશ કરે છે.
જ્યારે બાળકનો જન્મ થાય છે, ત્યારે તેના લોહીમાં આ હોર્મોન્સનું સ્તર તીવ્ર ઘટાડો થાય છે. ગર્ભના ગર્ભના અસ્તિત્વમાં, ખાસ કરીને તેના પ્રારંભિક સમયગાળામાં, બાળકની મધ્યસ્થ નર્વસ સિસ્ટમના યોગ્ય વિકાસ માટે થાઇરોઇડ હોર્મોન્સ ફક્ત જરૂરી છે.
મગજના મજ્જાતંતુઓની મેલિનેશનની પદ્ધતિઓ માટે આ ખાસ કરીને મહત્વપૂર્ણ છે.
આ સમયગાળામાં થાઇરોઇડ હોર્મોન્સની અછત સાથે, બાળકના મગજનો આચ્છાદનનો એક અવિકસિત રચના થાય છે, જે ઉલટાવી શકાય તેવું નથી. તે ક્રિએટિનિઝમ સુધીના બાળકના માનસિક મંદતાના વિવિધ ડિગ્રીમાં પોતાને પ્રગટ કરે છે.
જો અસ્થિર ઉપચાર સમયસર રીતે શરૂ થાય છે (જીવનના પ્રથમ અઠવાડિયામાં), તો સેન્ટ્રલ નર્વસ સિસ્ટમનો વિકાસ લગભગ સામાન્ય મૂલ્યોને અનુરૂપ હશે. સાથોસાથ સેન્ટ્રલ નર્વસ સિસ્ટમમાં ખામીની રચના સાથે, જન્મજાત હાયપોથાઇરroidઇડિઝમને યોગ્ય સમયે વળતર આપવામાં નહીં આવે, હાડપિંજર અને અન્ય આંતરિક અવયવો અને સિસ્ટમોનો વિકાસ પીડાય છે.
મોટાભાગના કિસ્સાઓમાં, જન્મજાત હાયપોથાઇરroidઇડિઝમના ક્લિનિકલ લક્ષણો પ્રારંભિક નિદાનની સુવિધા આપતા નથી. નવજાત શિશુમાં જન્મજાત હાઈપોથાઇરroidઇડિઝમ શંકાસ્પદ હોઇ શકે છે માત્ર 5% કેસોમાં ક્લિનિકલ ચિત્રના સૂચકાંકોના આધારે.
જન્મજાત હાઈપોથાઇરોડિઝમના પ્રારંભિક લક્ષણો:
- સોજો પેટ
- લાંબા સમય સુધી (7 દિવસથી વધુ) હાયપરબિલિરૂબિનિમિયા,
- નીચા અવાજ
- નાભિની હર્નીયા
- વિસ્તૃત પાછળના ફોન્ટિનેલ,
- હાયપોટેન્શન
- થાઇરોઇડ વૃદ્ધિ,
- મેક્રોગ્લોસીઆ.
જો સમયસર ઉપચારાત્મક પગલા લેવામાં નહીં આવે, તો 3-4 મહિના પછી નીચેના લક્ષણો દેખાય છે:
- ગળી જવામાં મુશ્કેલી
- નબળી ભૂખ
- પેટનું ફૂલવું
- નબળું વજન
- શુષ્કતા અને ત્વચાની નિસ્તેજ,
- હાયપોથર્મિયા,
- સ્નાયુ હાયપોટેન્શન.
જીવનના છ મહિના પછી, બાળક શારીરિક, સાયકોમોટર વિકાસ અને અપ્રમાણસર વિકાસમાં વિલંબના સંકેતો બતાવે છે: હાયપરટેરોરિઝમ, વિશાળ ડૂબી નાક, બધા ફોન્ટanનલ્સના અંતમાં બંધ (ફોટો જુઓ).
માહિતી ઉપયોગી થશે, સ્ત્રીઓમાં હાઇપોથાઇરroidઇડિઝમના લક્ષણો અને સારવાર શું છે, કારણ કે જન્મજાત રોગ જીવન માટે દર્દી સાથે રહે છે.
રોગની સારવાર
રક્તમાં ટી 4 ના ઝડપી ન normalર્મલાઇઝેશનને ધ્યાનમાં રાખીને સબસ્ટિટ્યુશન થેરેપી થવી જોઈએ, ત્યારબાદ એલ-ટી 4 ની માત્રાની પસંદગી કરવી, જે ટી 4 અને ટીએસએચની સારી સાંદ્રતાની સ્થિર જાળવણીની ખાતરી આપે છે.
એલ-ટી 4 ની પ્રારંભિક ભલામણ કરેલ માત્રા દરરોજ 10-15 એમસીજી / કિગ્રા શરીરનું વજન છે. આગળ, નિયમિત દેખરેખ અને પરીક્ષા માટે એલ-ટી 4 ની પર્યાપ્ત માત્રા પસંદ કરવાની જરૂર રહેશે.
જન્મજાત હાઈપોથાઇરોડિઝમનો પૂર્વસૂચન
રોગનું નિદાન મુખ્યત્વે એલ-ટી 4 રિપ્લેસમેન્ટ થેરેપીની શરૂઆતની સમયસરતા પર આધારિત છે. જો તમે તેને નવજાત શિશુના જીવનના પ્રથમ બે અઠવાડિયામાં શરૂ કરો છો, તો શારીરિક અને સાયકોમોટર વિકાસનું ઉલ્લંઘન લગભગ સંપૂર્ણપણે અદૃશ્ય થઈ જશે.
જો અવેજી ઉપચારનો પ્રારંભ સમય ચૂકી જાય છે, અને તે પ્રારંભ થતો નથી, તો રોગના ગંભીર વિકાસનું જોખમ, ઓલિગોફ્રેનિઆ અને તેના ગંભીર સ્વરૂપો સુધી વધે છે.
 થાઇરોઇડ હોર્મોન તૈયારીઓ સાથે હાયપોથાઇરોડિઝમની સારવાર એકદમ અસરકારક છે. હાઈપોથાઇરોડિઝમ માટેની સૌથી વિશ્વસનીય દવા કૃત્રિમ (કૃત્રિમ રીતે) પ્રાપ્ત થાઇરોઇડ હોર્મોન માનવામાં આવે છે.
થાઇરોઇડ હોર્મોન તૈયારીઓ સાથે હાયપોથાઇરોડિઝમની સારવાર એકદમ અસરકારક છે. હાઈપોથાઇરોડિઝમ માટેની સૌથી વિશ્વસનીય દવા કૃત્રિમ (કૃત્રિમ રીતે) પ્રાપ્ત થાઇરોઇડ હોર્મોન માનવામાં આવે છે.
આ ડ્રગ સાથે રિપ્લેસમેન્ટ થેરેપીની એકમાત્ર શરત એ ડ regularક્ટરની નિયમિત મુલાકાત છે, જેણે દવાની ચોક્કસ માત્રા પસંદ કરવી જોઈએ અને સારવાર દરમિયાન તેને વ્યવસ્થિત કરવી જોઈએ.
હાયપોથાઇરોડિઝમના લક્ષણો અદૃશ્ય થવાનું શરૂ થાય છે, મુખ્યત્વે ડ્રગના પહેલા અઠવાડિયામાં. તેમની સંપૂર્ણ અદૃશ્યતા થોડા મહિનામાં થાય છે. જીવનના પ્રથમ વર્ષ અને મોટી ઉંમરે બાળકોને ફક્ત સારવારની જરૂર હોય છે. વૃદ્ધ લોકો અને નબળા દર્દીઓ ડ્રગ લેવા માટે વધુ ધીમેથી પ્રતિસાદ આપે છે.
- જો હાઈપોથાઇરોડિઝમ થાઇરોઇડ ગ્રંથિ, હાશીમોટો રોગ અથવા કિરણોત્સર્ગ ઉપચારના અભાવને કારણે થયો હોય, તો સંભવ છે કે તેની સારવાર જીવનભર રહેશે. સાચું, એવા કિસ્સાઓ છે કે જ્યારે હાશિમોટોના થાઇરોઇડિસ સાથે, સ્વાદુપિંડનું કાર્ય સ્વયંભૂ રીતે પુન wasસ્થાપિત કરવામાં આવ્યું હતું.
- જો અન્ય પેથોલોજીઓ હાયપોથાઇરismઇડિઝમના કારણો હોય, તો અંતર્ગત રોગના નાબૂદ પછી, હાયપોથાઇરroidઇડિઝમના સંકેતો પણ અદૃશ્ય થઈ જાય છે.
- હાયપોથાઇરismઇડિઝમનું કારણ કેટલીક દવાઓ હોઈ શકે છે, રદ થયા પછી, જે થાઇરોઇડ ગ્રંથિને સામાન્ય બનાવે છે.
- ઉપાયના સુપ્ત સ્વરૂપમાં હાયપોથાઇરોડિઝમની જરૂર હોતી નથી. જો કે, રોગની પ્રગતિ ચૂકી ન જવા માટે, દર્દીને સતત તબીબી દેખરેખની જરૂર રહે છે.
સુપ્ત હાઈપોથાઇરોડિઝમ માટેની અવેજી ઉપચારના ફાયદાઓ વિશે સચોટ ડેટા આજે ઉપલબ્ધ નથી, અને વૈજ્ scientistsાનિકો આ મુદ્દે જુદા જુદા મંતવ્યો ધરાવે છે. આવા કિસ્સાઓમાં, જ્યારે સારવારની યોગ્યતા વિશે નિર્ણય લેતા હોય ત્યારે, દર્દી ડ togetherક્ટર સાથે મળીને સારવારના નાણાકીય ખર્ચની સુસંગતતા અને હેતુવાળા લાભો સાથે તેના સંભવિત જોખમોની ચર્ચા કરે છે.
ધ્યાન આપો! રક્તવાહિની તંત્ર અને ડાયાબિટીસ મેલીટસના રોગોથી પીડાતા દર્દીઓને ખાસ કરીને દવાઓની યોગ્ય માત્રાની જરૂર હોય છે, કારણ કે વધુ પડતા હોર્મોનનું સેવન એન્જીના પેક્ટોરિસ અથવા એથ્રીલ ફાઇબિલેશન (હૃદયની લયની વિક્ષેપ) ની ઘટનાથી ભરપૂર છે.
ઉપચાર
જન્મજાત હાઈપોથાઇરોડિઝમના નિદાન સાથે, ડ doctorક્ટર સોડિયમ લેવોથિઓરોક્સિન શામેલ દવાઓ સૂચવે છે, જે સક્રિય પદાર્થ છે:
એન્ડોક્રિનોલોજિસ્ટની સૂચનાઓ અને નિમણૂક અનુસાર દવાઓ લેવી આવશ્યક છે. સારવારના 1.5-2 મહિના પછી, સૂચવેલ ડોઝની શુદ્ધતા ચકાસવા માટે ડ doctorક્ટરની મુલાકાત લેવી જરૂરી છે. જો તે તારણ આપે છે કે માત્રા ખૂબ ઓછી છે, તો દર્દીને હાયપોથાઇરોડિઝમના લક્ષણો છે:
જો માત્રા ઓળંગાઈ ગઈ હોય, તો લક્ષણો થોડા અલગ છે:
હૃદયની નિષ્ફળતાવાળા દર્દીઓમાં, સારવારની શરૂઆતમાં, લેવોથિરોક્સિનનો એક નાનો ડોઝ સામાન્ય રીતે સૂચવવામાં આવે છે, જે ધીમે ધીમે જરૂરીયાતમાં વધારવામાં આવે છે. જો નિદાન કરતી વખતે હાયપોથાઇરોડિઝમ તીવ્ર હોય, તો સારવાર મુલતવી રાખવી તે સ્વીકાર્ય નથી.
મહત્વપૂર્ણ! પર્યાપ્ત ઉપચારની ગેરહાજરીમાં, બાળકોમાં જન્મજાત હાઈપોથાઇરોડિઝમ દુર્લભ, પરંતુ ખૂબ જ જીવલેણ સ્થિતિમાં પરિણમી શકે છે - હાયપોથાઇરroidઇડ કોમા (માયક્સેડેમા કોમા). થાઇરોઇડ હોર્મોન તૈયારીઓના નસમાં વહીવટ સાથે સઘન સંભાળ એકમમાં, આ રોગની સારવાર ફક્ત એક હોસ્પિટલમાં કરવામાં આવે છે.
જો શ્વસન કાર્ય નબળું છે, તો કૃત્રિમ ફેફસાના વેન્ટિલેશન ઉપકરણનો ઉપયોગ કરવામાં આવે છે. હૃદયના સહવર્તી પેથોલોજીઓની હાજરી માટે દર્દી સંપૂર્ણ તબીબી પરીક્ષા કરાવે છે. જો તેઓ શોધી કા .વામાં આવે, તો યોગ્ય સારવાર સૂચવવામાં આવે છે.
બાળકમાં હાઈપોથાઇરોડિઝમની રોકથામ
સગર્ભાવસ્થા દરમિયાન હાયપોથાઇરroidઇડિઝમની સારવાર વિશેષ કાળજી સાથે થવી જોઈએ, કારણ કે તે ગર્ભના વિકાસને અસર કરી શકે છે અને ગંભીર જન્મજાત પેથોલોજીનું કારણ બની શકે છે.
- સગર્ભા સ્ત્રીમાં હાયપોથાઇરroidઇડિઝમ સાથે, સારવાર તરત જ શરૂ થવી જોઈએ.જો ગર્ભાવસ્થા પહેલા રોગનું નિદાન થાય છે, તો સ્ત્રીએ સતત થાઇરોઇડ હોર્મોનનું સ્તર નિરીક્ષણ કરવું જોઈએ અને ડ્રગની સૂચિત માત્રામાં યોગ્ય સુધારણા કરવી જોઈએ. બાળકને વહન કરતી વખતે, હોર્મોનની જરૂરિયાત 25-50% વધી શકે છે.
- સારવારની જરૂરિયાત પોસ્ટપાર્ટમ હાયપોથાઇરોડિસમ સાથે પણ .ભી થઈ શકે છે. પ્રત્યેક નવી ગર્ભાવસ્થાની શરૂઆત સાથે, સ્ત્રીને હાયપોથાઇરોડિસમની સંપૂર્ણ પરીક્ષા કરવી જોઈએ. કેટલીકવાર હાયપોથાઇરismઇડિઝમનું પોસ્ટપાર્ટમ ફોર્મ તેની જાતે જ જાય છે, અને અન્ય કિસ્સાઓમાં, આ રોગ સ્ત્રીના સમગ્ર જીવન દરમ્યાન ચાલે છે.
સહાયક ઉપચાર
મોટેભાગે, હાયપોથાઇરોડિઝમની સારવાર જીવનકાળ હોય છે, તેથી ડ doctorક્ટર દ્વારા સૂચવવામાં આવેલી દવા હેતુ સાથે કડક રીતે લેવી જોઈએ. કેટલીકવાર જન્મજાત હાઈપોથાઇરroidઇડિઝમ પ્રગતિ કરે છે, તેથી સમય-સમય પર હોર્મોનની માત્રામાં, થાઇરોઇડ ફંક્શનના એટેન્યુએશનના દરને અનુસાર વધારો કરવાની જરૂર છે.
ઘણા દર્દીઓમાં થાઇરોઇડ હોર્મોન તૈયારીઓ લેતા હોય છે, તેમના ઉપાડ પછી, હાયપોથાઇરોડિઝમના લક્ષણો નવી ઉત્સાહ સાથે વિકાસ પામે છે. આવી સ્થિતિમાં, દવા ફરીથી શરૂ કરવી જોઈએ.
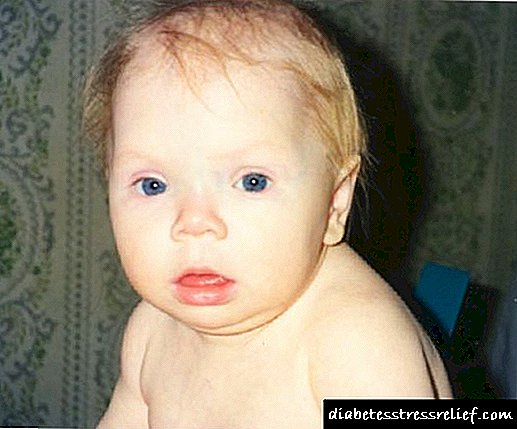 જન્મજાત હાઈપોથાઇરોડિઝમ ચેપી રોગની ગૂંચવણ તરીકે વિકાસ કરી શકે છે. આ કિસ્સામાં, અંતર્ગત રોગના ઇલાજ પછી, થાઇરોઇડ કાર્ય સંપૂર્ણપણે પુન isસ્થાપિત થાય છે. તેની કાર્યક્ષમતા ચકાસવા માટે, થાઇરોઇડ હોર્મોન તૈયારીઓના ઉપયોગમાં હંગામી વિક્ષેપ કરવામાં આવે છે.
જન્મજાત હાઈપોથાઇરોડિઝમ ચેપી રોગની ગૂંચવણ તરીકે વિકાસ કરી શકે છે. આ કિસ્સામાં, અંતર્ગત રોગના ઇલાજ પછી, થાઇરોઇડ કાર્ય સંપૂર્ણપણે પુન isસ્થાપિત થાય છે. તેની કાર્યક્ષમતા ચકાસવા માટે, થાઇરોઇડ હોર્મોન તૈયારીઓના ઉપયોગમાં હંગામી વિક્ષેપ કરવામાં આવે છે.
આ ઉપાડ સાથેના મોટાભાગના દર્દીઓ હાયપોથાઇરોડિઝમના મુખ્ય લક્ષણોમાં અસ્થાયી વળતર અવલોકન કરે છે. આ એટલા માટે છે કારણ કે શરીર, કેટલાક વિલંબ સાથે, થાઇરોઇડ ગ્રંથિને ફરીથી કાર્ય કરવાની જરૂરિયાત વિશે સંકેતો મોકલે છે.
જો ભવિષ્યમાં ગ્રંથિ સ્વતંત્ર રીતે સામનો કરવામાં સક્ષમ છે, તો સારવાર રદ કરી શકાય છે. સારું, જો હોર્મોનનું ઉત્પાદન ઓછું રહે છે, તો તમારે દવા લેવાનું શરૂ કરવું પડશે.
થાઇરોઇડ હોર્મોન તૈયારીઓ કરવા માટે દર્દીને વર્ષમાં 2 વાર તબીબી સંસ્થાની મુલાકાત લેવાની આવશ્યકતા હોય છે (સુનિશ્ચિત ચકાસણી માટે). દર્દીઓની થાઇરોઇડ સ્ટીમ્યુલેટિંગ હોર્મોન (ટીએસએચ) માટે પરીક્ષણ કરવામાં આવે છે. અભ્યાસનું પરિણામ ધોરણો સાથે હોર્મોન સાંદ્રતાનું પાલન દર્શાવે છે.
જન્મજાત
જો જન્મ પછી તરત જ નવજાતને થાઇરોઇડની ઉણપ હોવાનું નિદાન થયું હોય તો જન્મજાત હાઈપોથાઇરોડિઝમનું નિદાન કરવામાં આવે છે. તે પ્રિનેટલ ડેવલપમેન્ટમાં જોવા મળે છે અને સેલ નુકસાનની દ્રષ્ટિએ તે પ્રાથમિક, કેન્દ્રીય (ગૌણ, તૃતીય) અને પેરિફેરલ હોઈ શકે છે. રોગના લક્ષણો ક્ષણિક, કાયમી અને હાઈપોથાઇરોડિઝમનો કોર્સ સબક્લિનિકલ અથવા મેનિફેસ્ટ, જટિલ છે.
આવા હાઈપોથાઇરોડિઝમને સાચી અથવા થાઇરોજેનિક કહેવામાં આવે છે. આનો અર્થ એ છે કે થાઇરોઇડ હોર્મોન્સ ટી 4 અને ટી 3 નું નિમ્ન સ્તર, થાઇરોઇડ ગ્રંથિની જ પેથોલોજી સાથે સંકળાયેલું છે.
સેન્ટ્રલ
થાઇરોક્સિન અને ટ્રાઇડિઓથિઓરોનિન ઉત્પન્ન કરતું સિક્રેટરી સેલ્સ પીટ્યુટરી ગ્રંથિ દ્વારા થાઇરોઇડ-ઉત્તેજક હોર્મોન - ટીએસએચની મદદથી નિયમન કરવામાં આવે છે. તેના અપૂરતા સંશ્લેષણ સાથે, ટી 3 અને ટી 4 નું ઉત્પાદન ઘટે છે. આ પ્રકારના રોગને કફોત્પાદક અથવા ગૌણ કહેવામાં આવે છે. હોર્મોનલ "હાયરાર્કી" માં કફોત્પાદક ગ્રંથિ ઉપર, હાયપોથાલેમસ છે. થાઇરોલિબેરીનનો ઉપયોગ કરીને, તે ટીએસએચની રચનાને વેગ આપે છે. હાયપોથેલેમિક અપૂર્ણતાને ત્રીજા સ્તર કહેવામાં આવે છે.
ક્ષણિક
માતાના એન્ટિબોડીઝ દ્વારા થાય છે, જે બાળકની કફોત્પાદક ગ્રંથિના થાઇરોઇડ-ઉત્તેજક હોર્મોનનું નિર્માણ કરે છે. તેનો સમયગાળો સામાન્ય રીતે 1-3 અઠવાડિયા હોય છે. બીજો વિકાસ વિકલ્પ કાયમી સ્વરૂપમાં સંક્રમણ છે. આ સ્થિતિમાં, લક્ષણોમાં વધારો સાથે વૈકલ્પિક સુધારણાના સમયગાળા, જેને ગોળીઓમાં હોર્મોન્સનું જીવનભર સંચાલન જરૂરી છે.
મેનિફેસ્ટ
હોર્મોન્સનો અભાવ. થાઇરોઇડ-ઉત્તેજક હોર્મોન સામાન્ય કરતા વધારે છે, અને થાઇરોઇડ ગ્રંથિ થોડું થાઇરોક્સિન ઉત્પન્ન કરે છે. તે હાયપોથાઇરોડિઝમની સંપૂર્ણ વિગતવાર તસવીરનું કારણ બને છે, અને ટી 4 ની તીવ્ર ખોટ સાથે - ગૂંચવણો. આમાં રુધિરાભિસરણ નિષ્ફળતા, માનસિક મંદતા, હાયપોથાઇરોઇડ કોમા શામેલ હોઈ શકે છે.
અને અહીં થાઇરોઇડ ગ્રંથિના નોડ્યુલર ગોઇટર વિશે વધુ છે.
એક વર્ષ સુધીના હાઇપોથાઇરismઇડિઝમના કારણો
મોટાભાગના નવજાત શિશુઓ (રોગોના તમામ કિસ્સાઓમાં 90% સુધી) પ્રાથમિક સ્વરૂપ ધરાવે છે. તે આના કારણે થઈ શકે છે:
- અંગના વિકાસમાં ખામી - જીભ હેઠળ, સ્ટર્નમની પાછળ આગળ વધવું, અપૂરતી રચના (હાયપોપ્લાસિયા), ઘણીવાર થાઇરોઇડ ગ્રંથિની સંપૂર્ણ ગેરહાજરી,
- આંતરડાની ચેપ,
- સ્વયંપ્રતિરક્ષાના જખમ,
- વિકાસનું ઉલ્લંઘન કરતી સગર્ભા દવાઓનો ઉપયોગ (સાયટોસ્ટેટિક્સ, લિથિયમ ક્ષાર, બ્રોમિન, ટ્રાંક્વિલાઈઝર્સ),
- રસાયણોના સંપર્કમાં
- કિરણોત્સર્ગ સંપર્કમાં
- માતાના આહારમાં, આયોડિનની ઉણપ, થાઇરોઇડાઇટિસ, સ્થાનિક ગોઇટર,
- જનીનોનું પરિવર્તન (સામાન્ય રીતે હૃદયની ખામી, હાડપિંજરની રચનાઓ સાથે જોડાયેલું),
- થાઇરોઇડ ગ્રંથિ દ્વારા આયોડિન શોષણમાં ખામી હોવાને કારણે હોર્મોન્સની રચનાનું ઉલ્લંઘન,
- વારસાગત વિકાસની વિસંગતતા - પેન્ડર્ડ સિન્ડ્રોમ (બહેરાશ અને થાઇરોઇડ ગ્રંથિનું વિસ્તરણ).
હાઈપોથાઇરોડિઝમના કેન્દ્રિય સ્વરૂપો (ગૌણ અને તૃતીય) મગજના પેથોલોજીમાં દેખાય છે - કોથળીઓ, વિકાસલક્ષી ખામી, સૌમ્ય અથવા જીવલેણ નિયોપ્લાઝમ, બાળજન્મ દરમિયાન આઘાત, નાળની લપેટીને લીધે ગૂંગળામણ
પેરિફેરલ સ્વરૂપ ત્યારે થાય છે જ્યારે રીસેપ્ટર પ્રોટીનની રચના નબળી પડે છે, જે કોષોના પટલ પર સ્થિત હોય છે અને થાઇરોઇડ હોર્મોન્સ સાથે જોડાય છે.. આનું કારણ વારસો દ્વારા પ્રસારિત આનુવંશિક ખામી છે, અને તેનું પરિણામ હોર્મોન્સ (પ્રતિકાર સિન્ડ્રોમ) સામે પ્રતિકારની રચના છે. આ કિસ્સામાં, લોહીમાં આંતરસ્ત્રાવીય પૃષ્ઠભૂમિ સામાન્ય છે અથવા થોડી વધારે છે, પરંતુ કોષો ટી 3 અને ટી 4 નો પ્રતિસાદ આપતા નથી.
બાળકોમાં હાયપોથાઇરroidઇડિઝમના કારણો આ હોઈ શકે છે:
- મગજની ગાંઠો
- ખોપરીની ઇજાઓ, ઓપરેશન,
- ખોરાક અને પાણીમાં આયોડિનનો અભાવ (સ્થાનિક આયોડિનની ઉણપ).
બાળકોમાં પ્રથમ સંકેતો
નવજાત શિશુમાં હાઈપોથાઇરોડિઝમ ઓળખવી એ ખૂબ મુશ્કેલ છે. પ્રાથમિક સંકેતો વિશિષ્ટતામાં ભિન્ન નથી અને આંતરિક અવયવો, અન્ય વિકાસની અસંગતતાઓના પેથોલોજીઓમાં જોવા મળે છે. પરોક્ષ લક્ષણો શામેલ હોઈ શકે છે:
- ગર્ભાવસ્થા પછીના ગર્ભાવસ્થા (40-42 અઠવાડિયા),
- મોટા ફળ (kg. kg કિગ્રાથી),
- વિસ્તૃત ભાષા
- ચહેરા પર સોજો, ખાસ કરીને પોપચામાં,
- હાથ અને પગ પર આંગળીઓનો સોજો,
- શ્વાસની તકલીફ
- રડવાનો ઓછો અવાજ (રફ અવાજ),
- નાભિની હર્નીયા, નાભિની ઘાની ધીમી ઉપચાર,
- નવજાત શિશુનું લાંબા સમય સુધી કમળો,
- ખાવું ત્યારે ઝડપી થાક
- સકીંગ દરમિયાન સાયનોસિસ અને શ્વસન નિષ્ફળતાનો દેખાવ.
જો બાળકને સ્તનપાન કરાવ્યું હોય, તો પછી ક્લિનિકલ લક્ષણો નબળા પડી શકે છે. પરંતુ આવા બાળકો વારંવાર શરીરનું વજન વધારવામાં વયના ધોરણ કરતાં પાછળ રહે છે, તેમને ખોરાકને પચાવવાની સમસ્યાઓ થાય છે - પેટનું ફૂલવું, કબજિયાત, ભૂખ ઓછી હોય છે. તેમને એક વિસ્તૃત ફોન્ટ bonesનલ, ખોપરીના હાડકાંની અપૂરતી ફ્યુઝન, હિપ સાંધાની અશક્ત રચના મળે છે.
બાળકોનો સાયકોમોટર વિકાસ
હાઈપોથાઇરોડિઝમના સૌથી ગંભીર પરિણામો નર્વસ સિસ્ટમ પર અસર કરે છે. નવજાત સમયગાળાથી, મનોરોગ વિકાસમાં અંતરાલના સંકેતો છે:
- સામાન્ય નબળાઇ, સુસ્તી,
- પર્યાવરણ પ્રત્યે ઉદાસીનતા - બાળક અવાજ ઉઠાવવાનો, ચાલવાનો પ્રયત્ન કરતો નથી, તેને સંબોધિત ભાષણનો જવાબ આપતો નથી,
- ભૂખ અથવા ભીના ડાયપર દરમિયાન, તે કલાકો સુધી સ્થિર રહે છે,
- હલનચલન દુર્લભ છે, સુસ્તી અને સ્નાયુઓની નબળાઇ નોંધવામાં આવે છે,
- અંતમાં તેના માથા પકડી શરૂ થાય છે, પલંગ પર રોલ, નીચે બેસી નથી.
જો જન્મજાત હાઈપોથાઇરોડિઝમ પ્રગતિ કરે છે, તો ડિમેન્શિયા (ક્રિટીનિઝમ) વિકસે છે, માનસ, સુનાવણી અને વાણી વિક્ષેપિત થાય છે. આવા લક્ષણો હોર્મોન્સની તીવ્ર ખોટ સાથે વર્ષના બીજા ભાગમાં પહેલેથી જ જોઇ શકાય છે. ઓછા ગંભીર કેસો ગુપ્ત રીતે થાય છે અને ફક્ત 5-6 વર્ષથી અથવા તરુણાવસ્થા દરમિયાન પણ શોધી કા areવામાં આવે છે.
રોગના હસ્તગત સ્વરૂપો, ખાસ કરીને 2 વર્ષની વય પછી, ઓછા જોખમી છે. માનસિક વિકાસ તેમની સાથે પીડાતો નથી. સંભવત ob સ્થૂળતા, વૃદ્ધિ મંદી, તરુણાવસ્થા અને ધીમું વિચારસરણી નીચા શાળાના પ્રભાવ દ્વારા પ્રગટ થાય છે.
રોગ નિવારણ
જન્મજાત હાઈપોથાઇરોડિઝમની રોકથામો સ્થાનિક વિસ્તારોમાં આયોડિનની ઉણપ (પાણીમાં ઓછી આયોડિન સામગ્રી) ની જૂથ નિવારણ, તેમજ સગર્ભાવસ્થાની યોજના કરતી વખતે વ્યક્તિગત જોખમ પરિબળોની ઓળખ સાથે હાથ ધરવામાં આવે છે. સગર્ભા માતાની ભલામણ કરવામાં આવે છે:
- આયોડાઇઝ્ડ મીઠું (ફક્ત તૈયાર ભોજનમાં ઉમેરો) સાથે ટેબલ મીઠું બદલો,
- આયોડિનવાળા ઉત્પાદનોના આહારમાં હિસ્સો વધારવો - સી ફિશ, સીફૂડ, સીવીડ, ક liverડ યકૃત, માછલીનું તેલ, દરિયાઈ કાલે, ફીજોઆ, કિવિ, સફરજન,
- થાઇરોઇડ હોર્મોન્સની સામગ્રી માટે રક્ત પરીક્ષણ અને એન્ડોક્રિનોલોજિસ્ટની તપાસ માટે,
- ડ orક્ટરના નિર્દેશન મુજબ આયોડિન (વિટ્રમ પ્રિનેટલ ફ Forteર્ટિ, મલ્ટિ ટ Tabબ્સ સઘન, સગર્ભા સ્ત્રીઓ માટે મલ્ટિમેક્સ, પરફેક્ટ, પ્રેગ્નેકિયા) સાથે દવાઓ અથવા વિટામિન સંકુલ લો.
બાળકોમાં હાયપોથાઇરismઇડિઝમ મોટાભાગે જન્મજાત હોય છે. તે આનુવંશિક પરિવર્તન, માતાના આહારમાં આયોડિનનો અભાવ અને ચેપી અને સ્વયંપ્રતિરક્ષા પ્રક્રિયાઓ દ્વારા થાય છે. જન્મ સમયે, નોંધપાત્ર અભિવ્યક્તિઓ નોંધવામાં આવે છે; જેમ જેમ તેઓ વૃદ્ધ થાય છે, રોગના સારવાર ન કરવામાં આવતા સ્વરૂપો ઉન્માદ તરફ દોરી જાય છે, હાડપિંજરના હાડકાંનું વિકૃતિ.
અને અહીં સ્થાનિક ગોઇટરની રોકથામ વિશે વધુ છે.
હાયપોથાઇરોડિઝમ શોધવા માટે, થાઇરોઇડ સ્ટીમ્યુલેટિંગ હોર્મોન માટે નવજાતની તપાસ કરવામાં આવે છે. સારવાર શક્ય તેટલી વહેલી તકે શરૂ કરવી જોઈએ. બાળકોને લેવોથિરોક્સિન સાથે આજીવન રિપ્લેસમેન્ટ થેરેપી સૂચવવામાં આવે છે.
ગર્ભના વિકાસમાં બાળકોમાં થાઇરોઇડ ગ્રંથિની રચના થાય છે. સામાન્ય રીતે, તે રૂપરેખા, ગાંઠોમાં ફેરફાર વિના છે. પરિમાણો (વધારો, ઘટાડો), તેમજ અન્ય લક્ષણો રોગોની હાજરી (હાયપોફંક્શન, હાયપરફંક્શન) અને સારવાર શરૂ કરવાની જરૂરિયાત સૂચવી શકે છે.
પ્રારંભિક તબક્કે, બાળકોમાં થાઇરોઇડિસ એસિમ્પ્ટોમેટિક હોઈ શકે છે. હાશિમોટોનો સ્વયંપ્રતિરક્ષા રોગ ચીડિયાપણું, આંસુઓ દ્વારા પ્રગટ થાય છે. લાંબી સ્થિતિના લક્ષણો વધુ સ્પષ્ટ થાય છે. નિદાન ફક્ત નિદાનની પુષ્ટિ કરશે. સારવાર કોર્સના સ્ટેજને આધારે પસંદ કરવામાં આવે છે.
પ્રથમ દિવસથી, બાળકોમાં હોર્મોન્સ નક્કી કરવામાં આવે છે. બાળકમાં અંગોની વૃદ્ધિ, બુદ્ધિ અને કાર્ય તેમના સ્તર પર કેવી અસર કરે છે તેના પર નિર્ભર છે. તમારે શું લેવાની જરૂર છે? ડિક્રિપ્શન શું કહેશે (ધોરણ, તે શા માટે એલિવેટેડ છે, ઘટાડવામાં આવે છે)?
જો ત્યાં એક સુપ્ત ઓટોઇમ્યુન થાઇરોઇડાઇટિસ હોત, અને ગર્ભાવસ્થા થાય છે, તો ગર્ભને બચાવવા તાત્કાલિક તબીબી સહાયની જરૂર છે. આયોજનમાં પરીક્ષાઓની સંપૂર્ણ શ્રેણી શામેલ છે, કારણ કે સ્ત્રી અને બાળક માટેના પરિણામો સૌથી દુ sadખદ હોઈ શકે છે.
મોટેભાગે કફોત્પાદક અપૂર્ણતા વૃદ્ધોમાં થાય છે, પરંતુ તે જન્મજાત અથવા બાળકોમાં પ્રાપ્ત થાય છે, પોસ્ટપાર્ટમ. કુલ, આંશિક, પ્રાથમિક અને માધ્યમિક પણ અલગ પડે છે. હાયપોપીટાઇટાઇટિસ સિન્ડ્રોમના નિદાનમાં હોર્મોન્સ, એમઆરઆઈ, સીટી, એક્સ-રે અને અન્યના વિશ્લેષણનો સમાવેશ થાય છે. સારવાર - હોર્મોન્સ દ્વારા કાર્યની પુનorationસ્થાપના.
રોગના સ્વરૂપો
હાયપોથાઇરોડિઝમને જન્મજાત અને હસ્તગતમાં વહેંચવામાં આવે છે. બાળકોમાં જન્મજાત હાઈપોથાઇરોડિઝમ 5,000 નવજાત દીઠ 1 કેસની આવર્તન સાથે જોવા મળે છે. છોકરાઓની ઘટના છોકરીઓ કરતા 2 ગણી ઓછી છે.
થાઇરોઇડ હોર્મોન્સની અભાવના ક્લિનિકલ સંકેતોની તીવ્રતા અનુસાર, બાળકોમાં મેનિફેસ્ટ, ક્ષણિક (ક્ષણિક) અને સબક્લિનિકલ હાયપોથાઇરોડિઝમને અલગ પાડવામાં આવે છે.
થાઇરોઇડ હોર્મોનનું નિર્માણ કયા સ્તરે વિક્ષેપિત હતું તેના આધારે, હાયપોથાઇરોડિઝમના નીચેના સ્વરૂપોને અલગ પાડવામાં આવે છે:
- પ્રાથમિક (થાઇરોજેનિક) - થાઇરોઇડ પેશીઓને સીધા નુકસાનને લીધે, તે TSH (થાઇરોઇડ ઉત્તેજીત હોર્મોન) ના સ્તરમાં વધારો દ્વારા વર્ગીકૃત થયેલ છે,
- ગૌણ (હાયપોથેલેમિક-કફોત્પાદક) - તે હાયપોથાલેમસ અને / અથવા કફોત્પાદક ગ્રંથિને નુકસાન સાથે સંકળાયેલું છે, જે થાઇરોઇડ-ઉત્તેજક હોર્મોન અને થાઇરોલિબેરિનના અપૂરતા સ્ત્રાવ સાથે છે, ત્યારબાદ થાઇરોઇડ કાર્યમાં ઘટાડો થાય છે.
કારણો અને જોખમ પરિબળો
બાળકોમાં હાયપોથાઇરroidઇડિઝમના કારણો હાયપોથાલicમિક-કફોત્પાદક-થાઇરોઇડ સિસ્ટમના કાર્યોની વિવિધ નિષ્ક્રિયતા છે. આશરે 20% કેસોમાં, બાળકોમાં હાયપોથાઇરismઇડિઝમની ઘટના આનુવંશિક વિસંગતતાઓ સાથે સંકળાયેલી હોય છે જે વારસાગત રીતે મળે છે અથવા સ્વયંભૂ થાય છે. રોગના આનુવંશિક રીતે નિર્ધારિત સ્વરૂપોમાં, જન્મજાત માઇક્સેડીમા (ક્રિટીનિઝમ) મોટા ભાગે જોવા મળે છે.
બાળકોમાં જન્મજાત હાઈપોથાઇરોડિઝમનું બીજું કારણ થાઇરોઇડ ગ્રંથિ (હાયપોપ્લાસિયા, એપ્લેસિયા, ડાયસ્ટોપિયા) ની ખોડખાપણું છે, જે આંતરડાની ચેપને ઉત્તેજિત કરી શકે છે, તેમજ સગર્ભા સ્ત્રીના શરીરને અસર કરતા સંખ્યાબંધ નકારાત્મક પરિબળો:
બાળકોમાં જન્મજાત હાઈપોથાઇરોડિઝમના ગૌણ સ્વરૂપો હાયપોથાલેમસ અને / અથવા કફોત્પાદક ગ્રંથિના વિકાસમાં અસામાન્યતાઓ સાથે સંકળાયેલા છે.
બાળકોમાં હાયપોથાઇરોડિઝમ ઘણી વાર ઓછી વાર જોવા મળે છે. તેની ઘટનાના કારણો આ હોઈ શકે છે:
- સ્થાનિક આયોડિનની ઉણપ,
- ગાંઠ અથવા બળતરા પ્રક્રિયા, આઘાત અથવા શસ્ત્રક્રિયા દ્વારા થાઇરોઇડ ગ્રંથિ અથવા કફોત્પાદક ગ્રંથિને નુકસાન.
બાળકોમાં જન્મજાત હાઈપોથાઇરોડિઝમની પ્રારંભિક તપાસ માટે, બધા નવજાત શિશુઓનો સ્ક્રિનિંગ અભ્યાસ હાથ ધરવામાં આવે છે.
શક્ય પરિણામો અને મુશ્કેલીઓ
સારવારની ગેરહાજરીમાં, બાળકોમાં હાયપોથાઇરોડિઝમ નીચેની મુશ્કેલીઓ તરફ દોરી શકે છે:
- વિવિધ તીવ્રતા માનસિક મંદતા,
- વિલંબિત શારીરિક વિકાસ,
- સ્થૂળતા
- માયક્સેડેમા કોમા,
- ચેપી રોગોની સંવેદનશીલતામાં વધારો,
- મેગાકોલોન:
- સ્યુડોહાઇપોનાટ્રેમિયા,
- નોર્મોસાયટીક નોર્મોક્રોમિક એનિમિયા,
- હાયપોપેરાથાઇરોઇડિઝમ.
પ્રારંભિક સારવાર સાથે, પૂર્વસૂચન સામાન્ય રીતે અનુકૂળ હોય છે. હોર્મોન રિપ્લેસમેન્ટ થેરેપી, બીમાર બાળકની સ્થિતિનું ઝડપી વળતર તરફ દોરી જાય છે અને ભવિષ્યમાં, તેનો સાયકોમોટર વિકાસ વય-સંબંધિત સુવિધાઓ અનુસાર થાય છે.
જો બાળકમાં ક્રિટિનિઝમના સંકેતોના દેખાવ પછી રિપ્લેસમેન્ટ થેરાપી સૂચવવામાં આવે છે, તો તે ફક્ત તેમની આગળની પ્રગતિને રોકી શકે છે. આવા કિસ્સાઓમાં, બાળકમાં ઉલટાવી શકાય તેવું અને ગહન ફેરફારો હોય છે જે વિકલાંગતા તરફ દોરી જાય છે.
હાઈપોથાઇરોડિઝમથી પીડાતા બાળકો એન્ડોક્રિનોલોજિસ્ટ, બાળ ચિકિત્સક, ન્યુરોપેથોલોજિસ્ટની સતત દેખરેખ હેઠળ હોય છે. ઓછામાં ઓછા એક ક્વાર્ટરમાં એકવાર, તેઓએ લોહીમાં થાઇરોઇડ-ઉત્તેજક હોર્મોનનું સ્તર નક્કી કરવું જોઈએ.
બાળકોમાં હાઈપોથાઇરોડિઝમ પુખ્ત વયના લોકો કરતા નોંધપાત્ર રીતે વધુ ગંભીર પરિણામોનું કારણ બને છે. બાળક જેટલું નાનું છે, તેના સ્વાસ્થ્ય માટે થાઇરોઇડ હોર્મોન્સની ઉણપ તેટલું મોટું જોખમ છે.