જો ડાયાબિટીઝમાં કેટોન્સ વધુ માત્રામાં ઉત્પન્ન થાય છે, તો તેનો અર્થ એ છે કે શરીરમાં ઇન્સ્યુલિનની કમી છે. નિયમિત કીટોન પરીક્ષણ એ ડાયાબિટીસ મેનેજમેન્ટનો મુખ્ય ભાગ માનવામાં આવે છે, કારણ કે તે એક ખતરનાક ગૂંચવણ - કેટોસીડોસિસ, એટલે કે, એવી સ્થિતિમાં ડાયાબિટીસનું મૃત્યુ કરી શકે છે, રોકે છે.
કેટોન્સ એ કાર્બનિક સંયોજનો છે જે યકૃત દ્વારા ઉત્પન્ન થાય છે અને પછી લોહીના પ્રવાહમાં પ્રવેશ કરે છે. તેમાં એસીટોન, β-હાઇડ્રોક્સિબ્યુટ્રિક અને એસેટોએસિટીક એસિડ હોય છે. ડોકટરો સૂચકાંકોના મૂલ્યોને અલગથી ધ્યાનમાં લેતા નથી, પરંતુ “એસીટોન” ની સામાન્ય ખ્યાલનો ઉપયોગ કરે છે. સામાન્ય રીતે, આ સંયોજનો ઝડપથી તૂટી જાય છે અને શ્વાસ બહાર કા airતી હવાથી વિસર્જન કરે છે, પરસેવો ગ્રંથીઓ અને પેશાબનું સ્ત્રાવ થાય છે, તેથી, તે તંદુરસ્ત લોકોના વિશ્લેષણમાં વ્યવહારીક મળતા નથી. શરીરના નશો સાથે, અતિશય કેટોન્સનો દેખાવ એ ક્ષતિગ્રસ્ત કાર્બોહાઇડ્રેટ અને ચરબી ચયાપચયનું એક મહત્વપૂર્ણ નિદાન સંકેત છે.
સામાન્ય સ્તર 20 µmol સુધી હોવું જોઈએ.
પિત્તાશયમાં ગ્લુકોઝનો એક નાનો પુરવઠો એ અંગો અને પેશીઓ માટેની energyર્જાનો પ્રાથમિક સ્રોત છે. લાંબા સમય સુધી ભૂખમરો સાથે, ગ્લુકોઝનું સ્તર ઘટે છે, અને ઇન્સ્યુલિનનું ઉત્પાદન, શરીરમાં કાર્બોહાઇડ્રેટ ચયાપચયને નિયંત્રિત કરતું હોર્મોન બંધ થઈ જાય છે. ગ્લુકોઝનો અભાવ શરીરને "બળતણ" તરીકે ચરબીના અનામતનો ઉપયોગ કરવા દબાણ કરે છે. ચરબીનું ભંગાણ એ પેટા-ઉત્પાદનો - કેટોન્સની વધુ પડતી રચના તરફ દોરી જાય છે. ડાયાબિટીઝ વગરની વ્યક્તિમાં, કીટોનનું ઉત્પાદન એ ભૂખમરામાં શરીરનું સામાન્ય અનુકૂલન છે.
ઇન્સ્યુલિનના અભાવને કારણે ડાયાબિટીઝ મેલીટસમાં, કોશિકાઓ ગ્લુકોઝનો ઉપયોગ energyર્જાને ભરવા માટે કરી શકતા નથી. શરીર હાલની સમસ્યાનું પ્રતિક્રિયા આપે છે, તેમજ ઉપવાસ દરમિયાન - ચરબીને લીધે repર્જા ફરી ભરે છે અને વધુ કેટોન ઉત્પન્ન કરે છે. ફક્ત ઇન્સ્યુલિન જ આ પરિસ્થિતિને સુધારી શકે છે. તેથી, ડાયાબિટીસ માટે ડ theક્ટર દ્વારા સૂચવેલ ઇન્સ્યુલિન ઉપચારનું પાલન કરવું અને એસીટોનના સ્તરને નિયંત્રિત કરવું મહત્વપૂર્ણ છે. કીટોન શરીરની સાંદ્રતામાં વધારો તીવ્ર તરસ, નબળાઇ, સતત થાક, શ્વાસની તકલીફ અને ઉબકા સાથે છે.
આ સ્થિતિમાં, કેટોન્સ શરીરમાંથી બહાર નીકળતું નથી, પરંતુ લોહીમાં ફેલાય છે, તેની એસિડિટીએ ફેરફાર કરે છે અને ધીમે ધીમે શરીરને ઝેર આપે છે. મોટેભાગે, તે એવા લોકોમાં વિકાસ પામે છે જેઓ રોગને નિયંત્રણમાં રાખતા નથી. ચૂકી ગયેલા ઇન્જેક્શન, અપૂરતી ઇન્સ્યુલિન ઉપચાર, ઓછી કાર્બ આહારનું ઉલ્લંઘન, કેટોએસિડોસિસને ઉત્તેજિત કરી શકે છે જો કેટોસાઇટોસિસના વિકાસના કારણોને સમયસર રોકવામાં ન આવે તો, ડાયાબિટીક કોમા વિકસે છે. જો નીચેના લક્ષણો જોવા મળે તો તરત જ એમ્બ્યુલન્સને બોલાવવી જોઈએ:
ડાયાબિટીઝમાં, સગર્ભા માતાએ ધ્યાન રાખવું જોઈએ કે ઇન્સ્યુલિનની માત્રા ગર્ભાવસ્થા પહેલાંના લોકો કરતા અલગ હોઈ શકે છે. આ શરીરના વજન અને હોર્મોન્સમાં વધારો થવાને કારણે છે જે લોહીમાં ગ્લુકોઝના ઘટાડાને અટકાવે છે. ઇન્સ્યુલિનની માત્રા સાથે ગર્ભાવસ્થાના વિશિષ્ટ સમયગાળા માટે, અતિશય કેટટોન સંસ્થાઓ દૂર કરવામાં આવે છે. તેથી, કાળજીપૂર્વક તેમના સ્તરનું નિરીક્ષણ કરવું મહત્વપૂર્ણ છે, કારણ કે થોડો વધારો પણ અર્થ કરી શકે છે કે ઇન્સ્યુલિનની માત્રાની સમીક્ષા કરવાનો સમય છે. સગર્ભાવસ્થાનો સમયગાળો વધુ, ઇન્સ્યુલિનની જરૂરિયાત વધારે. તેથી, ડાયાબિટીઝથી ગર્ભાવસ્થા સ્ત્રીરોગચિકિત્સક અને એન્ડોક્રિનોલોજિસ્ટની દેખરેખ હેઠળ હોવી જોઈએ.
બાળકના પેશાબમાં રહેલા કેટોન વિવિધ કારણોસર હાજર હોય છે, જેમાંથી એક ડાયાબિટીસ છે. જો બાળકને પહેલાથી ડાયાબિટીસ હોવાનું નિદાન થયું હોય, તો માતાપિતાને ઇન્સ્યુલિનની ઉણપના પ્રથમ સંકેતો જાણવું જોઈએ અને તરત જ જવાબ આપવો જોઈએ. ડાયાબિટીઝવાળા બાળકો અને કિશોરોએ tonંડા અથવા ચેપી રોગ દરમિયાન, તેમજ તણાવપૂર્ણ પરિસ્થિતિઓમાં (પરીક્ષાઓ, હરીફાઈઓ, સફરો, વગેરે) ખાસ કરીને કોઈ લાંબી માંદગીના વૃદ્ધિ સાથે, કીટોન્સને વ્યવસ્થિત રીતે તપાસવાની જરૂર છે. સામાન્ય કરતાં ઉપરના કેટોન્સની સાંદ્રતા કેટલીકવાર નવજાતમાં જોવા મળે છે, કારણ કે ગ્લુકોઝના સ્તરે હંગામી ઘટાડો થાય છે.
આરોગ્યનું વિક્ષેપ (વધારો તરસ, વારંવાર પેશાબ, માથાનો દુખાવો, ભૂખ ઓછી થવી, વગેરે) સૂચવે છે કે એસીટોનની સાંદ્રતામાં વધારો થવાની સંભાવના છે. શોધવા માટેની ઘણી રીતો છે:
પેશાબ દ્વારા. ઘરે, ખાસ પરીક્ષણ સ્ટ્રીપ્સનો ઉપયોગ થાય છે. રંગના ધોરણ સાથે સ્ટ્રીપના રંગની તુલના કરીને એકાગ્રતા નક્કી કરવામાં આવે છે. તેના વિપક્ષ:
પેશાબની કીટોન બોડીઝ અને ડાયાબિટીસ
ડાયાબિટીસમાં એલિવેટેડ એસિટોન બંને પ્રકાર 1 અને પ્રકાર 2 ડાયાબિટીસ માટે જીવલેણ સ્થિતિ હોઈ શકે છે ઇન્સ્યુલિનની ઉણપ માત્ર કાર્બોહાઇડ્રેટ ચયાપચય સાથે જ નહીં, પરંતુ ચરબી પાચન સાથે પણ સંકળાયેલ છે. આના પરિણામે, રક્ત ખાંડમાં વધારો થવાની સાથે, કીટોન શરીરમાં વધારો થાય છે. વધેલી એસિટોન સામગ્રી દર્દીના શ્વાસની ગંધ દ્વારા પ્રગટ થાય છે. જો દર્દીની આ સ્થિતિની સારવાર કરવામાં આવતી નથી, તો તે તેને બેભાન અવસ્થાથી ધમકી આપે છે. ઉચ્ચ સ્તર માટે ઝડપી નિર્ણય અને દર્દીની સ્વીકૃતિ હોસ્પીટલના વોર્ડમાં આવશ્યક છે.
એસિટોનના સ્તરમાં વધારો મેટાબોલિક અસંતુલિત ડાયાબિટીસ મેલીટસ સાથે થાય છે, ખાસ કરીને પ્રકાર 1, જ્યારે રક્ત ખાંડ 15 એમએમઓએલ / એલ કરતા વધી જાય. આ પરિસ્થિતિને તાત્કાલિક તબીબી સહાયની જરૂર છે, ડાયાબિટીક ક્લિનિકમાં સૌથી શ્રેષ્ઠ. આ કિસ્સામાં, આરોગ્યની સામાન્ય સ્થિતિનું મૂલ્યાંકન કરવું અને યોગ્ય સારવાર સૂચવવી જરૂરી છે, અથવા દર્દીને હોસ્પિટલમાં રિફર કરવી જરૂરી છે.
ધ્યાન! પેશાબમાં એસિટોનની નીચી કિંમત, લાંબા સમય સુધી ભૂખ અથવા omલટીથી પરિણમી શકે છે.
એલિવેટેડ પેશાબના એસિટોનના સ્તરના સમાન લક્ષણો
કીટોન બ bodiesડીઝનું વધતું સ્તર અન્ય સુસંગત લક્ષણો સાથે છે, જેમ કે:

- શ્વાસની તકલીફ
- ઘરેલું
- વારંવાર પેશાબ
- તરસ
- ચહેરાની લાલાશ
- પેટમાં દુખાવો
- omલટી
- શ્વાસ માં એસિટોનની ગંધ,
- નિર્જલીકરણ.
સારવાર. પ્રકાર 1 અને પ્રકાર 2 ડાયાબિટીસ માટે નિવારક પગલાં
ઉપચારનો આધાર એ છે કે ડાયાબિટીઝ (પ્રકારને ધ્યાનમાં લીધા વગર) માં બ્લડ સુગર અને તેના સ્થિરતામાં ઘટાડો.
નિવારણ એ નિયમિતપણે પેશાબ એસિટોન અને બ્લડ સુગરનું નિરીક્ષણ કરવું છે. આ પરીક્ષણો ગ્લુકોમીટર (બ્લડ સુગર માપન) અને વિશેષ પરીક્ષણ પટ્ટાઓનો ઉપયોગ કરીને ઘરે કરી શકાય છે જે, પેશાબમાં પલાળીને પછી, ડાઘ લગાવે છે અને બતાવે છે કે બધું ક્રમમાં છે કે નહીં.
એસીટોન અને અન્ય વિકારો

- ડાયાબિટીઝ મેલીટસ. આ રોગમાં, એસિટોનની ગંધ હંમેશાં શ્વાસ લેવામાં આવે છે, ખાસ કરીને પ્રકાર 1 ડાયાબિટીસ સાથે. શરીર, ઇન્સ્યુલિન ઉત્પન્ન કર્યા વિના, પ્રોટીન અને ચરબી બાળી નાખે છે, પરિણામે એસીટોનનું ઉત્પાદન થાય છે, જે શરીરને ઝેર બનાવે છે અને પેશાબ, લોહી અને લસિકામાં પ્રવેશ કરે છે. તે પ્રકાર 2 ડાયાબિટીસવાળા દર્દીઓમાં ઓછું જોવા મળે છે, જેમાં શરીરમાં પૂરતા પ્રમાણમાં ઇન્સ્યુલિન હોય છે.
- થાઇરોટોક્સિકોસિસ. થાઇરોઇડ રોગ 2 જૂથોમાં વહેંચાયેલું છે. તેઓ હોર્મોનલ સ્તરના સ્તર અનુસાર વર્ગીકૃત કરવામાં આવે છે. ચરબી અને પ્રોટીનના ઝડપી ઉપયોગથી, તે એસીટોનના ઉત્પાદનમાં આવે છે. યુરીનલિસિસનો ઉપયોગ કરીને તેની હાજરી અને સ્તર નક્કી કરી શકાય છે. કીટોન બોડીઝની સામગ્રીમાં વધારો એ સંકેત છે કે યકૃત 3 ઘટકોની અતિશય માત્રા ઉત્પન્ન કરે છે: 2 મેટાબોલિક એસિડ્સ (બીટા-બ્યુટ્રિક એસિડ અને એસેટોએસેટેટ) અને એસીટોન. પ્રારંભિક નિશાની એ પેશાબ અને શ્વસનની લાક્ષણિકતા ગંધ છે. આ ઉપરાંત, અન્ય લક્ષણો પણ હાજર છે: કંપન, ટાકીકાર્ડિયા, સામાન્ય પોષણ સાથે વજનમાં ઘટાડો. થાઇરોટોક્સિકોસિસની સારવાર એવી દવાઓ દ્વારા કરવામાં આવે છે જે થાઇરોઇડ પ્રવૃત્તિને અટકાવે છે. ગંભીર રોગોની હાજરીને બાકાત રાખવા માટે અલ્ટ્રાસાઉન્ડ પરીક્ષા કરવાની સલાહ આપવામાં આવે છે.
- યકૃત. જ્યારે ચયાપચયમાં નિષ્ફળતા પોષક તત્ત્વોના શોષણનું ઉલ્લંઘન કરે છે. આ ખાસ કરીને સાચું છે જ્યારે વિટામિન અને ખનિજોના આહારમાં ખોરાક પર પ્રતિબંધ મૂકવામાં આવે છે. યકૃત, જે ફક્ત ચરબી અને પ્રોટીન મેળવે છે, તે કાર્બોહાઇડ્રેટ મુક્ત આહારને સહન કરવું સૌથી મુશ્કેલ છે. આ હકીકત ચરબી અને પ્રોટીનનું ભંગાણ તરફ દોરી જાય છે, જે શરીરના વજનને અસર કરે છે - વ્યક્તિ ઝડપથી વજન ગુમાવે છે. પરંતુ, આના પરિણામે, કીટોન સંયોજનોની સંખ્યામાં વધારો અને પરિણામે, એસિટોન. સતત પરેજી પાળવાના પરિણામે, તે એક ક્રોનિક મેટાબોલિક ડિસઓર્ડર, રોગોની વૃદ્ધિ અને નવી મુશ્કેલીઓનો ઉદભવ આવે છે.
- કિડની ઘણીવાર રેનલ કેનાલોમાં કુપોષણથી પીડાય છે. આ કિસ્સામાં, પાણી અને મીઠું, પ્રોટીન અને લિપિડ ચયાપચયનું ઉલ્લંઘન છે. આ સાથે, ચરબીયુક્ત ચયાપચય વિક્ષેપિત થાય છે, જે કીટોન શરીરના સ્તરમાં વધારો તરફ દોરી જાય છે. એડીમા અને હાયપરટેન્શન ઉપરાંત, એસિટોનની ગંધ શ્વાસમાં દેખાય છે. લીધેલા પગલાઓની ગેરહાજરીમાં, તે રેનલ પ્રવૃત્તિના સંપૂર્ણ સ્ટોપ પર આવી શકે છે.
નિષ્કર્ષ
પેશાબમાં એસીટોનની હાજરી ગંભીર બીમારીનો સંકેત આપે છે. ડ .ક્ટરની મુલાકાત નિર્ણાયક પરિબળ હોઈ શકે છે. ઉદાહરણ તરીકે, ડાયાબિટીઝ સાથે, સમયસર ઉપચાર ગંભીર ગૂંચવણોની ઘટનાને અટકાવી શકે છે. નાના બાળકોમાં શરીરમાં ઝેર ડિહાઇડ્રેશન તરફ દોરી જાય છે, જે મેટાબોલિક ડિસઓર્ડરનું કારણ બને છે. આ કિસ્સામાં, કેટોન સંસ્થાઓની હાજરી સુસ્તી અને "એસિટોન" શ્વસન દ્વારા પ્રગટ થાય છે.
પેશાબની કીટોન્સ કેવી રીતે નક્કી કરી શકાય?
કેટોન્સ ઓળખો પેશાબમાં પ્રયોગશાળા અને ઘરે શક્ય. આ કરવા માટે, એક ખાસ પટ્ટી આલ્કલાઇન પદાર્થમાં પલાળીને અને સોડિયમ નાઇટ્રોપ્રુસાઇડને 1 મિનિટ માટે પેશાબમાં મૂકવામાં આવે છે (ફાર્મસીઓમાં ઉપલબ્ધ છે). જો પેશાબમાં કેટોન્સનું સ્તર વધ્યું હોય, તો સ્ટ્રીપ સફેદથી બ્રાઉન-લાલ રંગમાં બદલાય છે. પ્રતિક્રિયાનું મૂલ્યાંકન રંગ સ્કેલ પર કરવામાં આવે છે - "નકારાત્મક", "નાના", "સરેરાશ" અને કેટોનેસની "નોંધપાત્ર" સામગ્રી. પરીક્ષણ કરવું સરળ છે અને અમર્યાદિત સંખ્યામાં ઘણીવાર કરી શકાય છે.
વધુ સચોટ અને ચોક્કસ પરિણામો માટે, તમારે વિશ્લેષણ લેવાની જરૂર છે લોહીજે પ્રયોગશાળા અને ઘરે પણ હાથ ધરી શકાય છે. આ ઉપરાંત, પરીક્ષણ સ્ટ્રીપ્સમાં પ્રતિક્રિયા પેશાબ એસીટોએસેટેટ સાથે થાય છે, અને પેશાબમાં બીટા-હાઇડ્રોક્સિબ્યુટ્રિક એસિડની સામગ્રી નક્કી કરી શકાતી નથી, તેથી તેઓ ડાયાબિટીક કેટોસિડોસિસની સારવારની અસરકારકતાનું મૂલ્યાંકન કરવા માટે અયોગ્ય છે.
પરિણામો અર્થઘટન કરવામાં આવે છે નીચે પ્રમાણે: સામાન્ય રીતે, લોહીમાં કેટોન્સનું સ્તર 0.6 એમએમઓએલ / એલ કરતા ઓછું હોવું જોઈએ, 0.6-1.5 એમએમઓએલ / એલનું સ્તર ડાયાબિટીક કેટોએસિડોસિસની સંભાવના સૂચવે છે, અને> 1.5 એમએમઓએલ / એલ - કેટોસીડોસિસનું ઉચ્ચ જોખમ અથવા પહેલેથી અસ્તિત્વમાં છે કેટોસિડોસિસ.
લોહી અને પેશાબના કીટોનના સ્તરની તુલના અને પત્રવ્યવહાર
બ્લડ કીટોન લેવલ (એમએમઓએલ / એલ)
પેશાબની કીટોન સ્તર
"નકારાત્મક" અથવા "પગનાં નિશાની"
"પગનાં નિશાની" અથવા "નાના"
“નાનું” અથવા “નોંધપાત્ર”
કેટોન્યુરિયાના નિર્ધારણના સંભવિત ખોટા હકારાત્મક અને ખોટા નકારાત્મક પરિણામો વિશે જાણવું મહત્વપૂર્ણ છે.
ખોટા-સકારાત્મક પરિણામ (પેશાબમાં કીટોન્સ નિર્ધારિત છે, પરંતુ ડાયાબિટીક કીટોએસિડોસિસ થવાનું જોખમ નથી) કારણે:
- અમુક દવાઓ લેવી (ઉદાહરણ તરીકે: કેપ્ટોપ્રિલ, વાલપ્રોએટ),
- ઇન્સ્યુલિનની જરૂરી માત્રાના વહીવટ પછી પણ, એસીટોન ઘણા કલાકો સુધી લોહીમાં ફેલાય છે. આ કિસ્સામાં, નવી કીટોન્સ રચાયેલી નથી અને લોહીમાં શોધી શકાતી નથી.
ખોટા નકારાત્મક પરિણામ (પેશાબમાં કીટોન્સ મળ્યાં નથી, પરંતુ તે ત્યાં છે) ને કારણે:
- મોટી માત્રામાં વિટામિન સી (એસ્કોર્બિક એસિડ) અથવા સેલિસિલિક એસિડ (ઘણા પીડાશિલરો જેમ કે એસ્પિરિનમાં જોવા મળે છે) નું સેવન,
- પટ્ટાઓના કેનનું theાંકણું ખૂબ લાંબા સમયથી ખુલ્લું છે,
- પરીક્ષણ સ્ટ્રિપ્સનું શેલ્ફ લાઇફ સમાપ્ત થઈ ગઈ છે.
આમ, જો સવારના પેશાબમાં કેટોન્સ મળી આવે છે અને લોહીમાં ગ્લુકોઝનું સ્તર ઓછું હોય છે, તો આ "હંગ્રી કેટોનેસ". તમે સામાન્ય નબળાઇ અને ઉબકા અનુભવી શકો છો, જ્યારે આવા લક્ષણો દેખાય છે, ત્યારે તમારે કાર્બોહાઇડ્રેટ ધરાવતો ખોરાક લેવાની જરૂર હોય છે, ત્યારબાદ ઇન્સ્યુલિનની આવશ્યક માત્રાની રજૂઆત થાય છે. ઉપરાંત, નિશાચર હાયપોગ્લાયકેમિઆની સંભાવનાને બાકાત રાખવા માટે આગલી રાત્રે લોહીમાં શર્કરાનું સ્તર નક્કી કરવાનું ભૂલશો નહીં. હાઇ યુરિન ગ્લુકોઝ સૂચવે છે કે રાત્રે લોહીમાં ગ્લુકોઝ વધારે હતો, જો કે તે સવારે ઓછો હતો.
જો પેશાબમાં કેટોન્સનું સ્તર (અને / અથવા લોહી) isંચું છે અને લોહીમાં ગ્લુકોઝનું સ્તર 15-20 એમએમઓએલ / એલ કરતા વધારે છે, તો આ સૂચવે છે ઇન્સ્યુલિનનો અભાવ. નંબર એકની પ્રાધાન્યતા એ ઇન્સ્યુલિનના વધારાના ડોઝનું વહીવટ છે. તેથી:
- 0.1 યુ / કિગ્રા શોર્ટ-એક્ટિંગ ઇન્સ્યુલિન દાખલ કરો (પ્રાધાન્ય નોવોરાપીડ અથવા હુમાલોગ),
- 1-2 કલાક પછી લોહીમાં ગ્લુકોઝનું સ્તર નક્કી કરો,
- જો રક્ત ગ્લુકોઝનું સ્તર ઘટ્યું નથી, તો બીજું 0.1 યુ / કિલો વજન દાખલ કરો,
- વિલંબિત હાઈપોગ્લાયકેમિઆને ટાળવા માટે દર 3 કલાક કરતા વધુ વખત ટૂંકા અભિનયવાળા ઇન્સ્યુલિન ન લગાડો.
- ઇન્સ્યુલિનની વધારાની માત્રાની રજૂઆતના એક કલાક પછી લોહીમાં કેટોન્સનું સ્તર નક્કી કરો - તેમાં ઘટાડો થવો જોઈએ,
- વધુ પ્રવાહી (પાણી) નો વપરાશ કરો
- જો લોહીના કેટોન્સનું સ્તર 3 એમએમઓએલ / એલ અથવા વધુ છે, તરત જ ડ doctorક્ટરને મળો!
ડાયાબિટીક કીટોએસિડોસિસ અને પેશાબમાં એસીટોન વચ્ચે શું તફાવત છે
ચરબી અને પ્રોટીનમાંથી “energyર્જા ભૂખમરો” (કાર્બોહાઈડ્રેટનો અભાવ) દરમ્યાન કેટોન બizedડીઝ (કેટોન્સ) યકૃતમાં સંશ્લેષિત કાર્બનિક સંયોજનો છે. શરીર કીટોસિસની સ્થિતિમાં જાય છે. આ સ્થિતિનો સરળતાથી ઓળખી શકાય તેવો માર્કર એ પેશાબમાં એસિટોન છે. અતિશય પેશાબની કેટોનેસને કેટોન્યુરિયા કહેવામાં આવે છે.
કેટોસિસ એ એક સામાન્ય શારીરિક સ્થિતિ છે જેમાં શરીરમાં energyર્જાની ખોટ કીટોન્સ દ્વારા આવરી લેવામાં આવે છે. ઉત્તરીય લોકોના જીવતંત્ર (ચૂક્ચી અને એસ્કિમોસ) આનુવંશિક રીતે આવા ચયાપચય સાથે જોડાયેલા છે.
શરીરમાં કેટોન શરીર હંમેશાં ઓછી માત્રામાં હાજર હોય છે. સામાન્ય રીતે વિશ્લેષણ તેમની ગેરહાજરી દર્શાવે છે. એસીટોનની હાજરી એનું પરિણામ હોઈ શકે છે:
- ઓવરહિટીંગ
- ઉપવાસ
- ડિહાઇડ્રેશન
- લો કાર્બ આહાર
- અનસિમ્પેન્ટેડ ડાયાબિટીસ.
તંદુરસ્ત લોકોમાં, પેશાબમાં એસિટોન કારણ (ઓવરહિટીંગ, ભૂખમરો, ડિહાઇડ્રેશન) નાબૂદ કર્યા પછી જાતે અદૃશ્ય થઈ જશે. કેટલાક કિસ્સાઓમાં, સંતુલિત આહાર અને સorર્બન્ટ્સનો ઉપયોગ કરવાની ભલામણ કરવામાં આવે છે.
ઘરે ડાયાબિટીઝને પરાજિત કર્યો. ખાંડમાં રહેલા કૂદકા અને ઇન્સ્યુલિન લેવાનું ભૂલી જતાં એક મહિનો થઈ ગયો છે. ઓહ, હું કેવી રીતે પીડાતો હતો, સતત બેહોશ થવું, કટોકટી કોલ્સ. હું કેટલી વાર એન્ડોક્રિનોલોજિસ્ટ પાસે ગયો છું, પરંતુ તેઓ ત્યાં એક જ વસ્તુ કહે છે - "ઇન્સ્યુલિન લો." અને હવે 5 અઠવાડિયા નીકળી ગયા છે, કારણ કે બ્લડ સુગર લેવલ સામાન્ય છે, ઇન્સ્યુલિનનું એક પણ ઇન્જેક્શન નથી અને આ લેખનો આભાર. ડાયાબિટીઝ વાળા દરેક વ્યક્તિએ વાંચવું જ જોઇએ!
જો એસીટોન સતત ઘણા દિવસો સુધી પેશાબમાં મળી આવે છે, તો આ સંભવિત ગંભીર બીમારી સૂચવે છે. અંતર્ગત રોગના ઇલાજ પછી કેટોન્સ અદૃશ્ય થઈ જશે.
સગર્ભા સ્ત્રીઓના પેશાબમાં એસીટોન ગંભીર ઝેરી રોગ સૂચવે છે.
12 વર્ષથી ઓછી ઉંમરના બાળકોમાં, પેન્ક્રીઆસના અવિકસિત વિકાસને કારણે પેશાબમાં એસિટોનની વધઘટ ઘણીવાર જોવા મળે છે. આ ઉંમરે ઉચ્ચ energyર્જા ખર્ચ અને મેટાબોલિક પ્રક્રિયાઓની અપૂર્ણતા શરીરને આંતરિક અનામતની સહાય લેવાની ફરજ પાડે છે.
બાળકના શરીરમાં ગ્લુકોઝ સંસાધનો ભાવનાત્મક તાણ, તીવ્ર શારીરિક શ્રમ અને ઉચ્ચ તાપમાન દ્વારા ઝડપથી ખાલી થઈ જાય છે. ઝેરથી છૂટકારો મેળવવા માટે બાળકને પીવું હંમેશાં ઉપલબ્ધ હોવું જોઈએ (આ કિસ્સામાં, કેટોન્સ) તેની મીઠાઇ માટેની જરૂરિયાતને સંતોષવી જ જોઇએ.
તંદુરસ્ત લોકોમાં, ઓછા કાર્બ આહારમાં ફેરબદલ, પેશાબમાં એસિટોન અનુકૂલન અવધિ દરમિયાન અવલોકન કરી શકાય છે (કેટલીકવાર તે એક મહિના સુધી ખેંચી શકે છે). તે પછી, સ્વ-નિયમન પદ્ધતિઓ ચાલુ કરવામાં આવે છે અને કેટોન્સ સ્નાયુઓ અને મગજ દ્વારા લગભગ સંપૂર્ણપણે ઉપયોગમાં લેવામાં આવે છે.
વજન ઘટાડવા માટે કાર્બોહાઇડ્રેટનું સેવન મર્યાદિત કરનારા લોકોના પેશાબમાં કેટોન્સની વૃદ્ધિ, સબક્યુટેનીયસ ચરબી બર્ન કરવાનું સારું સંકેત છે.
ડાયાબિટીસના દર્દી સુગર અને કેટોનેસ પર ચુસ્ત નિયંત્રણવાળા ઓછા કાર્બવાળા આહારનું પાલન કરી શકે છે. તે જ સમયે, ઉચ્ચ સ્તરની ખાંડ અને કીટોન્સ અસ્વીકાર્ય છે.
અનિયંત્રિત કેડોસીસ કેટોન શરીરના લોહીમાં નોંધપાત્ર વધારો તરફ દોરી શકે છે અને પીએચમાં એસિડની બાજુમાં ફેરવાઈ શકે છે. શરીરનું "એસિડિફિકેશન" તેના કામમાં ગંભીર ખામીથી ભરચક છે. એક પેથોલોજીકલ સ્થિતિ છે - કેટોસીડોસિસ.
અપૂરતા ઇન્સ્યુલિનથી, શરીરમાં ભૂખનો અનુભવ થવા લાગે છે, શરીરમાં ગ્લુકોઝની વધુ માત્રા સાથે પ્રવેશ કરવો પણ. કેટોન સંસ્થાઓનું નિર્માણ થવાનું શરૂ થાય છે, જેનું શોષણ glંચા ગ્લુકોઝના સ્તરને કારણે મુશ્કેલ છે. ડિહાઇડ્રેશનની પૃષ્ઠભૂમિ સામે, કીટોન્સની સાંદ્રતા વધે છે, શરીર "એસિડિફાઇઝ" થાય છે - ડાયાબિટીક કેટોએસિડોસિસ વિકસે છે.
ડાયાબિટીઝના દર્દી માટે, રક્ત એસિટોન એ વિઘટનયુક્ત ડાયાબિટીઝની પૃષ્ઠભૂમિ સામે કીટોસિડોસિસ વિકસાવવા વિશેની એક ચેતવણી છે.
ડાયાબિટીઝમાં ડાયાબિટીક કીટોએસિડોસિસનું જોખમ શું છે
આ રોગ અસ્પષ્ટપણે વિકસે છે, તીવ્ર તબક્કામાં પ્રવેશતા પહેલા ઘણા દિવસો પસાર થઈ શકે છે. આ સમય દરમિયાન, ઇન્સ્યુલિનના અભાવ સાથે, લોહીમાં શર્કરાની સાંદ્રતા વધે છે, શરીર ડિહાઇડ્રેટ કરે છે, ચરબીના ભંગાણને કારણે energyર્જાની ખોટ માટે બનાવેલો પ્રયાસ કેટોન્સની રચના તરફ દોરી જાય છે.
કિડની પરનો ભાર વધે છે, ક્ષાર શરીરમાંથી ધોવાઇ જાય છે, શરીર “એસિડિફાઇઝ” થાય છે. હાડકાંમાંથી કેલ્શિયમ અને મેગ્નેશિયમ સઘન ધોવાઇ જાય છે. હૃદય અને મગજના પેશીઓને રક્ત પુરવઠો સહન કરે છે. થાઇરોઇડ ગ્રંથિને અસર થાય છે.
શરીર ઉત્સર્જન પ્રણાલી - ફેફસાં, કિડની અને ત્વચાની મદદથી વધુ પડતા કેટોન્સથી છૂટકારો મેળવવાનો પ્રયાસ કરે છે. દર્દીના શ્વાસ, તેના પેશાબ અને ત્વચા એક લાક્ષણિક "મીઠી-ખાટા" ગંધ મેળવે છે.
ડાયાબિટીઝમાં કીટોસાઇટોસિસ વિકસાવવા સાથે છે:
- રુધિરાભિસરણ અવ્યવસ્થા.
- શ્વસન તકલીફ.
- ચેતનાનો અવ્યવસ્થા.
અંતિમ તબક્કો - મગજનો એડીમા, જે શ્વસન ધરપકડ, કાર્ડિયાક અરેસ્ટ, મૃત્યુ તરફ દોરી જશે.
માંદગી દરમિયાન, તીવ્ર તાવ ઇન્સ્યુલિનના નાશમાં ફાળો આપે છે. આ કિસ્સામાં, કેટોએસિડોસિસની સ્થિતિ થોડા કલાકોમાં ઝડપથી વિકસે છે.
કેટોએસિડોસિસના કારણો
હાયપરગ્લાયકેમિઆ + પેશાબમાં કીટોન્સની ઉચ્ચ સાંદ્રતા = ડાયાબિટીક કેટોએસિડોસિસ.
ડાયાબિટીક કેટોએસિડોસિસનો વિકાસ શરીરમાં ઇન્સ્યુલિનના અભાવ સાથે સંકળાયેલ છે. ઇન્સ્યુલિન આધારિત ડાયાબિટીસના કિસ્સામાં, આ નીચેના કારણોસર થઈ શકે છે:
- ઇન્સ્યુલિનની અપૂરતી માત્રા. આ વારંવાર "પાપ" દર્દીઓ જે તેમના વજનનું નિરીક્ષણ કરે છે.
- નબળું ઇન્સ્યુલિન.
- ઈન્જેક્શનની સ્થિતિમાં પરિવર્તન: ઇન્જેક્શન સાઇટમાં ફેરફાર, ઇન્જેક્શન છોડો.
- વિશેષ સ્થિતિ (ચેપી રોગ, આઘાત, ગર્ભાવસ્થા, સ્ટ્રોક, હાર્ટ એટેક, તણાવ) દ્વારા થતી ઇન્સ્યુલિનની માત્રાની તીવ્ર વધારો.
ઇન્સ્યુલિન આધારિત નહિતર ડાયાબિટીસ સાથે, ઇન્સ્યુલિનનો અભાવ હોય તો રોગનો વિકાસ શક્ય છે:
- ડાયાબિટીઝના દર્દીઓમાં “અનુભવ સાથે.” આ કિસ્સામાં, પેશાબમાં કેટોન્સની સતત હાજરી એ બાહ્ય ઇન્સ્યુલિનનો આશરો લેવાની જરૂર સૂચવે છે.
- ડાયાબિટીઝની વિશેષ સ્થિતિ સાથે - ચેપ, સ્ટ્રોક, હાર્ટ એટેક, આઘાત, તાણ.
માંદગી દરમિયાન, ઇન્સ્યુલિનના ઇન્જેક્શન છોડવા અથવા તેની માત્રા ઘટાડવી અસ્વીકાર્ય છે. ભૂખની ગેરહાજરીમાં, રસનો વપરાશ કરવાની ભલામણ કરવામાં આવે છે (બ્રેડ એકમો દ્વારા દાખલ કાર્બોહાઇડ્રેટ્સ ધ્યાનમાં લો).
ડાયાબિટીઝ મેલીટસમાં "હંગ્રી" કેટોએસિડોસિસ હાયપોગ્લાયકેમિઆ સાથે થઈ શકે છે. આ કિસ્સામાં, ઓછી ખાંડ સામે લડવા માટે ઉપયોગમાં લેવાતા પગલા મદદ કરશે.
ડાયાબિટીસના દર્દી, જે આલ્કોહોલ પીવે છે, તે “આલ્કોહોલિક” કેટોસિડોસિસમાં આવવાનું જોખમ રાખે છે. આલ્કોહોલ કેટોની વૃદ્ધિને પ્રોત્સાહન આપે છે અને તે જ સમયે ખાંડનું સ્તર ઘટાડે છે.
ડાયાબિટીક કીટોએસિડોસિસના લક્ષણો
હાઈપોગ્લાયકેમિઆથી વિપરીત, ડાયાબિટીઝની આ ગૂંચવણ ધીમે ધીમે વિકસે છે. હાઈપરગ્લાયકેમિઆ સૂચવતા પ્રાથમિક સંકેતો તરફ:
- સતત તરસ
- શુષ્ક મોં
- વારંવાર પેશાબ કરવાની અરજ,
સંકેતો ઉમેરવામાં આવ્યા છે જે કેટોન ઝેર સૂચવે છે:
- નબળાઇ
- માથાનો દુખાવો
- ભૂખ ઓછી
- પેશાબમાં કેટોન્સની હાજરી.
રોગના વિકાસના આ તબક્કે, ડાયાબિટીસ મેલીટસમાં જાતે કેટોએસિડોસિસ બંધ કરવો શક્ય છે.
જો અંતમાં લક્ષણો મળી આવે તો:
- ખોરાક, ખાસ કરીને માંસ,
- પેટનો દુખાવો
- ઉબકા ઉલટી
- ઝાડા
- મોંમાંથી એસિટોનની ગંધ,
- અવાજ ઝડપી શ્વાસ
તાત્કાલિક હોસ્પિટલમાં દાખલ થવાની જરૂર છે.
ડાયાબિટીક કીટોસિડોસિસનું નિદાન
ડાયાબિટીક કેટોએસિડોસિસનું નિદાન બે પરિબળોની હાજરીમાં કરવામાં આવે છે:
- હાઈ બ્લડ સુગર.
- પેશાબમાં કીટોન શરીરની હાજરી.
ખાંડના સ્તરે> 13 એમએમઓએલ / એલ, કેટોન્સ માટે નિયમિત (દર 4 કલાક) પેશાબનું વિશ્લેષણ કરવું જરૂરી છે. જો એસિટોન મળી આવે, તો તમારે પ્રથમ સહાયનાં પગલાંનો આશરો લેવો જોઈએ.
ઘરે, ખાસ પરીક્ષણ સ્ટ્રીપ્સનો ઉપયોગ કરીને એસિટોન નક્કી કરવું અનુકૂળ છે. તેઓ ગુણાત્મક રીતે (ક્યારેક માત્રાત્મક રીતે) કેટોન્સની હાજરીને નિર્ધારિત કરવાનું શક્ય બનાવે છે:
- પ્રકાશ કેટોન્યુરિયા
- મધ્યમ કેટોન્યુરિયા,
- ગંભીર કેટોન્યુરિયા.
જો પરીક્ષણમાં મધ્યમ કેટોન્યુરિયા દેખાય છે, તો ડ doctorક્ટરની સલાહ લેવી સલાહ આપવામાં આવે છે. ઉચ્ચ કેટોન્યુરિયા સાથે, તાત્કાલિક હોસ્પિટલમાં દાખલ થવાનો સંકેત છે.
ઈન્ફલ્યુએન્ઝા / તીવ્ર શ્વસન ચેપવાળા ડાયાબિટીસના દર્દીઓએ દર 4 કલાકમાં પેશાબમાં એસીટોનની હાજરી નક્કી કરવાની જરૂર છે.
કેટોએસિડોસિસ (હળવા કેટોન્યુરિયા સાથે) ની સારવારના પ્રથમ પગલાં:
- ઇન્સ્યુલિન ડોઝ એડજસ્ટમેન્ટ.
- દર અડધા કલાકે એક ગ્લાસમાં આલ્કલાઇન પીવું (આ એક ગ્લાસ પાણી દીઠ યોગ્ય ખનિજ જળ અથવા સોડાનો અડધો ચમચી હોઈ શકે છે).
- રક્ત ખાંડમાં ખૂબ તીવ્ર ઘટાડો સાથે - દ્રાક્ષનો રસ.
જ્યારે હોસ્પિટલમાં દાખલ કરવામાં આવે છે, ત્યારે રોગનું નિદાન નીચેના સૂચકાંકો અનુસાર, લોહીના પ્લાઝ્માના વિશ્લેષણ દ્વારા કરવામાં આવે છે.
- ગ્લુકોઝ> 13 એમએમઓએલ / એલ.
- કેટોન્સ> 2 એમએમઓએલ / એલ.
- પીએચ સારવાર: ડોકટરો માટેનો પ્રોટોકોલ
રોગના ગંભીર વિકાસને રોકવા માટે, જો તમને ડાયાબિટીક કેટોએસિડોસિસની શંકા હોય, તો એમ્બ્યુલન્સ ટીમને ક callલ કરવાની સલાહ આપવામાં આવે છે. જો નિદાનની પુષ્ટિ થાય છે, તો દર્દીને તરત જ નસોમાં નસો સાથે ઇન્જેક્શન આપવામાં આવે છે અને ઇન્ટ્રામસ્ક્યુલરલી ઇન્સ્યુલિન (20 એકમો) નું ઇન્જેક્શન.
રોગની તીવ્રતાના આધારે, સામાન્ય ઉપચાર વિભાગ અથવા સઘન સંભાળ એકમમાં હોસ્પિટલમાં દાખલ કરવામાં આવે છે. સારવારમાં 5 ફરજિયાત બિંદુઓ (સારવારનો પ્રોટોકોલ) શામેલ છે:
- ઇન્સ્યુલિન ઉપચાર.
- રીહાઇડ્રેશન.
- ખનિજ ઉણપ ફરી ભરવું.
- એસિડિસિસથી રાહત.
- રોગોની સારવાર કે જે ગૂંચવણોના વિકાસને ઉત્તેજિત કરે છે.
ડાયાબિટીક કેટોએસિડોસિસના હળવા કેસોમાં, ઇન્સ્યુલિન સબક્યુટ્યુઅન દ્વારા સંચાલિત કરવામાં આવે છે, અને પ્રવાહીના નુકસાનની ભરપાઈ ભારે પીવાથી થાય છે.
ડાયાબિટીક કેટોએસિડોસિસ ઇન્સ્યુલિન ઉપચાર
ઇન્સ્યુલિનનો વહીવટ એ ડાયાબિટીક કેટોએસિડોસિસ દ્વારા શરૂ થતી પેથોલોજીકલ પ્રક્રિયાઓને "વિરુદ્ધ" કરવાનો એકમાત્ર રસ્તો છે. ઇન્સ્યુલિન ઉપચાર "નાના ડોઝ" ના ફાજલ મોડમાં કરવામાં આવે છે જે હાઈપોગ્લાયકેમિઆ તરફ દોરી નથી.
ઇન્સ્યુલિનના ટૂંકા ડોઝનું સતત વહીવટ (કલાક દીઠ 6 એકમો સુધી) ચરબી તૂટવાની પ્રક્રિયા બંધ કરે છે (કીટોન્સ રચના થતી નથી), યકૃત પરના ભારને રાહત આપે છે (ગ્લુકોઝનું સંશ્લેષણ કરવાની જરૂર નથી), અને ગ્લાયકોજેન સંચયમાં ફાળો આપે છે.
હોસ્પિટલ સેટિંગમાં, દર્દીને ઇંફ્યુસોમેટનો ઉપયોગ કરીને 0.1 યુ / કિગ્રા / કલાકના દરે સતત ઇન્ફ્યુઝન દ્વારા ઇન્સ્યુલિનના નસમાં દાખલ કરવામાં આવે છે. આ પહેલાં, "ટૂંકા" ઇન્સ્યુલિન (0.15 યુ / કિગ્રા / કલાક) ની "લોડિંગ" માત્રા ધીમે ધીમે નસોમાં નાખવામાં આવે છે.
ઇન્ફ્યુસોમેટ - દવાઓના ડોઝ્ડ એડમિનિસ્ટ્રેશન માટે પ્રેરણા પંપ (પંપ).
- "ટૂંકા" ઇન્સ્યુલિન - 50 પીસ,
- દર્દીનું પોતાનું લોહી 1 મિલી,
- વોલ્યુમના 50 મિલી જેટલું ખારા.
સારવાર શરૂ થયાના 3 કલાક પછી, પેશાબમાં કેટોન્સમાં થોડો વધારો થઈ શકે છે. ખાંડના સ્તરને સામાન્ય બનાવ્યાના માત્ર 3 દિવસ પછી કેટોન્યુરિયા સંપૂર્ણપણે નાબૂદ કરી શકાય છે.
ઇન્ફ્યુસોમેટની ગેરહાજરીમાં ઇન્ટ્રાવેન્સ ઇન્સ્યુલિન ઉપચાર
જો ઇંફ્યુસોમેટ ઉપલબ્ધ ન હોય, તો ઇન્સ્યુલિન દર કલાકે ધીરે ધીરે (બોનસ) સિરીંજથી ડ્રોપરના ઇન્જેક્શન યુનિટમાં ઇન્જેક્ટ કરવામાં આવે છે. "ટૂંકા" ઇન્સ્યુલિનની માત્રા એક કલાક માટે પૂરતી છે. ઇંજેક્શન માટેનું મિશ્રણ ઇન્સ્યુલિન અને ખારાથી તૈયાર કરવામાં આવે છે, જે કુલ વોલ્યુમ 2 મિલી સુધી પહોંચે છે.
ડાયાબિટીક કેટોએસિડોસિસના ગંભીર તબક્કામાં, રુધિરકેશિકાઓના પરિભ્રમણમાં વિક્ષેપ જોવા મળે છે. રોગના આ તબક્કે ઇન્સ્યુલિનનું સબક્યુટ્યુનલી અથવા ઇન્ટ્રામસ્ક્યુલરલી એડમિનિસ્ટ્રેશન બિનઅસરકારક છે.
ઇન્સ્યુલિન ડોઝ એડજસ્ટમેન્ટ
દર્દીની ખાંડના સ્તર માટે દર કલાકે નિરીક્ષણ કરવામાં આવે છે.
- જો ગ્લુકોઝની સાંદ્રતા 2 કલાકની અંદર ઓછી થતી નથી, તો ઇન્સ્યુલિનની આગામી માત્રામાં 2 ગણો વધારો થાય છે (ડિહાઇડ્રેશનની ગેરહાજરીમાં).
- રક્ત ખાંડ 4-5 એમએમઓએલ / કલાકથી વધુ ઘટાડવી જોઈએ નહીં. જો ખાંડ ખૂબ જ ઝડપથી ડ્રોપ થાય છે, તો ઇન્સ્યુલિનની આગામી માત્રા રદ કરવામાં આવે છે (જો ખાંડનું સ્તર 5 એમએમઓએલ / એલ કરતા વધુ ઘટાડો થયો છે) અથવા 2 વખત (જો ખાંડ 4 - 5 એમએમઓએલ / એલ દ્વારા "ઘટી ગઈ છે).
- 13-14 એમએમઓએલ / એલ સુધી પહોંચ્યા પછી, ઇન્સ્યુલિનની માત્રા ઘટાડે છે (3 યુ / એચ સુધી). જો દર્દી પોતે જ ન ખાઈ શકે, તો તેને હાઈપોગ્લાયકેમિઆથી બચાવવા માટે ગ્લુકોઝ (5-10%) લગાડવામાં આવે છે.
સબક્યુટેનીયસ ઇન્સ્યુલિન મેનેજમેન્ટમાં કેવી રીતે સ્વિચ કરવું
જ્યારે દર્દીની સ્થિતિ સુધરે છે (દબાણ સામાન્ય થાય છે, ગ્લિસેમિયા ia..3), તેઓ ઇન્સ્યુલિનના સબક્યુટેનીયસ એડમિનિસ્ટ્રેશન તરફ વળે છે, દર hours કલાકે "ટૂંકા" ઇન્સ્યુલિન (10–14 એકમ) અને દિવસમાં બે વાર (10-12 એકમો) ફેરવે છે.
પ્રથમ સબક્યુટેનિયસ ઇન્જેક્શન બે કલાક માટે "ટૂંકા" ઇન્સ્યુલિનના નસોના પ્રેરણા દ્વારા "સપોર્ટેડ" છે.
ડાયાબિટીક કીટોસિડોસિસમાં રિહાઇડ્રેશન. પ્રવાહી ઓવરલોડને કેવી રીતે અટકાવવી
રોગની સારવારમાં પ્રાથમિક કાર્ય એ છે કે શરીર દ્વારા ગુમાવેલા પ્રવાહીને ઓછામાં ઓછા અડધા ભરવું. ડિહાઇડ્રેશનને દૂર કરવાથી કિડનીનું કાર્ય પુન restoreસ્થાપિત થશે, પેશાબમાં વધુ ગ્લુકોઝ ઉત્સર્જન થશે અને બ્લડ સુગરની સાંદ્રતા ઓછી થશે.
રિહાઇડ્રેશન માટે, ખારા અથવા હાયપોટોનિક સોલ્યુશનનો ઉપયોગ થાય છે (લોહીના સીરમમાં સોડિયમના સ્તરને આધારે). પ્રમાણભૂત વહીવટ શેડ્યૂલનો ઉપયોગ કરો (1 કલાક - 1 લિટર, 2 અને 3 કલાક - 500 મિલી, પછી દર કલાકે 240 મિલી) અને ધીમો (પ્રથમ 4 કલાક - 2 લિટર, પછીના 8 કલાક - 2 લિટર, દર આગલા 8 કલાક - 1 લિટર).
સીવીપી (સેન્ટ્રલ વેન્યુસ પ્રેશર) ના આધારે એક કલાક દરમિયાન ઇન્જેક્ટેડ પ્રવાહીનું પ્રમાણ સંતુલિત કરવામાં આવે છે. તે 1 લિટર (ઓછી સીવીપી પર) થી 250 મિલી સુધી હોઇ શકે છે.
તીવ્ર ડિહાઇડ્રેશન સાથે, કલાક દીઠ ઇન્જેક્ટેડ પ્રવાહીનું અનુમતિપાત્ર વોલ્યુમ 1 લિટર કરતા વધુ દ્વારા પ્રકાશિત પેશાબની માત્રાથી વધુ ન હોવું જોઈએ.
ખૂબ પ્રવાહી પલ્મોનરી એડીમાનું કારણ બની શકે છે. રોગની સારવારના પ્રથમ 12 કલાક માટે, તેને શરીરના વજનના 10% કરતા વધારે પ્રવાહીની માત્રામાં પ્રવેશ કરવાની મંજૂરી નથી.
સિસ્ટોલિક બ્લડ પ્રેશર અને સીવીપીના ખૂબ ઓછા દરે કોલોઇડ્સ આપવામાં આવે છે.
બાળકો અને કિશોરો સેરેબ્રલ એડીમાથી ભરેલા હોય છે. તેમના માટે, પ્રથમ 4 કલાકમાં રજૂ કરેલા પ્રવાહીનું પ્રમાણ 50 મિલિગ્રામ / કિગ્રાથી વધુ ન હોવું જોઈએ. પ્રથમ કલાક દરમિયાન, 20 મિલીલીટર / કિલોથી વધુ આપવામાં આવતી નથી.
એસિડોસિસ નાબૂદી
ઓર્ગેનિક એસિડ્સ (આપણા કિસ્સામાં, કેટટોન બોડીઝ) ની વધારે માત્રામાં સંચય થવાના કારણે એસિડ બાજુના સંતુલનમાં પરિવર્તન થવાના પરિણામે એસિડિઓસિસ એ શરીરનું એક "એસિડિફિકેશન" છે.
ઇન્સ્યુલિન થેરેપી, કેટોન્સના ઉત્પાદનને દબાવતી, એસિડિસિસનું કારણ દૂર કરે છે - કીટોન બોડીઝ દ્વારા શરીરનું "એસિડિફિકેશન". ડિહાઇડ્રેશનનો સામનો કરવા માટે લેવામાં આવેલા પગલાઓ કિડની દ્વારા કીટોન બ bodiesડીઝના નાબૂદને વેગ આપે છે અને એસિડ - બેઝ બેલેન્સની પુનorationસ્થાપનામાં ફાળો આપે છે.
નીચા પીએચ મૂલ્યો પર (નોંધપાત્ર સઘન પ્રવૃત્તિઓ)
જ્યારે કોઈ હોસ્પિટલમાં, ડાયાબિટીક કેટોએસિડોસિસના નિદાનવાળા દર્દીઓ માટે વધારાના રોગનિવારક ઉપાયની જરૂર પડી શકે છે:
- શ્વસન નિષ્ફળતા માટે ઓક્સિજન ઉપચાર.
- ડ્રોપર માટે વેનિસ કેથેટરની સ્થાપના.
- પેટની સામગ્રીને બહાર કાingવા માટે ગેસ્ટ્રિક ટ્યુબની સ્થાપના (જો દર્દી બેભાન હોય તો).
- પેશાબના આઉટપુટના જથ્થાને આકારણી માટે મૂત્રાશયમાં કેથેટરનો સમાવેશ.
- દર્દીઓમાં થ્રોમ્બોસિસની રોકથામ માટે હેપરિનનું વહીવટ (વૃદ્ધ, કોમામાં, "જાડા" લોહીથી, એન્ટિબાયોટિક્સ અને કાર્ડિયાક દવાઓ લે છે).
- એલિવેટેડ શરીરના તાપમાને એન્ટિબાયોટિક્સની રજૂઆત.
ડાયાબિટીક કીટોએસિડોસિસમાં તાવ હંમેશા ચેપ સૂચવે છે.
બાળકોમાં ડાયાબિટીક કીટોએસિડોસિસ
બાળપણમાં, ટાઇપ 1 ડાયાબિટીસનું નિદાન ઘણીવાર બાળકને ડાયાબિટીક કીટોએસિડોસિસના નિદાન પછી જ થાય છે. બ્લડ સુગર પર ચુસ્ત નિયંત્રણ ભવિષ્યમાં આ ગૂંચવણ ટાળવા માટે મદદ કરશે.
કિશોરાવસ્થામાં, જ્યારે કોઈ “કિશોર” કોઈક રીતે તેને કાબૂમાં રાખવાના કોઈ પ્રયાસ સામે વિરોધ અને સંઘર્ષની ભાવનાથી કસ્ટડીમાંથી છૂટકારો મેળવવાનો પ્રયાસ કરે છે, ત્યારે હોસ્પિટલમાં જવાનું જોખમ ખૂબ સારું છે (શ્રેષ્ઠ) કોઈ દુ: ખદ પરિણામ આવી શકે છે. બાળકને તેના રોગની ડાયાબિટીઝ સુવિધાઓ સાથે ધ્યાનમાં રાખવું જરૂરી છે.
બાળકોમાં, ડાયાબિટીક કેટોએસિડોસિસના લક્ષણો અને તેની સારવાર પુખ્ત વયના લોકો જેવા જ છે. ઇન્જેક્ટેડ દવાઓની માત્રા શરીરના વજનના આધારે ગણવામાં આવે છે. સચેત માતાપિતા તેમના બાળકને ગંભીર ગૂંચવણથી બચાવે છે.
પ્રકાર 2 ડાયાબિટીસવાળા બાળકોમાં, રોગનું આ સ્વરૂપ વ્યવહારીક રીતે થતું નથી. આ ઉંમરે, તેની પોતાની ઇન્સ્યુલિન હજી પણ શરીરને એક ગંભીર સ્થિતિમાં લાવવા માટે પૂરતું નથી.
સફળતા માપદંડ
જ્યારે દર્દી તેના ઉદ્દેશ સૂચકાંકો સામાન્ય પર પાછા આવે છે ત્યારે તેને સાજો માનવામાં આવે છે:
હોસ્પિટલમાંથી સ્રાવ પછી, ખાંડને નિયંત્રિત કરવું આવશ્યક છે. જો તે 14 એમએમઓએલ / એલ કરતા વધી જાય, તો પેશાબમાં એસિટોનને નિયંત્રિત કરવા આગળ વધો. જો તમે જાતે કેટોન્યુરિયાનો સામનો કરી શક્યા ન હો તો - તરત જ ડ doctorક્ટરની સલાહ લો.
47 ની ઉંમરે, મને ટાઇપ 2 ડાયાબિટીસ હોવાનું નિદાન થયું. થોડા અઠવાડિયામાં મેં લગભગ 15 કિલો વજન વધાર્યું. સતત થાક, સુસ્તી, નબળાઇની અનુભૂતિ, દ્રષ્ટિ બેસવા લાગી.
જ્યારે હું 55 વર્ષનો થયો, ત્યારે હું પહેલેથી જ ઇન્સ્યુલિનથી મારી જાતને છરાબાજી કરી રહ્યો હતો, બધું ખૂબ જ ખરાબ હતું.આ રોગ સતત વિકાસ પામતો રહ્યો, સમયાંતરે હુમલા શરૂ થયા, એમ્બ્યુલન્સ મને શાબ્દિક રીતે આગલી દુનિયાથી પાછો ફર્યો. બધા સમય મેં વિચાર્યું કે આ સમય છેલ્લો હશે.
જ્યારે મારી પુત્રી મને ઇન્ટરનેટ પર એક લેખ વાંચવા દે ત્યારે બધું બદલાઈ ગયું. તમે કલ્પના કરી શકતા નથી કે હું તેના માટે કેટલો આભારી છું. આ લેખથી મને ડાયાબિટીઝ, એક કથિત અસાધ્ય રોગથી મુક્ત થવા માટે મદદ મળી. છેલ્લા 2 વર્ષથી મેં વધુ ખસેડવાનું શરૂ કર્યું, વસંત અને ઉનાળામાં હું દરરોજ દેશમાં જાઉં છું, ટામેટાં ઉગાડું છું અને તેને બજારમાં વેચે છે. મારી કાકીઓને આશ્ચર્ય થાય છે કે હું કેવી રીતે દરેક વસ્તુ સાથે રાખીશ, જ્યાં ખૂબ શક્તિ અને શક્તિ આવે છે, તેઓ હજી પણ માનતા નથી કે હું 66 વર્ષનો છું.
કોણ લાંબુ, મહેનતુ જીવન જીવવા માંગે છે અને આ ભયંકર રોગને કાયમ માટે ભૂલી જવા માંગે છે, 5 મિનિટ કા andીને આ લેખ વાંચો.
જ્યારે પેશાબમાં કેટોન્સની હાજરી જોખમી નથી
ડાયાબિટીઝના પેશાબમાં કેટોન ઓછા કાર્બવાળા આહારનું પાલન ન કરવાને કારણે થઈ શકે છે. જો આની પૃષ્ઠભૂમિની વિરુદ્ધ, દર્દીની બ્લડ સુગર 13 એમએમએલ / એલ અથવા વધુ સુધી વધતી નથી, તો પછી આવા પરીક્ષણ પરિણામો સારવાર સૂચવવાનું કારણ નથી.
એવી ભલામણ કરવામાં આવે છે કે દર્દી વધુ વખત ગ્લુકોમીટરનો ઉપયોગ કરીને ગ્લુકોઝના સ્તરની દેખરેખ રાખે છે અને ઇન્સ્યુલિનનું સંચાલન યોગ્ય રીતે કરે છે. જો આ ભલામણોનું પાલન કરવામાં નહીં આવે, તો કેટોન્સનું સ્તર વધી શકે છે અને કેટોએસિડોસિસના વિકાસ તરફ દોરી શકે છે.
કેમ કેટોસિડોસિસ વિકસે છે
ડાયાબિટીક કેટોએસિડોસિસ એ ક્ષતિગ્રસ્ત કાર્બોહાઇડ્રેટ ચયાપચયનું પરિણામ છે. કાર્બોહાઇડ્રેટ્સ જે દર્દીના શરીરમાં પ્રવેશ કરે છે તે શર્કરાના વાઇન બેઝમાં વિઘટિત થઈ શકતું નથી, અને ઇન્સ્યુલિનની ઉણપ એ હકીકત તરફ દોરી જાય છે કે કોશિકાઓ ગ્લુકોઝને energyર્જા સ્ત્રોત તરીકે શોષી લેવામાં સમર્થ નથી. પરિણામે, શરીર ચરબીના ભંડારમાંથી અનામતનો ઉપયોગ કરે છે અને સઘન પ્રક્રિયા કરે છે. આને કારણે, ચરબી અને પ્રોટીન સંપૂર્ણપણે ઓક્સિડાઇઝ થતા નથી અને એસીટોન્સ બનાવે છે, જે લોહીમાં એકઠા થાય છે, અને પછી પેશાબમાં દેખાય છે.
 પ્રથમ પ્રકારનાં ડાયાબિટીસવાળા પેશાબમાં કેટોન દેખાય છે જ્યારે લોહીમાં ગ્લુકોઝનું સ્તર 13.5-16.7 એમએમઓએલ / એલ સુધી વધે છે અથવા જ્યારે ગ્લુકોસુરિયા 3% કરતા વધી જાય છે. સમયસર સારવારની ગેરહાજરીમાં, કેટોએસિડોસિસ કેટોએસિડોટિક કોમાના વિકાસને ઉત્તેજિત કરી શકે છે.
પ્રથમ પ્રકારનાં ડાયાબિટીસવાળા પેશાબમાં કેટોન દેખાય છે જ્યારે લોહીમાં ગ્લુકોઝનું સ્તર 13.5-16.7 એમએમઓએલ / એલ સુધી વધે છે અથવા જ્યારે ગ્લુકોસુરિયા 3% કરતા વધી જાય છે. સમયસર સારવારની ગેરહાજરીમાં, કેટોએસિડોસિસ કેટોએસિડોટિક કોમાના વિકાસને ઉત્તેજિત કરી શકે છે.
એક નિયમ મુજબ, ડાયાબિટીસ મેલીટસમાં કેટોસિડોસિસ એ અકાળે નિદાન અથવા અયોગ્ય સારવારનું પરિણામ છે:
- અપર્યાપ્ત ઇન્સ્યુલિન વહીવટ
- ઇન્સ્યુલિન વહીવટ કરવાનો ઇનકાર,
- પ્રસંગોપાત ચૂકી ગયેલા ઇન્જેક્શન
- લોહીમાં ગ્લુકોઝના સ્તરોનું દુર્લભ નિયંત્રણ,
- મીટરના સૂચકાંકોના આધારે ઇન્સ્યુલિનનું ખોટું ડોઝ એડજસ્ટમેન્ટ,
- મોટી માત્રામાં કાર્બોહાઇડ્રેટયુક્ત ખોરાક લેવા અથવા ચેપી રોગના વિકાસને લીધે ઇન્સ્યુલિનની વધારાની આવશ્યકતાનો દેખાવ,
- ઇન્સ્યુલિનનો વહીવટ કે જે અયોગ્ય રીતે સંગ્રહિત કરવામાં આવ્યો છે અથવા સમાપ્ત થઈ ગયો છે,
- ઇન્સ્યુલિન પંપ અથવા ઇન્સ્યુલિન પેનની ખામી.
નીચેની શરતો કોઈ પણ પ્રકારની ડાયાબિટીસમાં કેટોસીડોસિસના વિકાસમાં ફાળો આપી શકે છે:
- તીવ્ર ચેપ અથવા બળતરા પ્રક્રિયાઓ,
- ઇજાઓ
- ગર્ભાવસ્થા
- ઇન્સ્યુલિન વિરોધી લોકો લેતા: ગ્લુકોકોર્ટિકોસ્ટેરોઇડ્સ, મૂત્રવર્ધક પદાર્થ, સેક્સ હોર્મોન દવાઓ,
- શસ્ત્રક્રિયા
- દવાઓ કે જે પેશીઓની ઇન્સ્યુલિન પ્રત્યે સંવેદનશીલતા ઘટાડે છે: એન્ટિસાયકોટિક્સ, વગેરે.
- પ્રકાર 2 ડાયાબિટીઝના વિઘટન દરમિયાન ઇન્સ્યુલિન સ્ત્રાવના અવક્ષય.
કેટલીકવાર કેટોએસિડોસિસના વિકાસનું કારણ ડોકટરોની ભૂલો છે:
- ટાઇપ 2 ડાયાબિટીઝમાં ઇન્સ્યુલિનનું અકાળ વહીવટ,
- અકાળ નિદાન પ્રકાર 1 ડાયાબિટીસ.
પેશાબમાં કેટોન્સનો દેખાવ કેવી રીતે શોધી શકાય
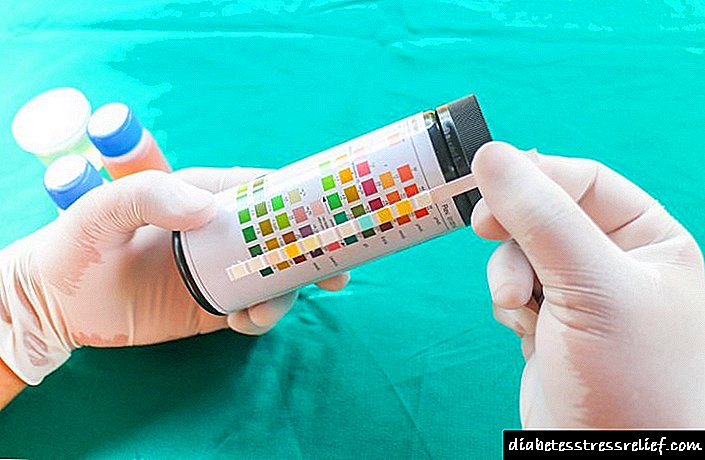
પેશાબમાં કીટોન્સ શોધવા માટે, નીચેની પદ્ધતિઓનો ઉપયોગ કરી શકાય છે:
- પ્રયોગશાળામાં પેશાબ વિશ્લેષણ - પરિણામો "+" (+ - કેટોન્સના નિશાનની હાજરી વિશેની નબળી હકારાત્મક પ્રતિક્રિયા, ++ અથવા +++ તરીકે નક્કી કરવામાં આવે છે - હકારાત્મક પ્રતિક્રિયા, પેશાબમાં કેટોન્સની હાજરી સૂચવે છે, ++++ - તીવ્ર હકારાત્મક પ્રતિક્રિયા દર્શાવે છે પેશાબમાં મોટી સંખ્યામાં કેટોન્સની હાજરી),
- પરીક્ષણ સ્ટ્રીપ્સ - પરીક્ષણને કેટલાક સેકંડ માટે પેશાબમાં ડૂબવું, અને પરિણામને સ્ટ્રીપ પર અને પેકેજ સાથે જોડાયેલા સ્કેલ પરના રંગની તુલના દ્વારા અર્થઘટન કરવામાં આવે છે.
ઘરે, પરીક્ષણ સ્ટ્રીપ્સની ગેરહાજરીમાં, તમે એમોનિયાનો ઉપયોગ કરીને પેશાબમાં કેટોન્સની હાજરી વિશે શોધી શકો છો. તેનો ડ્રોપ પેશાબમાં ઉમેરવો આવશ્યક છે. તેજસ્વી લાલચટક રંગમાં તેનો સ્ટેનિંગ એસીટોનની હાજરી સૂચવશે.
મોટાભાગના કિસ્સાઓમાં, ડાયાબિટીક કીટોએસિડોસિસ કેટલાક દિવસોમાં, અને કેટલીકવાર 24 કલાકથી વધુ સમય સુધી વિકસે છે.
શરૂઆતમાં, દર્દી બ્લડ સુગરમાં વધારો અને ઇન્સ્યુલિનનો અભાવ સૂચવતા લક્ષણો વિશે ચિંતા કરવાનું શરૂ કરે છે:
- તીવ્ર તરસ
- વારંવાર પેશાબ કરવો,
- નબળાઇ
- ગેરવાજબી વજન ઘટાડો,
- શુષ્ક ત્વચા અને મ્યુકોસ મેમ્બ્રેન.
સારવારની ગેરહાજરીમાં, એસિડિસિસમાં વધારો અને કીટોસિસનો વિકાસ થાય છે:
- મોંમાંથી એસિટોનની ગંધ,
- ઉલટી અને nબકા
- કુસમૌલનો શ્વાસ (deepંડો અને ઘોંઘાટવાળા).
આ સ્થિતિની તીવ્રતા નર્વસ સિસ્ટમના ભાગમાં ખલેલ પહોંચાડે છે:
- સુસ્તી અને સુસ્તી,
- માથાનો દુખાવો
- ચીડિયાપણું
- સુસ્તી
- પ્રેકોમા અને કેટોએસિડoticટિક કોમા.
કેટોએસિડોસિસની સારવાર તેના પ્રથમ સંકેતથી શરૂ થવી જોઈએ, જેની હાજરી લોહી અને પેશાબ પરીક્ષણોના પરિણામો દ્વારા સૂચવવામાં આવે છે.
પ્રારંભિક તબક્કે ડાયાબિટીક કીટોએસિડોસિસવાળા દર્દી (જ્યારે ચેતના જાળવવા અને ગંભીર સહવર્તી પેથોલોજીની ગેરહાજરી) થેરેપી અથવા એન્ડોક્રિનોલોજી વિભાગમાં હોસ્પિટલમાં દાખલ થાય છે. અને વધુ ગંભીર સ્થિતિમાં દર્દીઓ - સઘન સંભાળ એકમમાં.
સાચી સારવાર યોજના દોરવા માટે, વિભાગ મહત્વપૂર્ણ સંકેતો પર સતત નજર રાખે છે.
ઉપચાર યોજનામાં નીચેની પ્રવૃત્તિઓ શામેલ છે:
- ઇન્સ્યુલિન ઉપચાર
- નિર્જલીકરણ નાબૂદી,
- એસિડિસિસ નાબૂદી,
- ખોવાઈ ગયેલી ઇલેક્ટ્રોલાઇટ્સની ભરપાઈ,
- રોગોની સારવાર જે ડાયાબિટીઝના જટિલ અભ્યાસક્રમનું કારણ બને છે.

 આ સમસ્યા ગરમીના ક્ષણો દરમિયાન, શસ્ત્રક્રિયા પછી, મેટાબોલિક ડિસઓર્ડર્સના સંદર્ભમાં થઈ શકે છે, જે ડાયાબિટીસ જેવા રોગનો અભિવ્યક્તિ હોઈ શકે છે. આ ઘટના હંમેશા સ્વાદુપિંડની સમસ્યાઓથી થવી જોઈએ નહીં, પરંતુ જ્યારે દર્દીને યકૃતમાં કાર્બોહાઇડ્રેટ ચયાપચયની સમસ્યા હોય ત્યારે તેનું અભિવ્યક્તિ શક્ય છે. આ કિસ્સામાં, તે શરીરને ચરબીથી ભરવા માટે આવે છે, અને એસિટોન બાય-પ્રોડક્ટ તરીકે રચાય છે. જો તે હાલના ડાયાબિટીસ સાથે દેખાય છે, તો તે અપૂરતી સારવારનો સંકેત આપે છે, જેની સાથે તમારે કંઈક કરવાની જરૂર છે. થાઇરોઇડ હાયપરએક્ટિવિટીમાં પેશાબનું એસિટોન સહવર્તી પરિબળ હોઈ શકે છે.
આ સમસ્યા ગરમીના ક્ષણો દરમિયાન, શસ્ત્રક્રિયા પછી, મેટાબોલિક ડિસઓર્ડર્સના સંદર્ભમાં થઈ શકે છે, જે ડાયાબિટીસ જેવા રોગનો અભિવ્યક્તિ હોઈ શકે છે. આ ઘટના હંમેશા સ્વાદુપિંડની સમસ્યાઓથી થવી જોઈએ નહીં, પરંતુ જ્યારે દર્દીને યકૃતમાં કાર્બોહાઇડ્રેટ ચયાપચયની સમસ્યા હોય ત્યારે તેનું અભિવ્યક્તિ શક્ય છે. આ કિસ્સામાં, તે શરીરને ચરબીથી ભરવા માટે આવે છે, અને એસિટોન બાય-પ્રોડક્ટ તરીકે રચાય છે. જો તે હાલના ડાયાબિટીસ સાથે દેખાય છે, તો તે અપૂરતી સારવારનો સંકેત આપે છે, જેની સાથે તમારે કંઈક કરવાની જરૂર છે. થાઇરોઇડ હાયપરએક્ટિવિટીમાં પેશાબનું એસિટોન સહવર્તી પરિબળ હોઈ શકે છે. એલિવેટેડ કીટોન્સ શરીરમાં નબળાઇ લાવે છે.
એલિવેટેડ કીટોન્સ શરીરમાં નબળાઇ લાવે છે. કીટોન્સનું સ્તર નક્કી કરવા માટે એક પરીક્ષણ પટ્ટીનો ઉપયોગ કરવામાં આવે છે.
કીટોન્સનું સ્તર નક્કી કરવા માટે એક પરીક્ષણ પટ્ટીનો ઉપયોગ કરવામાં આવે છે.


 પ્રથમ પ્રકારનાં ડાયાબિટીસવાળા પેશાબમાં કેટોન દેખાય છે જ્યારે લોહીમાં ગ્લુકોઝનું સ્તર 13.5-16.7 એમએમઓએલ / એલ સુધી વધે છે અથવા જ્યારે ગ્લુકોસુરિયા 3% કરતા વધી જાય છે. સમયસર સારવારની ગેરહાજરીમાં, કેટોએસિડોસિસ કેટોએસિડોટિક કોમાના વિકાસને ઉત્તેજિત કરી શકે છે.
પ્રથમ પ્રકારનાં ડાયાબિટીસવાળા પેશાબમાં કેટોન દેખાય છે જ્યારે લોહીમાં ગ્લુકોઝનું સ્તર 13.5-16.7 એમએમઓએલ / એલ સુધી વધે છે અથવા જ્યારે ગ્લુકોસુરિયા 3% કરતા વધી જાય છે. સમયસર સારવારની ગેરહાજરીમાં, કેટોએસિડોસિસ કેટોએસિડોટિક કોમાના વિકાસને ઉત્તેજિત કરી શકે છે.