ડાયાબિટીસમાં સ્વાદુપિંડનું પ્રત્યારોપણ: સંકેતો, ઓપરેશનની સુવિધાઓ, પરિણામો
પ્રકાર 1 ડાયાબિટીસ મેલીટસ (ઇન્સ્યુલિન આધારિત) એ વિશ્વભરમાં સૌથી સામાન્ય રોગ છે. વર્લ્ડ હેલ્થ ઓર્ગેનાઇઝેશનના આંકડા મુજબ, આજે લગભગ 80 મિલિયન લોકો આ રોગથી પીડાય છે, અને આ સૂચક વધવાની ચોક્કસ વૃત્તિ છે.
તબીબી સારવારની ક્લાસિક પદ્ધતિઓનો ઉપયોગ કરીને આવા રોગોનો તદ્દન સફળતાપૂર્વક સામનો કરવા માટેના તથ્ય હોવા છતાં, ત્યાં સમસ્યાઓ છે જે ડાયાબિટીઝની ગૂંચવણોની શરૂઆત સાથે સંકળાયેલી છે, અને અહીં સ્વાદુપિંડનું ટ્રાન્સપ્લાન્ટ જરૂરી છે. સંખ્યામાં બોલતા, ઇન્સ્યુલિન આધારિત ડાયાબિટીસના દર્દીઓ:
- અન્ય કરતા 25 વાર વધુ વખત અંધ જાઓ
- કિડની નિષ્ફળતાથી 17 ગણા વધુ પીડાય છે
- 5 વખત વધુ વખત ગેંગ્રેનથી પ્રભાવિત છે,
- હૃદયની સમસ્યાઓ અન્ય લોકોની તુલનામાં 2 વાર વધારે હોય છે.
આ ઉપરાંત, ડાયાબિટીઝના દર્દીઓનું સરેરાશ આયુષ્ય બ્લડ સુગર પર આધારિત ન હોય તેવા લોકો કરતા લગભગ ત્રીજા કરતાં ટૂંકા હોય છે.
સ્વાદુપિંડનો ઉપચાર
સબસ્ટીટ્યુશન થેરેપીનો ઉપયોગ કરતી વખતે, તેની અસર બધા દર્દીઓમાં ન હોઈ શકે, અને દરેક વ્યક્તિ આવી સારવારનો ખર્ચ કરી શકે તેમ નથી. આ સહેલાઇથી એ હકીકત દ્વારા સમજાવી શકાય છે કે ઉપચાર માટેની દવાઓ અને તેની સાચી માત્રા પસંદ કરવી ખૂબ મુશ્કેલ છે, ખાસ કરીને કારણ કે તેને વ્યક્તિગત રૂપે ઉત્પન્ન કરવું જરૂરી છે.
સારવારની નવી પદ્ધતિઓ શોધવા માટે ડોકટરો દબાણ:
- ડાયાબિટીસની તીવ્રતા
- રોગના પરિણામની પ્રકૃતિ,
- કાર્બોહાઇડ્રેટ ચયાપચયની મુશ્કેલીઓને સુધારવામાં મુશ્કેલી.
આ રોગથી છૂટકારો મેળવવા માટેની વધુ આધુનિક પદ્ધતિઓમાં શામેલ છે:
- સારવારની હાર્ડવેર પદ્ધતિઓ,
- સ્વાદુપિંડનું પ્રત્યારોપણ,
- સ્વાદુપિંડનું ટ્રાન્સપ્લાન્ટ
- આઇલેટ સેલ ટ્રાન્સપ્લાન્ટેશન.
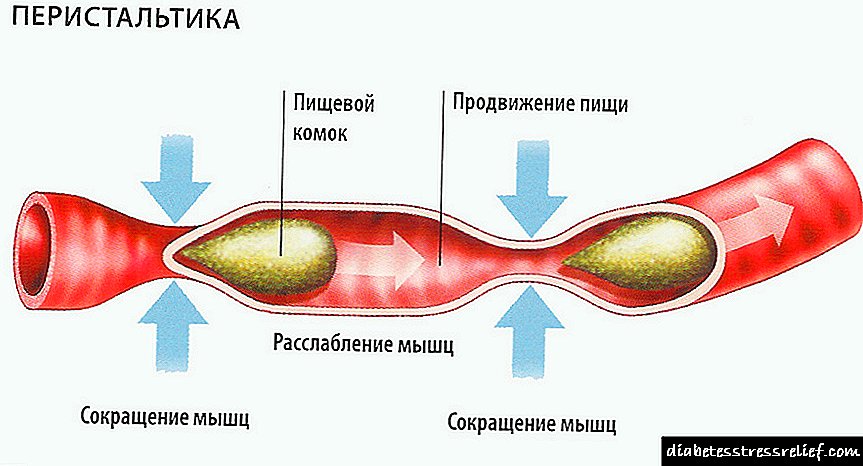
ડાયાબિટીસ મેલીટસમાં, બીટા કોશિકાઓની ખામીને લીધે દેખાતા મેટાબોલિક શિફ્ટ શોધી શકાય છે તે હકીકતને કારણે, રોગની સારવાર લેન્ગેરહન્સના આઇલેટ્સના ટ્રાન્સપ્લાન્ટને કારણે થઈ શકે છે.
 આ પ્રકારની સર્જિકલ હસ્તક્ષેપ ચયાપચયની પ્રક્રિયામાં વિચલનોને નિયંત્રિત કરવામાં અથવા ડાયાબિટીસ મેલિટસ, ઇન્સ્યુલિન આધારિત, કોર્સની ગંભીર ગૌણ ગૂંચવણોના વિકાસને રોકવા માટેની બાંયધરી બની શકે છે, શસ્ત્રક્રિયાના costંચા ખર્ચ હોવા છતાં, ડાયાબિટીસ સાથે આ નિર્ણય ન્યાયી છે.
આ પ્રકારની સર્જિકલ હસ્તક્ષેપ ચયાપચયની પ્રક્રિયામાં વિચલનોને નિયંત્રિત કરવામાં અથવા ડાયાબિટીસ મેલિટસ, ઇન્સ્યુલિન આધારિત, કોર્સની ગંભીર ગૌણ ગૂંચવણોના વિકાસને રોકવા માટેની બાંયધરી બની શકે છે, શસ્ત્રક્રિયાના costંચા ખર્ચ હોવા છતાં, ડાયાબિટીસ સાથે આ નિર્ણય ન્યાયી છે.
દર્દીઓમાં કાર્બોહાઇડ્રેટ ચયાપચયની ગોઠવણ માટે આઇલેટ સેલ લાંબા સમય સુધી જવાબદાર રહેવા માટે સક્ષમ નથી. તેથી જ દાતા સ્વાદુપિંડના ફાળવણીનો આશરો લેવો શ્રેષ્ઠ છે, જેણે તેના કાર્યો મહત્તમ સુધી જાળવી રાખ્યા છે. સમાન પ્રક્રિયામાં નોર્મોગ્લાયસીમિયા માટેની શરતો પ્રદાન કરવી અને ત્યારબાદ મેટાબોલિક મિકેનિઝમ્સની નિષ્ફળતાને અવરોધિત કરવી શામેલ છે.
કેટલાક કેસોમાં, ડાયાબિટીઝની જટિલતાઓના વિકાસને વિરુદ્ધ બનાવવાની વાસ્તવિક તક છે જે શરૂ થઈ છે અથવા તેને રોકવા માટે.
પ્રત્યારોપણની સિદ્ધિઓ
પ્રથમ સ્વાદુપિંડનું ટ્રાન્સપ્લાન્ટ ડિસેમ્બર 1966 માં કરવામાં આવ્યું હતું. પ્રાપ્તકર્તા ઇન્સ્યુલિનથી ન norર્મogગ્લાયકેમિઆ અને સ્વતંત્રતા પ્રાપ્ત કરવામાં સફળ રહ્યો, પરંતુ આ ઓપરેશનને સફળ કહેવાનું શક્ય બનાવતું નથી, કારણ કે અંગ અસ્વીકાર અને લોહીના ઝેરના પરિણામે સ્ત્રી 2 મહિના પછી મૃત્યુ પામી.
આ હોવા છતાં, અનુગામી તમામ સ્વાદુપિંડના ટ્રાન્સપ્લાન્ટના પરિણામો સફળ કરતાં વધુ હતા. આ ક્ષણે, આ મહત્વપૂર્ણ અંગનું પ્રત્યારોપણ, પ્રત્યારોપણની કાર્યક્ષમતાની દ્રષ્ટિએ હલકી ગુણવત્તાવાળા હોઈ શકતું નથી:
તાજેતરનાં વર્ષોમાં, દવા આ ક્ષેત્રમાં ખૂબ આગળ વધવામાં સક્ષમ છે. નાના ડોઝમાં સ્ટીરોઇડ્સ સાથે સાયક્લોસ્પોરીન એ (સીએએ) નો ઉપયોગ થતાં, દર્દીઓ અને કલમનું અસ્તિત્વ વધ્યું.
 અંગ પ્રત્યારોપણ દરમિયાન ડાયાબિટીસના દર્દીઓમાં નોંધપાત્ર જોખમ હોય છે. રોગપ્રતિકારક અને બિન-પ્રતિરક્ષા પ્રકૃતિ બંનેની ગૂંચવણોની એકદમ highંચી સંભાવના છે. તેઓ ટ્રાન્સપ્લાન્ટેડ અંગના કાર્યોમાં અને એકદમ મૃત્યુ પણ બંધ કરી શકે છે.
અંગ પ્રત્યારોપણ દરમિયાન ડાયાબિટીસના દર્દીઓમાં નોંધપાત્ર જોખમ હોય છે. રોગપ્રતિકારક અને બિન-પ્રતિરક્ષા પ્રકૃતિ બંનેની ગૂંચવણોની એકદમ highંચી સંભાવના છે. તેઓ ટ્રાન્સપ્લાન્ટેડ અંગના કાર્યોમાં અને એકદમ મૃત્યુ પણ બંધ કરી શકે છે.
એક મહત્વપૂર્ણ ટિપ્પણી એવી માહિતી હશે જે શસ્ત્રક્રિયા દરમિયાન ડાયાબિટીઝવાળા દર્દીઓના મૃત્યુ દરમાં withંચા મૃત્યુ સાથે, આ રોગ તેમના જીવન માટે જોખમી નથી. જો યકૃત અથવા હાર્ટ ટ્રાન્સપ્લાન્ટમાં વિલંબ ન થઈ શકે, તો પછી સ્વાદુપિંડનું ટ્રાન્સપ્લાન્ટ આરોગ્યનાં કારણોસર સર્જિકલ હસ્તક્ષેપ નથી.
અંગ પ્રત્યારોપણની જરૂરિયાતની મૂંઝવણને દૂર કરવા, સૌ પ્રથમ, તે જરૂરી છે:
- દર્દીના જીવનધોરણમાં સુધારો,
- શસ્ત્રક્રિયાના જોખમો સાથે ગૌણ ગૂંચવણોની ડિગ્રીની તુલના કરો,
- દર્દીની રોગપ્રતિકારક સ્થિતિનું મૂલ્યાંકન કરવા માટે.
તે બની શકે તે રીતે, સ્વાદુપિંડનું ટ્રાન્સપ્લાન્ટેશન કોઈ માંદા વ્યક્તિની વ્યક્તિગત પસંદગીની બાબત છે જે ટર્મિનલ કિડની નિષ્ફળતાના તબક્કે છે. આમાંના મોટાભાગના લોકોમાં ડાયાબિટીઝના લક્ષણો હશે, ઉદાહરણ તરીકે, નેફ્રોપથી અથવા રેટિનોપેથી.
ફક્ત શસ્ત્રક્રિયાના સફળ પરિણામ સાથે, ડાયાબિટીઝની ગૌણ ગૂંચવણો અને નેફ્રોપથીના અભિવ્યક્તિની રાહત વિશે વાત કરવાનું શક્ય બને છે. આ કિસ્સામાં, પ્રત્યારોપણ એક સાથે અથવા ક્રમિક હોવું જોઈએ. પ્રથમ વિકલ્પમાં એક દાતા પાસેથી અંગોને દૂર કરવાનો સમાવેશ થાય છે, અને બીજો - કિડની પ્રત્યારોપણ, અને પછી સ્વાદુપિંડ.
કિડનીની નિષ્ફળતાનો ટર્મિનલ તબક્કો સામાન્ય રીતે તે લોકોમાં વિકાસ પામે છે જેઓ બીજા 20-30 વર્ષ પહેલાં ઇન્સ્યુલિન આધારિત ડાયાબિટીસ મેલીટસથી બીમાર બને છે, અને ઓપરેટ દર્દીઓની સરેરાશ ઉંમર 25 થી 45 વર્ષની છે.
કયા પ્રકારનું ટ્રાન્સપ્લાન્ટ પસંદ કરવું વધુ સારું છે?
સર્જિકલ હસ્તક્ષેપની શ્રેષ્ઠ પદ્ધતિનો પ્રશ્ન હજી ચોક્કસ દિશામાં ઉકેલાયો નથી, કારણ કે એક સાથે અથવા ક્રમિક ટ્રાન્સપ્લાન્ટેશન અંગેના વિવાદ લાંબા સમયથી ચાલુ છે. આંકડા અને તબીબી સંશોધન મુજબ, એક સાથે ટ્રાન્સપ્લાન્ટ કરવામાં આવે તો શસ્ત્રક્રિયા પછી સ્વાદુપિંડનું ટ્રાન્સપ્લાન્ટનું કાર્ય વધુ સારું છે. આ અંગ અસ્વીકારની ન્યૂનતમ સંભાવનાને કારણે છે. જો કે, જો આપણે જીવન ટકાવી રાખવાની ટકાવારી ધ્યાનમાં લઈએ, તો પછી આ કિસ્સામાં ક્રમિક ટ્રાન્સપ્લાન્ટ જીતશે, જે દર્દીઓની એકદમ સાવચેતી પસંદગી દ્વારા નક્કી કરવામાં આવે છે.
 ડાયાબિટીસ મેલિટસના ગૌણ રોગવિજ્ .ાનના વિકાસને રોકવા માટે સ્વાદુપિંડનું ટ્રાન્સપ્લાન્ટ રોગના વિકાસના પ્રારંભિક તબક્કે થવું આવશ્યક છે. પ્રત્યારોપણ માટેનો મુખ્ય સંકેત માત્ર મૂર્ત ગૌણ ગૂંચવણોનો ગંભીર ખતરો હોઈ શકે છે તેના કારણે, કેટલીક આગાહીઓને પ્રકાશિત કરવું મહત્વપૂર્ણ છે. આમાંથી પ્રથમ પ્રોટીન્યુરિયા છે. સ્થિર પ્રોટીન્યુરિયાની ઘટના સાથે, રેનલ કાર્ય ઝડપથી બગડે છે, જો કે, સમાન પ્રક્રિયામાં જુદા જુદા વિકાસ દર હોઈ શકે છે.
ડાયાબિટીસ મેલિટસના ગૌણ રોગવિજ્ .ાનના વિકાસને રોકવા માટે સ્વાદુપિંડનું ટ્રાન્સપ્લાન્ટ રોગના વિકાસના પ્રારંભિક તબક્કે થવું આવશ્યક છે. પ્રત્યારોપણ માટેનો મુખ્ય સંકેત માત્ર મૂર્ત ગૌણ ગૂંચવણોનો ગંભીર ખતરો હોઈ શકે છે તેના કારણે, કેટલીક આગાહીઓને પ્રકાશિત કરવું મહત્વપૂર્ણ છે. આમાંથી પ્રથમ પ્રોટીન્યુરિયા છે. સ્થિર પ્રોટીન્યુરિયાની ઘટના સાથે, રેનલ કાર્ય ઝડપથી બગડે છે, જો કે, સમાન પ્રક્રિયામાં જુદા જુદા વિકાસ દર હોઈ શકે છે.
એક નિયમ મુજબ, તે દર્દીઓમાંના અડધામાં, જે સ્થિર પ્રોટીન્યુરિયાના પ્રારંભિક તબક્કે હોવાનું નિદાન થયું છે, લગભગ 7 વર્ષ પછી, કિડનીની નિષ્ફળતા, ખાસ કરીને, ટર્મિનલ તબક્કાની, શરૂ થાય છે. જો પ્રોટીન્યુરિયા વગર ડાયાબિટીસ મેલીટસથી પીડાતા વ્યક્તિનું પૃષ્ઠભૂમિ સ્તર કરતા 2 ગણા વધુ જીવલેણ પરિણામ આવે છે, તો સ્થિર પ્રોટીન્યુરિયાવાળા લોકોમાં આ સૂચક 100 ટકા વધે છે. સમાન સિદ્ધાંત અનુસાર, તે નેફ્રોપથી, જે ફક્ત વિકાસશીલ છે, તેને સ્વાદુપિંડનું ન્યાયી ટ્રાન્સપ્લાન્ટ માનવું જોઈએ.
ડાયાબિટીસ મેલીટસના વિકાસના પછીના તબક્કામાં, જે ઇન્સ્યુલિનના સેવન પર આધારિત છે, અંગ પ્રત્યારોપણ ખૂબ અનિચ્છનીય છે. જો ત્યાં રેનલ કાર્યમાં નોંધપાત્ર ઘટાડો થાય છે, તો પછી આ અંગના પેશીઓમાં પેથોલોજીકલ પ્રક્રિયાને દૂર કરવી લગભગ અશક્ય છે. આ કારણોસર, આવા દર્દીઓ હવે નેફ્રોટિક રાજ્યથી ટકી શકતા નથી, જે અંગ પ્રત્યારોપણ પછી સુએના ઇમ્યુનોસપ્રપેશનને કારણે થાય છે.
ડાયાબિટીસના કિડનીની કાર્યાત્મક રાજ્યની નીચી સંભવિત સુવિધાને ગ્લોમેર્યુલર ગાળણક્રિયા દર 60 મિલી / મિનિટ સાથેની એક માનવી જોઈએ. જો સૂચક સૂચક આ નિશાનથી નીચે છે, તો પછી આવા કિસ્સાઓમાં અમે કિડની અને સ્વાદુપિંડનું સંયુક્ત ટ્રાન્સપ્લાન્ટ માટેની તૈયારીની સંભાવના વિશે વાત કરી શકીએ છીએ. ગ્લોમેર્યુલર ફિલ્ટરેશન દર 60 મિલી / મિનિટથી વધુ સાથે, દર્દીને કિડનીના કાર્યમાં પ્રમાણમાં ઝડપી સ્થિરતા થવાની નોંધપાત્ર તક છે. આ કિસ્સામાં, ફક્ત એક સ્વાદુપિંડનું ટ્રાન્સપ્લાન્ટ શ્રેષ્ઠ રહેશે.
ટ્રાન્સપ્લાન્ટ કેસ
તાજેતરના વર્ષોમાં, સ્વાદુપિંડનું ટ્રાન્સપ્લાન્ટેશન ઇન્સ્યુલિન આધારિત ડાયાબિટીઝની ગૂંચવણો માટે વપરાય છે. આવા કિસ્સાઓમાં, અમે દર્દીઓ વિશે વાત કરી રહ્યા છીએ:
- હાઈપરલેબાઇટિસ ડાયાબિટીસવાળા લોકો
- હાઈપોગ્લાયસીમિયાના હોર્મોનલ રિપ્લેસમેન્ટની ગેરહાજરી અથવા ઉલ્લંઘન સાથે ડાયાબિટીસ મેલીટસ,
- જેમને શોષણની વિવિધ ડિગ્રીના ઇન્સ્યુલિનના ચામડીયુક્ત વહીવટ સામે પ્રતિકાર છે.
મુશ્કેલીઓ અને તેનાથી થતી ગંભીર અગવડતાના ભારે ભયને ધ્યાનમાં રાખીને પણ, દર્દીઓ રેનલ ફંક્શનને સંપૂર્ણ રીતે જાળવી શકે છે અને સુએ સાથે સારવાર લઈ શકે છે.
 આ ક્ષણે, આ રીતે સારવાર દરેક સૂચવેલા જૂથના ઘણા દર્દીઓ દ્વારા કરવામાં આવી છે. દરેક પરિસ્થિતિમાં, તેમના આરોગ્યની સ્થિતિમાં નોંધપાત્ર હકારાત્મક ફેરફારો નોંધવામાં આવ્યા હતા. ક્રોનિક સ્વાદુપિંડ દ્વારા થતાં સંપૂર્ણ સ્વાદુપિંડનો પછી સ્વાદુપિંડનું ટ્રાન્સપ્લાન્ટેશનના કિસ્સા પણ છે. બાહ્ય અને અંતocસ્ત્રાવી કાર્યો પુન haveસ્થાપિત કરવામાં આવ્યા છે.
આ ક્ષણે, આ રીતે સારવાર દરેક સૂચવેલા જૂથના ઘણા દર્દીઓ દ્વારા કરવામાં આવી છે. દરેક પરિસ્થિતિમાં, તેમના આરોગ્યની સ્થિતિમાં નોંધપાત્ર હકારાત્મક ફેરફારો નોંધવામાં આવ્યા હતા. ક્રોનિક સ્વાદુપિંડ દ્વારા થતાં સંપૂર્ણ સ્વાદુપિંડનો પછી સ્વાદુપિંડનું ટ્રાન્સપ્લાન્ટેશનના કિસ્સા પણ છે. બાહ્ય અને અંતocસ્ત્રાવી કાર્યો પુન haveસ્થાપિત કરવામાં આવ્યા છે.
પ્રગતિશીલ રેટિનોપેથીને લીધે જેઓ સ્વાદુપિંડના ટ્રાન્સપ્લાન્ટથી બચી ગયા હતા તેઓ તેમની સ્થિતિમાં નોંધપાત્ર સુધારાનો અનુભવ કરી શક્યા ન હતા. કેટલીક પરિસ્થિતિઓમાં, રીગ્રેસન પણ નોંધ્યું હતું. આ મુદ્દામાં ઉમેરવું મહત્વપૂર્ણ છે કે શરીરમાં ગંભીર ફેરફારોની પૃષ્ઠભૂમિ સામે અંગ પ્રત્યારોપણ કરવામાં આવ્યું હતું. એવું માનવામાં આવે છે કે જો ડાયાબિટીસના પ્રારંભિક તબક્કે શસ્ત્રક્રિયા કરવામાં આવે તો વધારે કાર્યક્ષમતા પ્રાપ્ત કરી શકાય છે, કારણ કે, ઉદાહરણ તરીકે, સ્ત્રીમાં ડાયાબિટીઝના લક્ષણો સરળતાથી નિદાન કરી શકાય છે.
અંગ પ્રત્યારોપણ માટેનો મુખ્ય contraindication
આવી કામગીરી હાથ ધરવા પર મુખ્ય પ્રતિબંધ તે કિસ્સાઓ છે જ્યારે શરીરમાં જીવલેણ ગાંઠો હોય છે જે સુધારી શકાતા નથી, તેમજ સાયકોસિસ પણ છે. Formપરેશન પહેલાં તીવ્ર સ્વરૂપમાં કોઈપણ રોગને દૂર કરી દેવા જોઈએ. આ એવા કિસ્સાઓમાં લાગુ પડે છે જ્યાં રોગ માત્ર ઇન્સ્યુલિન આધારિત ડાયાબિટીસ મેલીટસથી થાય છે, પણ આપણે ચેપી પ્રકૃતિના રોગો વિશે પણ વાત કરી રહ્યા છીએ.
સ્વાદુપિંડ કામ કરતું નથી: પરિણામો
જો કોઈ રોગને લીધે કોઈ અંગ સામાન્ય રીતે કાર્ય કરી શકતો નથી, તો તેના પરિણામો ખૂબ જ ગંભીર પણ હોઈ શકે છે, અપંગ બનવાની વાત સુધી પણ. આત્યંતિક કિસ્સાઓમાં, મૃત્યુની સંભાવના છે. ઘટનાઓના આવા નકારાત્મક વિકાસને રોકવા માટે, ડાયાબિટીસ મેલિટસ, સ્વાદુપિંડ અને અન્ય ગંભીર રોગોના કિસ્સામાં સ્વાદુપિંડનું ટ્રાન્સપ્લાન્ટ કરવામાં આવે છે.
Technપરેશન તકનીકી રૂપે તદ્દન જટિલ છે, તેથી તે કોઈ પણ ક્લિનિકમાં ઉપલબ્ધ નથી. તેને ખૂબ જ આધુનિક ઉપકરણોની જરૂર છે, અને ડ doctorક્ટર ખૂબ લાયક હોવો જોઈએ.
કામગીરી: ક્યાં અને કેવી રીતે?
થોડા દાયકા પહેલા, રશિયામાં સ્વાદુપિંડનું પ્રત્યારોપણ ખૂબ ઓછી સંખ્યામાં ક્લિનિક્સમાં કરવામાં આવ્યું હતું - તમે એક તરફ આંગળીઓ પર ગણી શકો છો. આ પ્રાયોગિક કેસો હતા જેણે અનુભવને એકઠું કરવાનું શક્ય બનાવ્યું, પરંતુ અસરકારક પદ્ધતિસર અને સૈદ્ધાંતિક અને વ્યવહારુ આધારના વિકાસ વિના.
શ્રેષ્ઠ અમેરિકન અને યુરોપિયન ક્લિનિક્સમાં કરવામાં આવેલા સંશોધન અને પ્રયોગો દરમિયાન આઇલેટ સેલ ટ્રાન્સપ્લાન્ટેશનની સુવિધાઓ વિશેની સૌથી મહત્વપૂર્ણ અને ઉપયોગી માહિતી પ્રાપ્ત થઈ હતી. આ ક્ષેત્રમાં ઇઝરાયલી ડોકટરોના યોગદાનની નોંધ લેવી મહત્વપૂર્ણ છે. આંકડા કહે છે કે આપણા સમયમાં, શસ્ત્રક્રિયાનો વ્યાપ દર વર્ષે આશરે એક હજાર કેસ છે. ડાયાબિટીસ માટે સ્વાદુપિંડનું ટ્રાન્સપ્લાન્ટ સર્જરી રશિયા અને કેટલાક અન્ય સીઆઈએસ દેશોમાં ઉપલબ્ધ છે.
શસ્ત્રક્રિયા માટેના સંકેતો
ડાયાબિટીઝ મેલિટસમાં, સ્વાદુપિંડનું ટ્રાન્સપ્લાન્ટેશન ફક્ત હાજરી આપતા ચિકિત્સકની પરવાનગીથી કરવામાં આવે છે, જે પેથોલોજીની લાક્ષણિકતાઓને ઓળખવા માટે અગાઉ દર્દીની પરીક્ષણો લે છે. હસ્તક્ષેપ પહેલાં, સૌથી સંપૂર્ણ પરીક્ષા કરવી જરૂરી છે જેથી ઓપરેશન પરિસ્થિતિની બગડતી તરફ દોરી ન જાય. તે સમજવું આવશ્યક છે કે કેટલીકવાર આવી પદ્ધતિ સિદ્ધાંતરૂપે લાગુ પડતી નથી. કંઈક આરોગ્ય વિકારની વિશિષ્ટતાઓ પર આધારિત છે, પરંતુ ઘણું વય, સામાન્ય સ્થિતિ દ્વારા નક્કી કરવામાં આવે છે.

સ્વાદુપિંડનું પ્રયોગ, પ્રયોગશાળા, ઇન્સ્ટ્રુમેન્ટલ નિદાન પહેલાં કરવામાં આવે છે. દર્દી ગેસ્ટ્રોએંટોરોલોજિસ્ટ, ચિકિત્સકની મુલાકાત લે છે અને સાંકડી વિસ્તારોમાં નિષ્ણાંત ડોકટરોની સલાહ પણ લે છે. કાર્ડિયોલોજિસ્ટ, દંત ચિકિત્સકના નિષ્કર્ષ જરૂરી છે, સ્ત્રીઓને સ્ત્રીરોગચિકિત્સક દ્વારા જવું પડશે.
શસ્ત્રક્રિયા માટે તૈયાર થવું: શું અને કેવી રીતે અન્વેષણ કરવું?
સ્વાદુપિંડનું ટ્રાન્સપ્લાન્ટ બનાવતા પહેલાં, તમારે દર્દીના શરીરમાં થતી ખામીઓની સંપૂર્ણ ચિત્ર મેળવવાની જરૂર છે. અલ્ટ્રાસાઉન્ડ બચાવ કામગીરી માટે આવે છે. રુધિરાભિસરણ તંત્ર, પેટની પોલાણ તપાસો. વ્યક્તિગત રીતે અન્ય સંસ્થાઓના નિયંત્રણની નિમણૂક કરી શકાય છે.
શરીરની સ્થિતિનું મૂલ્યાંકન કરવા માટે, પેશાબ, રક્ત પરીક્ષણો, જેમાં સેરોલોજીકલ, બાયોકેમિકલનો સમાવેશ થાય છે, લોહીનું જૂથ સ્પષ્ટ થયેલ છે. ઇસીજી અને છાતીનો એક્સ-રે લેવો જરૂરી છે. સ્વાદુપિંડના ટ્રાન્સપ્લાન્ટ પહેલાં તરત જ, દાતા અને પ્રાપ્તકર્તાના પેશીઓની સુસંગતતાની ડિગ્રી પ્રગટ થાય છે.
શસ્ત્રક્રિયા અને ડાયાબિટીસ
સંકેતો અનુસાર, જ્યારે ગૌણ ડાયાબિટીસ મળી આવે છે ત્યારે તેઓ સ્વાદુપિંડનું ટ્રાન્સપ્લાન્ટ કરી શકે છે. આ રોગ વિવિધ પરિબળો દ્વારા ઉશ્કેરવામાં આવે છે, પરંતુ સૌથી સામાન્ય પ્રારંભિક:
- સ્વાદુપિંડનો સોજો
- ઓન્કોલોજી
- હિમોક્રોમેટોસિસ,
- કુશિંગ સિન્ડ્રોમ.

એવું થાય છે કે પેશી નેક્રોસિસને કારણે સ્વાદુપિંડનું કાર્ય અસર કરે છે. તે સોજો, બળતરા પેદા કરી શકે છે. જો કે, તેઓ વારંવાર ટ્રાન્સપ્લાન્ટેશનનો આશરો લે છે. કારણ માત્ર તકનીકી મુશ્કેલી જ નથી, પણ ડાયાબિટીસ માટે સ્વાદુપિંડના પ્રત્યારોપણની કિંમત પણ ઘણી વધારે છે.
અને ક્યારે નહીં?
એવા ઘણા કિસ્સાઓ હતા જ્યારે જરૂરી નાણાકીય દર્દીઓ દર્દીઓ શસ્ત્રક્રિયા કરી શકતા ન હતા. કારણ બિનસલાહભર્યું છે. ઉદાહરણ તરીકે, કાર્ડિયાક ઇસ્કેમિયા, એથરોસ્ક્લેરોસિસ, તેમજ કાર્ડિયોમાયોપથીના કેટલાક સ્વરૂપો માટે પ્રત્યારોપણ સ્પષ્ટ રીતે કરી શકાતું નથી. કેટલાક દર્દીઓમાં, ડાયાબિટીઝ બદલી ન શકાય તેવી ગૂંચવણોનું કારણ બને છે જે પ્રત્યારોપણની શક્યતાને અવરોધે છે.
જો કોઈ વ્યક્તિ ડ્રગ્સ અથવા આલ્કોહોલનો વ્યસની છે, તો એડ્સનું નિદાન થાય તો તમે સ્વાદુપિંડનું ટ્રાન્સપ્લાન્ટ કરી શકતા નથી. સંખ્યાબંધ માનસિક બિમારીઓ પણ શસ્ત્રક્રિયા માટેના વિરોધાભાસી છે.
પ્રત્યારોપણ: શું થાય છે?
જોકે તકનીક પ્રમાણમાં યુવાન છે, તેમ છતાં, પ્રત્યારોપણના વિવિધ પ્રકારો જાણીતા છે. કેટલાક કિસ્સાઓમાં, અંગ પ્રત્યારોપણ સંપૂર્ણપણે જરૂરી છે, પરંતુ કેટલીકવાર તે પૂંછડી અથવા ગ્રંથિના શરીરના અન્ય તત્વનું પ્રત્યારોપણ કરવા માટે પૂરતું છે. કેટલાક કિસ્સાઓમાં, જટિલ ટ્રાન્સપ્લાન્ટેશન કરવામાં આવે છે જ્યારે સ્વાદુપિંડ ઉપરાંત, ડ્યુઓડેનમ પર દરમિયાનગીરી કરવામાં આવે છે. સંખ્યાબંધ દર્દીઓને બીટા કોષોની જરૂર હોય છે જેની સંસ્કૃતિ શિરામાં લ Lanંક કરવામાં આવે છે (લેંગેરેહન્સના ટાપુઓ). યોગ્ય રીતે પસંદ કરેલ પ્રકારનું andપરેશન અને તમામ તબક્કાઓનું ઉચ્ચ ગુણવત્તાવાળું અમલ, બધા સ્વાદુપિંડના કાર્યોની પુનorationસ્થાપનની ઉચ્ચ સંભાવના આપે છે.

વિશિષ્ટ વિકલ્પોની તરફેણમાં પસંદગી વિશ્લેષણો લઈને અને પરિણામોને કાળજીપૂર્વક અભ્યાસ કરીને કરવામાં આવે છે. ગ્રંથિ પહેલેથી જ ડાયાબિટીઝથી કેટલી પીડાય છે તેના પર ઘણું નિર્ભર છે, અને કંઈક માનવ શરીરની સ્થિતિ દ્વારા નક્કી કરવામાં આવે છે.
આ કેવી રીતે ચાલે છે?
પ્રત્યારોપણની શરૂઆત પ્રારંભિક તબક્કાથી થાય છે. જનરલ એનેસ્થેસિયા જરૂરી છે. કેટલાક ખાસ કરીને મુશ્કેલ કેસોમાં, ઓપરેશન લાંબા સમય માટે વિલંબિત થાય છે, પરંતુ સર્જનની લાયકાત અને એનેસ્થેટિસ્ટ્સની ટીમના સંકલિત કાર્ય પર વધુ આધાર રાખે છે. જ્યારે ઓપરેશનની તાત્કાલિક જરૂર હોય ત્યારે સૌથી મુશ્કેલ કેસો હોય છે.
પ્રત્યારોપણ માટે, તાજેતરના મૃત લોકો પાસેથી અંગો મેળવવામાં આવે છે. દાતાઓએ યુવાન હોવું આવશ્યક છે, મૃત્યુનું એકમાત્ર સ્વીકાર્ય કારણ મગજ છે. તમે તે વ્યક્તિના શરીરમાંથી લોખંડ લઈ શકો છો જે 55 વર્ષથી વધુ વૃદ્ધ નથી બચ્યો, મૃત્યુ સમયે તંદુરસ્ત છે. જો જીવન દરમિયાન દાતા એથેરોસ્ક્લેરોસિસ, ડાયાબિટીસના કેટલાક સ્વરૂપોથી બીમાર હતો, તો તે અંગ લેવાનું અસ્વીકાર્ય છે. ઉપરાંત, દાતાના પેટના વિસ્તારમાં ચેપ હોવાનું નિદાન થયું હોય તો પ્રત્યારોપણની સામગ્રી મેળવી શકાતી નથી, તે જાણતું હતું કે સ્વાદુપિંડને ઇજા થઈ હતી, બળતરા કરવામાં આવી હતી.
ઓપરેશન સુવિધાઓ
અવયવો પ્રાપ્ત કરીને, તેઓ યકૃત, આંતરડાને દૂર કરે છે, પછી જરૂરી તત્વોને સ્ત્રાવ કરે છે, અન્ય પેશીઓને સાચવે છે. ડોકટરો વિશિષ્ટ પદાર્થો "ડ્યુપોન્ટ", "વિસ્પન" નો ઉપયોગ કરે છે. અંગ અને સોલ્યુશન તબીબી કન્ટેનરમાં મૂકવામાં આવે છે અને એકદમ નીચા તાપમાને સંગ્રહિત થાય છે. ઉપયોગની મુદત 30 કલાકની છે.

ડાયાબિટીઝના દર્દીઓમાં, કિડની અને સ્વાદુપિંડનું એક સાથે ટ્રાન્સપ્લાન્ટ કરનારા લોકો માટે શ્રેષ્ઠ પ્રગતિ કરે છે. સાચું, તે ખૂબ ખર્ચાળ અને સમય માંગી રહ્યું છે. Priorપરેશન પહેલાં, સુસંગતતા વિશ્લેષણ કરવામાં આવે છે, તપાસ કરનારની સંભાવના છે કે દાતા પેશી પ્રાપ્તકર્તામાં રોપવામાં આવે છે. અસંગત પેશીઓ પસંદ કરતી વખતે, અસ્વીકારની probંચી સંભાવના હોય છે, જે મૃત્યુ સુધીના ગંભીર પરિણામો તરફ દોરી શકે છે.
સંગઠનાત્મક અને નાણાકીય પ્રશ્નો
અગાઉથી તમારા ટ્રાન્સપ્લાન્ટની કાળજીપૂર્વક યોજના કરવાનો શ્રેષ્ઠ વિકલ્પ છે. જો તમે કટોકટીનું સંચાલન કરો છો, તો ગૂંચવણોની સંભાવના વધારે છે, કારણ કે પ્રત્યારોપણ માટે દર્દી, ઉપકરણો, અવયવોને યોગ્ય રીતે તૈયાર કરવું શક્ય નહીં હોય.
જો તમારી પાસે મોટું બજેટ હોય તો ઘણી રીતે, તબીબી હસ્તક્ષેપની જટિલ પાસાઓને ઘટાડી શકાય છે. આ તમને ખૂબ વ્યાવસાયિક, અનુભવી સર્જનો તરફ વળવાની મંજૂરી આપે છે, સાથે સાથે તમારી જાતને ઉચ્ચ-ગુણવત્તાવાળા પુનર્વસનની ખાતરી આપે છે. શ્રેષ્ઠ ઉપાય એ છે કે કોઈ વિશિષ્ટ પેશી ટ્રાન્સપ્લાન્ટ સેન્ટર સાથે કામ કરવું. છેલ્લા કેટલાક વર્ષોમાં, રશિયા અને સીઆઈએસ દેશોમાં આવા કેન્દ્રો ખોલવામાં આવ્યા છે. પરંપરાગત રીતે, અમેરિકા, ઇઝરાઇલ, યુરોપના વિશિષ્ટ ક્લિનિક્સમાં કરવામાં આવતી કામગીરીમાં ઉચ્ચ સ્તરની ગુણવત્તા.
પુનર્વસન, પૂર્વસૂચન
કોઈપણ ટ્રાન્સપ્લાન્ટ સર્જરી પછી પુનર્વસનનો કોર્સ ખૂબ લાંબા સમય સુધી ચાલે છે, સ્વાદુપિંડનો કોઈ અપવાદ નથી. ડાયાબિટીસ મેલીટસ નિદાન માટેની શસ્ત્રક્રિયા દરમિયાન, શરીરની નબળી સ્થિતિ એ પુનર્જન્મની પ્રક્રિયાને ધીમું કરતું બીજું પરિબળ છે. દર્દીને ડ્રગ સપોર્ટનો એક કોર્સ સૂચવવામાં આવે છે, જેમાં રોગપ્રતિકારક શક્તિને અસર કરતી દવાઓ, તેમજ લક્ષણો સામેની સંખ્યાબંધ દવાઓનો સમાવેશ થાય છે, જે કોઈ ખાસ કેસની લાક્ષણિકતાઓ ધ્યાનમાં લેતા હોય છે. અંગને મૂળિયામાં લાવવા માટે દખલ ન થાય તે માટે ડોકટરો દવાઓ પસંદ કરે છે. ક્લિનિકમાં ચોક્કસ સમય પછી, પુનર્વસનનો કોર્સ ઘરે ચાલુ રાખવો.

આંકડા કહે છે કે 2-વર્ષનો અસ્તિત્વ દર 83% સુધી પહોંચે છે. પરિણામ મોટાભાગે ટ્રાન્સપ્લાન્ટેડ અંગની સ્થિતિ, ઉંમર, મૃત્યુ પહેલાં દાતાનું આરોગ્ય અને પેશીઓની સુસંગતતાની ડિગ્રી પર આધારિત છે. હેમોડાયનેમિક સ્થિતિનો મજબૂત પ્રભાવ છે, એટલે કે, પલ્સ, પ્રેશર, હિમોગ્લોબિન અને અન્ય સૂચકાંકો કેટલા મોટા છે.
શસ્ત્રક્રિયાની વૈકલ્પિક પદ્ધતિઓ
તાજેતરનાં વર્ષોમાં, જીવંત દાતાઓ તરફથી પેશીઓ પ્રત્યારોપણની સંભાવનાનો સિદ્ધાંત સક્રિયપણે વિકસિત થયો છે. આવા સર્જિકલ હસ્તક્ષેપોનો અનુભવ થોડો નાનો છે, પરંતુ ઉપલબ્ધ પરિણામો સૂચવે છે કે તકનીકી ખૂબ આશાસ્પદ છે. દર્દીઓનો વાર્ષિક અસ્તિત્વ દર% 68%, અને દસ વર્ષનો અસ્તિત્વ દર% 38% છે.
બીજો વિકલ્પ એ શિરામાં બીટા કોષોની રજૂઆત છે, એટલે કે લેંગેરેહન્સ ટાપુઓ. આ તકનીકી પ્રમાણમાં ઓછી જાણીતી છે, સુધારણાની જરૂર છે. તેનો મુખ્ય ફાયદો એ એક નાનો આક્રમકતા છે, પરંતુ વ્યવહારમાં, તકનીકી ક્ષમતાઓ ઉપલબ્ધ હોવાને કારણે, દખલનો અમલ તેના બદલે જટિલ છે. એક દાતા ઓછી સંખ્યામાં કોષોનો સ્રોત હોઈ શકે છે.
ગર્ભમાંથી મેળવેલ કોષોના પ્રત્યારોપણની પદ્ધતિ એકદમ આશાસ્પદ લાગે છે. સંભવત., ગર્ભ 16-20 અઠવાડિયામાં પૂરતો હશે. આ સિદ્ધાંત વિકાસ હેઠળ છે. તે પહેલાથી જ ખાતરી માટે જાણીતું છે કે ગ્રંથિ સમય જતાં વધે છે, શરીર દ્વારા જરૂરી વોલ્યુમમાં ઇન્સ્યુલિન ઉત્પન્ન કરે છે. અલબત્ત, આ તરત જ થતું નથી, પરંતુ વૃદ્ધિનો સમયગાળો પ્રમાણમાં ટૂંકા હોય છે.
ડાયાબિટીઝ મેલીટસ: રોગની સુવિધાઓ
ડાયાબિટીસનો પ્રથમ પ્રકાર, સ્વાદુપિંડની ઇન્સ્યુલિન ઉત્પન્ન કરવામાં અસમર્થતાને લીધે થાય છે. આ અંગના પેશીઓમાં વિનાશક પ્રક્રિયાઓને કારણે છે અને સંપૂર્ણ નિષ્ફળતા તરફ દોરી જાય છે. સૌથી આધુનિક તકનીકો તમને નિયમિત રૂપે રક્ત તપાસવાની અને ઇન્સ્યુલિન લગાડવાની મંજૂરી આપે છે, જે એક દાયકા પહેલા ઇન્સ્યુલિનની ગેરહાજરી માટે કઈ પદ્ધતિઓ વળતર આપી શકે તેની તુલનામાં દર્દીઓના જીવનને ખૂબ સરળ બનાવે છે. તેમ છતાં, આ રોગ મહાન મુશ્કેલીઓ સાથે સંકળાયેલ છે, પોતાને માટે સાવચેત ધ્યાન આપવું અને લોહીની ગુણવત્તાનું નિયમિત નિરીક્ષણ કરવું જરૂરી છે.

સ્થિતિને દૂર કરવા માટે, દર્દીએ પોષણનું મોનિટર કરવું જોઈએ, ખાસ કરીને કાર્બોહાઇડ્રેટ્સની માત્રા શોષણ કરે છે. લિપિડ ચયાપચયની ગુણવત્તાની દેખરેખ રાખવી પણ જરૂરી છે, દરરોજ દબાણ તપાસો. ડાયાબિટીઝના દર્દી હંમેશા હાયપોગ્લાયકેમિઆની "ડોમોક્લોવી તલવાર" હેઠળ હોય છે, જેના હુમલાઓ જીવલેણ છે. તે જાણીતું છે કે રશિયામાં ઓછામાં ઓછા 300,000 દર્દીઓ પ્રકાર 1 ડાયાબિટીસથી પીડાય છે, અને અમેરિકામાં દર્દીઓની સંખ્યા લાંબા સમયથી એક મિલિયનને વટાવી ગઈ છે.
પ્રત્યારોપણ: આ બધું કેવી રીતે શરૂ થયું?
સ્વાદુપિંડનું પ્રથમવાર 1967 માં ટ્રાન્સપ્લાન્ટ કરવામાં આવ્યું હતું. ત્યારથી આજ સુધી, આવા સર્જિકલ હસ્તક્ષેપ સાથે જીવન ટકાવી રાખવાની ડિગ્રી એકદમ ઓછી છે, જો કે તે વર્ષોથી વધુ સારી રીતે આવે છે. આ ક્ષેત્રમાં એક સફળતા એ ઇમ્યુનોસપ્રેસિવ દવાઓનો ઉપયોગ હતો, જે પેશીઓના અસ્વીકારની આવર્તનને ઘટાડે છે. ટ્રાન્સપ્લાન્ટેડ અંગના અસ્વીકાર સામે ડોકટરોનું લગભગ મહત્વપૂર્ણ હથિયાર એન્ટી-લિમ્ફોસાઇટ સીરમ છે, જેની અસરકારકતા સત્તાવાર રીતે સાબિત થઈ છે. કેટલીક અન્ય તકનીકોની પણ શોધ કરવામાં આવી હતી જે સારા પરિણામ આપે તેવું માનવામાં આવે છે, પરંતુ હજી સુધી હજી સુધી કોઈ સચોટ માહિતી નથી.