ડાયાબિટીઝની ગૂંચવણો: નિવારણ અને સારવાર

ડાયાબિટીઝની રોકથામમાં રોગને રોકવાના લક્ષ્યમાં નિવારક પગલાંનો સમૂહ શામેલ છે. દુર્ભાગ્યે, આ પ્રથા વ્યવહારીક પ્રકાર 1 ડાયાબિટીસ (ઇન્સ્યુલિન આધારિત) માટે લાગુ નથી, કારણ કે તેનો વિકાસ મોટાભાગે આનુવંશિકતા દ્વારા નક્કી કરવામાં આવે છે. પરંતુ આ કિસ્સામાં, તબીબી ભલામણોનું પાલન રોગની પ્રગતિ રોકવામાં મદદ કરશે.
ટાઇપ -2 ડાયાબિટીસની વાત કરીએ તો આ કિસ્સામાં નિવારક પગલાં અને તંદુરસ્ત જીવનશૈલી આ રોગને રોકવામાં મહત્વની ભૂમિકા નિભાવે છે. આજે, લગભગ 70% વસ્તી ડાયાબિટીઝથી પીડાય છે અને આગામી દાયકાઓ સુધીનો પૂર્વસૂચન નિરાશાજનક છે. તેથી, જોખમ ધરાવતા દર્દીઓ અસાધ્ય રોગના વિકાસને ટાળી શકે તે સુનિશ્ચિત કરવાના નિવારક પગલાં ખૂબ મહત્વપૂર્ણ છે.
ડાયાબિટીઝ મેલીટસ: પ્રકારો અને વિકાસની પદ્ધતિ

ડાયાબિટીઝ મેલીટસ એ અંતocસ્ત્રાવી રોગ છે જે ક્ષતિગ્રસ્ત ગ્લુકોઝ વપરાશની પૃષ્ઠભૂમિ સામે વિકસિત થાય છે અથવા સ્વાદુપિંડ દ્વારા ઉત્પાદિત હોર્મોન ઇન્સ્યુલિનની સંપૂર્ણ અથવા સંબંધિત અપૂર્ણતાને કારણે વિકસે છે. આ એક ગંભીર, લાંબી માંદગી છે, જે સમય જતાં તમામ પ્રકારના ચયાપચય (કાર્બોહાઇડ્રેટ, ચરબી, પ્રોટીન, જળ-મીઠું) અને આંતરિક અવયવોના નુકસાન સાથે સંકળાયેલ ગંભીર ગૂંચવણોનું ઉલ્લંઘન તરફ દોરી જાય છે. રોગના ઘણા પ્રકારો છે:
પ્રકાર 1 ડાયાબિટીસ મેલિટસ (ઇન્સ્યુલિન આધારિત)
તે એ હકીકત દ્વારા વર્ગીકૃત થયેલ છે કે ગ્લુકોઝના ઉપયોગ માટે જરૂરી ઇન્સ્યુલિન અપૂરતી માત્રામાં ઉત્પન્ન થાય છે અથવા સ્વાદુપિંડના કોષો દ્વારા કોઈ સંશ્લેષણ કરવામાં આવતું નથી. બાળપણ અને કિશોરાવસ્થામાં આ પ્રકારના ડાયાબિટીસનું નિદાન ઘણી વાર થાય છે. તેનું કારણ એક વારસાગત વલણ છે, પોષણમાં ભૂલો, વાયરલ અથવા ચેપી રોગોથી સંક્રમિત.
ઇન્સ્યુલિનના અભાવને કારણે, કોષો એક શક્તિશાળી "ભૂખ" અનુભવે છે. પરિણામે, શરીર energyર્જાના અસંતુલનને દૂર કરવા માટે ચરબીના ભંડારનો ઉપયોગ કરે છે. જ્યારે ચરબીના કોષો તૂટી જાય છે, ત્યારે ઝેરી કેટટોન શરીર લોહીના પ્રવાહમાં પ્રવેશવાનું શરૂ કરે છે. જો ઇન્સ્યુલિન આપવામાં આવતી નથી, તો કોમા વિકાસ પામે છે, જીવલેણ છે.
પ્રકાર 2 ડાયાબિટીસ મેલીટસ (નોન-ઇન્સ્યુલિન આધારિત)
તે એ હકીકતને કારણે વિકસે છે કે સેલ રીસેપ્ટર્સ ઇન્સ્યુલિન પ્રત્યે સંવેદનશીલતા ગુમાવે છે. આ કિસ્સામાં, હોર્મોન પોતે પૂરતી માત્રામાં ઉત્પન્ન થઈ શકે છે. આ સ્થિતિ બ્લડ સુગરમાં તીવ્ર વધારો તરફ દોરી જાય છે. આ પ્રકારના ડાયાબિટીસ વૃદ્ધ દર્દીઓમાં (45 years વર્ષથી વૃદ્ધ) અવલોકન કરવામાં આવે છે, અને તેના વિકાસમાં ફાળો આપતા મુખ્ય કારણો બેઠાડુ જીવનશૈલી, નબળા પોષણ, મેદસ્વીતા, તાણનાં પરિબળો, ખરાબ ટેવો અને સહવર્તી રોગોની હાજરી છે. ખાસ કરીને, ટાઇપ 2 ડાયાબિટીઝ એવા વ્યક્તિઓને અસર કરે છે જેનું વજન વધારે છે, કારણ કે એડિપોઝ પેશીઓ ઇન્સ્યુલિન પ્રત્યેની કોશિકાઓની સંવેદનશીલતાને વધુ ખરાબ કરે છે.
ડાયાબિટીઝની રોકથામ અને ઉપચાર એ એક જવાબદાર કાર્ય છે જેનો વ્યાપકપણે ધ્યાન આપવું આવશ્યક છે. જોખમ ધરાવતા દર્દીઓમાં રોગની સંભાવનાને ઓળખવા એ પ્રાથમિક પગલું છે. તંદુરસ્ત અને સક્રિય જીવનશૈલીને પ્રોત્સાહિત કરવા, જમવાની યોગ્ય ટેવની રચના અને વધારાના પાઉન્ડ સામેની લડતને પ્રોત્સાહિત કરવાના પ્રયાસોનો સીધો જ મહત્વપૂર્ણ છે. એવી ભલામણ કરવામાં આવે છે કે દર્દીઓ નિયમિતપણે તેમના બ્લડ સુગરના સ્તરનું નિરીક્ષણ કરે અને વર્ષમાં બે વાર તબીબી પરીક્ષાઓ લે. આ સમયસર પ્રતિકૂળ ફેરફારોની નોંધ લેવા અને ડાયાબિટીઝની ગૂંચવણોને રોકવામાં મદદ કરશે.
પ્રકાર 1 ડાયાબિટીસ નિવારણ

ઇન્સ્યુલિન આધારિત ડાયાબિટીસ મુખ્યત્વે બાળકો, કિશોરો અને 30 વર્ષથી ઓછી ઉંમરના યુવાન લોકોમાં વિકસે છે. રોગનો મુખ્ય કારણ આનુવંશિક વલણ અથવા બાળપણના રોગોનું પરિણામ છે, તેથી ત્યાં કોઈ એક પણ નિવારક પગલા નથી કે જે રોગના વિકાસને રોકી શકે. જોખમ ધરાવતા દર્દીઓએ તેમની બ્લડ સુગરનું નિયમિત નિરીક્ષણ કરવું જોઈએ.
પ્રકાર 1 ડાયાબિટીસનું પ્રાથમિક નિવારણ એ છે કે સ્તનપાનની ખાતરી કરવી. એક વર્ષ સુધીના બાળકને માતાનું દૂધ પ્રાપ્ત કરવું જોઈએ, તેની સાથે રોગપ્રતિકારક શરીર શરીરમાં પ્રવેશ કરે છે, જે વાયરલ અને ચેપી રોગો સામે રક્ષણ પૂરું પાડે છે.
યોગ્ય, કુદરતી પોષણ માટે એક મહત્વપૂર્ણ ભૂમિકા આપવામાં આવે છે. પ્રિઝર્વેટિવ્સ, કૃત્રિમ રંગો અને અન્ય રાસાયણિક ઉમેરણોની ઉચ્ચ સામગ્રીવાળા ઉત્પાદનોને આહારમાંથી બાકાત રાખવું જોઈએ, કાર્બોહાઇડ્રેટ ખોરાકનો વપરાશ ઓછો કરવો જોઈએ, ડેરી-વનસ્પતિ આહારને પ્રાધાન્ય આપવું.
તમારે વધુ તાજી શાકભાજી અને ફળો, bsષધિઓ, આથો દૂધ પીણું ખાવું જોઈએ. તળેલું, ચરબીયુક્ત, મસાલેદાર, ખારી વાનગીઓ, પીવામાં માંસ, સોસેજ, પેસ્ટ્રીમાં શામેલ થશો નહીં. આહારમાં પ્રોટીનનો સ્રોત માંસ અને માછલી, બદામ, ઇંડા, કુટીર ચીઝ, અનાજની ઓછી ચરબીવાળી જાતો હોવો જોઈએ. તાજી શાકભાજીમાંથી સલાડ ડ્રેસિંગ માટે તેનો ઉપયોગ કરીને, પ્રાણીની ચરબીને વનસ્પતિ ચરબીથી બદલવી વધુ સારું છે. પોષણ સંતુલિત અને અપૂર્ણાંક હોવું જોઈએ. દિવસમાં 5-6 વખત ખોરાક લેવો જોઈએ, નાના ભાગોમાં.
બાળકોમાં ડાયાબિટીઝની રોકથામોમાં મીઠાઈઓ અને અન્ય સરળ કાર્બોહાઇડ્રેટ્સને મર્યાદિત રાખવાનો સમાવેશ થાય છે, કારણ કે તેમની વધારે માત્રા સ્વાદુપિંડ પર વધારાની બોજ બનાવે છે, કુદરતી, ઉચ્ચ ગુણવત્તાવાળા ખોરાકનો ઉપયોગ અને પર્યાપ્ત શારીરિક પ્રવૃત્તિ.
નાનપણથી જ, તંદુરસ્ત અને સક્રિય જીવનશૈલીની ટેવ ઉભી કરવી જરૂરી છે, તાણની અસરોનો સામનો કરવાનું શીખવું અને જીવનની વિવિધ પરિસ્થિતિઓમાં પર્યાપ્ત પ્રતિક્રિયા આપવી. ભવિષ્યમાં, ખરાબ ટેવોને દૂર કરવા, ધૂમ્રપાન અને દારૂ પીવાનું છોડી દેવાનું મહત્વપૂર્ણ છે.
પ્રકાર 2 ડાયાબિટીઝ નિવારણ
પ્રકાર 1 ડાયાબિટીસથી વિપરીત, સમયસર શોધાયેલ ન nonન-ઇન્સ્યુલિન આધારિત ડાયાબિટીસને રોકી શકાય છે અને રોગની સ્થિર મુક્તિ મેળવી શકાય છે. મુખ્ય નિવારક પગલાઓમાં બ્લડ સુગરનું નિરીક્ષણ, નિયમિત નિવારક પરીક્ષાઓ, જીવનશૈલી અને પોષણને વ્યવસ્થિત કરવા, શારીરિક પ્રવૃત્તિ જાળવવા, શરીરનું વજન ઘટાડવું શામેલ છે. પ્રકાર 2 ડાયાબિટીઝની રોકથામ માટેની સાધન અને પદ્ધતિઓમાં શામેલ છે:
પાણીનું સંતુલન

શરીરને સામાન્ય કામગીરી માટે પાણીની જરૂર હોય છે - પાણી-ઇલેક્ટ્રોલાઇટ સંતુલનમાં વિક્ષેપ ચયાપચયની પ્રક્રિયામાં ખામી તરફ દોરી જાય છે અને લોહીમાં શર્કરામાં વધારો કરવા માટે ઉત્તેજીત કરે છે. ગ્લુકોઝના ઉપયોગ માટે, ઇન્સ્યુલિન ઉપરાંત, બાયકાર્બોનેટનો પૂરતો સ્તર જરૂરી છે, જે જલીય ઉકેલો સાથે આવે છે. દરરોજ ઓછામાં ઓછું 1.5 લિટર શુધ્ધ પીવાનું પાણી પીવું જરૂરી છે અને મજબૂત કોફી, ચા, મીઠી કાર્બોનેટેડ પીણાં અને પેક્ડ જ્યુસનો ઉપયોગ ઓછો કરવો જોઈએ.
ડિહાઇડ્રેશન એ આલ્કોહોલિક પીણા દ્વારા સગવડ કરવામાં આવે છે, તેથી તે સંપૂર્ણપણે છોડી દેવા જોઈએ, અથવા ઓછામાં ઓછું વપરાશ ઘટાડવું જોઈએ. પુખ્ત વયના માણસ માટે સલામત ધોરણ એ દરરોજ 100 ગ્રામ ઉચ્ચ ગુણવત્તાની મજબૂત આલ્કોહોલ છે, મહિલાઓ માટે - ડ્રાય રેડ વાઇન 150 ગ્રામ.
પાવર સુવિધાઓ
પ્રકાર 2 ડાયાબિટીઝના પોષણમાં મીઠાઈઓ, પેસ્ટ્રીઝ, કન્ફેક્શનરી અને સરળ કાર્બોહાઇડ્રેટ્સના અન્ય સ્રોતોનો બાકાત સમાવેશ થાય છે, જે તરત જ રક્ત ખાંડમાં વધારો કરે છે. ચરબીયુક્ત અને કાર્બોહાઇડ્રેટ ખોરાકને આહારમાંથી બાકાત રાખવાને કારણે, વજન ઘટાડવું પ્રાપ્ત થાય છે, જે મેદસ્વીપણાથી પીડાતા દર્દીઓ માટે ખૂબ મહત્વનું છે.
આહારમાં સરળ કાર્બોહાઇડ્રેટને શાકભાજી, ફળો અને અનાજમાંથી મળતા "ધીમા" રાશિઓથી બદલવામાં આવે છે. મફિન, તાજી સફેદ બ્રેડ, પેસ્ટ્રીઝ, કન્ફેક્શનરી, ચરબીયુક્ત અને તળેલા ખોરાક, પશુ ચરબીને આહારમાંથી બાકાત રાખવામાં આવે છે. ખોરાક તાજા શાકભાજી અને ફળો, વનસ્પતિ અને અનાજની સૂપ, ઓછી ચરબીવાળા ડેરી ઉત્પાદનો, આહારમાં માંસ, ઓછી ચરબીવાળી માછલી, તેનાં રસ ઝરતાં ફળોની, herષધિઓ, બદામ, કઠોળ, અનાજ અને શાકભાજીની સાઇડ ડીશ પર આધારિત છે.
ફળોમાંથી, કેળા, દ્રાક્ષ, અનેનાસ, સૂકા ફળ (કિસમિસ, તારીખો, અંજીર) પ્રતિબંધિત છે. જામ, જામ, ચોકલેટ, મીઠાઈઓનો ઉપયોગ કરશો નહીં. ખાંડને બદલે, ખાંડના વિકલ્પ વાનગીઓની તૈયારીમાં વપરાય છે. આંશિક પોષણની ભલામણ કરવામાં આવે છે; ખોરાકને બાફવામાં, બાફેલી અથવા શેકવામાં આવવો જોઈએ. તમારે શુધ્ધ પાણી, લીલો અને હર્બલ ટી, રોઝશીપ બ્રોથ પીવાની જરૂર છે. પ્રતિબંધ હેઠળ, સ્વીટ સોડા, પેક્ડ જ્યુસ, સ્ટ્રેન્ડ ચા અને કોફી, કોકો. જો કે, ગ્રીન ટી ડાયાબિટીઝમાં મદદ કરે છે, કારણ કે તેમાં એન્ટીoxકિસડન્ટ ઘટકો શામેલ છે જે ઇન્સ્યુલિન અને બ્લડ સુગરને ઓછી કરવા માટે કોશિકાઓની સંવેદનશીલતા વધારે છે.
માખણ અને પ્રાણી ચરબીને બદલે વનસ્પતિ તેલ (સૂર્યમુખી, ઓલિવ) નો ઉપયોગ કરવાની ભલામણ કરવામાં આવે છે. તમે તેનો ઉપયોગ ડ્રેસિંગ સલાડ, ફણગાવેલા અનાજ માટે, મુખ્ય વાનગીઓમાં ઉમેરી શકો છો. આ ઉપરાંત, ચરબીયુક્ત ચટણીઓ, અથાણાં, મરીનેડ્સ, મસાલા અને સીઝનીંગ્સનો ત્યાગ કરવો જરૂરી છે. કેટલાક અનાજ પર પ્રતિબંધો લાદવામાં આવે છે, ઉદાહરણ તરીકે, ઘણીવાર મેનુમાં ચોખા અથવા સોજી પોરીજ શામેલ કરતું નથી, કારણ કે આ વાનગીઓમાં એકદમ calંચી કેલરી સામગ્રી હોય છે.
સ્વસ્થ અને સક્રિય જીવનશૈલી

મોટર પ્રવૃત્તિ પર પ્રતિબંધ વજનમાં વધારો અને મેટાબોલિક ડિસઓર્ડરમાં ફાળો આપે છે, તેથી, પ્રકાર 2 ડાયાબિટીસની રોકથામ માટે, શારીરિક નિષ્ક્રિયતા સાથે વ્યવહાર કરવાની ભલામણ કરવામાં આવે છે. રક્ત ખાંડના સ્તરોને સ્વીકાર્ય મર્યાદામાં જાળવવા માટે, દરરોજ સરળ કસરતોનો સમૂહ કરવા, ઓછામાં ઓછા 40 મિનિટ ચાલવા, અને accessક્સેસિબલ રમતોમાં વ્યસ્ત રહેવું પૂરતું છે. ડાયાબિટીઝનું ઉત્તમ નિવારણ રમતો અથવા નોર્ડિક વ walkingકિંગ, રનિંગ, સ્વિમિંગ, ફિટનેસ, સાયકલિંગ હશે.
મોટર પ્રવૃત્તિમાં વધારો વજન ઘટાડવામાં ફાળો આપશે, જેનો અર્થ એ છે કે રોગના વિકાસમાં ફાળો આપતા વધુ એક પરિબળને બાકાત કરી શકાય છે. સૂવાનો સમય પહેલાં એક દૈનિક ચાલવા પણ, ચાલવા અથવા નિયમિત ચડતા સીડી તરફેણમાં વ્યક્તિગત અને જાહેર પરિવહનનો ઇનકાર, અને એલિવેટરમાં નહીં, શરીરને રોગના ભય સામે લડવામાં અને મદદ કરશે.
ટાઇપ -2 ડાયાબિટીઝના પ્રાથમિક નિવારણ માટે પ્રોગ્રામમાં વજન ઘટાડવાનો સમાવેશ કરવો જરૂરી છે, કારણ કે શરીરના વજનવાળા દર્દીઓ મુખ્ય જોખમ જૂથની રચના કરે છે. આહાર ઉપચાર અને શારીરિક પ્રવૃત્તિમાં વધારો કરવા ઉપરાંત, તંદુરસ્ત જીવનશૈલી જીવી જરૂરી છે. તે સાબિત થયું છે કે ધૂમ્રપાન અને આલ્કોહોલથી ડાયાબિટીઝ થવાની સંભાવના 60% વધે છે, જ્યારે ખરાબ ટેવો છોડી દેવાથી માત્ર અંત endસ્ત્રાવી પેથોલોજીનું જોખમ ઓછું થતું નથી, પરંતુ આરોગ્ય અને એકંદર સુખાકારીમાં પણ નોંધપાત્ર સુધારો થાય છે.
તબીબી નિયંત્રણ
પ્રકાર 2 ડાયાબિટીઝની રોકથામમાં એકંદર આરોગ્યની નિયમિત દેખરેખ શામેલ છે. ડાયાબિટીઝના દર્દીઓ અને જોખમે દર્દીઓએ દરરોજ તેમની બ્લડ શુગર તપાસવી જોઇએ અને બ્લડ પ્રેશર રીડિંગ લેવું જોઈએ. આ કરવા માટે, ઘરની ફાર્મસી - ગ્લુકોમીટર અને એક ટોનોમીટર માટે ખાસ ઉપકરણો ખરીદવાની ભલામણ કરવામાં આવે છે. જો સૂચકાંકો વધવાની દિશામાં બદલાય છે, તો તેનું કારણ શોધવા માટે જરૂરી છે. કદાચ આહારમાં કેટલીક ભૂલો, તણાવપૂર્ણ પરિસ્થિતિઓ અને અન્ય ઉશ્કેરણીજનક પરિબળો હતા. જો સૂચકાંકો નોંધપાત્ર રીતે ઓળંગી ગયા હોય, તો તમારે તાત્કાલિક તબીબી સહાય લેવી જોઈએ.
ડાયાબિટીઝની ગૌણ નિવારણ એ પહેલાથી જ રોગની પ્રગતિ અને શક્ય ગૂંચવણોને અટકાવવાનું લક્ષ્ય છે. તેનો ઉપયોગ રોગના પ્રારંભિક તબક્કામાં થાય છે અને તેમાં સુગર-લોઅરિંગ દવાઓ, મલ્ટિવિટામિન સંકુલના નાના ડોઝ અને લિપિડ ચયાપચયને સામાન્ય બનાવવાના પગલાંનો સમાવેશ થાય છે. બધી નિમણૂકો ઉપસ્થિત ચિકિત્સક દ્વારા કરવામાં આવે છે, ડાયાબિટીસના અદ્યતન સ્વરૂપોની ખતરનાક ગૂંચવણો ટાળવા માટે દર્દીએ કાળજીપૂર્વક બધી ભલામણોનું પાલન કરવું જોઈએ.
ડાયાબિટીઝની ગૂંચવણોથી બચાવ

ડાયાબિટીઝ મેલીટસ તેના પરિણામો માટે જોખમી છે. તીવ્ર ગૂંચવણો સડો ઉત્પાદનો (કેટોન બ bodiesડીઝ, લેક્ટિક એસિડ) સાથે શરીરના નશોની પૃષ્ઠભૂમિ સામે કોમાના વિકાસ તરફ દોરી શકે છે. ઇન્સ્યુલિન પર દર્દીઓ અથવા હાઈપોગ્લાયકેમિક એજન્ટો લેતા હાયપોગ્લાયકેમિઆ થવાનું જોખમ રહે છે. આ સ્થિતિમાં, બ્લડ પ્રેશરમાં ઘટાડો સાથે બ્લડ સુગરમાં તીવ્ર ઘટાડો થાય છે. જો કોઈ વ્યક્તિને તુરંત ક્વોલિફાઇડ તબીબી સંભાળ આપવામાં આવતી નથી, તો તે ચેતના ગુમાવે છે અને કોમામાં આવે છે. જો ડાયાબિટીસના દર્દીઓ તાત્કાલિક રીતે ગ્લુકોઝ સોલ્યુશનનું સંચાલન ન કરે, તો સેરેબ્રલ એડીમા અનુગામી મૃત્યુ સાથે થઈ શકે છે.
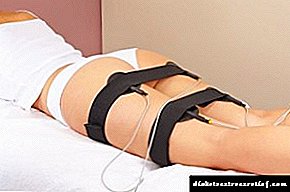
પાછળથી જટિલતાઓને ધીરે ધીરે વિકસિત થાય છે, રોગની શરૂઆતના 10-20 વર્ષ પછી. આ કિસ્સામાં, મહત્વપૂર્ણ આંતરિક અવયવો (યકૃત, કિડની, હૃદય, મગજ), નર્વસ સિસ્ટમ અને દ્રષ્ટિના અંગો પીડાય છે. ડાયાબિટીક રેટિનોપેથી સૌથી સામાન્ય ગૂંચવણ છે, તેની સાથે રેટિનાને નુકસાન થાય છે અને દ્રષ્ટિની ખોટ થાય છે. વ્યાપક પ્રમાણમાં બીજા સ્થાને છે "ડાયાબિટીક પગ". આ એક ગૂંચવણ છે જેમાં પગ અને નીચલા પગમાં બિન-હીલિંગ અલ્સર રચાય છે, જે આખરે પેશીઓ નેક્રોસિસ તરફ દોરી જાય છે. જો પરિસ્થિતિ સેપ્સિસ અથવા ગેંગ્રેન દ્વારા જટીલ હોય, તો દર્દીએ અંગ કા ampવો પડે છે.
દર છ મહિનામાં એકવાર આંખના નિષ્ણાંતની મુલાકાત લેવી જરૂરી છે જે ફંડસની તપાસ કરે છે અને તે નક્કી કરે છે કે ઇન્ટ્રાઓક્યુલર પ્રેશર વધે છે કે નહીં. જો ત્યાં ખલેલકારક લક્ષણો છે - અસ્પષ્ટ દ્રષ્ટિ, આંખો સામે ફ્લાય્સનો દેખાવ, આંખની કીકીમાં દબાણની લાગણી, માથાનો દુખાવો - નેત્રરોગવિજ્ .ાનીની મુલાકાત મોકૂફ રાખવી જોઈએ નહીં.
નિવારક પગલાં

હૃદયરોગની બિમારીને રોકવા માટેના નિવારક પગલાં મોટર પ્રવૃત્તિમાં વધારો, ધૂમ્રપાન અને દારૂ પીવાનું છોડવું, વજન નિયંત્રણ, યોગ્ય અને સંતુલિત પોષણ છે.
ડાયાબિટીક નેફ્રોપથીને ટાળવા માટે, તંદુરસ્ત જીવનશૈલી ઉપરાંત સુગરના સ્તરને માપવા ઉપરાંત, બ્લડ પ્રેશર અને બ્લડ લિપિડ્સનું નિયમિત નિરીક્ષણ કરવું જરૂરી છે. કયા લક્ષણો ચેતવવા જોઈએ? ચહેરા પર એડીમાનો દેખાવ અને નીચલા હાથપગ, દબાણમાં વધારો, ખૂજલીવાળું ત્વચા, auseબકા, ભૂખનો અભાવ, શરીરનો નશો સૂચવે છે, તે કિડનીને નુકસાન સૂચવી શકે છે. આ કિસ્સામાં, તમારે તાત્કાલિક નેફ્રોલોજિસ્ટની સલાહ લેવી જોઈએ.
દબાણમાં કૂદકા, એડીમાનો દેખાવ, હાથપગમાં ઉત્તેજના ગુમાવવી, માથાનો દુખાવો ડાયાબિટીઝ મેલિટસમાં વેસ્ક્યુલર નુકસાન સૂચવી શકે છે. આ કિસ્સામાં, વધારાની પરીક્ષા કરવી અને વેસ્ક્યુલર દિવાલો, નીચું કોલેસ્ટ્રોલ, લોહીના ગંઠાવાનું જોખમ ઘટાડે છે તેવી દવાઓ અને એથેરોસ્ક્લેરોસિસના વિકાસને રોકતી અન્ય દવાઓ માટે દવાઓ લેવી જરૂરી છે.
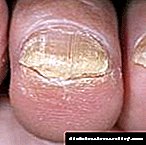
ડાયાબિટીસના પગની રોકથામમાં આરામદાયક પગરખાં પહેરવા, પગની સંપૂર્ણ સંભાળ લેવી, અને તમારા અંગોને શક્ય ઇજાઓથી બચાવવા શામેલ છે. નજીવા નુકસાન પણ ન-હીલિંગ અલ્સરમાં ફેરવી શકે છે, કારણ કે ડાયાબિટીઝના કિસ્સામાં કોઈ પણ ઘા નબળી અને ધીરે ધીરે મટાડે છે.
નીચલા હાથપગની ચામડી ખાસ કરીને નબળા હોય છે, કારણ કે ચુસ્ત અથવા અસ્વસ્થતા પગરખાં પહેરતી વખતે તે નુકસાન થઈ શકે છે. પગ પરના કોઈપણ વસ્ત્રો વારંવાર અલ્સરનું કારણ બને છે, જે આખરે અંગ અને વિકલાંગતાના અંગોના વિચ્છેદન તરફ દોરી જાય છે. તેથી, કોઈપણ, નાના નુકસાન પણ (ઘર્ષણ, સ્ક્રેચમુદ્દે), ત્વચા પર લાલાશ એ એક ડ occasionક્ટરને મળવાનો અને ગંભીર ગૂંચવણોના વિકાસને રોકવા માટે નિવારક પગલાં લેવાનો પ્રસંગ છે.
ડાયાબિટીસ મેલીટસમાં આંખને નુકસાન, ડાયાબિટીક રેટિનોપેથીની સારવાર
 ડાયાબિટીઝમાં અંધત્વનું સૌથી સામાન્ય કારણ છે રેટિનોપેથી. તે બે પ્રકારનો છે:
ડાયાબિટીઝમાં અંધત્વનું સૌથી સામાન્ય કારણ છે રેટિનોપેથી. તે બે પ્રકારનો છે:
- 1 લી ડિગ્રીની રેટિનોપેથી. આંખના રેટિનાના જહાજોને નુકસાન - વાહિનીઓમાં રક્ત પરિભ્રમણની ક્ષતિ, તેમની દિવાલો પર એન્યુરિઝમ્સની રચના, રેટિના એડીમાનો વિકાસ.એડેમા રેટિનાના મધ્ય ભાગને સ્પર્શે તેવી સ્થિતિ સિવાય, દ્રષ્ટિ ખૂબ પીડાતી નથી.
- 2 જી ડિગ્રીની રેટિનોપેથી. નબળા પરિભ્રમણને વળતર આપવા માટે નવી રક્ત વાહિનીઓનો ફેલાવો. નવી વાહિનીઓ નબળાઇ અને સૂક્ષ્મતા દ્વારા વર્ગીકૃત થયેલ છે, પરિણામે તેઓ વારંવાર ભંગાણ અને હેમરેજ થાય છે. અરે, આ અવારનવાર રેટિના ટુકડી અને દ્રષ્ટિની સંપૂર્ણ ખોટનું કારણ બને છે.
સમયસર ઉપચારની શરૂઆત સાથે, અંધત્વ થવાનું જોખમ નેવું ટકા ઘટાડી શકાય છે, તેથી, દ્રષ્ટિની ક્ષતિ સાથે સંકળાયેલા કોઈપણ લક્ષણો કોઈ નિષ્ણાતની મુલાકાત માટેનો પ્રસંગ હોવો જોઈએ.
ડાયાબિટીક રેટિનોપેથી. સારવાર
 આ રોગની પ્રગતિ ટાળવાનો સલામત અને સૌથી અસરકારક રીત છે લેસર ફોટોકોએગ્યુલેશન. બીમનો ઉપયોગ કરીને ફંડસની રુધિરકેશિકાઓને મજબૂત કરવા બદલ આભાર, નવા નબળા વાહિનીઓની રચના બાકાત છે. પરિણામ હંમેશાં પ્રક્રિયાની સમયસરતા પર આધારિત છે.
આ રોગની પ્રગતિ ટાળવાનો સલામત અને સૌથી અસરકારક રીત છે લેસર ફોટોકોએગ્યુલેશન. બીમનો ઉપયોગ કરીને ફંડસની રુધિરકેશિકાઓને મજબૂત કરવા બદલ આભાર, નવા નબળા વાહિનીઓની રચના બાકાત છે. પરિણામ હંમેશાં પ્રક્રિયાની સમયસરતા પર આધારિત છે.
ડાયાબિટીક રેટિનોપેથી નિવારણ
ડાયાબિટીઝમાં આંખના રોગની રોકથામમાં નીચેનાનો સમાવેશ થાય છે:
- બ્લડ સુગર પર નિયંત્રણ (8 એમએમઓએલ / એલ કરતા વધુ નહીં).
- દબાણ નિયંત્રણ (130/80 કરતા વધુ નહીં).
- નેત્ર ચિકિત્સક દ્વારા નિયમિત પરીક્ષા.
- ધૂમ્રપાન બંધ
ડાયાબિટીક નેફ્રોપથીની રોકથામ અને ઉપચાર - ડાયાબિટીસમાં કિડનીના નુકસાનને કેવી રીતે ટાળવું?
 તે ગૂંચવણો જે કિડનીમાંથી ઉત્પન્ન થાય છે તે ખૂબ જોખમી છે. કારણ કે ગૂંચવણોનાં લક્ષણો લાંબા સમય સુધી દેખાતા નથી - અગવડતા અથવા પીડા થવી નહીં - જ્યાં સુધી પરિણામો ઉલટાવી શકાય નહીં.
તે ગૂંચવણો જે કિડનીમાંથી ઉત્પન્ન થાય છે તે ખૂબ જોખમી છે. કારણ કે ગૂંચવણોનાં લક્ષણો લાંબા સમય સુધી દેખાતા નથી - અગવડતા અથવા પીડા થવી નહીં - જ્યાં સુધી પરિણામો ઉલટાવી શકાય નહીં.
ડાયાબિટીક નેફ્રોપથીના ચિન્હો તેના વિવિધ તબક્કે:
- માઇક્રોઆલ્બ્યુમિન્યુરિયા: અગવડતા અને કોઈપણ લક્ષણોનો અભાવ.
- પ્રોટીન્યુરિયા: આંખો હેઠળ સોજો અને પગની સોજો, હાયપરટેન્શન અને એનિમિયાનો વિકાસ.
- રેનલ નિષ્ફળતા: નશોના ચિન્હો (omલટી અને ઉબકા, ત્વચા પર ખંજવાળનો દેખાવ).
સરળ શબ્દોમાં કહીએ તો, રોગનો તબક્કો ખૂબ ગંભીર ન થાય ત્યાં સુધી કિડની “મૌન” હોય છે.
ડાયાબિટીક નેફ્રોપથી સારવાર
 માઇક્રોઆલ્બ્યુમિન્યુરિયા સાથે: ડાયાબિટીસ વળતર, ચરબી ચયાપચયની વિકાર દૂર, ડ્રગ થેરાપી.
માઇક્રોઆલ્બ્યુમિન્યુરિયા સાથે: ડાયાબિટીસ વળતર, ચરબી ચયાપચયની વિકાર દૂર, ડ્રગ થેરાપી.- પ્રોટીન્યુરિયા સાથે: રેનલ ડાયેટ, મીઠું પ્રતિબંધ (હાયપરટેન્શન સાથે), ડાયાબિટીસ, ડ્રગ થેરેપી અથવા ઇન્સ્યુલિન ઉપચારની પ્રથમ બિનઅસરકારકતા માટે વળતર.
- રેનલ નિષ્ફળતા સાથે: ડાયાબિટીસ માટે વળતર, તબીબી દેખરેખ (નેફ્રોલોજિસ્ટ / એન્ડોક્રિનોલોજિસ્ટ), આહાર અને બ્લડ પ્રેશરનું નિયંત્રણ, ડ્રગ થેરાપી, ઝેર દૂર કરવા અને રેનલ એનિમિયાની સારવાર, હિમોડિઆલિસિસ (ક્રિએટિનાઇન 600-700 એમએમઓએલ / એલ સાથે).
ડાયાબિટીઝ અને હૃદય: ડાયાબિટીઝ સાથે કોરોનરી રોગ
 ડાયાબિટીઝ સાથે, કોરોનરી રોગ થવાનું જોખમ લગભગ પાંચ ગણો વધે છે. આ ગૂંચવણ ડાયાબિટીસના કોર્સની તીવ્રતા કરતા સમયગાળા પર વધુ આધાર રાખે છે, અને ઘણી વખત તે લક્ષણો વગર આગળ વધે છે. આપેલ છે કે ડાયાબિટીસ પોતે હૃદય માટેના ઘણા જોખમી પરિબળોને જોડે છે, પગલાં સમયસર અને સક્રિય રીતે લેવા જોઈએ.
ડાયાબિટીઝ સાથે, કોરોનરી રોગ થવાનું જોખમ લગભગ પાંચ ગણો વધે છે. આ ગૂંચવણ ડાયાબિટીસના કોર્સની તીવ્રતા કરતા સમયગાળા પર વધુ આધાર રાખે છે, અને ઘણી વખત તે લક્ષણો વગર આગળ વધે છે. આપેલ છે કે ડાયાબિટીસ પોતે હૃદય માટેના ઘણા જોખમી પરિબળોને જોડે છે, પગલાં સમયસર અને સક્રિય રીતે લેવા જોઈએ.
ડાયાબિટીઝમાં કોરોનરી રોગની રોકથામમાં નીચેનાનો સમાવેશ થાય છે:
 વજન નિયંત્રણ (ઘટાડો).
વજન નિયંત્રણ (ઘટાડો).- શારીરિક પ્રવૃત્તિનો ડોઝ કરવો.
- મોટર પ્રવૃત્તિમાં વધારો.
- ધૂમ્રપાનનો સંપૂર્ણ સમાપ્તિ.
- કડક આહાર.
સારવારની વાત કરીએ તો, તેનો આધાર સામાન્ય શ્રેણીની અંદર ગ્લુકોઝનું સ્તર જાળવી રાખ્યું છે, સ્વીકૃત ધોરણ, ઇન્સ્યુલિન અથવા હાયપોગ્લાયકેમિક દવાઓ, એન્ટિહાઇપરટેન્સિવ અને એન્ટીકોએગ્યુલેન્ટ ઉપચાર વગેરેના દબાણને ઘટાડે છે.
ડાયાબિટીસ મેલીટસમાં વેસ્ક્યુલર નુકસાન - ડાયાબિટીસ એન્જીયોપથીની રોકથામ અને સારવાર
 ડાયાબિટીઝનો સમયગાળો, (સાબિત હકીકત) વેસ્ક્યુલર નુકસાનનું જોખમ વધારે છે.
ડાયાબિટીઝનો સમયગાળો, (સાબિત હકીકત) વેસ્ક્યુલર નુકસાનનું જોખમ વધારે છે.
એન્જીયોપથી માટેના જોખમનાં પરિબળો બની:
- ઉચ્ચ દબાણ.
- સખત આહાર અને શારીરિક પ્રવૃત્તિનો અભાવ.
- ધૂમ્રપાન.
મોટેભાગે, ડાયાબિટીસ સાથે, એથરોસ્ક્લેરોસિસ વિકસે છે, રક્ત વાહિનીઓની દિવાલોમાં કોલેસ્ટરોલના સંચયને કારણે. કોલેસ્ટરોલ તકતીઓ, બદલામાં, હૃદયના સ્નાયુમાં ઓક્સિજનનો માર્ગ અવરોધિત કરે છે. અને કોલેસ્ટરોલ તકતીને અલગ કરવાથી, લોહી ગંઠાઈ જાય છે, જે પાછળથી સ્ટ્રોક અને ગેંગ્રેનનું કારણ બની શકે છે.
ડાયાબિટીઝમાં વેસ્ક્યુલર નુકસાનના લક્ષણો:
 અસ્પષ્ટ દ્રષ્ટિ અને આંખો પહેલાં ઉડે છે.
અસ્પષ્ટ દ્રષ્ટિ અને આંખો પહેલાં ઉડે છે.- ચહેરો, અંગોની સોજો.
- પગ પર અલ્સર.
- અંગની સંવેદનશીલતા ગુમાવવી.
- નીચલા અંગો અને લંગડામાં દુખાવો.
- પેશાબની ફોમિંગ / ગંદકી.
- દબાણમાં વધારો.
- છાતીમાં દુખાવો.
ડાયાબિટીક એન્જીયોપથી વિવિધ રીતે થાય છે: કેટલાકમાં - ઘણાં વર્ષોથી, અન્યમાં - ખૂબ ઝડપથી. તે બધા ડાયાબિટીઝના કોર્સની પ્રકૃતિ પર આધારિત છે.
ડાયાબિટીક એન્જીયોપથી સારવાર
 ડાયાબિટીસમાં વેસ્ક્યુલર નુકસાનના કિસ્સામાં, સારવારમાં બ્લડ પ્રેશર અને બ્લડ શુગરનું નિરીક્ષણ કરવું શામેલ છે,પરેજી પાળવી, ડ્રગ થેરેપી (ઇન્સ્યુલિન, વગેરે), કોલેસ્ટરોલ ઘટાડવુંલોહી ગંઠાવાનું અવરોધકો અલ્સરની સર્જિકલ સારવાર જો ઉપલબ્ધ હોય.
ડાયાબિટીસમાં વેસ્ક્યુલર નુકસાનના કિસ્સામાં, સારવારમાં બ્લડ પ્રેશર અને બ્લડ શુગરનું નિરીક્ષણ કરવું શામેલ છે,પરેજી પાળવી, ડ્રગ થેરેપી (ઇન્સ્યુલિન, વગેરે), કોલેસ્ટરોલ ઘટાડવુંલોહી ગંઠાવાનું અવરોધકો અલ્સરની સર્જિકલ સારવાર જો ઉપલબ્ધ હોય.
ડાયાબિટીઝમાં વેસ્ક્યુલર નુકસાનની રોકથામ
- યોગ્ય જીવનશૈલીમાં સંક્રમણ (ધૂમ્રપાન બંધ, કસરત, આહાર, વગેરે).
- અલ્સેરેશન માટે પગની સંપૂર્ણ તપાસ, અતિશય શુષ્ક ત્વચા માટે ખાસ સાધનોનો ઉપયોગ, ત્વચાની ઇજાને રોકવા.
- ગ્લુકોઝ અને દબાણનું નિરીક્ષણ.
- એક કઠોર આહાર - ચરબીનો ઇનકાર, ખારાશમાં ઘટાડો, સામાન્ય વજનની જાળવણી.
- રક્ત ગંઠાઇ જવાથી (એસ્પિરિન) ની રોકથામ.
- દરરોજ ઓછામાં ઓછું 50 મિનિટ ચાલવું અને આરામદાયક પગરખાં પહેરીને.
ડાયાબિટીક પગ, ડાયાબિટીક ન્યુરોપથી - કેવી રીતે ડાયાબિટીસના પગને બચાવવા?
 ડાયાબિટીઝની સૌથી ભયાનક અસરોમાંની એક ડાયાબિટીસ પગ છે. જ્યારે રોગ અને લોહીમાં ગ્લુકોઝ નિયંત્રણ અપૂરતું હોય ત્યારે રોગ વિકસે છે. આ શબ્દ પગના મૂળમાં પેથોલોજીકલ ફેરફારોના સંકુલને સૂચવે છે, જે ગેંગ્રેન તરફ દોરી શકે છે અને પરિણામે, અંગના સંપૂર્ણ નુકસાન તરફ દોરી જાય છે.
ડાયાબિટીઝની સૌથી ભયાનક અસરોમાંની એક ડાયાબિટીસ પગ છે. જ્યારે રોગ અને લોહીમાં ગ્લુકોઝ નિયંત્રણ અપૂરતું હોય ત્યારે રોગ વિકસે છે. આ શબ્દ પગના મૂળમાં પેથોલોજીકલ ફેરફારોના સંકુલને સૂચવે છે, જે ગેંગ્રેન તરફ દોરી શકે છે અને પરિણામે, અંગના સંપૂર્ણ નુકસાન તરફ દોરી જાય છે.
ડાયાબિટીક પગનો પ્રકાર હાથપગના જહાજો / ચેતાને નુકસાનની ડિગ્રી પર આધારિત છે:
- ન્યુરોપેથિક:પગના હાડકાં, ખરબચડા પગ, સનસનાટીભર્યા નુકસાન, શુષ્કતા / ત્વચાની છાલ, પરસેવો ઘટાડો.
- ઇસ્કેમિક:પગમાં સોજો, લંગડાપણું અને પગમાં દુખાવો, ફોલ્લાઓ, ત્વચા રંગદ્રવ્ય.
ડાયાબિટીક પગના જોખમના પરિબળો
આ રોગ દરેક દર્દીમાં ડાયાબિટીઝની ગૂંચવણ હોઈ શકે છે, પરંતુ સૌથી વધુ જોખમ નીચેના પરિબળો સાથે વિકસે છે:
 રક્ત વાહિની રોગ.
રક્ત વાહિની રોગ.- બહિષ્કાર અથવા અલ્સર પહેલાનાં અંગો
- દારૂ / નિકોટિન દુરુપયોગ.
- કોલેસ્ટરોલ અને દબાણમાં વધારો.
- દ્રષ્ટિની ક્ષતિ.
ડાયાબિટીક પગની સારવાર રોગની અવગણના અને ચોક્કસ ક્લિનિકની ક્ષમતાઓ પર આધારિત છે. તેમાં આહાર સાથે જોડાણમાં ડ્રગ થેરેપી, અંગો ઉતારવું (ઓર્થોપેડિક જૂતા, વધુ આરામ - ઓછો તાણ), સંકેતો અનુસાર સર્જિકલ સારવાર, અલ્સરની સારવારનો સમાવેશ થાય છે.
ડાયાબિટીક પગ પ્રોફીલેક્સીસ
 ડાયાબિટીઝના આ પરિણામને રોકવાનાં પગલામાં પગની સંભાળ માટેના નિયમોનો સમૂહ શામેલ છે:
ડાયાબિટીઝના આ પરિણામને રોકવાનાં પગલામાં પગની સંભાળ માટેના નિયમોનો સમૂહ શામેલ છે:
- ફક્ત આરામદાયક પગરખાં પહેરીનેજે લોહીના મુક્ત પરિભ્રમણમાં દખલ કરતું નથી.
- રફનેસ, સીમ્સનો અભાવઅને જૂતાની આંતરિક સપાટી (ઇન્સોલ) પરની અન્ય વિગતો.
- કાળજીપૂર્વક નખની સંભાળ (સુન્નત આવકારદાયક નથી - તેના ખૂણાઓને પીસ્યા વિના નખ ફાઇલ કરવી વધુ સારું છે).
- પગ રક્ષણ - પગને ઇજા પહોંચાડી શકે તેવા રમતોનો ઇનકાર, ફક્ત પગરખાંમાં ચાલવું, ક્રીમ સાથે પગને નર આર્દ્રિત કરવું વગેરે.
તે યાદ રાખવું જોઈએ કે પગના નરમ પેશીઓને થોડી અદ્રશ્ય ઇજા પણ અલ્સરના વિકાસમાં ફાળો આપી શકે છે. તેથી કોઈપણ લાલાશ અથવા ચાંદા માટે, નિષ્ણાતનો સંપર્ક કરો.
ડાયાબિટીઝની ગૂંચવણો
આ રોગથી પીડાતા લોકોમાં, શરીરમાં મેટાબોલિક પ્રક્રિયાઓ ખલેલ પહોંચાડે છે: આ રોગ વ્યક્તિને લોહી, આહાર અને શારીરિક પ્રવૃત્તિમાં ગ્લુકોઝના સ્તરની કાળજીપૂર્વક દેખરેખ રાખવા દબાણ કરે છે. ઉપરાંત, ડાયાબિટીઝના દર્દીઓએ ગ્લાયકેટેડ હિમોગ્લોબિન (સામાન્ય - 8% ની નીચે) અને ઇન્સ્યુલિન (4-6.6 એમએમઓએલ / એલ) ની સતત દેખરેખ રાખવી જોઈએ. આ સંખ્યાઓનું નિરીક્ષણ દર્દીને તીવ્ર અને ક્રોનિક ગૂંચવણોના દેખાવને ટાળવા માટે પરવાનગી આપે છે.

જટિલતાઓને
ડાયાબિટીઝના દર્દીઓની સ્થિતિ બગડવાના કયા કારણો છે? હકીકત એ છે કે આ રોગ સાથે, ગ્લુકોઝ લોહીમાં રહે છે અને શરીરની પેશીઓને જરૂરી energyર્જા પ્રદાન કરતું નથી, અને વાસણોમાં તેની સતત વધતી સાંદ્રતા સાથે, તેમની દિવાલો અને આંતરિક અવયવોનો નાશ થાય છે. આ રીતે ક્રોનિક ગૂંચવણો વિકસે છે. ઘટનામાં કે જ્યારે ઇન્સ્યુલિનની તીવ્ર ઉણપ છે, આ તીવ્ર ગૂંચવણોના દેખાવને ધમકી આપે છે જે માનવ જીવન માટે જોખમી છે.
રોગના પ્રથમ પ્રકારમાં ઇન્સ્યુલિનની ઉણપ જોવા મળે છે, તેથી, શરીરમાં ફરી ભરવા માટે ઇન્જેક્શન જરૂરી છે. જો દર્દી વ્યવસ્થિત રીતે આ પ્રક્રિયા કરતું નથી, તો આરોગ્યનું બગાડ ખૂબ ઝડપથી વિકસે છે અને માનવ જીવનમાં ઘટાડો તરફ દોરી જાય છે.
બીજા પ્રકારનાં ડાયાબિટીઝ મેલીટસમાં, ગૂંચવણોનું કારણ એ છે કે કોષો ઇન્સ્યુલિનને "ઓળખી શકતા નથી", જે ઈન્જેક્શનના સ્વરૂપમાં આપવામાં આવે છે, અને તેથી દર્દીને ચયાપચયને સામાન્ય બનાવવા માટે દવાઓ લેવાની જરૂર છે. ડ્રગ થેરેપીનો ઇનકાર પણ શક્ય જટિલતાઓને નજીક લાવે છે અને માનવ સ્વાસ્થ્યની સ્થિતિને નોંધપાત્ર રીતે ખરાબ કરે છે.
હાઈપોગ્લાયકેમિઆ
હાઈપોગ્લાયસીમિયા એ ડાયાબિટીસ મેલિટસની સૌથી તીવ્ર ગૂંચવણોમાંની એક છે, જેમાં વ્યક્તિને તાત્કાલિક તબીબી સહાયની જરૂર હોય છે. જ્યારે શરીરમાં ખાંડનું સ્તર ઓછું થાય છે, ત્યારે ડાયાબિટીસ નીચેના લક્ષણો અનુભવવાનું શરૂ કરે છે: નબળાઇ, તેના હાથમાં ધ્રૂજતા, તેના માથામાં ચક્કર આવવા લાગે છે, પરસેવો થાય છે, તેના હોઠ સુન્ન થઈ જાય છે, તેની ત્વચા નિસ્તેજ થઈ જાય છે. આ કિસ્સામાં, તમારે ગ્લુકોઝની ઉણપને પૂર્ણ કરવાની જરૂર છે, નહીં તો કોઈ વ્યક્તિ હાઈપોગ્લાયકેમિક કોમાની સ્થિતિમાં પ્રવેશ કરી શકે છે. જો દર્દીની હોશ ઉડી ગઈ હોય, આકૃતિઓ શરૂ થઈ ગઈ હોય, તો એમ્બ્યુલન્સ ટીમને ક callલ કરવો, અથવા કોઈ તબીબી વ્યવસાયી શોધવા માટે, જે દર્દીને ઇંજેકશન 40% ગ્લુકોઝ સોલ્યુશનના ઇંજેકશનથી ઇંજેકશન આપશે, તે શોધવાનું ખૂબ જ મહત્વપૂર્ણ છે. સમયસર સહાય પૂરી પાડવામાં નિષ્ફળતા, મૃત્યુ સહિતના ઉલટાવી શકાય તેવા પરિણામો તરફ દોરી શકે છે.
હાઈપોગ્લાયકેમિઆથી પીડિત વ્યક્તિને તાત્કાલિક હોસ્પિટલમાં દાખલ કરવાને આધિન છે, તબીબી સ્ટાફ દ્વારા સતત દેખરેખની જરૂર છે.
હાયપરગ્લાયકેમિઆ
આ નામ અનેક ખતરનાક ગૂંચવણોનો સંદર્ભ આપે છે, જેમાં કેટોસિડોસિસ, હાયપરerસ્મોલર અને લેક્ટિક એસિડosisસિસ કોમા શામેલ છે. આમાંના સૌથી સામાન્ય કેટોએસિડોસિસ છે, જેમાં કોષોમાં પ્રવેશ્યા વિના ગ્લુકોઝ લોહીમાં વધારે પ્રમાણમાં એકઠા થાય છે. કિડની લોહીમાંથી વધુની ખાંડ દૂર કરવાનો પ્રયાસ કરે છે, તેની સાથે ઇલેક્ટ્રોલાઇટ્સ - સોડિયમ, ક્લોરાઇડ્સ વગેરેને દૂર કરે છે, જે તેમની સાથે પાણી વહન કરે છે. પરિણામે, શરીર નિર્જલીકૃત થાય છે, આંતરિક અવયવો લોહીના અભાવથી પીડાય છે. ઉપરાંત, કેટોએસિડોસિસ સાથે, એસિટોનની રચનાઓ વ્યક્તિના લોહીમાં રચાય છે, જે શ્વસનતંત્ર, જઠરાંત્રિય માર્ગને ખૂબ નુકસાન પહોંચાડે છે અને હૃદય અને મગજની કામગીરીને ખરાબ રીતે અસર કરે છે.
આ ગૂંચવણનાં લક્ષણો એ સતત ચાર શરતોની શ્રેણી છે:
- કીટોસિસ (પ્રારંભિક તબક્કો) સાથે, દર્દીને તરસની તીવ્ર લાગણી અનુભવે છે, તેની ભૂખ ઓછી થાય છે, સુસ્તી અને માથાનો દુખાવો દેખાય છે.
- કેટોએસિડોસિસની સ્થિતિ સાથે, વ્યક્તિ અસ્વસ્થ થાય છે, એસીટોનની ગંધ દેખાય છે, બ્લડ પ્રેશર અને હાર્ટ રેટમાં વધારો થાય છે.
- પ્રેકોમા - દર્દી નિંદ્રામાં જાય છે, વારંવાર ગેજિંગ થાય છે, શ્વાસ લેવાની લય ઝડપી બને છે, પેટની પપ્પલેશન ડાયાબિટીસમાં પીડાદાયક પ્રતિક્રિયાનું કારણ બને છે.
- કોમા-મેન ચેતના ગુમાવે છે, ત્વચા નિસ્તેજ થઈ જાય છે, શ્વાસ વારંવાર આવે છે, અવાજ સાથે, હવામાં એસિટોનની ગંધ સરળતાથી અનુભવાય છે.
આ સ્થિતિમાં, "એમ્બ્યુલન્સ" કહેવું તાકીદનું છે. વધુ ઉપચારાત્મક પ્રક્રિયાઓ સઘન સંભાળ એકમમાં થાય છે અને આયનો સાથે સંતૃપ્ત વિશેષ દવાઓ અને નસોના ઉકેલોની રજૂઆત કરે છે.
ડાયાબિટીઝની અંતમાં ગૂંચવણો
તીવ્ર ઉપરાંત, આ રોગની ગૂંચવણો પણ છે જે લાંબા સમય સુધી વિકાસ પામે છે: તેમાં રેટિનોપેથી, નેફ્રોપથી, એથરોસ્ક્લેરોસિસ, નીચલા હાથપગના મેક્રોઆંગોપિયોપી વગેરેનો સમાવેશ થાય છે. ડાયાબિટીસ મેલીટસની લાંબી ગૂંચવણો દર્દીના જીવનની ગુણવત્તાને વધુ ખરાબ કરે છે, સંખ્યાબંધ વધારાની સમસ્યાઓ અને મુશ્કેલીઓ લાવે છે. તે નિયમ તરીકે, ઘણા દાયકાના અનુભવવાળા ડાયાબિટીસ દર્દીઓમાં થાય છે. તેમના નિર્માણનું કારણ માનવ રક્તમાં ગ્લુકોઝનું સતત એલિવેટેડ સ્તર છે.
અંતમાં તબક્કે ડાયાબિટીસ મેલિટસની ગૂંચવણોના નિદાન માટે ડોકટરોની સહાય અને દેખરેખની જરૂર પડે છે - વિવિધ ક્ષેત્રોના નિષ્ણાતો: ચિકિત્સકો, એન્ડોક્રિનોલોજિસ્ટ્સ, નેત્ર ચિકિત્સકો, નેફ્રોલોજિસ્ટ્સ, વગેરે.
દ્રષ્ટિની ક્ષતિ
રેટિનોપેથી એ આ રોગની સૌથી સામાન્ય ગૂંચવણો છે. આ ગૂંચવણ જોખમી છે કારણ કે તેના વિકાસની પ્રક્રિયામાં વ્યક્તિ સંપૂર્ણપણે તેની દૃષ્ટિ ગુમાવી શકે છે. રેટિનામાં વધુ ગ્લુકોઝ વાસોકોન્સ્ટ્રિક્શનનું કારણ બને છે. આંખના શેલને oxygenક્સિજન સપ્લાયની જરૂર હોય છે, તેમાં ક્ષાર અને લિપિડ્સ જમા થવા લાગે છે, તે જગ્યાએ, નિયમ પ્રમાણે, સીલ ઉદભવે છે. સમયસર તબીબી સહાય પ્રાપ્ત કરવામાં નિષ્ફળતા, રેટિના ટુકડીનું જોખમ .ભી કરે છે, જે અંધત્વ તરફ દોરી શકે છે.
વિકારોની લક્ષણવિજ્ologyાન નીચે મુજબ છે: દર્દીની દ્રષ્ટિ બગડે છે, તેના ક્ષેત્રોમાં ઘટાડો થઈ રહ્યો છે. ડાયાબિટીઝના દર્દીએ તેની દ્રષ્ટિની સ્થિતિની કાળજીપૂર્વક દેખરેખ રાખવી જોઈએ, નેત્ર ચિકિત્સક દ્વારા અવલોકન કરવું જોઈએ અને તેની ભલામણોનું પાલન કરવું જોઈએ.

ડાયાબિટીક નેફ્રોપથી
આ પ્રકારની ગૂંચવણ ઘણી વાર ડાયાબિટીઝવાળા દર્દીઓમાં જોવા મળે છે (તમામ કિસ્સાઓમાં 3/4 સુધી) આ રોગ સાથે, કિડનીઓ તેમના કાર્યને સામાન્ય રીતે કરવાનું બંધ કરે છે, પરિણામે લોહી નબળી રીતે સાફ થાય છે, તેમાં હાનિકારક ઝેરી પદાર્થો એકઠા થાય છે. દર્દીનું બ્લડ પ્રેશર વધે છે, સોજો દેખાય છે, ઉબકા અને vલટી થઈ શકે છે. ડાયાબિટીક નેફ્રોપથીનું સૌથી ખતરનાક પરિણામ મૂત્રપિંડની નિષ્ફળતા હોઈ શકે છે, જ્યારે કિડની એકદમ કાર્ય કરવાનું બંધ કરે છે, અને વ્યક્તિને સતત ડાયાલીસીસ પ્રક્રિયા અથવા અંગ પ્રત્યારોપણની જરૂર હોય છે.
અદ્યતન કેસોમાં ડાયાબિટીઝ નેફ્રોપથી સાથે સંકળાયેલ ડાયાબિટીઝની ગૂંચવણોની સારવાર એકદમ ખર્ચાળ અને પીડાદાયક છે, કારણ કે તેને ફરજિયાત સર્જિકલ હસ્તક્ષેપની જરૂર પડે છે. દર્દીઓએ કિડનીની કામગીરીની સ્થિતિનું નિરિક્ષણ કરવું આવશ્યક છે, જેમાં સંખ્યાબંધ સરળ મેનિપ્યુલેશન્સ કરવામાં આવે છે:
- લોહીમાં ગ્લુકોઝ સૂચકાંકોનું સતત નિરીક્ષણ કરો, સારવારના કાર્યક્રમો ચલાવો,
- કિડનીની કામગીરીની તપાસ માટે નિયમિત રૂપે રક્તદાન કરો.
- બ્લડ પ્રેશરનું વ્યવસ્થિત માપન કરો.
જો તમને બ્લડ પ્રેશરમાં વધારો જોવા મળે છે, તો તે પછી ડ aક્ટરની સલાહ લેવી તાકીદે છે કે જે જરૂરી એન્ટિહિપરિટેન્સિવ દવા લખી આપે. જીવનશૈલીમાં પરિવર્તન, બ્લડ સુગર અને પ્રેશરનું નિયંત્રણ તમને આવી ગંભીર ગૂંચવણનો સામનો કરવાની મંજૂરી આપશે.

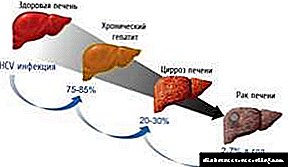
ડાયાબિટીસમાં એથરોસ્ક્લેરોસિસ
લોહીમાં ખાંડની સતત વધેલી સાંદ્રતા રક્ત વાહિનીઓની દિવાલોના વિનાશ તરફ દોરી જાય છે, તેમના વ્યાસના સાંકડા અને તકતીઓ દેખાય છે જે શરીરમાં સામાન્ય રક્ત પ્રવાહમાં દખલ કરે છે. દર્દીઓને સ્નાયુઓની નબળાઇ લાગે છે, તેઓ સોજો, શ્વાસ લેવાની તકલીફ, ઝડપી થાક, ચક્કર, માથાનો દુખાવો અને બ્લડ પ્રેશર વધે છે. એથરોસ્ક્લેરોસિસ એ રક્તવાહિની તંત્ર (હાર્ટ એટેક) ના રોગો તરફ દોરી જતા મુખ્ય કારણોમાંનું એક છે, જે જીવલેણ હોઈ શકે છે. મગજ પણ અપૂરતા રક્ત પુરવઠાથી પીડાય છે, જે સ્ટ્રોકથી ભરપૂર છે. આ સંદર્ભે, ડાયાબિટીસ માટે રક્ત કોલેસ્ટરોલને નિયંત્રિત કરવું ખૂબ જ મહત્વપૂર્ણ છે.
ડાયાબિટીઝ મેલિટસમાં એથરોસ્ક્લેરોસિસની સારવાર અત્યંત મુશ્કેલ છે અને ઉપચારાત્મક પગલાંના સંકુલને રજૂ કરે છે, તેથી, ડાયાબિટીસ મેલિટસની જટિલતાઓને રોકવા માટે, જેનો ઉલ્લેખ પહેલાં કરવામાં આવવો જોઈએ: રક્ત ગ્લુકોઝનું નિરીક્ષણ, બ્લડ પ્રેશરનું સતત માપન, મધ્યમ શારીરિક પ્રવૃત્તિ.

ડાયાબિટીક લોઅર લિંબની સમસ્યાઓ
પ્રકાર 1 અને પ્રકાર 2 રોગોથી પીડાતા દર્દીઓમાં ડાયાબિટીસ ન્યુરોપથી, ડાયાબિટીસ મેલીટસની પ્રારંભિક જટિલતા હોય છે જે નીચલા હાથપગના પેરિફેરલ ચેતાને અસર કરે છે. શરૂઆતમાં, તે પગમાં સમયાંતરે દુખાવો તરીકે પોતાને પ્રગટ કરે છે, પરંતુ તે પછી આ ઘટના કાયમી બને છે અને નોંધપાત્ર અગવડતા તરફ દોરી જાય છે. પગ મોટા ભાર અને વિકૃતિનો અનુભવ કરવાનું શરૂ કરે છે, વિવિધ વિસ્તારો પર અસમાન દબાણ થાય છે, જે મકાઈ, તિરાડો, અલ્સરના દેખાવ તરફ દોરી જાય છે. વિકૃત પગ પર વ્યવસ્થિત અસર સાથે અલ્સર થાય છે, અને તે ખતરનાક છે કારણ કે વિવિધ ચેપ તેના દ્વારા શરીરમાં પ્રવેશ કરે છે. અદ્યતન કેસોમાં, teસ્ટિઓમેલિટિસ થઈ શકે છે, તેમજ ગેંગ્રેઇનના સ્થાનિક અને સામાન્ય સ્વરૂપો, જે નીચલા હાથપગના વિચ્છેદન તરફ દોરી શકે છે.
અલ્સરની સારવાર, એક નિયમ તરીકે, અનુકૂળ રીતે આગળ વધે છે, એન્ટિબાયોટિક્સ સાથે મલમ લાગુ કરીને, બહારના દર્દીઓને આધારે આયોડિન અને તેજસ્વી લીલાનો સોલ્યુશન આવે છે.
નીચલા હાથપગ પર ડાયાબિટીઝની ગૂંચવણોનું નિવારણ એકદમ સરળ છે: તમારે દરરોજ પગની તપાસ કરવી, તમારા પગને ગરમ પાણીથી ધોવા અને ખાલી પગથી ચાલવાનું ટાળવું જરૂરી છે. આરામદાયક પગરખાં પહેરવાનું મહત્વપૂર્ણ છે કે જે પગના વિકૃતિ અને અતિશય યાંત્રિક તાણને બાકાત રાખશે.
ડાયાબિટીઝ માટે સારું પોષણ
ડાયાબિટીસના દર્દીઓ માટે એક મહત્વપૂર્ણ મુદ્દો એ છે કે, સંતુલિત આહારનું પાલન કરવું. દર્દીઓ માટે (દિવસમાં 5-6 વખત સુધી) વારંવાર ખોરાક લેવાનું સૂચવવામાં આવે છે, તે શાકભાજી, ફાઇબરયુક્ત ખોરાક (કઠોળ, વટાણા) લેવાનું સલાહ આપવામાં આવે છે.  ડાયાબિટીઝના દર્દીઓને ખાંડવાળા ઉત્પાદનો, કન્ફેક્શનરીનો વપરાશ ત્યજી દેવા વિનંતી છે. આજે, ખાંડના અવેજીઓની પૂરતી સંખ્યા છે - મધ, એસ્પાર્ટમ, સોડિયમ સાયક્લેમેટ, વગેરે. મીઠાના સેવનને મર્યાદિત કરવા, તાજા ફળો અને શાકભાજી (પરંતુ મીઠી નહીં!) નું સેવન વધારવું જરૂરી છે શરીરમાં જરૂરી વિટામિન્સ અને પોષક તત્વો મેળવવા માટે.
ડાયાબિટીઝના દર્દીઓને ખાંડવાળા ઉત્પાદનો, કન્ફેક્શનરીનો વપરાશ ત્યજી દેવા વિનંતી છે. આજે, ખાંડના અવેજીઓની પૂરતી સંખ્યા છે - મધ, એસ્પાર્ટમ, સોડિયમ સાયક્લેમેટ, વગેરે. મીઠાના સેવનને મર્યાદિત કરવા, તાજા ફળો અને શાકભાજી (પરંતુ મીઠી નહીં!) નું સેવન વધારવું જરૂરી છે શરીરમાં જરૂરી વિટામિન્સ અને પોષક તત્વો મેળવવા માટે.
જટિલતા પદ્ધતિ
ડાયાબિટીઝ મેલિટસમાં, ગ્લુકોઝનો તે ભાગ, જે શરીરના કોષોની કુલ સંખ્યાના 2/3 બનેલા એડિપોઝ અને સ્નાયુ પેશીઓના કોષોમાં પ્રવેશ કરવો જોઈએ, તે લોહીમાં રહે છે. ઝડપી ફેરફારો વિના ગ્લુકોઝના સ્તરમાં સતત વધારો સાથે, હાયપરerસ્મોલેરિટી (જ્યારે પ્રવાહી પેશીઓ છોડી દે છે અને લોહી સાથે જોડાય છે, આમ રક્ત વાહિનીઓ વહેતું કરે છે) ની શરતો બનાવવાની ક્ષમતા ધરાવે છે, તે આવા "પાતળા" રક્ત દ્વારા પૂરી પાડવામાં આવતી રક્ત વાહિનીઓ અને અવયવોની દિવાલોના વિનાશ અને નુકસાન તરફ દોરી જાય છે. આ કોર્સ સાથે, અંતમાં પરિણામ વિકસિત થાય છે. જો ઇન્સ્યુલિનમાં તીવ્ર અભાવ હોય, તો તીવ્ર ગૂંચવણોના વિકાસની પ્રક્રિયા શરૂ થાય છે. આવી જટિલતાઓને કટોકટી ઉપચારની જરૂર હોય છે, જેના વિના મૃત્યુનું જોખમ રહેલું છે.
પ્રકાર 1 ડાયાબિટીસના વિકાસ સાથે, શરીર પર્યાપ્ત ઇન્સ્યુલિન ઉત્પન્ન કરતું નથી. જો પરિણામી હોર્મોનની ઉણપ ઇન્જેક્શન દ્વારા સંતુલિત નથી, તો ગૂંચવણો ઝડપથી વિકસાવવાનું શરૂ કરે છે અને વ્યક્તિની આયુષ્ય નોંધપાત્ર રીતે ઘટાડે છે.
પ્રકાર 2 ડાયાબિટીસ મેલીટસ એ તેના કરતાં અલગ છે કે તેના પોતાના ઇન્સ્યુલિન શરીર દ્વારા બનાવવામાં આવે છે, પરંતુ કોષો તેનો પર્યાપ્ત પ્રતિક્રિયા આપી શકતા નથી. આવા કિસ્સાઓમાં, ટ tabletsબ્લેટ્સનો ઉપયોગ કરીને સારવાર હાથ ધરવામાં આવે છે જે પેશીઓના કોષોને અસર કરે છે, જાણે તેમને ઇન્સ્યુલિન તરફ ધ્યાન દોર્યું હોય, પરિણામે, દવા સક્રિય ન થાય ત્યાં સુધી ચયાપચય સામાન્ય થાય છે.
બીજા પ્રકારનાં ડાયાબિટીઝ મેલીટસની તીવ્ર ગૂંચવણો ઘણી વાર ઓછી વિકસે છે. મોટેભાગે એવું બને છે કે વ્યક્તિ આ કપટી રોગની હાજરી વિશે શીખી જાય છે વ્યાપકપણે જાણીતા લક્ષણો દ્વારા નહીં - તરસ અથવા વારંવાર રાત્રિના સમયે શૌચાલયની મુલાકાત લેવી (વધુ પાણીના વપરાશને લીધે), પરંતુ જ્યારે મોડી ગૂંચવણો વિકસવા લાગે છે.
ટાઇપ 2 ડાયાબિટીસ મેલીટસ એ પણ લાક્ષણિકતા ધરાવે છે કે શરીર ફક્ત તેના પોતાના સ્ત્રાવના ઇન્સ્યુલિન માટે સંવેદનશીલ નથી, જ્યારે હોર્મોનનું ઇન્જેક્શન ચયાપચયના સામાન્યકરણ તરફ દોરી જાય છે. તેથી, તે યાદ રાખવું યોગ્ય છે કે જો ખાંડ ઘટાડતી દવાઓ અને કોઈ વિશેષ આહાર 7 મિમીોલ / એલની અંદર ખાંડનું સ્તર જાળવી શકતું નથી, તો તે તમારા પોતાના જીવનકાળની અવધિમાં નોંધપાત્ર ઘટાડો કરવા કરતાં, ઇન્જેક્શનથી લગાવેલા ઇન્સ્યુલિનની જરૂરી માત્રા લેવાનું વધુ સારું છે. મામૂલી અવરોધ દ્વારા ગુણવત્તા. દેખીતી રીતે, આવી સારવાર ફક્ત એક સક્ષમ એન્ડોક્રિનોલોજિસ્ટ દ્વારા સૂચવવામાં આવી શકે છે, જે પ્રથમ ખાતરી કરશે કે આહારમાં ઇચ્છિત અસર થતી નથી, અને તેને અવગણવામાં આવશે નહીં.

તીવ્ર ગૂંચવણો
આ શબ્દ તે શરતોનું લક્ષણ છે જે લોહીમાં શર્કરાના સ્તરમાં તીવ્ર ઘટાડો અથવા વધારાના પરિણામે વિકસે છે. મૃત્યુ ટાળવા માટે, આવી પરિસ્થિતિઓને સમયસર દૂર કરવી જોઈએ. શરતી રૂપે તીવ્ર મુશ્કેલીઓ આમાં વહેંચાયેલી છે:
હાઈપોગ્લાયકેમિક કોમા - બ્લડ સુગરમાં ઘટાડો.
હાયપરગ્લાયકેમિક સ્થિતિ
ત્રણ પ્રકારની કોમા અને પૂર્વવર્તી પરિસ્થિતિઓને અહીં ઓળખવામાં આવે છે:
ગ્લુકોઝના સ્તરમાં વધારાની વચ્ચે ઉપર સૂચિબદ્ધ બધી તીવ્ર ગૂંચવણો વિકસે છે. સારવાર હોસ્પિટલમાં થાય છે, મોટેભાગે સઘન સંભાળ એકમ અને સઘન સંભાળ એકમમાં.
તે પ્રકાર 1 ડાયાબિટીઝની સૌથી સામાન્ય ગૂંચવણો છે. તે સામાન્ય રીતે વિકસે છે:
ડ doctorક્ટર દ્વારા સૂચવવામાં આવેલી સ્વ-રદ કરતી દવાઓ પછી,
ખાંડ ઘટાડતી ગોળીઓ અથવા ઇન્સ્યુલિનના ડોઝ વચ્ચે લાંબા સમય પછી, સામાન્ય રીતે omલટી અને auseબકા, તાવ, ભૂખનો અભાવ,
ક્રોનિક રોગ (કોઈપણ) ની વૃદ્ધિ સાથે,
ઇન્સ્યુલિનની અપૂરતી માત્રા,
તીવ્ર બળતરા રોગોનો વિકાસ, ખાસ કરીને જો તે ચેપી એજન્ટ દ્વારા થાય છે,
ખાંડ ઘટાડવાની દવાઓ લેવી અથવા અંતિમ સમાપ્તિ તારીખ પછી ઇન્સ્યુલિન સંચાલિત કરવું,
આંચકાના કિસ્સામાં (એન્ટિબાયોટિક લીધા પછી એલર્જી-એનાફિલેક્સિસ, લોહીની ખોટ, પ્રવાહીમાં ઘટાડો, સુક્ષ્મસજીવોના સામૂહિક સડોને લીધે),
કોઈપણ કામગીરી, ખાસ કરીને કટોકટી,
ઇન્સ્યુલિનની તીવ્ર ઉણપ સાથે, ગ્લુકોઝ કોશિકાઓમાં પ્રવેશી શકતું નથી અને લોહીમાં એકઠા થવાનું શરૂ કરે છે. આ energyર્જા ભૂખમરો તરફ દોરી જાય છે, જે પોતે શરીર માટે તણાવપૂર્ણ હોય છે. આવા તાણના જવાબમાં, લોહીમાં "સ્ટ્રેસ હોર્મોન્સ" (ગ્લુકોગન, કોર્ટિસોલ, એડ્રેનાલિન) નું પ્રકાશન શરૂ થાય છે. આમ, લોહીમાં ગ્લુકોઝનું પ્રમાણ પણ વધારે છે. લોહીના પ્રવાહી ભાગની માત્રા વધે છે. આ પરિસ્થિતિ એ હકીકતને કારણે છે કે ગ્લુકોઝ, જેમ કે અગાઉ જણાવ્યું છે, તે એક ઓસ્મોટિકલી સક્રિય પદાર્થ છે, તેથી તે લોહીના કોષોમાં રહેલા પાણીને ખેંચે છે.

લોહીમાં ગ્લુકોઝની સાંદ્રતામાં માત્રામાં વધારો થયા પછી પણ વધારો થાય છે, તેથી કિડનીઓ આ કાર્બોહાઇડ્રેટનું વિસર્જન કરવાનું શરૂ કરે છે. જો કે, તેઓ એવી રીતે ગોઠવવામાં આવ્યા છે કે, ગ્લુકોઝ સાથે, ઇલેક્ટ્રોલાઇટ્સ (કેલ્શિયમ, ફ્લોરિન, પોટેશિયમ, ક્લોરાઇડ્સ, સોડિયમ) પણ પેશાબમાં વિસર્જન થાય છે, જેમ તમે જાણો છો, બાદમાં પોતાને પાણી આકર્ષે છે. તેથી, શરીરને ડિહાઇડ્રેશનનો સામનો કરવો પડે છે, મગજ અને કિડની અપર્યાપ્ત રક્ત પુરવઠાથી પીડાય છે. ઓક્સિજનનો અભાવ શરીરને લેક્ટિક એસિડની વધતી રચના માટે સંકેત આપે છે, પરિણામે લોહીનું પી.એચ. એસિડિક બાજુ તરફ જવાનું શરૂ કરે છે.
આના સમાંતરમાં, શરીરને પોતાને withર્જા પ્રદાન કરવી આવશ્યક છે, ઘણાં ગ્લુકોઝ હોવા છતાં, તે કોષો સુધી પહોંચી શકતા નથી. તેથી, શરીર ચરબી ભંગ કરવાની પ્રક્રિયાને ચરબીયુક્ત પેશીઓમાં સક્રિય કરે છે. "ચરબી" energyર્જા સાથે કોષો પૂરા પાડવાના પરિણામોમાંનું એક એ છે કે લોહીમાં એસિટોન (કીટોન) રચનાઓનું મુક્ત થવું. બાદમાં લોહીને વધુ ઓક્સિડાઇઝ કરે છે, અને આંતરિક અવયવો પર પણ ઝેરી અસર કરે છે:
શ્વસનતંત્રમાં, શ્વસન વિકારનું કારણ બને છે,
જઠરાંત્રિય માર્ગ પર, અનિવાર્ય ઉલટી અને પીડા ઉશ્કેરે છે, જે પોતાને માં એપેન્ડિસાઈટિસના લક્ષણો જેવું લાગે છે,
હૃદય પર - લય ખલેલ,
મગજ પર - ચેતનાના હતાશાને ઉત્તેજિત કરવું.
કેટોએસિડોસિસ એ ચાર ક્રમિક તબક્કાના રૂપમાં મૂકે વર્તમાન દ્વારા વર્ગીકૃત થયેલ છે:
કેટોસિસ સુકા મ્યુકોસ મેમ્બ્રેન અને ત્વચા, તીવ્ર તરસ, સુસ્તી અને નબળાઇ વધે છે, માથાનો દુખાવો થાય છે, ભૂખ ઓછી થાય છે. પેશાબનું વિસર્જનનું પ્રમાણ વધે છે.
કેટોએસિડોસિસ. તે દર્દી પાસેથી એસિટોન વહન કરે છે, તે વિચલિત થઈ જાય છે, સ્થાનેથી પ્રતિક્રિયા આપે છે, શાબ્દિક રીતે "સફરમાં સૂઈ જાય છે." બ્લડ પ્રેશરના ટીપાં, ઉલટી, ટાકીકાર્ડિયા દેખાય છે. દૂર કરેલા પેશાબનું પ્રમાણ ઓછું થયું છે.
પ્રેકોમા. દર્દીને જાગવું ખૂબ મુશ્કેલ છે, જ્યારે તે ભૂરા-લાલ રંગના લોકોમાં વારંવાર ઉલટી કરે છે. Nબકાની તકરાર વચ્ચે, તમે શ્વસન લયમાં ફેરફાર નોંધી શકો છો: ઘોંઘાટીયા, વારંવાર. ગાલ પર બ્લશ દેખાય છે. પેટને સ્પર્શવાથી પીડાદાયક પ્રતિક્રિયા થાય છે.
કોમા ચેતનાનો સંપૂર્ણ નુકસાન. દર્દીને એસીટોન, ઘોંઘાટીયા શ્વાસની ગંધ આવે છે, બ્લશથી ગાલ આવે છે, બાકીની ત્વચા નિસ્તેજ હોય છે.
આ સ્થિતિના નિદાનમાં લોહીમાં ગ્લુકોઝનું સ્તર નક્કી કરવાનાં પગલાં શામેલ છે, તે ધ્યાનમાં લેવું પણ યોગ્ય છે કે પેશાબમાં કીટોન શરીર અને ખાંડની હાજરી એ એક લાક્ષણિકતા લક્ષણ છે. પેશાબમાં ડૂબેલા વિશેષ પરીક્ષણ પટ્ટાઓની મદદથી ઘરે પણ કેટોનનાં શરીર શોધી શકાય છે.

સઘન સંભાળ એકમ અને સઘન સંભાળ એકમમાં ઉપચાર હાથ ધરવામાં આવે છે અને ટૂંકા અભિનયવાળી દવા સાથે ઇન્સ્યુલિનની ઉણપને ફરીથી ભરવાનો સમાવેશ થાય છે, જે માઇક્રો ડોઝમાં સતત નસમાં દાખલ કરવામાં આવે છે. ઉપચારનો બીજો મુખ્ય તબક્કો એ આયન-સમૃદ્ધ ઉકેલોની સહાયથી ખોવાયેલા પ્રવાહીને ફરી ભરવું છે જે નસોને સંચાલિત કરવામાં આવે છે.
આ ગૂંચવણ એ વૃદ્ધ મહિલાઓ અને પુરુષોની લાક્ષણિકતા છે જે ટાઇપ 2 ડાયાબિટીઝથી પીડાય છે. તે લોહીમાં સોડિયમ અને ગ્લુકોઝના સંચયને કારણે વિકસે છે - તે પદાર્થો જે કોશિકાઓના નિર્જલીકરણને ઉત્તેજિત કરે છે અને લોહીના પ્રવાહમાં પેશી પ્રવાહીના સંચયને ઉત્તેજિત કરે છે.
આંતરડાના ચેપ, લોહીની ખોટ, સ્વાદુપિંડનો સોજો, તીવ્ર કોલેસીસાઇટિસ, ઝેર અને મૂત્રવર્ધક પદાર્થને લીધે, જ્યારે ઝાડા અને omલટીને લીધે અંતર્ગત કારણોને નિર્જલીકરણ સાથે જોડવામાં આવે છે ત્યારે હાયપરosસ્મોલર કોમા પણ થાય છે. તે જ સમયે, શરીરને ઇન્સ્યુલિનની ઉણપથી પીડાય હોવું જોઈએ, જે હોર્મોન્સ, દરમિયાનગીરીઓ અને ઇજાઓથી વધારે છે.
આ સ્થિતિમાં ઘણા દિવસો અથવા ઘણા દસ દિવસોમાં ધીરે ધીરે વિકાસ થાય છે. તે બધા ડાયાબિટીઝના વધતા સંકેતોથી શરૂ થાય છે: વજન ઘટાડવું, પેશાબ વધારવો, તરસવું. નાના સ્નાયુઓનું ચળવળ થાય છે, ધીમે ધીમે ખેંચાણમાં ફેરવાય છે. ઉબકા અને vલટી દેખાય છે, અને સ્ટૂલ ખલેલ પહોંચાડે છે.
પ્રથમ દિવસે અથવા થોડા સમય પછી, અશક્ત ચેતના દેખાય છે. શરૂઆતમાં, આ અવ્યવસ્થા છે, જે ધીમે ધીમે ભ્રાંતિપૂર્ણ વિચારો અને ભ્રાંતિમાં ફેરવાય છે. પાછળથી સંકેતો દેખાય છે જે એન્સેફાલીટીસ અથવા સ્ટ્રોક જેવું લાગે છે: આંખની અનૈચ્છિક હલનચલન, વાણી વિકાર, લકવો. ધીરે ધીરે, વ્યક્તિ વ્યવહારીક જાગૃત થાય છે, સપાટી અને વારંવાર શ્વાસ દેખાય છે, પરંતુ એસીટોનની ગંધ નથી.
આ સ્થિતિની સારવારમાં ઇલેક્ટ્રોલાઇટ્સ અને પ્રવાહીઓની ઉણપને પુનoringસ્થાપિત કરવામાં સમાવિષ્ટ છે, અને સૌથી અગત્યનું - ઇન્સ્યુલિન, અને ડાયાબિટીઝના હાયપરસ્મોલર કન્ફ્યુઝન તરફ દોરી જાય તેવી સ્થિતિની સારવાર પણ હાથ ધરવી જોઈએ. સઘન સંભાળ એકમમાં થેરપી હાથ ધરવામાં આવે છે.

મોટાભાગના કેસોમાં આ ગૂંચવણ એવા લોકોમાં વિકસે છે જેમને ટાઇપ 2 ડાયાબિટીઝથી પીડાય છે, ખાસ કરીને જો તેઓ વૃદ્ધ (50 વર્ષથી વધુ ઉંમરના) હોય. લોહીમાં લેક્ટિક એસિડની માત્રામાં વધારો એનું કારણ છે. આ સ્થિતિ ફેફસાના પેથોલોજી અને રક્તવાહિની તંત્રની પૃષ્ઠભૂમિની વિરુદ્ધ થાય છે, જેમાં શરીરમાં પેશીઓની ofક્સિજન ભૂખમરો વિકસે છે, જે તીવ્ર રીતે થાય છે.
આ ગૂંચવણ પોતાને ડાયાબિટીસ મેલિટસ વિઘટનના સ્વરૂપ તરીકે પ્રગટ કરે છે:
બહાર નીકળેલા પેશાબની માત્રામાં વધારો,
થાક અને નબળાઇ
સ્નાયુઓમાં દુખાવો થવાના કારણે લેક્ટિક એસિડિસિસના વિકાસની શંકા થઈ શકે છે, જે સ્નાયુ કોશિકાઓમાં લેક્ટિક એસિડના સંચય દ્વારા ઉશ્કેરવામાં આવે છે.
આગળ, ઝડપથી (પરંતુ હાઇપોગ્લાયસીમિયા જેટલું ઝડપી નથી), રાજ્યનું ઉલ્લંઘન થાય છે:
બ્લડ પ્રેશર ઘટાડવું
હૃદય લય વિક્ષેપ,
શ્વાસની લયમાં પરિવર્તન,
આ સ્થિતિ હૃદયની નિષ્ફળતા અથવા શ્વસન ધરપકડથી અચાનક મૃત્યુનું કારણ બની શકે છે, તેથી, તાત્કાલિક હોસ્પિટલમાં દાખલ થવું જરૂરી છે.
રોગવિજ્ .ાનવિષયક સ્થિતિનું નિદાન અને સારવાર
આ પ્રકારના હાયપરગ્લાયસિમિક કોમાને ફક્ત એક હોસ્પિટલની સેટિંગમાં અલગ પાડવાનું શક્ય છે, નિદાનની સાથે જ, દર્દીને આ પ્રકારની ઇમર્જિન સહાય પ્રાપ્ત થાય છે: ઇન્સ્યુલિન અને ઉકેલો જેમાં ઇલેક્ટ્રોલાઇટ્સ અને પ્રવાહી હોય છે, સોડા સોલ્યુશનની એક માપાંકિત રકમ પણ રજૂ કરવામાં આવે છે (લોહીને ક્ષારયુક્ત બનાવવા માટે, પીએચ એસિડિટીએ ઘટાડવા), દવાઓ કાર્ડિયાક પ્રવૃત્તિ જાળવી રાખવી.
ડાયાબિટીક હાથ અને પગનું સિન્ડ્રોમ
આ સિન્ડ્રોમ હાડકાં અને સાંધાઓના જખમ, નરમ પેશીઓ, ત્વચાની રક્ત વાહિનીઓ, પેરિફેરલ ચેતાના સંયોજન દ્વારા વર્ગીકૃત થયેલ છે. તે ડાયાબિટીઝથી પીડિત 30-80% લોકોમાં વિકસે છે અને સિન્ડ્રોમના સ્વરૂપ પર આધાર રાખીને તે સંપૂર્ણપણે અલગ રીતે પ્રગટ થઈ શકે છે.
ન્યુરોપેથીક સ્વરૂપ
તે ડાયાબિટીક પગથી પીડાતા 60-70% દર્દીઓમાં વિકાસ પામે છે અને ચેતા નુકસાનના પરિણામે થાય છે, જે હાથ અને પગના પેશીઓમાં આવેગના સંક્રમણ માટે જવાબદાર છે.
મુખ્ય લક્ષણમાં વધારો તણાવના સ્થળોએ ત્વચાને જાડું થવું એ છે (મોટાભાગના કિસ્સાઓમાં, આ આંગળીઓ વચ્ચેનો એકમાત્ર વિસ્તાર છે), જેના પછી ત્વચા પર બળતરા દેખાય છે અને અલ્સર ખુલે છે. પગની સોજો દેખાય છે, તે સ્પર્શ માટે ગરમ થાય છે, અને પગના સાંધા અને હાડકાં પણ અસર કરે છે, પરિણામે સ્વયંભૂ અસ્થિભંગ થાય છે. તદુપરાંત, ચેતા આવેગના અશક્ત વહનને લીધે માત્ર અલ્સર જ નહીં, પણ અસ્થિભંગ પણ પીડા સાથે હોઇ શકે નહીં.

ઇસ્કેમિક સ્વરૂપ
આ ગૂંચવણાનું કારણ એ છે કે પગને પોષણ પૂરું પાડતી મોટી વાહિનીઓ દ્વારા લોહીના પ્રવાહનું ઉલ્લંઘન. આ સ્થિતિમાં, પગની ત્વચા નિસ્તેજ અથવા વાદળી રંગભેર પ્રાપ્ત કરે છે, તે સ્પર્શ માટે ઠંડુ થાય છે. ધારની સપાટી અને આંગળીના નખ પર અલ્સર રચાય છે જેનાથી પીડા થાય છે.
અંતમાં ગૂંચવણો જે ડાયાબિટીઝના વિવિધ સ્વરૂપો માટે વિશિષ્ટ છે
રોગની લાક્ષણિકતાઓ
પ્રથમ પ્રકારનું પેથોલોજી એ યુવાન લોકો અને બાળકોની લાક્ષણિકતા છે. પ્રકાર 2 ડાયાબિટીસ મોટાભાગે મોટા ભાગે જોવા મળે છે. સમયસર ડાયગ્નોસ્ટિક પદ્ધતિઓનો આભાર, બીમારીના આગળના વિકાસને ડ્રગની સારવાર વિના ટાળી શકાય છે.
પ્રકાર 1 અને ટાઇપ 2 ડાયાબિટીસ મેલીટસની ગૂંચવણો ખૂબ અલગ નથી.
ખોટી રીતે નિદાન અને અકાળે શરૂ થયેલી સારવાર મુશ્કેલીઓનું કારણ હોઈ શકે છે. તદુપરાંત, પ્રારંભિક તબક્કે અને રોગવિજ્ ofાનની તપાસના કેટલાંક દાયકા પછી, તેમનો દેખાવ બંને શક્ય છે. ડાયાબિટીઝની જટિલતાઓને વહેલા અને અંતમાં વહેંચવામાં આવે છે.
પ્રારંભિક પ્રકારની ગૂંચવણો
આવી જટિલતાઓને તીવ્ર પણ કહેવામાં આવે છે, અને તે જીવન માટે ગંભીર ખતરો છે. તેઓ ઝડપી વિકાસ દ્વારા વર્ગીકૃત થયેલ છે, જે ઘણા કલાકોથી એક અઠવાડિયા સુધીનો સમયગાળો લે છે. મોટાભાગના કેસોમાં તબીબી સંભાળની અવગણના અથવા અકાળે જોગવાઈ મૃત્યુ તરફ દોરી જાય છે.
ડાયાબિટીસ મેલીટસની તીવ્ર ગૂંચવણોમાં કોઈકને standભા કરે છે - એક એવી સ્થિતિ જેમાં માનવીય પ્રવૃત્તિની બધી પ્રક્રિયાઓમાં મંદી છે. પ્રક્રિયાઓની પ્રવૃત્તિ ઘટે છે, અને રીફ્લેક્સ, બદલામાં, સંપૂર્ણપણે અદૃશ્ય થઈ જાય છે. અન્ય વસ્તુઓમાં, હૃદયની પ્રવૃત્તિ અને તેના લયનું ઉલ્લંઘન છે, સ્વતંત્ર શ્વાસ લેવાની મુશ્કેલીઓ થવાની સંભાવના છે.

ટાઇપ 2 ડાયાબિટીઝની સમાન જટિલતાના દેખાવની અપેક્ષા રાખવી તે ખૂબ મુશ્કેલ છે. તે તદ્દન ઝડપથી રચાય છે, તેથી, તે જરૂરી છે કે કોઈ સતત દર્દીની બાજુમાં હોય.આ તે સંબંધી હોવો જોઈએ કે જે પ્રાથમિક સારવાર અથવા તબીબી સ્ટાફ પૂરા પાડી શકે. દર્દીની સારવાર ફક્ત હોસ્પિટલમાં ડોકટરોની દેખરેખ હેઠળ થવી જોઈએ. શરૂઆતમાં, દર્દીને સઘન સંભાળ માટે મોકલવામાં આવે છે. કેટલાક સુધારણા પછી, તેમની બદલી વિશેષ વિભાગમાં કરવામાં આવી છે.
ચાલો ડાયાબિટીઝ પછી આ પ્રકારની ગૂંચવણો વધુ વિગતવાર ધ્યાનમાં લઈએ.
દવામાં, કોમા સામાન્ય રીતે બે મુખ્ય જૂથોમાં વહેંચાયેલી હોય છે:
- હાયપરગ્લાયકેમિક પ્રકારનો કોમ.
- હાયપોગ્લાયકેમિક પ્રકારનો કોમ.
આ પ્રકારની ડાયાબિટીસ ગૂંચવણોના કારણો શું છે? હાઈપોગ્લાયકેમિક કોમા ખાંડના સ્તરમાં તીવ્ર ઘટાડાને કારણે થાય છે. તેઓ ટૂંકા ગાળામાં આ પદાર્થની વૃદ્ધિ દ્વારા વર્ગીકૃત થયેલ છે. હાયપરગ્લાયકેમિક કોમાને કેટોએસિડોસિસમાં વિભાજીત કરવામાં આવે છે, તેમજ હાયપરmસ્મોલર અને હાયપરલેક્ટાસિડેમિક સ્વરૂપ.
પ્રકાર 1 ડાયાબિટીસની ગૂંચવણો નીચે રજૂ કરવામાં આવી છે.
કેટોએસિડોસિસ
આ સ્થિતિ દર્દીઓની લાક્ષણિકતા છે જેમને પ્રથમ પ્રકારનો રોગ સોંપેલ છે. કેટોએસિડોસિસ એ મેટાબોલિક ડિસઓર્ડર છે, જેનું મુખ્ય કારણ ઇન્સ્યુલિનની ઉણપ છે. ઉલ્લંઘન ગ્લુકોઝ અને કીટોન શરીરમાં વધારો દર્શાવવામાં આવે છે, અને લોહીમાં એસિડિટીએ વધારો સાથે પણ છે. કેટોએસિડોસિસની રચના, એક નિયમ તરીકે, ઘણા તબક્કામાં પસાર થાય છે. શરૂઆતમાં, સામગ્રીમાં પેશાબના પ્રયોગશાળાના વિશ્લેષણમાં મુશ્કેલીઓથી ખાંડ બહાર આવી છે. કોઈપણ વિચલનોની ગેરહાજરીમાં, પેશાબમાં ખાંડ ગેરહાજર હોવી જોઈએ.
બીજા તબક્કે, મેટાબોલિક વિક્ષેપ પ્રવૃત્તિ જોવા મળે છે. આ અથવા નશાના અન્ય ચિહ્નો બાકાત નથી. તે જ સમયે, વ્યક્તિ ઉદાસીન સ્થિતિમાં છે, અને તેની ચેતના મૂંઝવણમાં છે. પ્રયોગશાળાના પરીક્ષણોમાં, એસિટોન પેશાબમાં જોવા મળે છે. આગળના તબક્કામાં આવા ચિહ્નો દ્વારા અલગ પાડવામાં આવે છે:
- હતાશ અવસ્થા.
- ચેતનાના નુકસાનના કેસો.
- મનુષ્યમાં મૂર્ખતાની સ્થિતિ.

ડાયાબિટીઝની ગૂંચવણો સાથે, સહાય તરત જ પૂરી પાડવી જોઈએ.
કેટોએસિડોસિસના ત્રીજા તબક્કાને પૂર્વજ કહેવામાં આવે છે. આગળ, બદલામાં, જીવન માટે જોખમી છે, કારણ કે તે પહેલેથી જ કોમા છે. આ તબક્કે, ચેતનાના સંપૂર્ણ નુકસાન અને અશક્ત મેટાબોલિક પ્રક્રિયાની સાથે, લગભગ તમામ અવયવોની પ્રવૃત્તિમાં અવ્યવસ્થા આવે છે. આ ગૂંચવણાનું કારણ એ છે કે પોષણ અને દવાનું ઉલ્લંઘન, દવાઓના ડોઝનું સ્વ-ગોઠવણ અથવા તેમને ઇનકાર. ખાંડ ઘટાડતી દવાઓનો ઉપયોગ બંધ કર્યા પછી કેટલોકિસિસિસ કેટલાક સમય પછી દેખાઈ શકે છે. આ ઉપરાંત, આ સ્થિતિ એક અથવા બીજા બળતરા અથવા ચેપી રોગવિજ્ .ાનને ઉશ્કેરે છે. ગર્ભાવસ્થા દરમિયાન, તીવ્ર ઇન્સ્યુલિનની ઉણપનું જોખમ રહેલું છે, જે કોમાનું કારણ પણ બની શકે છે.
હાયપોગ્લાયકેમિક કોમા
ટાઇપ 2 ડાયાબિટીસ મેલીટસની જટિલતાઓને એ રોગના પ્રથમ પ્રકાર જેટલી સામાન્ય છે.
ડાયાબિટીઝના દર્દીઓમાં હાઈપોગ્લાયકેમિક કોમા જેવી જટિલતા દેખાય છે, તેના પ્રકારને ધ્યાનમાં લીધા વગર. કેટોએસિડોસિસથી વિપરીત, આ સ્થિતિ વધુ પડતા ઇન્સ્યુલિનના દેખાવને ઉશ્કેરે છે. સાચું, તીવ્ર પરિશ્રમ અથવા અતિશય આલ્કોહોલ પીવા પછી તેની ઘટનાના જાણીતા કિસ્સાઓ છે. આ પ્રકારના કોમામાં લાંબી પરસેવો સાથે ચેતનાના સંપૂર્ણ નુકસાનની લાક્ષણિકતા છે. આ કિસ્સામાં, વિદ્યાર્થીઓનો નીચો સ્તરનો પ્રતિસાદ નોંધવામાં આવી શકે છે. પ્રારંભિક તબક્કે, જો તમે જરૂરી માત્રામાં કાર્બોહાઈડ્રેટનો ઉપયોગ કરો છો તો કોમાની શરૂઆતને અટકાવી શકાય છે.

ડાયાબિટીસ મેલીટસ અથવા હાયપોગ્લાયકેમિક કોમાની એક ગૂંચવણ સંપૂર્ણપણે અચાનક આવી શકે છે. તેણીમાં ચિંતા, અતિશય અસ્વસ્થતા, દબાણમાં વધારો અને વિદ્યાર્થીઓમાં વધારો જેવા ગંભીર ભૂખ જેવા સંકેતો આવે છે. ભાગ્યે જ નોંધ્યું છે કે અચાનક મૂડ સ્વિંગ્સ, માથાનો દુખાવો અને દ્રશ્ય ક્ષતિવાળા અસામાન્ય વર્તણૂક. જો અડધા કલાકમાં દર્દીને કોમાથી પાછો ખેંચવામાં ન આવે તો મૃત્યુનું જોખમ રહેલું છે. આ સમય દરમિયાન, સેરેબ્રલ એડીમા રચાય છે અને મેટાબોલિક ડિસઓર્ડર થાય છે. પરિણામે, મગજનો આચ્છાદનનું મૃત્યુ જોવા મળે છે.
ડાયાબિટીસમાં હાઈપરસ્મોલર કોમા
આ પ્રકારની ગૂંચવણ તેના લક્ષણો દ્વારા અલગ પડે છે. તેની સાથે, લોહીમાં ગ્લુકોઝ સાથે સોડિયમ સંયોજનોમાં વધારો નોંધવામાં આવે છે. આ સંયોજનના પરિણામે, શરીરના કોષોના પોષણનું ઉલ્લંઘન છે. મોટેભાગે, આ સ્થિતિ અદ્યતન વયના લોકોમાં જોવા મળે છે.
હાયપરosસ્મોલર કોમાના વિકાસના પ્રારંભિક તબક્કે, ડિહાઇડ્રેશન અને ઇન્સ્યુલિનનો અભાવ જોવા મળે છે. લાંબા સમય સુધી ડિહાઇડ્રેશન ગૌણ લક્ષણો તરફ દોરી જાય છે, જેમ કે ઉબકા અને omલટી સાથે સ્ટૂલ ડિસઓર્ડર, લોહીની ખોટ સાથે આંતરિક અવયવોની પ્રવૃત્તિમાં પણ અવ્યવસ્થા છે. આવી જટિલતાનો વિકાસ કેટલાક અઠવાડિયા સુધી ચાલે છે. પ્રથમ, ડાયાબિટીઝના લક્ષણો દેખાય છે:
- તરસની તીવ્ર લાગણી.
- વજન ઘટાડવું.
- વારંવાર પેશાબ કરવો.
ચેતનાનું નુકસાન. આ ઉપરાંત, પ્રારંભિક તબક્કે, અંગોના ચળકાટ સાથે ટૂંકા ગાળાના આંચકાની ઘટના.
ભવિષ્યમાં, રોગમાં પ્રગતિશીલ પાત્ર છે. ચેતનાનું નુકસાન વધુ વખત થાય છે અને કોમા બને છે. કેટલાકને આભાસ પણ હોય છે. હાયપરosસ્મોલર કોમાના લક્ષણો ખૂબ જ વૈવિધ્યસભર છે. તેમાં નર્વસ સિસ્ટમ શામેલ હોઈ શકે છે અને કોઈક હિલચાલની આંશિક અથવા સંપૂર્ણ ગેરહાજરી સાથે, આંચકીના સ્વરૂપમાં વ્યક્ત કરવામાં આવે છે. બોલવામાં પણ તકલીફ છે. આવા સંકેતો મગજના ઉલ્લંઘનમાં પણ પ્રગટ થાય છે.
ડાયાબિટીઝની ગૂંચવણોની સારવારમાં દવાઓનો ઉપયોગ, વિવિધ ડિટોક્સિફિકેશન ઉકેલો હોય છે. થેરપી વ્યાપક હોવી જોઈએ. હાયપરosસ્મોલર કોમાના અભિવ્યક્તિમાં ઘટાડો સાથે સમાંતર, તે કારણોને કારણે પ્રભાવિત થવો જરૂરી છે.
ડાયાબિટીઝની વેસ્ક્યુલર ગૂંચવણો ધ્યાનમાં લો.

ડાયાબિટીઝ મેલીટસ અને તેની અંતમાં મુશ્કેલીઓ
રોગની અંતમાં ગૂંચવણોમાં નેફ્રોપથી, રેટિનોપેથી અને ડાયાબિટીસ ફીટ સિન્ડ્રોમ શામેલ છે જે ડાયાબિટીસ મેલિટસના વિસ્તૃત સમયગાળા દરમિયાન થાય છે. કદાચ નિદાનના વીસ વર્ષ પછી તેમનો અભિવ્યક્તિ.
આવી સ્થિતિ ધીમે ધીમે થાય છે અને તે મુખ્યત્વે ટાઇપ 2 ડાયાબિટીસના દર્દીઓ માટે લાક્ષણિકતા છે. ભાગ્યે જ, ડાયાબિટીઝની અંતમાં જટિલતાઓને બાળપણમાં નિદાન કરવામાં આવે છે.
ડાયાબિટીક નેફ્રોપથીનું અભિવ્યક્તિ
આ ગૂંચવણ ક્ષતિગ્રસ્ત રેનલ કાર્ય દ્વારા પ્રગટ થાય છે અને રેનલ નિષ્ફળતા તરફ દોરી જાય છે. કોઈ વ્યક્તિમાં ડાયાબિટીઝની તપાસના દસ વર્ષ પછી પેથોલોજી દેખાય છે. પ્રકાર 1 રોગ સાથે, આ ગૂંચવણ એ મૃત્યુનું મુખ્ય કારણ છે. ડાયાબિટીક નેફ્રોપથી સામાન્ય રીતે નીચેના ત્રણ તબક્કાઓમાંથી પસાર થાય છે:
- પેશાબમાં ઓછી માત્રામાં પ્રોટીનનું અવલોકન.
- પેશાબમાં નોંધપાત્ર પ્રમાણમાં પ્રોટીનનું અવલોકન.
- રેનલ નિષ્ફળતાનો દેખાવ.
પેથોલોજીના પ્રારંભિક તબક્કે સારવાર પહેલાથી હાથ ધરવામાં આવવી જોઈએ. તેનો હેતુ બ્લડ પ્રેશરને સામાન્ય બનાવવાનો છે. આ માટે, સંયોજનો ઉપયોગ કરવામાં આવે છે જે બ્લડ પ્રેશરને સામાન્ય બનાવે છે અને કિડનીમાં લોહીનો પ્રવાહ સુધારે છે. આગળના તબક્કે, ઇન્સ્યુલિન તૈયારીઓનો ઉપયોગ કરવામાં આવે છે, મીઠું મુક્ત આહાર સૂચવવામાં આવે છે. આ ઉપરાંત, તેઓ બ્લડ પ્રેશરને સામાન્ય બનાવવા માટે દવાઓ લે છે, જેનો સામાન્ય દર પારોના 130/80 મિલીમીટરથી વધુ ન હોવો જોઈએ. સૂચવેલ દવાઓની બિનઅસરકારકતાના કિસ્સામાં, અન્યની પસંદગી કરવામાં આવે છે.

ક્રોનિક રેનલ નિષ્ફળતાને બે પ્રકારોમાં વહેંચવામાં આવે છે: રૂ conિચુસ્ત અને ટર્મિનલ. પ્રથમ પ્રકારમાં, દવાઓ સૂચવ્યા વિના તેની સારવાર હાથ ધરવામાં આવે છે. ઉપચારનો આધાર એ મીઠાનું સેવન મર્યાદિત કરવા સાથે આહારનું સખત પાલન છે. કેટલીક પરિસ્થિતિઓમાં, ઇન્સ્યુલિન સૂચવવામાં આવી શકે છે.
બીજા પ્રકારની સારવાર ડોકટરોની દેખરેખ હેઠળની હોસ્પિટલમાં કરવામાં આવે છે. પગલાં દર્દીની સ્થિતિમાં સુધારણા અને હિમોડિઆલિસીસ શામેલ કરવાનો છે. વધુ ગંભીર કિસ્સાઓમાં, અંગ પ્રત્યારોપણની ભલામણ કરવામાં આવે છે.

 માઇક્રોઆલ્બ્યુમિન્યુરિયા સાથે: ડાયાબિટીસ વળતર, ચરબી ચયાપચયની વિકાર દૂર, ડ્રગ થેરાપી.
માઇક્રોઆલ્બ્યુમિન્યુરિયા સાથે: ડાયાબિટીસ વળતર, ચરબી ચયાપચયની વિકાર દૂર, ડ્રગ થેરાપી. વજન નિયંત્રણ (ઘટાડો).
વજન નિયંત્રણ (ઘટાડો). અસ્પષ્ટ દ્રષ્ટિ અને આંખો પહેલાં ઉડે છે.
અસ્પષ્ટ દ્રષ્ટિ અને આંખો પહેલાં ઉડે છે. રક્ત વાહિની રોગ.
રક્ત વાહિની રોગ.