માથાના રોગો વિશે બધા

માનવ શરીરમાં ઇન્સ્યુલિનનું ઉત્પાદન સ્વાદુપિંડ દ્વારા નિયંત્રિત થાય છે, લેન્ગ્રેહન્સના ટાપુઓ આ પદાર્થના ઉત્પાદન માટે જવાબદાર છે. લોહીમાં હોર્મોનનું વધુ પડતું પ્રકાશન હાયપરિન્સ્યુલિનિઝમ નામના પેથોલોજીના વિકાસને સૂચવે છે, જેમાં રક્તમાં શર્કરાનું સ્તર તીવ્ર ઘટાડો થાય છે. બાળકો અને પુખ્ત વયના લોકોમાં હાઈપરિન્સ્યુલિનિઝમનો રોગ છે, તે સહન કરવું ખૂબ મુશ્કેલ છે, લાંબા સમય સુધી તેની સારવાર કરવામાં આવે છે.
કોર્સની પ્રકૃતિ રોગ અને તીવ્રના ક્રોનિક સ્વરૂપને અલગ પાડે છે. રોગવિજ્ .ાનનો ક્રોનિક અભ્યાસક્રમ ઘણીવાર ઉદાસીનતા, માનસિક દ્રષ્ટિમાં ઘટાડો, નબળાઇ અને કોમા સાથે સમાપ્ત થાય છે. બધા અવયવો, સિસ્ટમોનું કામ ખોરવાય છે. પેથોલોજીના કારણોના આધારે, તેઓ તફાવત આપે છે:
- સ્વાદુપિંડનું (પ્રાથમિક), કાર્બનિક હાયપરિન્સુલિનિઝમ,
- એક્સ્ટ્રાપેનક્રિટિક (ગૌણ), કાર્યાત્મક હાયપરિન્સ્યુલિનિઝમ.
રોગના પ્રાથમિક વિકાસને સ્વાદુપિંડના ખામી દ્વારા, આ અંગની ચોક્કસ પેથોલોજીના વિકાસ દ્વારા ઉશ્કેરવામાં આવે છે. તે સમયે, કોઈ પણ અંગના ક્રોનિક રોગોના પરિણામે ગૌણ થાય છે. આ રોગ સ્વાદુપિંડના નાના ક્ષેત્રને અસર કરી શકે છે, કેન્દ્રીય પાત્ર ધરાવે છે અથવા ટાપુઓના ક્ષેત્રને સંપૂર્ણપણે આવરી લે છે.
રોગવિજ્ ofાનના સ્વરૂપનું નિદાન કરીને, દિવસ દરમિયાન નિષ્ણાતો દર્દીની સ્થિતિનું નિરીક્ષણ કરે છે, વિશ્લેષણ માટે લોહી અને પેશાબ લે છે, ખાંડના ભાર સાથે ગ્લાયસીમિયા નક્કી કરે છે, એડ્રેનાલિન, ઇન્સ્યુલિન માટે પરીક્ષણ કરે છે. આ ઉપરાંત, પેથોલોજીના કાર્બનિક સ્વરૂપ સાથે, ઇન્સ્યુલિનનું અચાનક ઉત્પાદન નિયંત્રિત થતું નથી અને હાયપોગ્લાયકેમિક મિકેનિઝમ્સ દ્વારા વળતર આપવામાં આવતું નથી. આવું થાય છે કારણ કે ન્યુરોએંડ્રોક્રાઇન સિસ્ટમનું કામ વિક્ષેપિત થાય છે, ગ્લુકોઝની ઉણપ રચાય છે.
રોગનું કોઈપણ સ્વરૂપ ખૂબ જ જોખમી છે, નિષ્ણાતોના તાત્કાલિક હસ્તક્ષેપ, તાત્કાલિક, યોગ્ય સારવારની જરૂર છે. અનુભવી ડ doctorક્ટર અને વિશેષ નિદાન વિના નિદાન કરવું અશક્ય છે.
કારણો
આ રોગ સંપૂર્ણપણે કોઈપણ ઉંમરે થઈ શકે છે, નવજાતમાં પણ. આ પ્રકારના રોગવિજ્ologyાન ખતરનાક છે, સ્વાદુપિંડનું હાઇપરિન્સ્યુલિનિઝમ ઘણાં કારણોસર થાય છે:
- સેન્ટ્રલ નર્વસ સિસ્ટમના રોગો,
- જીવલેણ અને સૌમ્ય મૂળના ગાંઠ દ્વારા લgerંગરહgerન્સના ટાપુઓની હાર,
- સ્વાદુપિંડનું ડિફ્યુઝ હાયપરપ્લાસિયા (ગાંઠ),
- ડાયાબિટીસ વિકાસ
- સ્થૂળતા
- મેટાબોલિક ડિસઓર્ડર
- અંતocસ્ત્રાવી રોગો.
રોગનું ગૌણ સ્વરૂપ યકૃત, પાચક તંત્ર, પિત્તાશયના રોગો દ્વારા ઉશ્કેરવામાં આવે છે. આ લોહીમાં ખાંડના અભાવથી થાય છે, જે અંતocસ્ત્રાવી પ્રકૃતિના કેટલાક રોગોમાં સહજ છે, ક્ષતિગ્રસ્ત ચયાપચય, લાંબા સમયથી ભૂખમરો, સખત શારીરિક શ્રમ છે. બધા કારણો વધુ કે ઓછા સમજાય તે હકીકતની સાથે, ડોકટરો પર ધ્યાન કેન્દ્રિત કરે છે કે શા માટે સ્વાદુપિંડ પર કેન્સર વિકસે છે અને તે હજુ અસ્પષ્ટ છે. તે સ્પષ્ટ નથી કે સામાન્ય પરાજયથી, આંશિક રીતે શું થાય છે.
સિમ્પ્ટોમેટોલોજી
હાયપરઇન્સ્યુલિનિઝમ કેમ થાય છે તેના આધારે, લક્ષણો બદલાઇ શકે છે. લોહીમાં ખાંડ ઓછી હોવા ઉપરાંત, ડોકટરો બહાર કા :ે છે:
- માથાનો દુખાવો
- સતત થાક
- નબળાઇ
- સુસ્તી
- મલમ
- સામાન્ય અસ્વસ્થતા
- સતત ભૂખ
- ધ્રુજતા અંગો
- વધારો બળતરા
- બેભાન
- ખેંચાણ
- દબાણ ઘટાડો
- વધારો પરસેવો
- શરીરનું તાપમાન ઓછું કરવું
- હૃદય ધબકારા,
- ભય ની લાગણી
- હતાશા શરતો
- અવ્યવસ્થા રાજ્ય
રોગના સ્વરૂપના આધારે, ઉદાહરણ તરીકે, કાર્યાત્મક હાયપરિન્સ્યુલિનિઝમ સાથે, લક્ષણો વધુ વ્યાપક હોઈ શકે છે. દરેક કિસ્સામાં, કેટલાક લક્ષણો અન્ય કરતા ચડિયાતા હોય છે અથવા સાથે પસાર થાય છે. બાળકોમાં હાયપરિન્સ્યુલિનિઝમ એટલું સ્પષ્ટ રીતે દેખાતું નથી, પરંતુ કોઈ પણ સંજોગોમાં તે નોંધનીય છે, નિદાન અને સારવારની જરૂર છે, પેથોલોજી ધીમે ધીમે વધશે, વધુ વ્યાપક લક્ષણો ઉશ્કેરશે. તેથી, જો તમે રોગની શરૂઆત કરો છો, તો ટૂંક સમયમાં લક્ષણો એટલા ઉચ્ચારવામાં આવશે કે ક્લિનિકલ કોમાની સ્થિતિ શક્ય છે.
આધુનિક દવા વધુને વધુ જન્મજાત હાયપરિન્સ્યુલિનિઝમ શબ્દનો ઉપયોગ કરે છે, અને પેથોલોજી નવજાત શિશુઓ અને શિશુઓમાં થાય છે. પેથોલોજીના કારણો અણધાર્યા રહે છે, તેથી ડોકટરો સૂચવે છે કે નબળાઇ આનુવંશિકતા, આનુવંશિક ખામી તેને અસર કરે છે. આ ફોર્મને ઇડિયોપેથિક હાયપરિન્સ્યુલિનિઝમ પણ કહેવામાં આવે છે, તેના લક્ષણો પણ ખૂબ ઉચ્ચારણ નથી.

પ્રથમ સહાય કેવી રીતે પ્રદાન કરવી
લોહીમાં ઇન્સ્યુલિનની માત્રામાં તીવ્ર પ્રકાશનનો અનુભવ કરનાર વ્યક્તિની બાજુમાં રહેવું, મુખ્ય વસ્તુ જાતે ગભરાવું નહીં. દર્દીની સ્થિતિને દૂર કરવા માટે, હુમલાના પ્રારંભિક લક્ષણોને દૂર કરો, તમારે દર્દીને મીઠી કેન્ડી આપવાની જરૂર છે, મીઠી ચા રેડવાની છે. ચેતનાના નુકસાનના કિસ્સામાં, તાત્કાલિક ગ્લુકોઝ ઇન્જેક્શન કરો.
સ્થિતિમાં સુધારો થાય અને પુનરાવર્તનના સ્પષ્ટ સંકેતો ન આવે તે પછી, દર્દીને તાત્કાલિક હોસ્પિટલમાં લઈ જવું આવશ્યક છે અથવા નિષ્ણાતોને ઘરે બોલાવવા જોઈએ. આવી ઘટનાને નજરઅંદાજ કરી શકાતી નથી, વ્યક્તિને સારવારની જરૂર હોય છે, કદાચ તાત્કાલિક હોસ્પિટલમાં દાખલ થવું, આ સમજવું આવશ્યક છે.
યોગ્ય નિદાનને સેટ કર્યા પછી તરત જ, ડ doctorક્ટર દવા સૂચવે છે, પરંતુ આ પેથોલોજીના નમ્ર સ્વરૂપો સાથે છે. મોટેભાગે, પ્રક્રિયાને સર્જિકલ હસ્તક્ષેપમાં ઘટાડો કરવામાં આવે છે, ગાંઠ દૂર કરવામાં આવે છે અથવા તેની સાથે સ્વાદુપિંડનો ચોક્કસ ભાગ છે. સ્વાદુપિંડ અને અન્ય અવયવોની કાર્યક્ષમતાને પુનoringસ્થાપિત કર્યા પછી, દવાઓ સૂચવવામાં આવે છે.
જો વિધેયાત્મક હાયપરિન્સ્યુલિનિઝમ અવલોકન કરવામાં આવે છે, તો પછી સારવાર શરૂઆતમાં ઉશ્કેરણીજનક પેથોલોજીઓને દૂર કરવા અને આ લક્ષણવિજ્ .ાનવિષયકતાને ઘટાડવાનું કેન્દ્રિત કરે છે.
રોગના કાર્યાત્મક સ્વરૂપના રોગવિજ્ .ાનની સારવાર કરતી વખતે, રોગની તીવ્રતા, અન્ય અવયવોના કાર્યમાં મુશ્કેલીઓ થવાની સંભાવના અને સારવારની જટિલતાને ધ્યાનમાં લેવામાં આવે છે. આ બધા એ હકીકત તરફ દોરી જાય છે કે દર્દીઓને વિશેષ આહારની ભલામણ કરવામાં આવે છે, જે કોઈ પણ સંજોગોમાં ઉલ્લંઘન ન કરવી જોઈએ. હાયપરિન્સ્યુલિનિઝમ માટેનું પોષણ સખત સંતુલિત હોવું જોઈએ, જટિલ કાર્બોહાઇડ્રેટ્સથી સંતૃપ્ત થવું જોઈએ. દિવસમાં 5-6 વખત ખાવાનું ખેંચવામાં આવે છે.
નિવારણ
અનુભવી નિષ્ણાતો કહે છે કે, સ્વાદુપિંડ પર ગાંઠ કોષોની શરૂઆત અને વૃદ્ધિને રોકવાનાં પગલાં અજ્ areાત છે. તેમ છતાં, સલાહ આપવામાં આવે છે કે તમારા શરીરને સંપૂર્ણ રીતે જાળવવું, ઉશ્કેરણીજનક પેથોલોજીઝની ઘટનાને ટાળીને:
- સક્રિય રીતે ખસેડો
- બરોબર ખાય, વધારે પડતું ના ખાય,
- એક સારી જીવનશૈલી જીવી
- માનસિક આઘાત અટકાવો,
- કાયમી શારીરિક અને ભાવનાત્મક ભારને મંજૂરી આપવી જોઈએ નહીં,
- ડ doctorક્ટરની ભલામણો વિના બ્લડ સુગર ઘટાડવામાં મદદ કરતી દવાઓનો ઉપયોગ કરશો નહીં.
જો કે તેમ છતાં આવા રોગવિજ્ avoidાનને ટાળવું શક્ય નથી, ખાસ કરીને જ્યારે આ રોગથી પીડાતા નવજાત શિશુઓની વાત આવે છે, તો તમારે તાત્કાલિક કોઈ હોસ્પિટલનો સંપર્ક કરવો જોઈએ. સારવારની સૂચિત પદ્ધતિઓ સાથે સંમત, નિષ્ણાતોની બધી આવશ્યકતાઓ અને ભલામણોને અનુસરો. ફક્ત આ રીતે, હાયપરિન્સ્યુલિનિઝમની સારવાર અસરકારક રહેશે અને ભવિષ્યમાં ફરીથી થવું ટાળી શકાય છે. તે યાદ રાખવું જ જોઇએ કે આંકડા મુજબ, આવા દર્દીઓમાંના 10% અકાળે વ્યાવસાયિક સહાયની શોધ, પેથોલોજીની અવગણના અને સારવાર દરમિયાન ઇનકારના કારણે મૃત્યુ પામે છે.
ઘણી લાંબી રોગો ઘણીવાર ડાયાબિટીઝની શરૂઆત કરતા પહેલા હોય છે.
ઉદાહરણ તરીકે, બાળકો અને પુખ્ત વયના લોકોમાં હાયપરિન્સ્યુલિનમિયા જોવા મળે છે, પરંતુ તે હોર્મોનનું અતિશય ઉત્પાદન સૂચવે છે જે ખાંડના સ્તરમાં ઘટાડો, ઓક્સિજન ભૂખમરો અને તમામ આંતરિક સિસ્ટમોની નિષ્ક્રિયતાને ઉત્તેજિત કરી શકે છે. ઇન્સ્યુલિનના ઉત્પાદનને દબાવવાના હેતુસર રોગનિવારક ઉપાયોનો અભાવ અનિયંત્રિત ડાયાબિટીસના વિકાસ તરફ દોરી શકે છે.
પેથોલોજીના કારણો
તબીબી પરિભાષામાં હાયપરિન્સ્યુલિનિઝમને ક્લિનિકલ સિન્ડ્રોમ માનવામાં આવે છે, જેની ઘટના ઇન્સ્યુલિનના સ્તરમાં વધુ પડતા વધારાની પૃષ્ઠભૂમિ સામે થાય છે.
આ સ્થિતિમાં, શરીર લોહીમાં ગ્લુકોઝનું મૂલ્ય ઘટાડે છે. ખાંડનો અભાવ મગજના ઓક્સિજન ભૂખમરોને ઉત્તેજિત કરી શકે છે, જેના પરિણામે નર્વસ સિસ્ટમની ક્ષતિપૂર્ણ કામગીરી થઈ શકે છે.
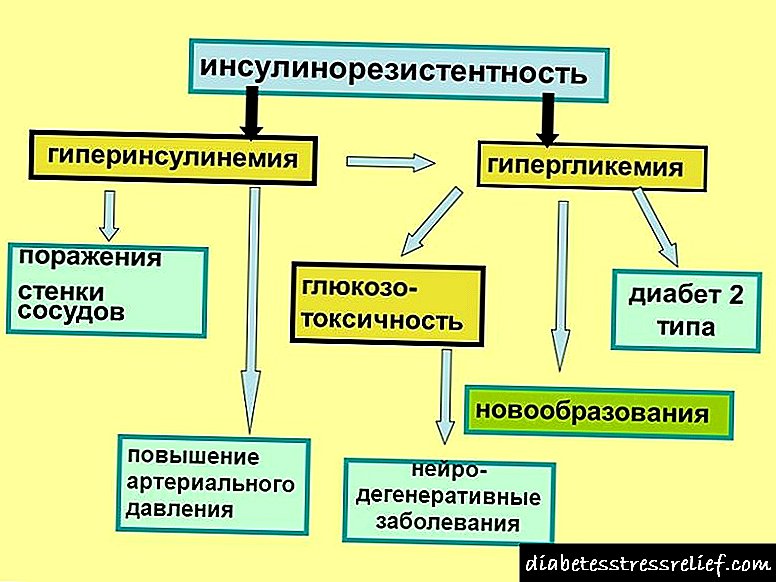
કેટલાક કિસ્સાઓમાં હાઇપરિન્સ્યુલિઝમ ખાસ તબીબી અભિવ્યક્તિઓ વિના આગળ વધે છે, પરંતુ મોટેભાગે આ રોગ ગંભીર નશો તરફ દોરી જાય છે.
- જન્મજાત હાયપરિન્સુલિનિઝમ . તે આનુવંશિક વલણ પર આધારિત છે. રોગ સ્વાદુપિંડમાં થતી પેથોલોજીકલ પ્રક્રિયાઓની પૃષ્ઠભૂમિ સામે વિકસે છે જે હોર્મોન્સના સામાન્ય ઉત્પાદનમાં અવરોધે છે.
- ગૌણ હાઇપરિન્સ્યુલિનિઝમ . આ ફોર્મ અન્ય રોગોને લીધે પ્રગતિ કરે છે જેણે હોર્મોનનું વધુ પડતું સ્ત્રાવ લીધું છે. વિધેયાત્મક હાયપરિન્સ્યુલિનિઝમમાં અભિવ્યક્તિઓ છે જે નબળી કાર્બોહાઇડ્રેટ ચયાપચય સાથે જોડાયેલી છે અને લોહીમાં ગ્લુકોઝની સાંદ્રતામાં અચાનક વૃદ્ધિ થાય છે.
મુખ્ય પરિબળો જે હોર્મોનનાં સ્તરમાં વધારોનું કારણ બની શકે છે:
- અસામાન્ય રચના સાથે બિનસલાહભર્યા ઇન્સ્યુલિનના કોષો દ્વારા ઉત્પાદન કે જે શરીર દ્વારા ન સમજાય છે,
- ક્ષતિગ્રસ્ત પ્રતિકાર, પરિણામે હોર્મોનનું અનિયંત્રિત ઉત્પાદન,
- લોહીના પ્રવાહ દ્વારા ગ્લુકોઝના પરિવહનના વિચલન,
- વધારે વજન
- એથરોસ્ક્લેરોસિસ
- વારસાગત વલણ
- મંદાગ્નિ, જે ન્યુરોજેનિક પ્રકૃતિ ધરાવે છે અને શરીરના વધુ વજન અંગેના બાધ્યતા વિચારો સાથે સંકળાયેલ છે,
- પેટની પોલાણમાં ઓન્કોલોજીકલ પ્રક્રિયાઓ,
- અસંતુલિત અને અકાળ પોષણ,
- મીઠાઈઓનો દુરૂપયોગ, ગ્લાયસીમિયામાં વધારો તરફ દોરી જાય છે, અને પરિણામે, હોર્મોનનું સ્ત્રાવું વધે છે,
- યકૃત રોગવિજ્ .ાન
- અનિયંત્રિત ઇન્સ્યુલિન ઉપચાર અથવા ગ્લુકોઝની સાંદ્રતા ઓછી કરવા માટે દવાઓનો વધુ પડતો સેવન, જે દવાઓના દેખાવ તરફ દોરી જાય છે,
- અંતocસ્ત્રાવી પેથોલોજીઓ,
- મેટાબોલિક પ્રક્રિયાઓમાં સામેલ એન્ઝાઇમ પદાર્થોની અપૂરતી માત્રા.
હાયપરિન્સ્યુલિનિઝમના કારણો પોતાને લાંબા સમય સુધી પ્રગટ કરી શકતા નથી, પરંતુ તે જ સમયે તેઓ સમગ્ર જીવતંત્રના કાર્ય પર હાનિકારક અસર કરે છે.
જોખમ જૂથો
હાયપરિન્સ્યુલિનમિયાના વિકાસ દ્વારા લોકોના નીચેના જૂથો મોટેભાગે અસરગ્રસ્ત હોય છે:
- સ્ત્રીઓને પોલિસિસ્ટિક અંડાશય રોગ છે,
- આ રોગ માટે આનુવંશિક વારસો ધરાવતા લોકો,
- નર્વસ સિસ્ટમની વિકૃતિઓવાળા દર્દીઓ,
- મેનોપોઝની પૂર્વસંધ્યા પર મહિલાઓ,
- વૃદ્ધ લોકો
- નિષ્ક્રિય દર્દીઓ
- સ્ત્રીઓ અને પુરુષો હોર્મોન થેરેપી અથવા બીટા-બ્લerકર દવાઓ મેળવે છે.
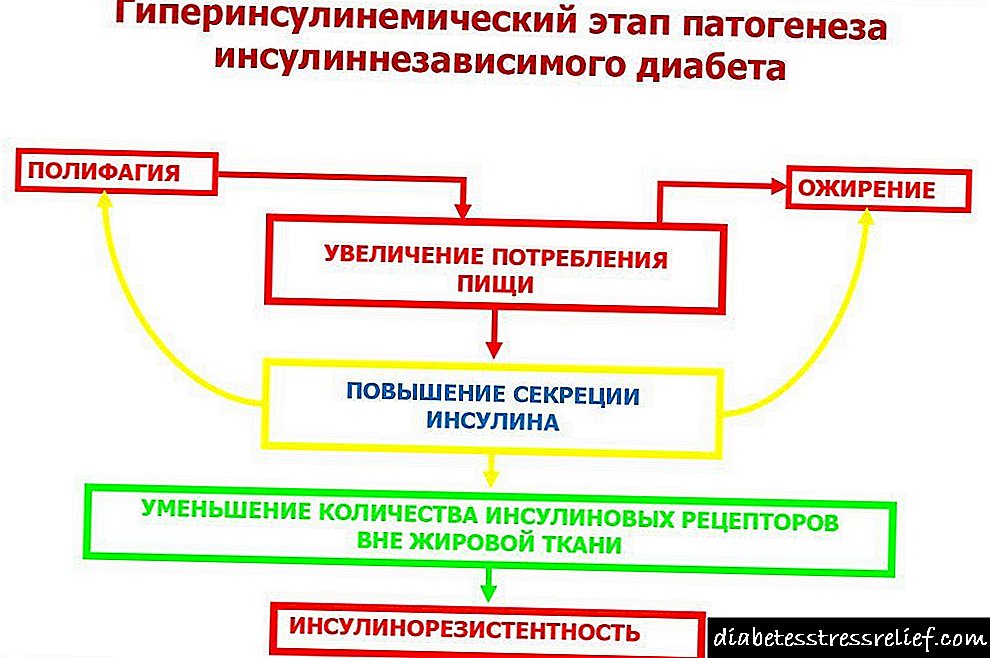
હાયપરિન્સુલિનિઝમના લક્ષણો
આ રોગ શરીરના વજનમાં તીવ્ર વધારો કરવા માટે ફાળો આપે છે, તેથી મોટાભાગના આહાર બિનઅસરકારક છે. સ્ત્રીઓમાં ચરબીની થાપણો કમરના ક્ષેત્રમાં, તેમજ પેટની પોલાણમાં રચાય છે. આ ચોક્કસ ચરબી (ટ્રાઇગ્લાઇસેરાઇડ) ના સ્વરૂપમાં સંગ્રહિત ઇન્સ્યુલિનના મોટા ડેપોને કારણે થાય છે.
હાયપરિન્સ્યુલિનિઝમના અભિવ્યક્તિઓ ઘણી રીતે સંકેતોની સમાન હોય છે જે હાયપોગ્લાયસીમિયાની પૃષ્ઠભૂમિ સામે વિકાસ પામે છે. હુમલોની શરૂઆત ભૂખ, નબળાઇ, પરસેવો, ટાકીકાર્ડિયા અને ભૂખની લાગણી દ્વારા વર્ગીકૃત થયેલ છે.
ત્યારબાદ, ગભરાટની સ્થિતિમાં જોડાય છે જેમાં ડર, અસ્વસ્થતા, અંગોમાં કંપતા અને ચીડિયાપણુંની હાજરી નોંધાય છે. પછી જમીન પર અવ્યવસ્થા છે, અંગોમાં નિષ્ક્રિયતા આવે છે, આંચકીનો દેખાવ શક્ય છે. સારવારના અભાવથી ચેતના અને કોમાની ખોટ થઈ શકે છે.
- સરળ. તે જપ્તી વચ્ચેના સમયગાળામાં કોઈ સંકેતોની ગેરહાજરી દ્વારા વર્ગીકૃત થયેલ છે, પરંતુ તે જ સમયે મગજનો આચ્છાદન સજીવને અસર કરે છે. દર્દી ક calendarલેન્ડર મહિના દરમિયાન ઓછામાં ઓછી 1 વખત સ્થિતિની વધુ ખરાબ થવાની નોંધ લે છે. હુમલો અટકાવવા માટે, યોગ્ય દવાઓનો ઉપયોગ કરવો અથવા મીઠો ખોરાક ખાવા માટે પૂરતું છે.
- માધ્યમ. હુમલાની આવર્તન મહિનામાં ઘણી વખત હોય છે. વ્યક્તિ આ ક્ષણે સભાનતા ગુમાવી શકે છે અથવા કોમામાં આવી શકે છે.
- ભારે. રોગની આ ડિગ્રી, બદલી ન શકાય તેવા મગજનો નુકસાન સાથે છે. હુમલાઓ વારંવાર થાય છે અને હંમેશાં ચેતનાના નુકસાન તરફ દોરી જાય છે.
હાયપરઇન્સ્યુલિઝમના અભિવ્યક્તિઓ વ્યવહારીક બાળકો અને પુખ્ત વયના લોકોમાં અલગ નથી. નાના દર્દીઓમાં રોગના કોર્સની એક વિશેષતા એ છે કે નીચલા ગ્લાયસીમિયાની પૃષ્ઠભૂમિ સામે આંચકીનો વિકાસ, તેમજ તેમની પુનરાવૃત્તિની frequencyંચી આવર્તન. ડ્રગની સાથે આવી સ્થિતિને સતત વધારવા અને નિયમિત રાહત આપવાનું પરિણામ એ બાળકોમાં માનસિક સ્વાસ્થ્યનું ઉલ્લંઘન છે.
આ રોગ શું છે ખતરનાક?
જો સમયસર કાર્યવાહી ન કરવામાં આવે તો કોઈપણ રોગવિજ્ complicationsાન મુશ્કેલીઓનું કારણ બની શકે છે. હાયપરિન્સ્યુલેનેમિયા કોઈ અપવાદ નથી, તેથી, તે ખતરનાક પરિણામો સાથે પણ છે. આ રોગ તીવ્ર અને ક્રોનિક સ્વરૂપોમાં આગળ વધે છે. નિષ્ક્રિય અભ્યાસક્રમ મગજની પ્રવૃત્તિને મંદ બનાવવા તરફ દોરી જાય છે, નકારાત્મક રીતે મનોવૈજ્ .ાનિક સ્થિતિને અસર કરે છે.
- સિસ્ટમો અને આંતરિક અવયવોની કામગીરીમાં ખલેલ,
- ડાયાબિટીસ વિકાસ
- સ્થૂળતા
- કોમા
- રક્તવાહિની તંત્રના કાર્યમાં વિચલનો,
- એન્સેફાલોપથી
- પાર્કિન્સનિઝમ
હાયપરિન્સ્યુલીનેમિયા જે બાળપણમાં થાય છે તે બાળકના વિકાસને પ્રતિકૂળ અસર કરે છે.
ડાયગ્નોસ્ટિક્સ
ચોક્કસ લક્ષણોની ગેરહાજરીને કારણે રોગની ઓળખ કરવી ઘણીવાર મુશ્કેલ છે.
જો સુખાકારીમાં બગાડ થાય છે, તો ડ doctorક્ટરની સલાહ લેવી જરૂરી છે, જે નીચેના ડાયગ્નોસ્ટિક પરીક્ષણોનો ઉપયોગ કરીને આ સ્થિતિનો સ્ત્રોત નક્કી કરી શકે છે:
- કફોત્પાદક ગ્રંથી અને સ્વાદુપિંડ દ્વારા ઉત્પાદિત હોર્મોન્સનું વિશ્લેષણ,
- કફોત્પાદક એમઆરઆઈ ઓન્કોલોજીને નકારી કા toવા માટે,
- પેટનો અલ્ટ્રાસાઉન્ડ
- દબાણ માપન
- ગ્લાયસીમિયાનું સ્તર ચકાસી રહ્યા છીએ.
નિદાન એ પરીક્ષાનું પરિણામ અને દર્દીની ફરિયાદોના વિશ્લેષણ પર આધારિત છે.
રોગની સારવાર
થેરેપી એ રોગના કોર્સની લાક્ષણિકતાઓ પર આધારિત છે, તેથી, તે તીવ્રતા અને માફીના સમયગાળા દરમિયાન અલગ પડે છે. હુમલાઓને રોકવા માટે, ડ્રગનો ઉપયોગ કરવો જરૂરી છે, અને બાકીનો સમય આહારનું પાલન કરવું અને અંતર્ગત પેથોલોજી (ડાયાબિટીસ) ની સારવાર માટે પૂરતું છે.
ઉત્તેજનામાં સહાય:
- કાર્બોહાઇડ્રેટ ખાય અથવા મીઠું પાણી, ચા,
- રાજ્યને સ્થિર કરવા માટે ગ્લુકોઝ સોલ્યુશન ઇન્જેક્ટ કરો (મહત્તમ જથ્થો - 100 મિલી / 1 સમય),
- કોમાની શરૂઆત સાથે, તમારે નસમાં ગ્લુકોઝ કરવાની જરૂર છે,
- સુધારણાની ગેરહાજરીમાં, એડ્રેનાલિન અથવા ગ્લુકોગનનું ઇન્જેક્શન આપવું જોઈએ,
- આંચકી માટે ટ્રાંક્વિલાઈઝર્સ લાગુ કરો.
ગંભીર હાલતમાં દર્દીઓને હોસ્પિટલમાં લઈ જવું જોઇએ અને ડોકટરોની દેખરેખ હેઠળ સારવાર લેવી જોઈએ. ગ્રંથિના કાર્બનિક જખમ સાથે, અંગની તપાસ અને સર્જિકલ હસ્તક્ષેપની જરૂર પડી શકે છે.
હાઈપરિન્સ્યુલેનેમિયા માટેનો આહાર રોગની ગંભીરતાને ધ્યાનમાં લેતા પસંદ કરવામાં આવે છે. હુમલાને રોકવા માટે વારંવાર અને મુશ્કેલમાં દૈનિક આહારમાં (450 ગ્રામ સુધી) કાર્બોહાઇડ્રેટ્સની વધેલી માત્રાની હાજરી શામેલ છે. ચરબી અને પ્રોટીન ખોરાકનો વપરાશ સામાન્ય મર્યાદામાં રાખવો જોઈએ.
રોગના સામાન્ય કોર્સમાં, દરરોજ ખોરાક સાથે પ્રાપ્ત કાર્બોહાઈડ્રેટ્સની મહત્તમ માત્રા 150 ગ્રામ કરતા વધુ ન હોવી જોઈએ મીઠાઈઓ, કન્ફેક્શનરી, આલ્કોહોલ આહારમાંથી બાકાત રાખવી જોઈએ.
નિષ્ણાતની વિડિઓ:
હાયપરિન્સ્યુલિનમિયાના અભિવ્યક્તિઓને ઘટાડવા માટે, ડાયાબિટીસના કોર્સને સતત મોનિટર કરવું અને મુખ્ય ભલામણોનું પાલન કરવું મહત્વપૂર્ણ છે:
- અપૂર્ણાંક અને સંતુલિત ખાય છે
- ગ્લાયસીમિયાનું સ્તર સતત તપાસો, જો જરૂરી હોય તો તેને સમાયોજિત કરો,
- પીવાના સાચા વ્યવહારનું નિરીક્ષણ કરો,
- તંદુરસ્ત અને સક્રિય જીવનશૈલી જીવી.
જો ઇન્સ્યુલિનનું અતિશય ઉત્પાદન ચોક્કસ રોગનું પરિણામ હતું, તો પછી જપ્તીના વિકાસની મુખ્ય રોકથામ પેથોલોજીની સારવારમાં ઘટાડો થાય છે, જે તેમના દેખાવના મુખ્ય કારણ તરીકે કાર્ય કરે છે.
હાયપરિન્સ્યુલિનિઝમ એ એક રોગ છે જે ઇન્સ્યુલિનના સ્તરમાં વધારો અને મનુષ્યમાં બ્લડ સુગરમાં ઘટાડો સાથે સંકળાયેલ છે. રોગના લાક્ષણિક લક્ષણો: સામાન્ય નબળાઇ, ચક્કર, ભૂખમાં વધારો, કંપન અને સાયકોમોટર આંદોલન. જન્મજાત સ્વરૂપ ખૂબ જ દુર્લભ છે, લગભગ 50 હજાર નવજાતમાંથી એકમાં. મોટેભાગે, આ રોગની હસ્તગત કરેલી વિવિધતા 35-50 વર્ષ સુધીની સ્ત્રીઓમાં નક્કી કરવામાં આવે છે.
હાઈપરિન્સ્યુલિનિઝમનું નિદાન દર્દીના સર્વેક્ષણ દરમિયાન કરવામાં આવે છે, જ્યારે રોગના ક્લિનિકલ લક્ષણો બહાર આવે છે, જે પછી કાર્યાત્મક પરીક્ષણો કરવામાં આવે છે, લોહીમાં ગ્લુકોઝ સંતૃપ્તિની સ્વાદુપિંડની ગતિશીલતા, અલ્ટ્રાસાઉન્ડ અથવા ટોમોગ્રાફીમાં તપાસ કરવામાં આવે છે, મગજ કરવામાં આવે છે.
સ્વાદુપિંડનું નિર્માણ ફક્ત શસ્ત્રક્રિયાથી કરવામાં આવે છે. એક્સ્ટ્રાપ્રેન્ટિક પેથોલોજી સાથે, ઉપચાર એ અંતર્ગત રોગ અને તેના રોગનિવારક અભિવ્યક્તિને દૂર કરવાના હેતુથી થાય છે. દર્દીને વિશેષ આહાર સોંપવામાં આવે છે.
જો સમયસર સારવાર ગેરહાજર હોય, તો દર્દી હાયપોગ્લાયકેમિક કોમામાં આવી શકે છે.
બાળકોમાં જન્મજાત હાઈપરિન્સ્યુલિનિઝમ ભાગ્યે જ જોવા મળે છે. વિસંગતતાનાં કારણો છે:
- ગર્ભની રચનાની પ્રક્રિયામાં વિવિધ પેથોલોજીઓ,
- આનુવંશિક પરિવર્તન
- જન્મ શ્વાસ.
રોગના હસ્તગત સ્વરૂપમાં બે જાતો છે:
- સ્વાદુપિંડનું સંપૂર્ણ તરફ દોરી જાય છે.
- બિન-સ્વાદુપિંડનું. ઇન્સ્યુલિનમાં થોડો વધારો થાય છે.
સૌમ્ય અથવા જીવલેણ ગાંઠના વિકાસને કારણે પ્રથમ વિવિધતા જોવા મળે છે.
નીચેના પરિબળો બિન-સ્વાદુપિંડનું સ્વરૂપ રચના પર અસર કરે છે:
- ખોરાકના સેવનનું ઉલ્લંઘન, લાંબા સમય સુધી ઉપવાસ, અતિસાર, ઉલટી અથવા સ્તનપાન દરમિયાન પ્રવાહીનું મોટું નુકસાન,
- યકૃત (,) ની કામગીરીમાં પેથોલોજીકલ ડિસઓર્ડર શરીરમાં ચયાપચયની સમસ્યાઓ તરફ દોરી જાય છે,
- ડાયાબિટીઝમાં બ્લડ સુગરને બદલતી દવાઓનો અયોગ્ય ઉપયોગ,
- અંતocસ્ત્રાવી સિસ્ટમ રોગો,
- ગ્લુકોઝ ચયાપચયને અસર કરે તેવા ઉત્સેચકોનો અભાવ.
હાઈપરિન્સ્યુલિનિઝમનું નિદાન ખાંડના સ્તર સાથે સંબંધિત છે. ગ્લુકોઝ એ સેન્ટ્રલ નર્વસ સિસ્ટમનું મુખ્ય પોષક તત્વો છે, તે મગજને સામાન્ય રીતે કાર્ય કરવા માટે લે છે. જો રક્તમાં ઇન્સ્યુલિનનું સ્તર વધે છે અને યકૃતમાં ગ્લાયકોજેન એકઠા થાય છે, ગ્લાયકોજેનોલિસિસની પ્રક્રિયાને અટકાવે છે, તો આ ગ્લુકોઝના સ્તરમાં ઘટાડો તરફ દોરી જાય છે.
બ્લડ સુગરની સાંદ્રતામાં ઘટાડો મેટાબોલિક પ્રક્રિયાઓને અટકાવે છે, મગજના કોષોને energyર્જા પુરવઠો ઘટાડે છે. રેડoxક્સ પ્રક્રિયાઓ વિક્ષેપિત થાય છે અને કોષોને oxygenક્સિજન સપ્લાય ઘટે છે, થાક, સુસ્તી પેદા કરે છે, પ્રતિક્રિયા ધીમું કરે છે અને તરફ દોરી જાય છે. લક્ષણોને વધારવાની પ્રક્રિયામાં, રોગ આક્રમક હુમલાઓ ઉશ્કેરે છે, અને.
વર્ગીકરણ
રોગના કોર્સના દૃષ્ટિકોણથી જન્મજાત હાઈપરિન્સ્યુલિનિઝમને નીચેના પ્રકારોમાં વહેંચી શકાય છે:
- ક્ષણિક સ્વરૂપ. તે એવા બાળકોમાં થાય છે કે જેઓ બિનસલાહભર્યા સગર્ભાવસ્થા ડાયાબિટીઝથી માતા માટે જન્મે છે.
- સતત સ્વરૂપ. આ જાતિનું નિદાન નવજાત શિશુમાં થાય છે. પેથોલોજીનો દેખાવ ઇન્સ્યુલિન રેગ્યુલેશન કોષોના જન્મજાત ડિસગ્યુલેશન અને તેના અનિયંત્રિત પ્રકાશન સાથે સંકળાયેલ છે.
રોગના મોર્ફોલોજિકલ રીતે સતત સ્વરૂપને નીચેના પ્રકારોમાં વહેંચી શકાય છે:
- ફેલાવો પ્રકાર. તેમાં ચાર જાતો છે જે soટોસોમલ રિસીઝિવ અને autoટોસોમલ પ્રભાવશાળી પ્રકારનાં વારસો અનુસાર સમાનરૂપે વહેંચવામાં આવે છે.
- ફોકલ પ્રકાર. લાક્ષણિક રીતે, ઇન્સ્યુલર ઉપકરણના માત્ર ભાગની ક્લોનલ ડિજનરેશન અને હાયપરપ્લેસિયા. સોમેટિક પરિવર્તન મળ્યું છે.
- એટીપિકલ પ્રકાર. તે આ રોગ માટે અપ્રતિમ સંકેતો દ્વારા પ્રગટ થાય છે.
મોટેભાગે ઉપયોગમાં લેવાતા વર્ગીકરણ, જે રોગના કારણો પર આધારિત છે:
- પ્રાથમિક - સ્વાદુપિંડનું, કાર્બનિક અથવા સંપૂર્ણ હાઇપરિન્સ્યુલિનિઝમ. ગાંઠ પ્રક્રિયાના પરિણામ. 90% કેસોમાં, સૌમ્ય પ્રકૃતિના ગાંઠોને કારણે ઇન્સ્યુલિન કૂદકાવે છે અને જીવલેણ જાતિ (કાર્સિનોમા) માં ભાગ્યે જ ભાગ લે છે. આ રોગની એક જૈવિક વિવિધતા ખૂબ જ મુશ્કેલ છે.
- ગૌણ - કાર્યાત્મક હાયપરિન્સ્યુલિનિઝમ (સંબંધિત અથવા એક્સ્ટ્રાપ્રેક્રેટિક). તેનો દેખાવ વિરોધી-હોર્મોનલ હોર્મોન્સની ઉણપ, નર્વસ સિસ્ટમ અને યકૃતમાં પેથોલોજીકલ પ્રક્રિયાઓ સાથે સંકળાયેલ છે. હાઈપોગ્લાયસીમિયાનો હુમલો ભૂખમરો, મીઠાશવાળા દવાઓનો વધુપડતો અને વધુ પડતી કસરતને કારણે થાય છે.
રોગની વિવિધતા અને સ્વરૂપની વ્યાખ્યા ડાયગ્નોસ્ટિક પ્રવૃત્તિઓ દરમિયાન કરવામાં આવે છે.
શક્ય ગૂંચવણો
હાયપરિન્સ્યુલિનિઝમ ગંભીર અને ઉલટાવી શકાય તેવા પરિણામો તરફ દોરી શકે છે જે દર્દીના જીવન સાથે અસંગત છે.
રોગની મુખ્ય ગૂંચવણો:
- હાર્ટ એટેક
- કોમા
- મેમરી અને વાણી સાથે સમસ્યાઓ,
પૂર્વસૂચન રોગની તીવ્રતા અને તેની ઘટનાના કારણ પર આધારિત છે. જો સૌમ્ય ગાંઠ મળી આવે, તો ધ્યાન દૂર થાય છે, અને દર્દી 90% કેસોમાં પાછો આવે છે. નિયોપ્લાઝમની જીવલેણતા અને ઓપરેશન કરવામાં અસમર્થતા સાથે, જીવન ટકાવી રાખવાનો દર ઓછો છે.
હાયપરિન્સ્યુલેનેમિયા અને તેની સારવાર. હાયપરિન્સ્યુલિનમિયા: લક્ષણો અને સારવાર
હાયપરિન્સ્યુલિનમિયા એ એક રોગવિજ્ .ાનવિષયક સ્થિતિ છે જેમાં લોહીના ઇન્સ્યુલિનના સ્તરમાં વધારો નોંધાય છે. આ રીસેપ્ટર ખામી, અસામાન્ય ઇન્સ્યુલિન રચના અને ક્ષતિગ્રસ્ત ગ્લુકોઝ પરિવહનને કારણે હોઈ શકે છે. રોગને શોધવા માટે, આંતરસ્ત્રાવીય અભ્યાસ, અલ્ટ્રાસાઉન્ડ, સીટી, એમઆરઆઈનો ઉપયોગ થાય છે. સારવારનો હેતુ કસરત, આહાર અને દવા દ્વારા શરીરના વજનને સામાન્ય બનાવવાનો છે.
આગાહી પરિબળો
લોકોમાં ઇન્સ્યુલિનના સ્તરમાં વધારો થવાની સંભાવના:
- વારસાગત વલણ સાથે. એવું જાણવા મળ્યું છે કે એચ.એલ.એ એન્ટિજેન્સવાળા લોકો હાયપરિન્સ્યુલિનમિક હોવાની શક્યતા વધારે છે. ઉપરાંત, નજીકના સંબંધીઓને ડાયાબિટીઝ હોય તો બીમાર થવાની સંભાવના.
- ભૂખ અને તૃપ્તિના કેન્દ્રિય નિયમનના ઉલ્લંઘન સાથે.
- સ્ત્રી જાતિ.
- ઓછી શારીરિક પ્રવૃત્તિ સાથે.
- ખરાબ ટેવો (ધૂમ્રપાન, પીવા) ની હાજરી સાથે.
- વૃદ્ધાવસ્થા.
- સ્થૂળતા. એડિપોઝ ટીશ્યુ એ એક સ્વતંત્ર અંતrસ્ત્રાવી અંગ છે. તે વિવિધ સક્રિય પદાર્થોનું સંશ્લેષણ કરે છે અને હોર્મોન્સનું ભંડાર છે. શરીરની અતિશય ચરબીની હાજરીથી ઇન્સ્યુલિનના પ્રભાવમાં તેમની પ્રતિરક્ષા થાય છે. આને કારણે, તેનું ઉત્પાદન વધે છે.
- એથરોસ્ક્લેરોસિસની હાજરી સાથે. તે કોરોનરી હૃદય રોગ, મગજને નુકસાન, નીચલા હાથપગના વાહિની રોગ તરફ દોરી જાય છે.
- મેનોપોઝના સમયગાળામાં.
- પોલિસિસ્ટિક અંડાશયના સિન્ડ્રોમ સાથે.
- ધમનીવાળા હાયપરટેન્શન સાથે.
- સતત હોર્મોન્સ, થિયાઝાઇડ મૂત્રવર્ધક પદાર્થો, બીટા-બ્લોકર લેતા રહેવું.
ઉપરોક્ત તમામ પરિબળો કોષોમાં સંકેતોના સંક્રમણને અસર કરે છે. ઇન્સ્યુલિનના સ્તરમાં વધારાના અન્ય ત્રણ કારણો ભાગ્યે જ જોવા મળે છે.
શક્ય પરિણામો
- ડાયાબિટીઝ મેલીટસ.
- જાડાપણું
- હાયપોગ્લાયકેમિક કોમા.
- હૃદય અને રુધિરવાહિનીઓને નુકસાન થવાનું જોખમ વધે છે.
પ્રારંભિક તબક્કામાં, હાયપરિન્સ્યુલેનેમિયા પોતાને પ્રગટ કરતું નથી. ભવિષ્યમાં, આવી ફરિયાદો દેખાઈ શકે છે:
- પેટ અને શરીરના ઉપરના ભાગ પર ચરબીનો જથ્થો,
- હાઈ બ્લડ પ્રેશર
- તરસ
- સ્નાયુ પીડા
- ચક્કર
- વિક્ષેપ
- નબળાઇ, સુસ્તી.
ઇન્સ્યુલિનનું અતિસંવેદન આનુવંશિક સિન્ડ્રોમ અથવા દુર્લભ રોગો સાથે સંકળાયેલ હોઈ શકે છે. પછી નીચેના લક્ષણો દેખાય છે: ક્ષતિગ્રસ્ત દ્રષ્ટિ, ઘાટા અને શુષ્ક ત્વચા, પેટ અને હિપ્સ પર ખેંચાતો ગુણનો દેખાવ, કબજિયાત, હાડકામાં દુખાવો.
સારવારની પદ્ધતિઓ
ઉપચારનો મુખ્ય ઘટક એ આહાર છે. તેનું લક્ષ્ય શરીરના વધુ વજન ઘટાડવાનું છે. કામના પ્રકાર (માનસિક અથવા શારીરિક) ના આધારે, ખોરાકની કેલરી સામગ્રી ઘણી વખત ઓછી થાય છે. આહારમાં કાર્બોહાઇડ્રેટનું પ્રમાણ ઓછું કરવું. તેઓને ફળો અને શાકભાજીથી બદલવામાં આવે છે. દિવસભર શારીરિક પ્રવૃત્તિમાં વધારો. નાના ભાગોમાં દર 4 કલાકે ખોરાક લેવો જોઈએ.
વ walkingકિંગ, સ્વિમિંગ, એરોબિક્સ, યોગને કારણે શારીરિક પ્રવૃત્તિમાં વધારો કરવાની ભલામણ કરવામાં આવે છે. સ્થિર પાવર લોડ સ્થિતિને વધુ કથળી શકે છે અને હાયપરટેન્સિવ કટોકટી તરફ દોરી શકે છે. તાલીમની તીવ્રતા ધીમે ધીમે વધવી જોઈએ. યાદ રાખો કે ફક્ત પરેજી પાળવી અને કસરત કરવાથી સુધારણા થઈ શકે છે.
બાળપણમાં હાયપરિન્સ્યુલિનેમિયાની સારવારની સુવિધાઓ છે. વધતી જતી શરીરને વિકાસ માટે પોષક તત્વોની જરૂર હોવાથી, આહાર એટલો સખત નથી. આહારમાં મલ્ટિવિટામિન સંકુલ અને ટ્રેસ એલિમેન્ટ્સ (કેલ્શિયમ, આયર્ન) શામેલ હોય છે.
સારવાર સંકુલમાં લાંબા ગાળાના ઉપયોગ માટેની દવાઓ શામેલ છે:
- વધતા ગ્લુકોઝ સ્તર (બિગુઆનાઇડ્સ, થિયાઝોલિડાઇન્સ )વાળા હાઇપોગ્લાયકેમિક એજન્ટો.
- એન્ટિહિપરટેન્સિવ જે બ્લડ પ્રેશરને સામાન્ય બનાવે છે અને ગૂંચવણોનું જોખમ ઘટાડે છે (હાર્ટ એટેક, સ્ટ્રોક) ભલામણ કરેલા ડ્રગ જૂથો: એસીઈ અવરોધકો, સરતાન, કેલ્શિયમ વિરોધી. સારવારનું લક્ષ્ય એ છે કે 130 એમએમએચજીની નીચે સિસ્ટોલિક દબાણ ઓછું કરવું, અને ડાયાસ્ટોલિક દબાણ 80 એમએમએચજીથી નીચે.
- કોલેસ્ટરોલ ઘટાડવું - સ્ટેટિન્સ, ફાઇબ્રેટ્સ.
- ભૂખ ઘટાડતી દવાઓ એ સેરોટોનિન રીઉપ્ટેક ઇનહિબિટર, ગેસ્ટ્રોઇંટેસ્ટાઇનલ એન્ઝાઇમ અવરોધકો છે જે ચરબીને તોડી નાખે છે.
- મેટાબોલિક - આલ્ફા લિપોઇક એસિડ, જે ગ્લુકોઝના ઉપયોગમાં સુધારો કરે છે અને વધારે કોલેસ્ટ્રોલને દૂર કરે છે.
ખતરનાક કપટી રોગ શું છે?
યોગ્ય સારવારની ગેરહાજરીમાં દરેક રોગ ગૂંચવણો તરફ દોરી જાય છે. હાયપરિન્સ્યુલિનિઝમ માત્ર તીવ્ર જ નહીં, પણ ક્રોનિક પણ હોઈ શકે છે, જેનો પ્રતિકાર કરવો ઘણી વખત વધુ મુશ્કેલ છે. દીર્ઘકાલિન રોગ મગજની પ્રવૃત્તિને નીરસ કરે છે અને દર્દીની માનસિક સ્થિતિને અસર કરે છે, અને પુરુષોમાં, શક્તિ બગડે છે, જે વંધ્યત્વથી ભરપૂર છે. 30% કેસોમાં જન્મજાત હાઈપરિન્સ્યુલિનિઝમ મગજના ઓક્સિજન ભૂખમરો તરફ દોરી જાય છે અને બાળકના સંપૂર્ણ વિકાસને અસર કરે છે. ત્યાં અન્ય પરિબળોની સૂચિ છે કે જેના પર તમારે ધ્યાન આપવું જોઈએ:
- આ રોગ તમામ અવયવો અને સિસ્ટમોની કામગીરીને અસર કરે છે.
- હાયપરિન્સ્યુલિનિઝમ ડાયાબિટીસને ઉત્તેજીત કરી શકે છે.
- આગામી પરિણામો સાથે સતત વજનમાં વધારો થાય છે.
- હાયપોગ્લાયકેમિક કોમાનું જોખમ વધે છે.
- રક્તવાહિની તંત્રની સમસ્યાઓ વિકસે છે.
હાયપરિન્સુલિનિઝમના કારણો
જન્મજાત રોગવિજ્ .ાન ઇન્ટ્રાઉટેરિન વિકાસની અસામાન્યતાઓ, ગર્ભની વૃદ્ધિ મંદી, જીનોમમાં પરિવર્તનને કારણે થાય છે.
હસ્તગત હાયપોગ્લાયકેમિક રોગના કારણોને સ્વાદુપિંડમાં વિભાજિત કરવામાં આવે છે, જે નિરપેક્ષ હાયપરિન્સ્યુલિનમિયા અને બિન-સ્વાદુપિંડનો વિકાસ તરફ દોરી જાય છે, જેના કારણે ઇન્સ્યુલિનના સ્તરમાં સંબંધિત વધારો થાય છે.
રોગના સ્વાદુપિંડનું સ્વરૂપ જીવલેણ અથવા સૌમ્ય નિયોપ્લાઝમ, તેમજ સ્વાદુપિંડનું બીટા કોષ હાયપરપ્લાસિયામાં થાય છે. નીચેની પરિસ્થિતિઓમાં બિન-સ્વાદુપિંડનું સ્વરૂપ વિકસે છે:
- આહારમાં ઉલ્લંઘન. લાંબા ભૂખમરો, પ્રવાહી અને ગ્લુકોઝનું વધતું નુકસાન (ઝાડા, omલટી, સ્તનપાન), કાર્બોહાઇડ્રેટ ખોરાક લીધા વિના તીવ્ર શારીરિક પ્રવૃત્તિ રક્ત ખાંડમાં તીવ્ર ઘટાડો થાય છે. રિફાઇન્ડ કાર્બોહાઇડ્રેટ્સના વધુ પડતા વપરાશથી લોહીમાં શર્કરાના સ્તરમાં વધારો થાય છે, જે ઇન્સ્યુલિનના સક્રિય ઉત્પાદનને ઉત્તેજિત કરે છે.
- વિવિધ ઇટીઓલોજીઓ (કેન્સર, ફેટી હેપેટોસિસ, સિરોસિસ) ના યકૃતને નુકસાનથી ગ્લાયકોજેન સ્તર, મેટાબોલિક વિક્ષેપ અને હાઇપોગ્લાયકેમિઆમાં ઘટાડો થાય છે.
- ડાયાબિટીસ મેલિટસ (ઇન્સ્યુલિન ડેરિવેટિવ્ઝ, સલ્ફોનીલ્યુરિયસ) માટે ખાંડ ઘટાડતી દવાઓનું અનિયંત્રિત સેવન ડ્રગ હાયપોગ્લાયકેમિઆનું કારણ બને છે.
- અંત contraસ્ત્રાવી રોગો કોન્ટિન્સ્યુલિન હોર્મોન્સ (એસીટીએચ, કોર્ટિસોલ) ના સ્તરમાં ઘટાડો તરફ દોરી જાય છે: કફોત્પાદક દ્વાર્ફિઝમ, માયક્સેડેમા, એડિસન રોગ.
- ગ્લુકોઝ ચયાપચય (હિપેટિક ફોસ્ફphરીલેઝ, રેનલ ઇન્સ્યુલિનાઝ, ગ્લુકોઝ -6-ફોસ્ફેટસ) માં શામેલ ઉત્સેચકોનો અભાવ સંબંધિત હાયપરિન્સ્યુલિનિઝમનું કારણ બને છે.
ગ્લુકોઝ એ સેન્ટ્રલ નર્વસ સિસ્ટમનો મુખ્ય પોષક સબસ્ટ્રેટ છે અને મગજના સામાન્ય કાર્ય માટે જરૂરી છે. એલિવેટેડ ઇન્સ્યુલિનનું સ્તર, યકૃતમાં ગ્લાયકોજેનનું સંચય અને ગ્લાયકોજેનોલિસિસના અવરોધથી લોહીમાં ગ્લુકોઝમાં ઘટાડો થાય છે. હાઈપોગ્લાયસીમિયા મગજના કોષોમાં મેટાબોલિક અને energyર્જા પ્રક્રિયાઓના અવરોધનું કારણ બને છે.
સિમ્પેથોએડ્રેનલ સિસ્ટમની ઉત્તેજના થાય છે, કેટેકોલેમિન્સનું ઉત્પાદન વધે છે, હાયપરિન્સ્યુલિનિઝમનો હુમલો વિકસે છે (ટાકીકાર્ડિયા, ચીડિયાપણું, ભયની ભાવના). શરીરમાં રેડ redક્સ પ્રક્રિયાઓનું ઉલ્લંઘન મગજનો આચ્છાદનના કોષો દ્વારા ઓક્સિજન વપરાશમાં ઘટાડો અને હાયપોક્સિયા (સુસ્તી, સુસ્તી, ઉદાસીનતા) ના વિકાસ તરફ દોરી જાય છે.
આગળ ગ્લુકોઝની ઉણપથી શરીરમાં બધી ચયાપચયની પ્રક્રિયાઓનું ઉલ્લંઘન થાય છે, મગજની રચનામાં લોહીના પ્રવાહમાં વધારો અને પેરિફેરલ વાહિનીઓનું ખેંચાણ, જેનાથી હૃદયરોગનો હુમલો આવે છે.
જ્યારે મગજના પ્રાચીન માળખાં રોગવિજ્ .ાનવિષયક પ્રક્રિયામાં સામેલ હોય છે (મેડુલ્લા ઓક્સોન્ગાટા અને મિડબ્રેઇન, વારોલીઅસ બ્રિજ) મનોગ્રસ્તિ અવસ્થાઓ, ડિપ્લોપિયા, તેમજ શ્વસન અને કાર્ડિયાક વિક્ષેપ વિકસે છે.
હાયપરિન્સુલિનિઝમ
હાયપરિન્સ્યુલિનિઝમ એ ઇન્સ્યુલિન સ્ત્રાવના સંપૂર્ણ અથવા સંબંધિત વધારોના પરિણામે રક્ત ખાંડમાં ઘટાડો દ્વારા વર્ગીકૃત થયેલ છે. આ રોગ 40 થી 50 વર્ષની વયની વચ્ચે ઘણીવાર પોતાને મેનીફેસ્ટ કરે છે. દર્દીઓમાં ભૂખ, ઉદાસીનતા, ચક્કર આવવા, માથાનો દુખાવો, સુસ્તી, ટાકીકાર્ડિયા, અંગો અને આખા શરીરમાં ધ્રુજારી, પેરિફેરલ વાહિનીઓનો વિસ્તરણ, પરસેવો અને માનસિક વિકારોની લાગણી વિકસે છે.
તીવ્ર શારીરિક પ્રવૃત્તિ અથવા લાંબા સમય સુધી ભૂખમરો સાથે જોડાણમાં હાયપોગ્લાયસીમિયાનો હુમલો વિકસે છે. તદુપરાંત, ઉપર વર્ણવેલ અસાધારણ ઘટના વધુ તીવ્ર બને છે, નર્વસ સિસ્ટમમાં પરિવર્તન આવે છે, સુસ્તી આવે છે, ખેંચાણ આવે છે, drowsinessંડી સુસ્તી આવે છે અને છેવટે, જો દર્દી સમયસર નસમાં ગ્લુકોઝ ઇન્જેક્શન ન આપે તો મૃત્યુ તરફ દોરી શકે છે તે કોમા છે. આ કિસ્સામાં, ગ્લાયસીમિયા 60-20 અને મિલિગ્રામ% ખાંડ કરતા ઓછી થાય છે.
ઘણીવાર દર્દીઓ મનોચિકિત્સકો દ્વારા અવલોકન અને સારવાર કરવામાં આવે છે. આ રોગ વ્હિપ્લ ટ્રાયડ દ્વારા વર્ગીકૃત થયેલ છે. રોગ સાથે, સતત ખોરાક લેતા હોવાના કારણે દર્દીઓનું વજન વધે છે.
કાર્બનિક અને કાર્યાત્મક હાયપરિન્સ્યુલિનિઝમ વચ્ચેનો તફાવત. હાયપરિન્સ્યુલિનિઝમનું સૌથી સામાન્ય કારણ સૌમ્ય આઇલેટ એડેનોમા છે. સ્વાદુપિંડની બહાર ગાંઠ વિકસી શકે છે. લેંગેરેહન્સના આઇલેટ્સનું કેન્સર ઓછું જોવા મળે છે. ઇન્સ્યુલર ઉપકરણના હાયપરપ્લેસિયા સાથે ઇન્સ્યુલિનના સ્ત્રાવમાં વધારો થઈ શકે છે.
તે જ સમયે, હાઈપરિન્સ્યુલિનિઝમ સ્વાદુપિંડના કોઈપણ કાર્બનિક જખમ વિના થઈ શકે છે. આ ફોર્મને ફંક્શનલ હાઈપરિન્સ્યુલિનિઝમ કહેવામાં આવે છે. તે સંભવતs વિકસે છે કારણ કે વધારે કાર્બોહાઇડ્રેટનું સેવન એ વ theગસ ચેતાને બળતરા કરે છે અને ઇન્સ્યુલિન સ્ત્રાવને વધારે છે.
હાયપરિન્સ્યુલિનિઝમ, સેન્ટ્રલ નર્વસ સિસ્ટમના અમુક રોગો સાથે પણ વિકાસ કરી શકે છે, જેમાં કાર્યાત્મક યકૃતની નિષ્ફળતા, ક્રોનિક એડ્રેનલ અપૂર્ણતા, લાંબા ગાળાના ઓછા કાર્બોહાઇડ્રેટ પોષણ, કાર્બોહાઇડ્રેટિસના નુકસાનના કિસ્સામાં, સ્વાદુપિંડનો રોગ, વગેરે.
રોગના કાર્બનિક અને કાર્યાત્મક સ્વરૂપો વચ્ચેનો તફાવત શોધવા માટે, દિવસ દરમિયાન ખાંડના ભાર સાથે અને ઇન્સ્યુલિન અને એડ્રેનાલિન માટેના પરીક્ષણો સાથે ગ્લાયસીમિયા ફરીથી નક્કી કરવામાં આવે છે. ઓર્ગેનિક હાઇપરિન્સ્યુલિનિઝમ ઇન્સ્યુલિનના અચાનક અને અપૂરતા ઉત્પાદનને કારણે છે, જે નિયમનકારી હાયપોગ્લાયકેમિક મિકેનિઝમ્સ દ્વારા સરભર નથી.
ગ્લુકોઝ અથવા અશક્ત ન્યુરોએન્ડ્રોક્રાઇન હાયપોગ્લાયકેમિક સિસ્ટમની અપૂરતી પુરવઠાને કારણે સંબંધિત હાયપરિન્સ્યુલિનિઝમના વિકાસને કારણે કાર્યાત્મક હાયપરિન્સ્યુલિનિઝમ થાય છે. તે હંમેશાં નબળાઇ રહેલા કાર્બોહાઇડ્રેટ ચયાપચયની વિવિધ રોગોના ક્લિનિકમાં જોવા મળે છે.
કાર્બોહાઇડ્રેટ ચયાપચયનું નિયમન કરતી સિસ્ટમોનું ઉલ્લંઘન, લોહીના પ્રવાહમાં ગ્લુકોઝના અચાનક પ્રવેશ સાથેના જોડાણમાં પણ શોધી શકાય છે, જેમ કે ગેસ્ટ્રિક રિસેક્શનમાંથી પસાર થતા દર્દીઓમાં હાઈપોગ્લાયકેમિક હુમલા સાથે.
હાયપરિન્સ્યુલિનિઝમ સાથે હાઈપોગ્લાયસીમિયાનો વિકાસ એ સેન્ટ્રલ નર્વસ સિસ્ટમના લક્ષણો પર આધારિત છે. આ સંકેતોના પેથોજેનેસિસમાં, ગ્લિસેમિયામાં ઘટાડો, ઇન્સ્યુલિન, મગજ ઇસ્કેમિયા અને હાઇડ્રેમિયાના વિશાળ પ્રમાણમાં ઝેરી અસર ભૂમિકા ભજવે છે.
ઇન્સ્યુલર ઉપકરણના ગાંઠ પર આધારિત હાયપરિન્સ્યુલિનિઝમનું નિદાન નીચેના ડેટા પર આધારિત છે. દર્દીઓમાં તીવ્ર પરસેવો, ધ્રુજારી અને ચેતનાના નુકસાન સાથે હુમલાનો ઇતિહાસ છે. તમે ભોજન અને આંચકી વચ્ચેનો જોડાણ શોધી શકો છો જે સામાન્ય રીતે સવારના નાસ્તા પહેલા અથવા ખાધાના hours-. કલાક પછી શરૂ થાય છે.
ઉપવાસ રક્ત ખાંડનું સ્તર સામાન્ય રીતે 70-80 મિલિગ્રામ% હોય છે, અને એક હુમલો દરમિયાન તે 40-22 મિલિગ્રામ% સુધી જાય છે. કાર્બોહાઇડ્રેટ લેવાના પ્રભાવ હેઠળ, હુમલો ઝડપથી બંધ થાય છે. ઇન્ટરિટિકલ અવધિમાં, તમે ડેક્સ્ટ્રોઝની રજૂઆત દ્વારા હુમલો ઉશ્કેરી શકો છો.
ગાંઠને કારણે હાઈપરિન્સ્યુલિનિઝમને હાયપોપિટ્યુટાઇરિઝમથી અલગ પાડવો જોઈએ, જેમાં ભૂખ નથી, દર્દીઓ વજન ઘટાડે છે, મુખ્ય ચયાપચય 20% ની નીચે હોય છે, બ્લડ પ્રેશર ઘટે છે, અને 17-કેટોસ્ટેરોઇડ્સનું સ્ત્રાવ ઓછું થાય છે.
એડિસનના રોગમાં, હાયપરિન્સ્યુલિનિઝમથી વિપરીત, વજનમાં ઘટાડો, મેલાસ્મા, ynડિનામિયા, 17-કેટોસ્ટેરોઈડ્સ અને 11-હાઇડ્રોક્સિસ્ટેરોઇડ્સના વિસર્જનમાં ઘટાડો, અને એડ્રેનાલિન અથવા એડ્રેનોકોર્ટિકોટ્રોપિક હોર્મોનના વહીવટ પછી કાંટોની પરીક્ષા નકારાત્મક છે.
સ્વયંભૂ હાયપોગ્લાયકેમિઆ કેટલીકવાર હાયપોથાઇરોડિઝમ સાથે થાય છે, જો કે, હાયપોથાઇરોડિઝમના લાક્ષણિક સંકેતો - મ્યુકોસ એડીમા, ઉદાસીનતા, મુખ્ય ચયાપચયમાં ઘટાડો અને થાઇરોઇડ ગ્રંથિમાં કિરણોત્સર્ગી આયોડિનનો સંચય, અને લોહીમાં કોલેસ્ટરોલ વધારો - હાયપરસિન્સોલિનિઝમથી ગેરહાજર છે.
ગિરકેના રોગ સાથે, યકૃતમાંથી ગ્લાયકોજેનને એકત્રીત કરવાની ક્ષમતા ખોવાઈ જાય છે. નિદાન યકૃતમાં વધારો, સુગર વળાંકમાં ઘટાડો અને એડ્રેનાલિનના વહીવટ પછી રક્ત ખાંડ અને પોટેશિયમના સ્તરમાં વધારોની ગેરહાજરીના આધારે થઈ શકે છે. હાયપોથાલમિક ક્ષેત્રના ઉલ્લંઘન સાથે, મેદસ્વીપણું, જાતીય કાર્યમાં ઘટાડો અને પાણી-મીઠું ચયાપચયની વિકૃતિઓ નોંધવામાં આવે છે.
કાર્યાત્મક હાયપરિન્સ્યુલિનિઝમનું નિદાન બાકાત દ્વારા કરવામાં આવે છે. ગાંઠ પેદા કરતા હાઈપરિન્સ્યુલિનિઝમથી વિપરીત, કાર્યાત્મક હાયપરિન્સ્યુલિનિઝમના હુમલા અનિયમિત રીતે થાય છે, લગભગ સવારના નાસ્તામાં ક્યારેય બનતું નથી. દિવસ દરમિયાન ઉપવાસ કરવાથી ઘણીવાર હાઈપોગ્લાયકેમિક હુમલો પણ થતો નથી. માનસિક અનુભવોના જોડાણમાં હુમલાઓ ક્યારેક થાય છે.
વિધેયાત્મક હાયપરિન્સ્યુલિનિઝમનું નિવારણ એ અંતર્ગત અંતર્ગત રોગોની રોકથામ છે, ગાંઠની હાયપરિન્સ્યુલિનિઝમની રોકથામ જાણીતી નથી.
ઇટીયોપેથોજેનેટિક સારવાર. એવી પણ ભલામણ કરવામાં આવે છે કે તમે કાર્બોહાઇડ્રેટ અને પ્રોટીન, તેમજ કોર્ટિસનના વહીવટ, એડ્રેનોકોર્ટિકોટ્રોપિક હોર્મોન સાથે સંતુલિત ભોજન લો. શારીરિક ઓવરલોડ અને માનસિક ઇજાઓ ટાળવા માટે તે જરૂરી છે, બ્રોમાઇડ્સ અને લાઇટ શામક સૂચવવામાં આવે છે. બર્બિટ્યુરેટ્સનો ઉપયોગ જે રક્ત ખાંડને ઓછું કરે છે તે આગ્રહણીય નથી.
કાર્બનિક હાયપરિન્સ્યુલિનિઝમ સાથે, સિન્ડ્રોમના વિકાસનું કારણ બને છે તે ગાંઠને દૂર કરવી જોઈએ. Beforeપરેશન પહેલાં, કાર્બોહાઇડ્રેટ અનામત બનાવવામાં આવે છે, જેમાં ખોરાકમાં મોટા પ્રમાણમાં કાર્બોહાઇડ્રેટ અને પ્રોટીન શામેલ હોય છે. શસ્ત્રક્રિયા પહેલાના દિવસે અને સવારે શસ્ત્રક્રિયા પહેલાં, 100 મિલિગ્રામ કોર્ટીઝન સ્નાયુઓમાં ઇન્જેક્ટ કરવામાં આવે છે. Duringપરેશન દરમિયાન, 100 મિલિગ્રામ હાઇડ્રોકોર્ટિસોન ધરાવતા 50% ગ્લુકોઝ સોલ્યુશનનું એક ટપકું ઇન્ફ્યુઝન સ્થાપિત થાય છે.
કાર્બનિક હાયપરઇન્સ્યુલિનિઝમ માટેની રૂ Conિચુસ્ત સારવાર બિનઅસરકારક છે. મેટાસ્ટેસેસવાળા ફેલાયેલા એડેનોમેટોસિસ અને એડેનોકાર્સિનોમાસમાં, એલોક્સન દર્દીના શરીરના વજનના 1 કિલો દીઠ 30-50 મિલિગ્રામના દરે વપરાય છે. એલોક્સન ઇન્ટ્રાવેનસ ઇન્ફ્યુઝન સમયે 50% સોલ્યુશનના સ્વરૂપમાં તૈયાર કરવામાં આવે છે. સારવાર દરમિયાન, 30-50 ગ્રામ દવાનો ઉપયોગ થાય છે.
ફંક્શનલ હાઈપરિન્સ્યુલિનિઝમ સાથે, renડ્રેનોકોર્ટિકોટ્રોપિક હોર્મોનનો ઉપયોગ દિવસ દીઠ 40 યુનિટ, કોર્ટિસોન - એક દિવસમાં 4 વખત, 100 મિલિગ્રામ દિવસમાં 4 વખત, પછી 50 મિલિગ્રામ 4 વખત વિભાજિત ડોઝમાં 1-2 મહિના માટે થાય છે.
કફોત્પાદક પ્રકૃતિના હાયપોગ્લાયકેમિઆ સાથે, એસીટીએચ અને કોર્ટીસોનનો ઉપયોગ પણ થાય છે. 400 ગ્રામ કાર્બોહાઈડ્રેટ ધરાવતા આહારની ભલામણ કરવામાં આવે છે. ઇન્સ્યુલિનના ઉત્પાદનમાં ચરબીની ઉદાસીન અસર હોય છે, જે આહાર બનાવતી વખતે ધ્યાનમાં લેવી જ જોઇએ.
હાયપોગ્લાયકેમિક કટોકટીની સારવારમાં નસમાં 40% ગ્લુકોઝ સોલ્યુશનના 20-40 મિલીના તાત્કાલિક વહીવટમાં સમાવેશ થાય છે. જો દર્દીએ ચેતના ગુમાવી નથી, તો તીવ્ર લક્ષણો અદૃશ્ય થઈ જાય ત્યાં સુધી તેને દર 10 મિનિટ 10 ગ્રામ ખાંડ આપવી જોઈએ. વારંવાર કટોકટી સાથે, એફેડ્રિન દિવસમાં 2-3 વખત આપવામાં આવે છે.
હાયપરિન્સ્યુલિનિઝમ માટેની આધુનિક સારવાર
હાયપરિન્સ્યુલિનિઝમ એ ઇન્સ્યુલિનનું અંતoસ્ત્રાવી હાઈપરપ્રોડક્શન અને લોહીમાં તેની સામગ્રીમાં વધારો છે. આ શબ્દ વિવિધ સિન્ડ્રોમ્સને જોડે છે જે હાયપોગ્લાયકેમિક લક્ષણ સંકુલ સાથે થાય છે.
હાઇપરિન્સ્યુલિનિઝમના બે સ્વરૂપો - કાર્બનિક અને કાર્યાત્મક વચ્ચેનો તફાવત સૂચવવામાં આવે છે. ઓર્ગેનિક હાઈપરિન્સ્યુલિનિઝમ પેનક્રેટિક આઇલેટ્સના ઇન્સ્યુલિન ઉત્પાદિત ગાંઠોને કારણે થાય છે. કાર્યાત્મક હાયપરિન્સ્યુલિનિઝમ વિવિધ પોષણયુક્ત ઉત્તેજનાના પ્રભાવ હેઠળ થાય છે અને ખાધા પછી ચોક્કસ સમય પછી હાઈપોગ્લાયકેમિઆના વિકાસ સાથે છે.
તે ધ્યાનમાં રાખવું જોઈએ કે હાયપોગ્લાયકેમિઆ રોગવિજ્ .ાનવિષયક સ્થિતિમાં અવલોકન કરી શકાય છે, ઘણીવાર પેશીઓમાં ઇન્સ્યુલિનની સંવેદનશીલતા અથવા વિરોધી-હોર્મોનલ હોર્મોન્સની અપૂર્ણતાની લાક્ષણિકતા છે.
હાઈપોગ્લાયસીમિયા ચોક્કસ અંતocસ્ત્રાવી રોગો (પેન્હિપોગગગ્યુટિઆરિઝમ, એડિસન રોગ, હાયપોથાઇરોડિઝમ, થાઇરોટોક્સિકોસિસ, વગેરે), તેમજ સંખ્યાબંધ સોમેટીક રોગો (યકૃત સિરહોસિસ, ક્રોનિક હિપેટાઇટિસ સી, ફેટી યકૃત, ક્રોનિક રેનલ નિષ્ફળતા) નો જટિલ બનાવે છે.
રોગના વિકાસમાં મુખ્ય પેથોજેનેટિક કડી એ ઇન્સ્યુલિન સ્ત્રાવમાં વધારો થાય છે, જે હાઈપોગ્લાયકેમિક આંચકીનું કારણ બને છે. હાઈપોગ્લાયસીમિયાના લક્ષણો energyર્જા હોમિયોસ્ટેસિસના ઉલ્લંઘનને કારણે છે. લોહીમાં ગ્લુકોઝની સાંદ્રતામાં ઘટાડો થવાની સૌથી સંવેદનશીલતા એ કેન્દ્રિય અને onટોનોમિક નર્વસ સિસ્ટમ્સ છે.
ગ્લુકોઝના અપૂરતા સેવનને કારણે ક્લિનિકલ લક્ષણોના વિકાસ સાથે energyર્જા પ્રક્રિયાઓમાં વિક્ષેપ સામાન્ય રીતે થાય છે જ્યારે લોહીમાં તેની સાંદ્રતા 2.5 એમએમઓએલ / એલની નીચે આવે છે.
ક્લિનિકલ લાક્ષણિકતાઓ
ડીપ હાઈપોગ્લાયકેમિઆ એ સેન્ટ્રલ નર્વસ સિસ્ટમ, onટોનોમિક નર્વસ અને અંતocસ્ત્રાવી પ્રણાલીના પેથોલોજીકલ પ્રતિક્રિયાઓના વિકાસને નિર્ધારિત કરે છે, જે સિસ્ટમો અને અંગોના કાર્યોના બહુપક્ષીય ઉલ્લંઘનમાં સાકાર થાય છે. મુખ્ય ભૂમિકા ન્યુરોસાયકિયાટ્રિક ડિસઓર્ડર અને કોમા દ્વારા ભજવવામાં આવે છે.
ફિલોજેનેટિકલી મગજના યુવાન ભાગો energyર્જા ભૂખમરો માટે સૌથી વધુ સંવેદનશીલ હોય છે અને તેથી, સૌથી વધુ, ત્યાં ઉચ્ચ કોર્ટીકલ કાર્યોનું ઉલ્લંઘન છે. લોહીમાં ગ્લુકોઝની સાંદ્રતાના ધોરણની નીચલી મર્યાદામાં ઘટાડો સાથે, બૌદ્ધિક અને વર્તણૂકીય વિકારો દેખાઈ શકે છે: ધ્યાન કેન્દ્રિત કરવાની ક્ષમતા અને મેમરીની ક્ષતિ, ચીડિયાપણું અને માનસિક અસ્વસ્થતા, સુસ્તી અને ઉદાસી, માથાનો દુખાવો અને ચક્કર.
ચોક્કસ લક્ષણોનો દેખાવ અને તેમની તીવ્રતા અમુક હદ સુધી કોઈ વ્યક્તિની લાક્ષણિક લાક્ષણિકતાઓ, કેન્દ્રીય નર્વસ સિસ્ટમની બંધારણીય સંસ્થા પર આધારિત છે.
હાયપોગ્લાયકેમિક સિન્ડ્રોમના પ્રારંભિક તબક્કે, અન્ય લક્ષણો onટોનોમિક નર્વસ સિસ્ટમના ઉલ્લંઘન, ભૂખની લાગણી, પેટમાં ખાલી થવું, દ્રશ્ય ઉગ્રતામાં ઘટાડો, ઠંડી, આંતરિક કંપનની લાગણી સાથે પણ સંકળાયેલા હોઈ શકે છે.
સાયકોપેથોલોજિકલ પ્રતિક્રિયાઓ અને ન્યુરોલોજીકલ ડિસઓર્ડર દેખાય છે: મૂર્ખતા અને અવ્યવસ્થતા મળતા આવે છે, હાથનો કંપન, હોઠ પેરેસ્થેસિયા, ડિપ્લોપિયા, એનિસોકoriaરીયા, પરસેવો વધતો જાય છે, હાઈપ્રેમિયા અથવા ત્વચાની લુપ્તતા, કંડરાના રિફ્લેક્સિસમાં વધારો, સ્નાયુઓ ખીલવું.
હાયપોગ્લાયસીમિયાના વધુ eningંડાણ સાથે, ચેતનાનું નુકસાન થાય છે, આકૃતિઓ વિકસિત થાય છે (ટોનિક અને ક્લોનિક, ટ્રાઇમસ), કંડરાના પ્રતિબિંબને અટકાવવામાં આવે છે, મૌખિક સ્વચાલિતતાના લક્ષણો દેખાય છે, છીછરા શ્વાસ સાથે, હાયપોથર્મિયા, સ્નાયુઓનું એટોની અને વિદ્યાર્થીઓ પ્રકાશ પર પ્રતિક્રિયા આપતા નથી. હુમલાઓનો સમયગાળો અલગ છે. તે થોડીવારથી ઘણા કલાકો સુધી બદલાય છે.
ભરપાઈ કરનાર અંતoજેનિક કોન્ટિન્સ્યુલર મિકેનિઝમના સમાવેશને કારણે દર્દીઓ સ્વતંત્ર રીતે હાઈપોગ્લાયસીમિયાના હુમલામાંથી બહાર નીકળી શકે છે, જેનો મુખ્ય ભાગ કેટેકોલેમિન્સના ઉત્પાદનમાં વધારો છે, જે યકૃત અને સ્નાયુઓમાં ગ્લાયકોજેનોલિસિસ તરફ દોરી જાય છે અને બદલામાં, વળતર આપતા હાયપરગ્લાયકેમિઆમાં પરિણમે છે. મોટે ભાગે, દર્દીઓ જાતે હુમલોનો અભિગમ અનુભવે છે અને ખાંડ અથવા અન્ય કાર્બોહાઇડ્રેટયુક્ત ખોરાક લે છે.
કાર્બોહાઇડ્રેટ ખોરાકની વારંવાર માત્રામાં લેવાની જરૂરિયાતને કારણે, દર્દીઓ ઝડપથી ચરબીયુક્ત અને મોટેભાગે મેદસ્વી બને છે. હાઈપોગ્લાયકેમિઆના વારંવાર હુમલાઓ અને રોગના લાંબા સમય સુધી ગંભીર ન્યુરોસાયકિયાટ્રિક ડિસઓર્ડર થઈ શકે છે. આવા દર્દીઓ, જ્યાં સુધી તેમને ઇન્સ્યુલનોમસ નિદાન ન થાય ત્યાં સુધી, માનસ ચિકિત્સકો દ્વારા ઘણીવાર સારવાર આપવામાં આવે છે.
હાયપરિન્સ્યુલેનેમિયા અને તેની સારવાર. હાઈપરિન્સ્યુલેનેમિયા (હાયપોઇન્સ્યુલેનેમિયા) ના લક્ષણો અને ચિહ્નો - સારવાર અને આહાર
સમયસર સારવારની ગેરહાજરીમાં, હાયપોગ્લાયકેમિક કોમા વિકસે છે. સ્થિતિના કારણોનું નિદાન ક્લિનિકલ ચિત્રની સુવિધાઓ, કાર્યાત્મક પરીક્ષણોના ડેટા, ગતિશીલ ગ્લુકોઝ પરીક્ષણ, સ્વાદુપિંડનું અલ્ટ્રાસાઉન્ડ અથવા ટોમોગ્રાફિક સ્કેનીંગ પર આધારિત છે. સ્વાદુપિંડનું નિયોપ્લાઝમની સારવાર સર્જિકલ છે. સિન્ડ્રોમના એક્સ્ટ્રાપ્રેક્રેટિક ચલ સાથે, અંતર્ગત રોગની ઉપચાર હાથ ધરવામાં આવે છે, ખાસ આહાર સૂચવવામાં આવે છે.
હાયપરઇન્સ્યુલિનિઝમની ગૂંચવણો
જટિલતાઓને વહેલા અને અંતમાં વહેંચી શકાય છે. હુમલો પછીના થોડા કલાકોમાં થતી પ્રારંભિક ગૂંચવણોમાં હૃદયના સ્નાયુઓ અને મગજના ચયાપચયમાં તીવ્ર ઘટાડો થવાથી સ્ટ્રોક, મ્યોકાર્ડિયલ ઇન્ફાર્ક્શન શામેલ છે. ગંભીર પરિસ્થિતિઓમાં, હાયપોગ્લાયકેમિક કોમા વિકસે છે. પછીની ગૂંચવણો રોગની શરૂઆત પછીના ઘણા મહિનાઓ અથવા વર્ષો પછી દેખાય છે અને તે ક્ષતિગ્રસ્ત મેમરી અને વાણી, પાર્કિન્સન્સિઝમ, એન્સેફાલોપથી દ્વારા વર્ગીકૃત થયેલ છે. આ રોગના સમયસર નિદાન અને ઉપચારનો અભાવ સ્વાદુપિંડના અંતocસ્ત્રાવી કાર્યમાં ઘટાડો અને ડાયાબિટીસ મેલીટસ, મેટાબોલિક સિન્ડ્રોમ અને મેદસ્વીપણાના વિકાસ તરફ દોરી જાય છે. 30% કેસોમાં જન્મજાત હાઈપરિન્સ્યુલિનિઝમ ક્રોનિક મગજની હાયપોક્સિયા તરફ દોરી જાય છે અને બાળકના સંપૂર્ણ માનસિક વિકાસમાં ઘટાડો થાય છે.
હાયપરિન્સુલિનિઝમ સારવાર
ઉપચારની યુક્તિઓ હાયપરિન્સ્યુલિનમિયાના કારણ પર આધારિત છે. કાર્બનિક ઉત્પત્તિ સાથે, સર્જિકલ સારવાર સૂચવવામાં આવે છે: સ્વાદુપિંડનું આંશિક રીસેક્શન અથવા કુલ સ્વાદુપિંડનું, નિયોપ્લાઝમનું ન્યુક્લેશન. શસ્ત્રક્રિયાનું પ્રમાણ એ ગાંઠના સ્થાન અને કદ દ્વારા નક્કી કરવામાં આવે છે. શસ્ત્રક્રિયા પછી, ક્ષણિક હાયપરગ્લાયકેમિઆ સામાન્ય રીતે નોંધાય છે, જેમાં તબીબી સુધારણા અને ઓછી કાર્બોહાઇડ્રેટ સામગ્રીવાળા આહારની આવશ્યકતા હોય છે. સૂચકાંકોનું સામાન્યકરણ હસ્તક્ષેપ પછી એક મહિના પછી થાય છે. અયોગ્ય ગાંઠો સાથે, ઉપશામક ઉપચાર હાઈપોગ્લાયકેમિઆના નિવારણને ધ્યાનમાં રાખીને હાથ ધરવામાં આવે છે. જીવલેણ નિયોપ્લાઝમમાં, કીમોથેરાપી વધુમાં સૂચવવામાં આવે છે.
કાર્યાત્મક હાયપરિન્સ્યુલિનિઝમ મુખ્યત્વે અંતર્ગત રોગની સારવારની જરૂર છે જે ઇન્સ્યુલિનના ઉત્પાદનમાં વધારો થયો છે. બધા દર્દીઓને સંતુલિત આહાર સૂચવવામાં આવે છે જેમાં કાર્બોહાઇડ્રેટનું પ્રમાણ ઓછું થાય છે (દિવસ દીઠ જી.આર.). જટિલ કાર્બોહાઇડ્રેટ્સ (રાઈ બ્રેડ, ડુરમ ઘઉં પાસ્તા, આખા અનાજ અનાજ, બદામ) ને પ્રાધાન્ય આપવામાં આવે છે. દિવસમાં 5-6 વખત ખોરાક અપૂર્ણાંક હોવો જોઈએ. સમયાંતરે થતા હુમલા દર્દીઓમાં ગભરાટ ભર્યા રાજ્યના વિકાસનું કારણ બને છે તે હકીકતને કારણે, મનોવિજ્ologistાની સાથે સલાહ લેવાની ભલામણ કરવામાં આવે છે. હાયપોગ્લાયકેમિક એટેકના વિકાસ સાથે, સરળતાથી સુપાચ્ય કાર્બોહાઇડ્રેટ્સ (મીઠી ચા, કેન્ડી, સફેદ બ્રેડ) નો ઉપયોગ સૂચવવામાં આવે છે. ચેતનાની ગેરહાજરીમાં, 40% ગ્લુકોઝ સોલ્યુશનનું નસમાં વહીવટ જરૂરી છે. આંચકી અને તીવ્ર સાયકોમોટર આંદોલન સાથે, ટ્રાંક્વિલાઈઝર્સ અને શામક પદાર્થોના ઇન્જેક્શન સૂચવવામાં આવે છે. કોમાના વિકાસ સાથે હાયપરિન્સ્યુલિનિઝમના ગંભીર હુમલાઓની સારવાર ડિટોક્સિફિકેશન પ્રેરણા ઉપચાર, ગ્લુકોકોર્ટિકોઇડ્સ અને એડ્રેનાલિનની રજૂઆત સાથે સઘન સંભાળ એકમમાં કરવામાં આવે છે.
આગાહી અને નિવારણ
હાયપોગ્લાયકેમિક રોગની રોકથામમાં 2-3 કલાકના અંતરાલ સાથે સંતુલિત આહાર, પૂરતું પાણી પીવું, ખરાબ ટેવો છોડી દેવી અને ગ્લુકોઝનું સ્તર નિયંત્રિત કરવું શામેલ છે. શરીરમાં મેટાબોલિક પ્રક્રિયાઓને જાળવવા અને સુધારવા માટે, આહારના પાલનમાં મધ્યમ શારીરિક પ્રવૃત્તિની ભલામણ કરવામાં આવે છે. હાઈપરિન્સ્યુલિનિઝમનો પૂર્વસૂચન રોગના તબક્કે અને ઇન્સ્યુલિનમિયાના કારણો પર આધારિત છે. 90% કેસોમાં સૌમ્ય નિયોપ્લાઝમ્સને દૂર કરવાથી પુન recoveryપ્રાપ્તિ થાય છે. બિનકાર્યક્ષમ અને જીવલેણ ગાંઠો ઉલટાવી શકાય તેવા ન્યુરોલોજીકલ ફેરફારોનું કારણ બને છે અને દર્દીની સ્થિતિની સતત દેખરેખની જરૂર પડે છે. હાયપરિન્સ્યુલેનેમિયાના કાર્યાત્મક પ્રકૃતિ સાથે અંતર્ગત રોગની સારવારથી લક્ષણો અને તેના પછીની પુન recoveryપ્રાપ્તિનું રીગ્રેસન થાય છે.
હાઈપરિન્સ્યુલેનેમિયા - મુખ્ય લક્ષણો:
- નબળાઇ
- સાંધાનો દુખાવો
- ચક્કર
- સુકા મોં
- શુષ્ક ત્વચા
- સુસ્તી
- સ્નાયુમાં દુખાવો
- ઉદાસીનતા
- તીવ્ર તરસ
- દ્રષ્ટિ ઓછી
- જાડાપણું
- સુસ્તી
- ખેંચાણ ગુણનો દેખાવ
- જઠરાંત્રિય માર્ગના ભંગાણ
- ત્વચા ઘાટા થાય છે
હાઈપરિન્સ્યુલેનેમિયા એ ક્લિનિકલ સિન્ડ્રોમ છે જે ઉચ્ચ ઇન્સ્યુલિન સ્તર અને લો બ્લડ સુગર દ્વારા વર્ગીકૃત થયેલ છે. આવી રોગવિજ્ .ાનવિષયક પ્રક્રિયા માત્ર શરીરના કેટલાક સિસ્ટમોના કાર્યમાં વિક્ષેપ તરફ દોરી શકે છે, પણ હાઈપોગ્લાયકેમિક કોમામાં પણ પરિણમી શકે છે, જે પોતે માનવ જીવન માટે એક ખાસ જોખમ છે.
હાયપરિન્સ્યુલેનેમિયાનું જન્મજાત સ્વરૂપ ખૂબ જ દુર્લભ છે, જ્યારે હસ્તગત કરાયેલ વ્યક્તિનું નિદાન થાય છે, મોટેભાગે, વયમાં. તે પણ નોંધવામાં આવે છે કે સ્ત્રીઓમાં આવા રોગની સંભાવના વધુ હોય છે.
આ ક્લિનિકલ સિન્ડ્રોમનું ક્લિનિકલ ચિત્ર બદલે બિન-વિશિષ્ટ છે, અને તેથી, સચોટ નિદાન માટે, ડ doctorક્ટર સંશોધનની પ્રયોગશાળા અને સાધન પદ્ધતિઓ બંનેનો ઉપયોગ કરી શકે છે. કેટલાક કિસ્સાઓમાં, વિભેદક નિદાનની જરૂર પડી શકે છે.
હાયપરિન્સ્યુલિનીઝમની સારવાર દવા, આહાર અને વ્યાયામ પર આધારિત છે. તમારા વિવેકબુદ્ધિથી ઉપચારાત્મક પગલાં લેવા માટે સખત પ્રતિબંધિત છે.
હાયપરિન્સ્યુલિનમિયા એ નીચેના ઇટીઓલોજિકલ પરિબળોને કારણે હોઈ શકે છે:
- ઇન્સ્યુલિન રીસેપ્ટર્સ અથવા તેમની સંખ્યાની સંવેદનશીલતામાં ઘટાડો
- શરીરમાં કેટલીક પેથોલોજીકલ પ્રક્રિયાઓના પરિણામે ઇન્સ્યુલિનની અતિશય રચના,
- ગ્લુકોઝ પરમાણુઓનું અસ્થિર પરિવહન,
- સેલ સિસ્ટમમાં સિગ્નલ કરવામાં નિષ્ફળતા.
આવી રોગવિજ્ologicalાનવિષયક પ્રક્રિયાના વિકાસ માટે આગાહીના પરિબળો નીચે મુજબ છે:
- આ પ્રકારના રોગ માટે વારસાગત વલણ,
- સ્થૂળતા
- હોર્મોનલ દવાઓ અને અન્ય "ભારે" દવાઓ લેવી,
- ધમની હાયપરટેન્શન
- મેનોપોઝ
- પોલિસિસ્ટિક અંડાશયના સિન્ડ્રોમની હાજરીમાં,
- વૃદ્ધાવસ્થા
- ધૂમ્રપાન અને મદ્યપાન જેવી ખરાબ ટેવોની હાજરી,
- ઓછી શારીરિક પ્રવૃત્તિ
- એથરોસ્ક્લેરોસિસનો ઇતિહાસ,
- કુપોષણ.
કેટલાક કિસ્સાઓમાં, જે એકદમ દુર્લભ છે, હાયપરિન્સ્યુલેનેમિયાના કારણો સ્થાપિત કરી શકાતા નથી.
હાઈપરિન્સ્યુલિનિઝમ માટે આહાર
તંદુરસ્ત જીવનશૈલી ઘણા રોગોથી બચવા માટે મદદ કરશે, ખાસ કરીને હાયપરિન્સ્યુલિનિઝમ. નિવારણમાં શામેલ છે:
- તંદુરસ્ત ખોરાક, કૃત્રિમ ઉમેરણો, રંગો અને આલ્કોહોલ વિના,
- આરોગ્યની સ્થિતિનું નિયમિત નિરીક્ષણ,
- વજન નિયંત્રણ
- દૈનિક રમતો
- તાજી હવામાં ચાલે છે.
જો ત્યાં ડાયાબિટીસની શરૂઆત અથવા શરીરમાં મેટાબોલિક પ્રક્રિયાઓ સાથે સંકળાયેલ અન્ય સમસ્યાઓની વૃત્તિ છે, તો પછીના પરિણામોની સારવાર કરતા જીવનની રીત બદલવી વધુ સરળ છે. તે યાદ રાખવું યોગ્ય છે કે આવા રોગો ટ્રેસ વિના પસાર થતા નથી અને હંમેશાં એક છાપ છોડી દે છે, કેટલાક દર્દીઓમાં સારવાર જીવનકાળ સુધી ચાલે છે. આ કિસ્સામાં, ડ્રગ થેરેપી અને સખત પોષક પ્રતિબંધો શામેલ છે.
આ માહિતી ફક્ત સામાન્ય માહિતી માટે આપવામાં આવી છે અને તેનો ઉપયોગ સ્વ-દવા માટે કરી શકાતો નથી. સ્વ-દવા ન કરો, તે જોખમી હોઈ શકે છે. હંમેશાં તમારા ડ doctorક્ટરની સલાહ લો. સાઇટમાંથી સામગ્રીની આંશિક અથવા સંપૂર્ણ નકલની સ્થિતિમાં, તેની સક્રિય લીંક આવશ્યક છે.
લોહીના ઇન્સ્યુલિનના સ્તરો અથવા હાયપરિન્સ્યુલિનિઝમમાં સંપૂર્ણ વધારો: લક્ષણો, નિદાન અને ઉપચાર
હાયપરિન્સ્યુલિનિઝમ એ એક રોગ છે જે હાયપોગ્લાયકેમિઆના સ્વરૂપમાં જોવા મળે છે, જે ધોરણ કરતા વધારે છે અથવા લોહીમાં ઇન્સ્યુલિનના સ્તરમાં ચોક્કસ વધારો છે.
આ હોર્મોનની વધુ માત્રા ખાંડની માત્રામાં ખૂબ જ મજબૂત વૃદ્ધિનું કારણ બને છે, જે ગ્લુકોઝની ઉણપ તરફ દોરી જાય છે, અને મગજના ઓક્સિજન ભૂખમરોનું કારણ પણ બને છે, જે નર્વસ પ્રવૃત્તિને નબળી બનાવે છે.
ઘટના અને લક્ષણો
આ રોગ સ્ત્રીઓમાં સામાન્ય જોવા મળે છે અને તે 26 થી 55 વર્ષની ઉંમરે થાય છે. હાઈપોગ્લાયસીમિયાનો હુમલો, એક નિયમ તરીકે, પૂરતા લાંબા ઉપવાસ પછી સવારે પોતાને પ્રગટ કરે છે. માંદગી કાર્યાત્મક હોઈ શકે છે અને તે કાર્બોહાઈડ્રેટ લીધા પછી, તે જ સમયે તે જ સમયે પ્રગટ થાય છે.
હાયપરિન્સ્યુલિનિઝમ માત્ર લાંબા સમય સુધી ભૂખમરો જ નહીં ઉશ્કેરે છે. રોગના અભિવ્યક્તિના અન્ય મહત્વપૂર્ણ પરિબળો વિવિધ શારીરિક પ્રવૃત્તિઓ અને માનસિક અનુભવો હોઈ શકે છે. સ્ત્રીઓમાં, રોગના વારંવાર લક્ષણો ફક્ત માસિક સ્રાવમાં જ થઈ શકે છે.
હાયપરિન્સુલિનિઝમનાં લક્ષણોમાં નીચે મુજબ છે:
- સતત ભૂખ
- વધારો પરસેવો
- સામાન્ય નબળાઇ
- ટાકીકાર્ડિયા
- મલમ
- પેરેસ્થેસિયા
- ડિપ્લોપિયા
- ભય એક અકલ્પનીય લાગણી
- માનસિક આંદોલન
- હાથ અને ધ્રુજતા અંગોનો કંપન,
- unmotivated ક્રિયાઓ
- dysarthria.
જો કે, આ લક્ષણો પ્રારંભિક છે, અને જો તમે તેમની સારવાર ન કરો અને આ રોગની અવગણના કરવાનું ચાલુ રાખશો, તો પરિણામ વધુ તીવ્ર હોઈ શકે છે.
સંપૂર્ણ હાઇપરઇન્સ્યુલિનિઝમ એ નીચેના લક્ષણો દ્વારા પ્રગટ થાય છે:
- અચાનક ચેતન ખોટ
- હાયપોથર્મિયા સાથે કોમા,
- હાઈપોરેફ્લેક્સિયા સાથે કોમા,
- ટોનિક ખેંચાણ
- તબીબી ખેંચાણ
આવા હુમલા સામાન્ય રીતે અચાનક ચેતનાના ગુમાવ્યા પછી થાય છે.
હુમલો શરૂ થતાં પહેલાં, નીચેના લક્ષણો દેખાય છે:
- મેમરી કાર્યક્ષમતામાં ઘટાડો
- ભાવનાત્મક અસ્થિરતા
- અન્ય પ્રત્યે સંપૂર્ણ ઉદાસીનતા,
- રીualો વ્યવસાયિક કુશળતા ગુમાવવી,
- પેરેસ્થેસિયા
- પિરામિડલ અપૂર્ણતાના લક્ષણો,
- રોગવિજ્ .ાનવિષયક પ્રતિક્રિયા.
સંબંધિત વિડિઓઝ
હાઈપરિન્સ્યુલિનિઝમ શું છે અને ભૂખની સતત લાગણીથી કેવી રીતે છુટકારો મેળવવો, તમે આ વિડિઓ શોધી શકો છો:
હાયપરિન્સ્યુલિનિઝમ વિશે આપણે કહી શકીએ કે આ એક રોગ છે જે ગંભીર ગૂંચવણો તરફ દોરી શકે છે. તે હાઈપોગ્લાયકેમિઆના સ્વરૂપમાં આગળ વધે છે. હકીકતમાં, આ રોગ ડાયાબિટીઝની સાચી વિરુદ્ધ છે, કારણ કે તેની સાથે ઇન્સ્યુલિન અથવા તેની સંપૂર્ણ ગેરહાજરીનું નબળું ઉત્પાદન છે, અને હાયપરિન્સ્યુલિનિઝમ સાથે - વધારો અથવા સંપૂર્ણ. મૂળભૂત રીતે, આ નિદાન વસ્તીના સ્ત્રી ભાગ દ્વારા કરવામાં આવે છે.
- દબાણ વિકારના કારણોને દૂર કરે છે
- વહીવટ પછી 10 મિનિટની અંદર દબાણને સામાન્ય બનાવે છે
હાયપરિન્સ્યુલિનમિયા એ એક રોગવિજ્ .ાનવિષયક સ્થિતિ છે જેમાં લોહીના ઇન્સ્યુલિનના સ્તરમાં વધારો નોંધાય છે. આ રીસેપ્ટર ખામી, અસામાન્ય ઇન્સ્યુલિન રચના અને ક્ષતિગ્રસ્ત ગ્લુકોઝ પરિવહનને કારણે હોઈ શકે છે. રોગને શોધવા માટે, આંતરસ્ત્રાવીય અભ્યાસ, અલ્ટ્રાસાઉન્ડ, સીટી, એમઆરઆઈનો ઉપયોગ થાય છે. સારવારનો હેતુ કસરત, આહાર અને દવા દ્વારા શરીરના વજનને સામાન્ય બનાવવાનો છે.
ઇટીઓલોજી અને પેથોજેનેસિસ
સૌથી પ્રાયોગિક મહત્વ એ ઇન્સ્યુલોમા દ્વારા થતાં હાયપરિન્સ્યુલિનિઝમનું મુખ્ય સ્વરૂપ છે, મોટેભાગે એકલ, ઘણી વાર બહુવિધ.
આંતરરાષ્ટ્રીય રીતે સક્રિય ઇન્સ્યુલોમસ પરિપક્વતા અને તફાવતની વિવિધ ડિગ્રીના ઇન્સ્યુલર ઉપકરણના બીટા કોષોમાંથી ઉત્પન્ન થાય છે. ખૂબ જ ભાગ્યે જ, તેઓ ctક્ટોપિક ઇન્સ્યુલર તત્વોથી સ્વાદુપિંડની બહાર વિકાસ કરે છે. ઇન્સ્યુલોમાનો વિકાસ સામાન્ય રીતે હાયપરઇન્સ્યુલિનિઝમની તીવ્રતામાં વધારો સાથે હોય છે, જોકે તેના કાર્યમાં વધારા સાથે, વળતરની હાયપોટ્રોફી અને બાકીના ઇન્સ્યુલર પેશીઓના હાયપોફંક્શન માટે શરતો બનાવવામાં આવે છે. રોગનો વિકાસ અનિવાર્યપણે કાર્બોહાઇડ્રેટ્સની શરીરની જરૂરિયાતમાં વધારો થવાનું કારણ બને છે, કારણ કે ગ્લુકોઝનો ઉપયોગ વધતો જાય છે, તેની રચનાના સ્ત્રોતો ખાલી થઈ જાય છે, ખાસ કરીને પેશીઓમાં ગ્લાયકોજેન સ્ટોર્સ, અને હાઇપોગ્લાયકેમિઆ પણ વધે છે, જે શરીરના વિવિધ કાર્યોના ઉલ્લંઘન તરફ દોરી જાય છે. નર્વસ સિસ્ટમ ખાસ કરીને અસરગ્રસ્ત છે - ફાયલોજેનેટિકલી સૌથી યુવા સાઇટ્સ. હાયપોક્સિયાના વિકાસમાં કાર્બોહાઇડ્રેટની ઉણપનું મહાન મહત્વ અને મગજના નબળા કાર્ય અને નર્વસ સિસ્ટમના અન્ય ભાગો નર્વસ સિસ્ટમના હિસ્ટોકેમિકલ અભ્યાસમાં દર્શાવવામાં આવે છે. મગજમાં જમા ન થતાં ગ્લાયકોજેનનું ઝડપી અવક્ષય મગજના પેશીઓ દ્વારા ઓક્સિજનના ઉપયોગમાં ગહન ક્ષતિ તરફ દોરી જાય છે, જે તેનામાં બદલી ન શકાય તેવા ફેરફારોનું કારણ બની શકે છે. ગંભીર ઇન્સ્યુલિન આંચકો અને લાંબા સમય સુધી હાઈપોગ્લાયકેમિક કોમા ઘણીવાર મૃત્યુનું કારણ બને છે. હાયપોગ્લાયસીમિયાના આક્રમણથી સ્વયંભૂ બહાર નીકળવું વળતર આપતી મિકેનિઝમ્સને કારણે થાય છે, જેમાં, ખાસ કરીને, એડ્રેનોકોર્ટિકોટ્રોપિક હોર્મોન, કોર્ટીકોઇડ્સ અને એડ્રેનાલિન સ્ત્રાવ કરનારા અંગો શામેલ હોય છે. ગ્લુકોગન, સ્વાદુપિંડના આલ્ફા કોશિકાઓ અને ગેસ્ટ્રિક અને આંતરડાના મ્યુકોસાના સમાન કોષો દ્વારા સ્ત્રાવિત, દેખીતી રીતે, સ્વયંભૂ હાયપોગ્લાયકેમિઆના વળતરની પ્રક્રિયામાં (તેમના કાર્યમાં વધારો કરીને) પણ ભાગ લે છે. તેથી, જો રોગના ઇટીઓલોજીમાં અતિસંવેદનશીલ ઇન્સ્યુલોમા મહત્વપૂર્ણ છે, તો પછી હાયપોગ્લાયકેમિક એટેકનો વિકાસ પેટર્નમાં બંધબેસે છે: પ્રથમ તબક્કો એ હાઈપરિન્સ્યુલિનેમિયાને કારણે હાઈપોગ્લાયકેમિઆ છે, ત્રીજો જ્યારે ગ્લુકોઝના અવક્ષયની શરૂઆત થાય છે, ત્યારે મગજમાં ગ્લુકોઝનું અવક્ષય શરૂ થાય છે, ત્રીજા તબક્કામાં ચેતાતંત્રનું ઉત્તેજના થાય છે. નર્વસ સિસ્ટમના કાર્યો, હતાશા દ્વારા વ્યક્ત થાય છે, અને મગજના પેશીઓમાં ગ્લાયકોજેન સ્ટોર્સના વધુ અવક્ષય સાથે - કોમા.
લાક્ષણિકતા ક્લિનિકલ ચિત્ર

હાયપરિન્સ્યુલિનિઝમ લક્ષણો, જે તેના વિકાસના પ્રારંભિક તબક્કે પોતાને પ્રગટ કરતું નથી, તે એક અત્યંત જોખમી ઉલ્લંઘન છે જેને તાત્કાલિક તબીબી સહાયની જરૂર હોય છે.
પ્રગતિશીલ રોગવિજ્ologicalાનવિષયક પરિવર્તન માટે, નીચેના અભિવ્યક્તિઓ લાક્ષણિકતા છે:
- શરીરના ઉપરના ભાગમાં અને પેટમાં ચરબીવાળા લોકોનો જુબાની (ચિત્રમાં),
- ચરબીની રચનાના ક્ષેત્રમાં ત્વચાના ખેંચાણના ગુણનું અભિવ્યક્તિ,
- શુષ્ક ત્વચા, રંગમાં ફેરફાર,
- હાયપરટેન્શનનાં લક્ષણો,
- તરસ અભિવ્યક્તિ
- સ્નાયુમાં દુખાવો, શારીરિક પ્રવૃત્તિથી સ્વતંત્ર રીતે પ્રગટ થાય છે,
- ચક્કરનો અભિવ્યક્તિ,
- ધ્યાન ઘટ્યું,
- ધ્રુજારી અને ઠંડીની લાગણીનો અભિવ્યક્તિ,
- શૌચક્રિયા માં મુશ્કેલી.
આવા ઉલ્લંઘનની પૃષ્ઠભૂમિની સામે, વ્યક્તિની સુખાકારી ઝડપથી બગડતી જાય છે, દર્દી સતત ઉદાસીનતાની ફરિયાદો નક્કી કરે છે, અને નબળુ અને સુસ્ત બને છે.
મહત્વપૂર્ણ! માત્ર ડ doctorક્ટર જ ક્રિયાની આવશ્યક પદ્ધતિ નક્કી કરી શકે છે - સમયસર કરેક્શન સ્થિતિને સ્થિર કરશે.
નિદાન કેવી રીતે છે?
લોહીમાં ઇન્સ્યુલિનના સ્તરમાં વધારો માનવ શરીરની ઘણી સિસ્ટમો માટે કોઈ નિશાન વિના પસાર થતો નથી, તેથી જટિલ નિદાનની પદ્ધતિનો ઉપયોગ કરવો વધુ સારું છે.
સૌ પ્રથમ, પ્રયોગશાળા પરીક્ષા સંકેત આપવામાં આવે છે, જે એકાગ્રતા નક્કી કરવા માટે પરીક્ષણોની ડિલિવરી સૂચવે છે:
અભ્યાસ કરેલી સામગ્રી એ દર્દીનું શિબિર રક્ત છે, જે ચોક્કસ અલ્ગોરિધમનું પાલન કરીને દાન કરવું જોઈએ. પરીક્ષા પાસ કરતા પહેલા તૈયારી માટેની સૂચનાઓનો અભ્યાસ કરવો જોઈએ. રક્ત પરીક્ષણ ઉપરાંત, પ્રયોગશાળા નિદાનમાં પેશાબ પરીક્ષણો શામેલ છે - દર્દીના પેશાબમાં પ્રોટીન શોધવા માટે એક પરીક્ષણ કરવામાં આવે છે.
ધ્યાન! કુલ કોલેસ્ટરોલની સાંદ્રતા, તેમજ એલડીએલ અને એચડીએલને નક્કી કરવા માટે બાયોકેમિકલ રક્ત પરીક્ષણ પણ કરવામાં આવે છે. આ પરીક્ષણ તમને ખાલી પેટ પર અને જમ્યા પછી દર્દીના લોહીમાં ગ્લુકોઝની માત્રાને પણ ઓળખવાની મંજૂરી આપે છે.
ચોક્કસ નિદાન નક્કી કરવા માટે, હોલ્ટર મોનિટરનો ઉપયોગ કરીને દર્દીના બ્લડ પ્રેશર સૂચકાંકોની 24-કલાક દેખરેખ પણ હાથ ધરવામાં આવે છે. ડ doctorક્ટરએ બોડી માસ ઇન્ડેક્સની ગણતરી કરવી જ જોઇએ - પરીક્ષણમાં દર્દીની heightંચાઇ અને વજનની તુલના કરવામાં આવે છે, સમાન સૂત્ર ખૂબ જ સરળ છે, ગણતરીઓ ઘરે, તમારા પોતાના પર કરી શકાય છે.
સંપૂર્ણ ચિત્ર મેળવવા માટે, અલ્ટ્રાસાઉન્ડ પરીક્ષા કરવી જરૂરી છે:
- યકૃત
- કિડની
- સ્વાદુપિંડ
- સ્ત્રીઓમાં પેલ્વિક અંગો - સ્ત્રીરોગવિજ્ .ાન રોગવિજ્ excાનને બાકાત રાખવું જરૂરી છે.
મેગ્નેટિક રેઝોનન્સ ઇમેજિંગનો ભાગ્યે જ ઉપયોગ થાય છે, આ તે હકીકતને કારણે છે કે અભ્યાસની કિંમત ખૂબ વધારે છે. ઓછા વ્યાપને ધ્યાનમાં રાખીને, જો કાર્યકારી, કફોત્પાદક અને એડ્રેનલ કોર્ટેક્સનું ચિત્ર મેળવવાની તાત્કાલિક જરૂર હોય તો જ આવા અભ્યાસનો આશરો લેવામાં આવે છે. ખાસ કરીને, જો ત્યાં શંકાસ્પદ કફોત્પાદક ગાંઠો હોય તો પરીક્ષા હાથ ધરવામાં આવે છે.
નિવારણ પદ્ધતિઓ

હાઈપરિન્સ્યુલેનેમિયાથી બચી શકાય છે, આ માટે તંદુરસ્ત જીવનશૈલીના આધારે સરળ નિયમોનું પાલન કરવું જરૂરી છે:
- આહારનું પાલન જે તંદુરસ્ત ખોરાકનો વપરાશ સૂચવે છે, ખોરાકના વપરાશના ધોરણોને મોનિટર કરે છે,
- વિશ્લેષણ માટે રક્તદાન સહિત નિયમિત તપાસ
- શરીરનું વજન નિયંત્રણ
- દારૂ પીવાનો ઇનકાર,
- નિકોટિન વ્યસન છોડવું,
- નિયમિત શારીરિક પ્રવૃત્તિ, તમે શરીરને સારી શારીરિક આકારમાં જાળવી શકો છો.
જો તમને રક્તમાં ઉચ્ચ સ્તરનું ઇન્સ્યુલિન મળે, તો તમારે તાત્કાલિક નિષ્ણાતની સલાહ લેવી જોઈએ. આ કિસ્સામાં વિલંબ અસ્વીકાર્ય છે, અસંતુલન તેના પોતાના પર સ્થિર થતું નથી.
સંભવિત ગૂંચવણો

જો આ સ્થિતિને લાંબા સમય સુધી અવગણવામાં આવે, તો તે નીચેના ઉલ્લંઘનના સ્વરૂપમાં ગંભીર ગૂંચવણો પેદા કરી શકે છે:
- ડાયાબિટીસ મેલીટસ
- મેટાબોલિક ડિસઓર્ડર
- સ્થૂળતા
- હાઈપોગ્લાયકેમિક કોમા,
- વિવિધ હ્રદય રોગો
- વેસ્ક્યુલર જખમ
હાયપરિન્સ્યુલિનમિયાના વિકાસને રોકવા શક્ય છે, પ્રોફીલેક્સીસ પ્રદાન કરનારા નિયમો ખૂબ જ સરળ છે અને વધુ પડતા ચરબી અને મીઠા ખોરાકનો વપરાશ કરવાનો ઇનકાર કરતા હોય છે. એ નોંધવું જોઇએ કે હાયપરિન્સ્યુલેનેમિયા એ ડાયાબિટીસના વિકાસ માટે માત્ર એક પરિબળ છે, પરંતુ આ ઉલ્લંઘન રોગની હકીકતને વ્યક્ત કરતું નથી.
નિષ્ણાતને પ્રશ્નો
શુભ બપોર એક વર્ષ પહેલાં, એન્ડોક્રિનોલોજિસ્ટે મને હાઈપરિન્સ્યુલિનિઝમનું નિદાન કર્યું હતું. આ સમય દરમિયાન, મેં લગભગ 15 વધારાના પાઉન્ડ મેળવ્યા, વજન વધતું રહ્યું, આ હકીકત હોવા છતાં પણ હું વધુ ખાતો નથી. હું ડાયાબિટીઝથી ખૂબ જ ડરઉ છું, મને કહો કે મારા રોગ સાથે વજન કેવી રીતે ઓછું કરવું અને શક્ય છે?
શુભ બપોર, વિક્ટોરિયા. હાયપરિન્સ્યુલિનિઝમ એ કોઈ વાક્ય નથી, પરંતુ, એક અથવા બીજી રીતે, ડાયાબિટીસના વિકાસની આગાહી કરનાર પરિબળ. નિદાન નક્કી કર્યા પછી, તમારી સ્થિતિનું નિરીક્ષણ ડ doctorક્ટર દ્વારા કરવું જોઈએ.
વધેલા 15 કિલોગ્રામ વિશે નિષ્ણાતએ તમને શું કહ્યું? તમારું મૂળ વજન કેટલું છે? ડાયાબિટીસથી ડરવું પૂરતું નથી, તમારે તમારા નિવાસસ્થાનના ક્ષેત્રના નિષ્ણાતની સલાહ લેવી જોઈએ અને સંપૂર્ણ પરીક્ષા લેવી જોઈએ, હાઈપરિન્સ્યુલિનમિયા સામે લડવામાં આહાર સુધારણા પૂરતો નથી.
નમસ્તે. બાળજન્મ પછી મને હાઈપરિન્સ્યુલિનેમિયા હોવાનું નિદાન થયું હતું. તેઓએ કહ્યું કે તેના વિકાસનું કારણ એ છે કે ગર્ભાવસ્થા દરમિયાન સ્વાસ્થ્યપ્રદ આહાર અને વધારે વજનમાં ઝડપી વધારો, 9 મહિના સુધી મેં 22 કિલોગ્રામ વજન મેળવ્યું. બાળજન્મ પછીનું વજન વધ્યું નથી અને આજની તારીખમાં વધી રહ્યું છે. મારે કયા આહારનું પાલન કરવું જોઈએ?
હેલો મરિના. હું લેબોરેટરી પરીક્ષણોના ચોક્કસ ડેટાને જોવા માંગુ છું જે રક્તમાં ઇન્સ્યુલિનનું સ્તર નક્કી કરે છે. આહાર વિશે, હું પેવઝનર ટેબલ નંબર 9 ની ભલામણ કરી શકું છું, પરંતુ તમારા ડ doctorક્ટર પરીક્ષાના પરિણામોની તપાસ કર્યા પછી વધુ વિશિષ્ટ ભલામણો આપી શકશે.
નમસ્તે. સમસ્યા મને ચિંતા ન કરી, પરંતુ મારી પુત્રી. બે વર્ષ પહેલા તેણે એક બાળકને જન્મ આપ્યો હતો. ગર્ભાવસ્થા પહેલાં, તે પાતળી હતી, નૃત્યમાં વ્યસ્ત હતી. તેનું વજન 170 સે.મી.ના વધારા સાથે માત્ર 52 કિલો હતું.હવે વજન 70-73 કિલો સુધી પહોંચે છે. પરીક્ષા પાસ કરી, વજન ઘટાડવા માટે વિવિધ ગોળીઓ અને ઉકેલો લીધા, પરંતુ બધા નિરર્થક.
દર મહિને ઇનટેકના 2 કિલો અદૃશ્ય થઈ જાય છે, જે પછી પરત આવે છે. થોડા દિવસો પહેલા જ મેં ખાંડ અને ઇન્સ્યુલિનના નિર્ધાર માટે રક્તદાન કર્યું હતું, ખાંડ સામાન્ય છે, અને ઇન્સ્યુલિન એલિવેટેડ છે - 35. અમે તેને જાતે જોયું, આ સૂચક 2 જી ડિગ્રીના ડાયાબિટીસ સૂચવે છે. આ કિસ્સામાં શું કરવું જોઈએ?
શુભ બપોર આ ડાયાબિટીસ નથી, ચિંતા કરશો નહીં. હજી સુધી, આ મૂલ્ય હાયપરિન્સ્યુલિનિઝમના વિકાસને સૂચવે છે. આવા ઉલ્લંઘન અને તમારી પુત્રીને વજન ઘટાડતા અટકાવે છે. ચયાપચયના સામાન્યકરણ માટે તમામ દળોને નિર્દેશિત કરવું જરૂરી છે.
છોકરીએ એન્ડોક્રિનોલોજિસ્ટ દ્વારા ભલામણ કરેલા આહારનું પાલન કરવું જોઈએ, પોષણ ચિકિત્સક સાથે મેનૂ પર ચર્ચા થવી જોઈએ. વધતી શારીરિક પ્રવૃત્તિને ધ્યાનમાં લેવું સારું છે. વજન ઘટાડવા માટેની દવાઓ સાવચેત રહેવી જોઈએ, તમારે તેમના અનિયંત્રિત ઇન્ટેકને સંપૂર્ણપણે બાકાત રાખવું જોઈએ.
લોહીમાં ઇન્સ્યુલિનના સ્તરમાં એકદમ વધારાનો અથવા સંપૂર્ણ વધારો શું છે.
આ હોર્મોનની વધુ માત્રા ખાંડની માત્રામાં ખૂબ જ મજબૂત વૃદ્ધિનું કારણ બને છે, જે ગ્લુકોઝની ઉણપ તરફ દોરી જાય છે, અને મગજના ઓક્સિજન ભૂખમરોનું કારણ પણ બને છે, જે નર્વસ પ્રવૃત્તિને નબળી બનાવે છે.
આ રોગ સ્ત્રીઓમાં સામાન્ય જોવા મળે છે અને તે 26 થી 55 વર્ષની ઉંમરે થાય છે. હાઈપોગ્લાયસીમિયાનો હુમલો, એક નિયમ તરીકે, પૂરતા લાંબા ઉપવાસ પછી સવારે પોતાને પ્રગટ કરે છે. માંદગી કાર્યાત્મક હોઈ શકે છે અને તે દિવસના તે જ સમયે પ્રગટ થાય છે, જો કે, વહીવટ પછી.
હાયપરિન્સ્યુલિનિઝમ માત્ર લાંબા સમય સુધી ભૂખમરો જ નહીં ઉશ્કેરે છે. રોગના અભિવ્યક્તિના અન્ય મહત્વપૂર્ણ પરિબળો વિવિધ શારીરિક પ્રવૃત્તિઓ અને માનસિક અનુભવો હોઈ શકે છે. સ્ત્રીઓમાં, રોગના વારંવાર લક્ષણો ફક્ત માસિક સ્રાવમાં જ થઈ શકે છે.
હાયપરિન્સુલિનિઝમનાં લક્ષણોમાં નીચે મુજબ છે:
- સતત ભૂખ
- વધારો પરસેવો
- સામાન્ય નબળાઇ
- ટાકીકાર્ડિયા
- મલમ
- પેરેસ્થેસિયા
- ડિપ્લોપિયા
- ભય એક અકલ્પનીય લાગણી
- માનસિક આંદોલન
- હાથ અને ધ્રુજતા અંગોનો કંપન,
- unmotivated ક્રિયાઓ
- dysarthria.
જો કે, આ લક્ષણો પ્રારંભિક છે, અને જો તમે તેમની સારવાર ન કરો અને આ રોગની અવગણના કરવાનું ચાલુ રાખશો, તો પરિણામ વધુ તીવ્ર હોઈ શકે છે.
 સંપૂર્ણ હાઇપરઇન્સ્યુલિનિઝમ એ નીચેના લક્ષણો દ્વારા પ્રગટ થાય છે:
સંપૂર્ણ હાઇપરઇન્સ્યુલિનિઝમ એ નીચેના લક્ષણો દ્વારા પ્રગટ થાય છે:
- અચાનક ચેતન ખોટ
- હાયપોથર્મિયા સાથે કોમા,
- હાઈપોરેફ્લેક્સિયા સાથે કોમા,
- ટોનિક ખેંચાણ
- તબીબી ખેંચાણ
આવા હુમલા સામાન્ય રીતે અચાનક ચેતનાના ગુમાવ્યા પછી થાય છે.
હુમલો શરૂ થતાં પહેલાં, નીચેના લક્ષણો દેખાય છે:
- મેમરી કાર્યક્ષમતામાં ઘટાડો
- ભાવનાત્મક અસ્થિરતા
- અન્ય પ્રત્યે સંપૂર્ણ ઉદાસીનતા,
- રીualો વ્યવસાયિક કુશળતા ગુમાવવી,
- પેરેસ્થેસિયા
- પિરામિડલ અપૂર્ણતાના લક્ષણો,
- રોગવિજ્ .ાનવિષયક પ્રતિક્રિયા.
લક્ષણને લીધે, જે ભૂખની સતત લાગણીનું કારણ બને છે, વ્યક્તિનું વજન હંમેશાં વધારે હોય છે.
હાઈપરિન્સ્યુલિનિઝમની પેથોલોજીકલ એનાટોમી
સામાન્ય ઇન્સ્યુલર ટિશ્યુ હાયપરપ્લેસિયા સાથે, સ્વાદુપિંડનો દેખાવ સામાન્ય કરતાં અલગ દેખાતો નથી.મેક્રોસ્કોપિકલી રીતે, ઇન્સ્યુલોમસ સામાન્ય રીતે કદમાં નાના હોય છે, નિયમ પ્રમાણે, તેનો વ્યાસ ફક્ત 1-2 સે.મી. સુધી પહોંચે છે, ભાગ્યે જ 5-6 સે.મી .. મોટા ગાંઠો મોટે ભાગે કાં તો હોર્મોનલ નિષ્ક્રિય, નબળા સક્રિય અથવા જીવલેણ હોય છે. બાદમાં સામાન્ય રીતે ખાડાટેકરાવાળું હોય છે, 500-800 ગ્રામ સુધી પહોંચી શકે છે સૌમ્ય ઇન્સ્યુલોમસ સામાન્ય રીતે સુસંગતતામાં કંઈક અલગ હોય છે (વધુ ગાense, પરંતુ હંમેશાં નહીં) અને સ્વાદુપિંડથી રંગમાં, એક સફેદ, રાખોડી-ગુલાબી અથવા ભૂરા રંગની રંગીન રંગ મેળવે છે.
મોટાભાગના ઇન્સ્યુલોમસ (75%) સ્વાદુપિંડની ડાબી બાજુ અને મુખ્યત્વે તેની પૂંછડીમાં સ્થિત છે, જે ગ્રંથિના આ ભાગમાં મોટી સંખ્યામાં ટાપુઓ પર આધારિત છે. ઇન્સ્યુલોમા હંમેશાં સ્પષ્ટ રીતે વ્યાખ્યાયિત કેપ્સ્યુલ હોતા નથી, અને ઘણી ગાંઠોમાં તે આંશિક અથવા તો સંપૂર્ણપણે ગેરહાજર હોય છે. ઇન્સ્યુલિનની વિચિત્રતા માત્ર એક કેપ્સ્યુલની શક્ય ગેરહાજરીમાં જ નહીં, પણ વિવિધ પ્રકારના સેલ્યુલર સ્વરૂપોમાં હોવા છતાં, તેમના સામાન્ય મૂળ હોવા છતાં (બીટા કોષોમાંથી). આ સૌમ્ય અથવા જીવલેણ ગાંઠો નક્કી કરવા માટેના સામાન્ય મોર્ફોલોજિકલ માપદંડને અપૂરતું બનાવે છે, અને પછીના વિકાસની શરૂઆતમાં, આઇલેટ હાયપરપ્લેસિયા અને બ્લાસ્ટોમા વિકાસ વચ્ચેની સીમાઓ નક્કી કરવાના માપદંડ અપૂરતા છે.
અત્યાર સુધી વર્ણવેલ ઇન્સ્યુલોમસમાંથી, ઓછામાં ઓછા 9% જીવલેણ છે અને તેમાંથી કેટલાક મેટાસ્ટેસેસ સાથે પહેલાથી જ આવ્યા છે. સૌમ્ય ગાંઠો મોટેભાગે મૂર્ધન્ય અને ટ્રbબેક્યુલર માળખું હોય છે, ઓછી વાર નળીઓવાળું અને પેપિલોમેટસ. તેમાં નાના ચોરસ અથવા નળાકાર હોય છે, અને મોટેભાગે બહુવિધ કોષો (સામાન્યથી અલ્ટિપિકલ સુધી) નિસ્તેજ અથવા અલ્વિઓલર સાયટોપ્લાઝમ, વિવિધ કદના ન્યુક્લી સાથે હોય છે. ઇન્ટર્સ્ટિશલ પેશીઓમાં હાયલિનોસિસના સંકેતો છે અને ટ્યુમર સ્ટ્રોમામાં કોમ્પેક્ટ અથવા મલ્ટિકેમેરલ સ્ટ્રક્ચર્સ, હેમરેજિસ અને ડીજનરેટિવ પ્રક્રિયાઓની રચના. જીવલેણ ગાંઠોમાં, સેલ એટિપિઝમ વધે છે, હાયપરક્રોમેટોસિસ, મિટોસિસ દેખાય છે, કેપ્સ્યુલની બહારના ગાંઠોના કોષોના અંકુરણ સાથે, તેમજ લોહી અને લસિકા વાહિનીઓના લ્યુમેનમાં ઘુસણખોરીના વિકાસના સંકેતો છે.
હાયપરિન્સ્યુલિનિઝમનો પૂર્વસૂચન
એન્ડોજેનસ હાયપરિન્સ્યુલિનિઝમની સર્જિકલ સારવાર, ઇન્સ્યુલોમાના આમૂલ નિવારણમાં શામેલ છે, વધુ સારા પરિણામો આપે છે, હાયપોગ્લાયકેમિક પરિસ્થિતિઓની ઓછી અસર પ્રગટ થાય છે. રોગની શરૂઆતમાં, પૂર્વસૂચન એકદમ અનુકૂળ છે, અને પછીના તબક્કામાં, ખાસ કરીને જ્યારે હાયપોગ્લાયકેમિક હુમલાઓને દૂર કરવામાં વિલંબ થાય છે, ત્યારે તે આરોગ્ય અને જીવનના સંબંધમાં નબળું છે. હાઈપોગ્લાયકેમિઆના હુમલાઓનું તાત્કાલિક નાબૂદી અને ખાસ કરીને કાર્બોહાઇડ્રેટવાળા ખોરાકના ઉન્નત આહાર દ્વારા આ હુમલાઓને રોકવા, શરીરને સંબંધિત સુખાકારીની સ્થિતિમાં અને હાયપોગ્લાયકેમિક રોગના સુપ્ત સમયગાળાને જાળવી રાખે છે, તેમ છતાં તેઓ મેદસ્વીતામાં ફાળો આપે છે. તદુપરાંત, આ રોગના પરિણામો નજીવા હોઈ શકે છે અને હાઈપરિન્સ્યુલિનિઝમની સર્જિકલ સારવાર રોગના લાંબા કોર્સ સાથે પણ પૂર્વસૂચન સારી બનાવે છે. હાયપોગ્લાયકેમિક રોગના બધા સંકેતો અદૃશ્ય થઈ જાય છે, અને મેદસ્વીપણું પણ પસાર થાય છે. વધતા હાઈપોગ્લાયસીમિયા સાથે સમયસર સહાયની ગેરહાજરીમાં, દર્દીના જીવન માટે હંમેશાં જોખમ .ભું થાય છે.
તૈયાર અને સંપાદિત: સર્જન
ઘણી લાંબી રોગો ઘણીવાર ડાયાબિટીઝની શરૂઆત કરતા પહેલા હોય છે.
ઉદાહરણ તરીકે, બાળકો અને પુખ્ત વયના લોકોમાં હાયપરિન્સ્યુલિનમિયા જોવા મળે છે, પરંતુ તે હોર્મોનનું અતિશય ઉત્પાદન સૂચવે છે જે ખાંડના સ્તરમાં ઘટાડો, ઓક્સિજન ભૂખમરો અને તમામ આંતરિક સિસ્ટમોની નિષ્ક્રિયતાને ઉત્તેજિત કરી શકે છે. ઇન્સ્યુલિનના ઉત્પાદનને દબાવવાના હેતુસર રોગનિવારક ઉપાયોનો અભાવ અનિયંત્રિત ડાયાબિટીસના વિકાસ તરફ દોરી શકે છે.
ઇન્સ્યુલિન પ્રતિકાર શું છે?
ઇન્સ્યુલિન રેઝિસ્ટન્સ એ કોષોની સંવેદનશીલતાનું ઉલ્લંઘન છે, જેના કારણે તેઓ સામાન્ય રીતે ઇન્સ્યુલિન જોવાનું બંધ કરે છે અને ગ્લુકોઝ ગ્રહણ કરી શકતા નથી.
કોષોમાં આ જરૂરી પદાર્થના પ્રવાહને સુનિશ્ચિત કરવા માટે, શરીરને લોહીમાં ઇન્સ્યુલિનનું ઉચ્ચ સ્તર જાળવવા માટે સતત દબાણ કરવામાં આવે છે.
આ હાઈ બ્લડ પ્રેશર, ફેટી થાપણોનું સંચય અને નરમ પેશીઓને સોજો તરફ દોરી જાય છે.
ઇન્સ્યુલિન પ્રતિકાર સામાન્ય ચયાપચયને ખલેલ પહોંચાડે છે, તેના કારણે રક્ત વાહિનીઓ સંકુચિત થાય છે, તેમાં કોલેસ્ટરોલ તકતીઓ જમા થાય છે. આ ગંભીર હૃદય રોગ અને ક્રોનિક હાયપરટેન્શનના વિકાસનું જોખમ વધારે છે. ઇન્સ્યુલિન ચરબીના ભંગાણને અટકાવે છે, તેથી, તેના ઉચ્ચ સ્તર પર, વ્યક્તિ સઘન શરીરનું વજન વધારી રહ્યું છે.
ત્યાં એક સિદ્ધાંત છે કે ઇન્સ્યુલિન પ્રતિકાર એ આત્યંતિક પરિસ્થિતિઓમાં માનવીય અસ્તિત્વ માટેનું રક્ષણાત્મક પદ્ધતિ છે (ઉદાહરણ તરીકે, લાંબી ભૂખ સાથે).
સામાન્ય પોષણ દરમિયાન વિલંબિત ચરબીને સૈદ્ધાંતિક રીતે પોષક તત્ત્વોના અભાવ દરમિયાન વેડફવી જોઈએ, તેથી વ્યક્તિને ખોરાક વિના લાંબા સમય સુધી "ટકી રહેવાની" તક મળે છે.
પરંતુ વ્યવહારમાં, આ સ્થિતિમાં આધુનિક વ્યક્તિ માટે કશું ઉપયોગી નથી, કારણ કે હકીકતમાં, તે ફક્ત મેદસ્વીતા અને બિન-ઇન્સ્યુલિન આધારિત આયાત ડાયાબિટીસ મેલ્લીટસના વિકાસ તરફ દોરી જાય છે.
હાઈપરિન્સ્યુલેનેમિયાનું નિદાન એ લક્ષણોની વિશિષ્ટતાના અભાવ અને તે તુરંત દેખાશે નહીં તે હકીકત દ્વારા થોડું જટિલ છે. આ સ્થિતિને ઓળખવા માટે, નીચેની પરીક્ષા પદ્ધતિઓનો ઉપયોગ કરવામાં આવે છે:
- લોહીમાં હોર્મોન્સનું સ્તર નક્કી કરવું (ઇન્સ્યુલિન, કફોત્પાદક અને થાઇરોઇડ હોર્મોન્સ),
- ગાંઠને નકારી કા toવા માટે વિપરીત એજન્ટ સાથે કફોત્પાદક ગ્રંથિનું એમઆરઆઈ,
- પેટના અવયવોના અલ્ટ્રાસાઉન્ડ, ખાસ કરીને, સ્વાદુપિંડ,
- સ્ત્રીઓ માટે પેલ્વિક અંગોનો અલ્ટ્રાસાઉન્ડ (લોહીમાં ઇન્સ્યુલિન વધવાના કારણો હોઈ શકે તેવા સહવર્તી સ્ત્રીરોગવિજ્ pathાનને સ્થાપિત કરવા અથવા બાકાત રાખવા),
- બ્લડ પ્રેશર કંટ્રોલ (હોલ્ટર મોનિટરનો ઉપયોગ કરીને દૈનિક મોનિટરિંગ સહિત),
- લોહીમાં ગ્લુકોઝનું નિયમિત દેખરેખ (ખાલી પેટ અને ભાર હેઠળ).
સહેજ પણ શંકાસ્પદ લક્ષણો પર, તમારે એન્ડોક્રિનોલોજિસ્ટનો સંપર્ક કરવો જરૂરી છે, કારણ કે પેથોલોજીની સમયસર તપાસથી તેનાથી કાયમી છૂટકારો મેળવવાની સંભાવના વધી જાય છે.
હાયપરિન્સ્યુલિનમિયા: કારણો, લક્ષણો, ઉપચાર, આહાર
હાઈપરિન્સ્યુલેનેમિયાને એક રોગ તરીકે સમજવું જોઈએ જે પોતાને લોહીમાં ઇન્સ્યુલિનના વધેલા સ્તર તરીકે પ્રગટ કરે છે. આ રોગવિજ્ .ાનવિષયક સ્થિતિ ખાંડના સ્તરમાં ઉછાળો અને ડાયાબિટીઝના વિકાસ માટે પૂર્વશરત પેદા કરી શકે છે. આ બીમારી સાથે બીજો રોગ નજીકથી સંબંધિત છે - પોલિસિસ્ટોસિસ, જે નિષ્ક્રિયતા અથવા ક્ષતિગ્રસ્ત કામગીરી સાથે છે:
- અંડાશય
- એડ્રેનલ કોર્ટેક્સ
- સ્વાદુપિંડ
- કફોત્પાદક ગ્રંથિ
- હાયપોથેલેમસ
આ ઉપરાંત, ઇસ્ટ્રોજેન્સ અને એન્ડ્રોજેન્સની સાથે ઇન્સ્યુલિનનું વધુ પડતું ઉત્પાદન થાય છે; આ બધા લક્ષણો અને સંકેતો સૂચવે છે કે દર્દીના શરીરમાં હાયપરિન્સ્યુલિનેમિયા શરૂ થવાની છે.
સ્વાસ્થ્ય સમસ્યાઓના ખૂબ જ પ્રારંભમાં, મેટાબોલિક સિન્ડ્રોમ વિકસિત થવાનું શરૂ થાય છે, જે વ્યક્તિના લોહીમાં ખાંડના સ્તરમાં ફેરફાર દ્વારા વર્ગીકૃત થયેલ છે. આ સ્થિતિ ખાધા પછી જોવા મળે છે, જ્યારે ગ્લુકોઝનું સ્તર વધે છે અને હાયપરગ્લાયકેમિઆનું કારણ બને છે, અને આ હાયપરિન્સ્યુલિનેમિઆ જેવી સ્થિતિના વિકાસની શરૂઆત હોઈ શકે છે.
ભોજન પછી પહેલેથી જ થોડો સમય, આ સૂચક તીવ્ર ઘટાડો થાય છે અને પહેલેથી જ હાઈપોગ્લાયકેમિઆને ઉશ્કેરે છે. સમાન મેટાબોલિક સિન્ડ્રોમ એ ડાયાબિટીસના વિકાસની શરૂઆત છે. આ કિસ્સામાં સ્વાદુપિંડનો ઇન્સ્યુલિન વધુપડતું ઉત્પાદન કરવાનું શરૂ કરે છે અને ત્યાંથી તે ખાલી થઈ જાય છે, જેનાથી શરીરમાં આ હોર્મોનની ઉણપ થાય છે.
જો ઇન્સ્યુલિનનું સ્તર વધે છે, તો પછી વજનમાં વધારો જોવા મળે છે, જે વિવિધ ડિગ્રીના સ્થૂળતા તરફ દોરી જાય છે. એક નિયમ પ્રમાણે, કમર અને પેટમાં ચરબીનું સ્તર બને છે, જે હાઈપરિન્સ્યુલેનેમિયા સૂચવે છે.
આ સ્થિતિના કારણો જાણીતા હોવા છતાં અને લક્ષણોને અવગણવું મુશ્કેલ છે તે છતાં, તે હજી પણ આધુનિક વિશ્વમાં જોવા મળે છે.
પોલિસિસ્ટિક અને હાયપરિન્સ્યુલિનમિયા કેવી રીતે પ્રગટ થાય છે?
હાઈપરિન્સ્યુલેનેમિયા એ સુષુપ્ત અભ્યાસક્રમ દ્વારા વર્ગીકૃત થયેલ છે, પરંતુ કેટલાક કિસ્સાઓમાં, દર્દીઓ સ્નાયુઓની નબળાઇ, શરદી, ચક્કર, અતિશય તરસ, અપૂરતી એકાગ્રતા, સુસ્તી અને સતત થાકને ધ્યાનમાં લે છે, આ બધા લક્ષણો ગુમાવવું મુશ્કેલ છે, વધુમાં, નિદાન તેમની સાથે વધુ ઉત્પાદક રીતે પસાર થાય છે.
જો આપણે પોલિસિસ્ટોસિસ વિશે વાત કરીશું, તો તેના મુખ્ય લક્ષણો માસિક સ્રાવ, મેદસ્વીતા, હિરસુટીઝમ અને એન્ડ્રોજેનિક એલોપેસીયા (ટાલ પડવી) ની ગેરહાજરી અથવા અનિયમિતતા દ્વારા પ્રગટ થાય છે, અને આવા દરેક અભિવ્યક્તિને વ્યક્તિગત સારવારની જરૂર પડશે.
મોટે ભાગે, અંડાશયમાં થતી ખામી એ ખીલ, ખોડો, પેટ પર ખેંચાતો નિશાન, સોજો, પેટની પોલાણમાં દુખાવો સાથે હશે. આ ઉપરાંત, સ્ત્રી નીચે જણાવેલ અભિવ્યક્તિઓ અને લક્ષણોનું નિરીક્ષણ કરી શકે છે:
- ઝડપી મૂડ બદલાય છે,
- sleepંઘ દરમિયાન શ્વસન ધરપકડ (એપનિયા),
- ગભરાટ
- અતિશય ચીડિયાપણું
- હતાશા
- સુસ્તી
- ઉદાસીનતા.
જો દર્દી ડ doctorક્ટર પાસે જાય છે, તો પછી પ્રથમ સ્થાને અલ્ટ્રાસાઉન્ડ મશીન પર નિદાન કરવામાં આવશે, જેના પરિણામે મલ્ટિપલ સિસ્ટિક રચના, અંડાશયના કેપ્સ્યુલનું જાડું થવું, ગર્ભાશયમાં એન્ડોમેટ્રાયલ હાયપરપ્લેસિયા થઈ શકે છે. આવી પ્રક્રિયાઓ પેટની નીચે અને નિતંબમાં દુ painfulખદાયક સંવેદનાઓ સાથે હશે, અને તેમના કારણોને ધ્યાનમાં લેવું આવશ્યક છે.
જો તમે પોલિસિસ્ટિકની સમયસર સારવાર સાથે વ્યવહાર ન કરો, તો પછી સ્ત્રી એકદમ ગંભીર ગૂંચવણોને વટાવી શકે છે:
- એન્ડોમેટ્રાયલ પેશી કેન્સર,
- હાયપરપ્લેસિયા
- સ્થૂળતા
- સ્તન કેન્સર
- ઉચ્ચ દબાણ
- ડાયાબિટીસ મેલીટસ
- થ્રોમ્બોસિસ
- સ્ટ્રોક
- થ્રોમ્બોફ્લેબિટિસ.
આ ઉપરાંત, રોગની અન્ય ગૂંચવણો વિકસી શકે છે, ઉદાહરણ તરીકે, મ્યોકાર્ડિયલ ઇન્ફાર્ક્શન, કસુવાવડ, અકાળ જન્મ, થ્રોમ્બોએમ્બોલિઝમ, તેમજ ડિસલિપિડેમિયા.
સંખ્યામાં બોલતા, 5 થી 10 ટકા સંતાન પ્રસૂતિની સ્ત્રીઓ પોલિસિસ્ટિક અંડાશયના સંપર્કમાં છે, તે આ હકીકત હોવા છતાં પણ આ ગૂંચવણના કારણો જાણીતી છે.
હાઈપરિન્સ્યુલિનમિયા અને પોલિસિસ્ટોસિસની સારવાર કેવી રીતે કરવામાં આવે છે?
જો કોઈ સ્ત્રીને આ રોગો હોય, તો તેને વ્યક્તિગત આહાર આપવો મહત્વપૂર્ણ છે, જે ઉપસ્થિત ડ doctorક્ટર અને સંપૂર્ણ સારવાર દ્વારા દોરવામાં આવશે.
આ સ્થિતિમાં મુખ્ય કાર્ય એ વજનને સામાન્ય નિશાની તરફ લાવવાનું છે.
આ કારણોસર, કેલરી દરરોજ ખોરાકને 1800 કેલરી સુધી મર્યાદિત કરે છે, આ કિસ્સામાં હાઈ બ્લડ સુગર સાથેનો આહાર એક પ્રકારની સારવાર તરીકે કાર્ય કરશે. શક્ય તેટલું વપરાશ મર્યાદિત કરવું મહત્વપૂર્ણ છે:
- ચરબી
- મસાલા
- મસાલા
- મસાલેદાર ખોરાક
- આલ્કોહોલિક પીણાં.
દિવસમાં 6 વખત અપૂર્ણાંક ખોરાક લેવામાં આવે છે. સારવારની સાથે સાથે હોર્મોન થેરેપી, મસાજ અને હાઇડ્રોથેરાપી સૂચવી શકાય છે. બધી પ્રક્રિયાઓ ડ doctorક્ટરની નજીકની દેખરેખ હેઠળ થવી જોઈએ.
હાઈપરિન્સ્યુલિનમિયા શું છે અને તે કેમ ખતરનાક છે?
ઘણી લાંબી રોગો ઘણીવાર ડાયાબિટીઝની શરૂઆત કરતા પહેલા હોય છે.
ઉદાહરણ તરીકે, બાળકો અને પુખ્ત વયના લોકોમાં હાયપરિન્સ્યુલિનમિયા જોવા મળે છે, પરંતુ તે હોર્મોનનું અતિશય ઉત્પાદન સૂચવે છે જે ખાંડના સ્તરમાં ઘટાડો, ઓક્સિજન ભૂખમરો અને તમામ આંતરિક સિસ્ટમોની નિષ્ક્રિયતાને ઉત્તેજિત કરી શકે છે. ઇન્સ્યુલિનના ઉત્પાદનને દબાવવાના હેતુસર રોગનિવારક ઉપાયોનો અભાવ અનિયંત્રિત ડાયાબિટીસના વિકાસ તરફ દોરી શકે છે.
હાયપરિન્સ્યુલેનેમિયાના લક્ષણો
હાયપરિન્સ્યુલિનમિયાના લક્ષણો નક્કી કરવું ઘણીવાર ખૂબ મુશ્કેલ હોય છે. પ્રારંભિક તબક્કે, એક સુપ્ત સ્વરૂપ તેની લાક્ષણિકતા છે. અને હજુ સુધી, મોટાભાગના દર્દીઓમાં સમાન લક્ષણો છે:
- અસ્થાયી સ્નાયુઓની નબળાઇ
- ચક્કર
- કોઈ સ્પષ્ટ કારણોસર થાક.
- ધ્યાન કેન્દ્રિત કરવામાં અસમર્થતા
- દ્રષ્ટિની ક્ષતિ અને ડિપ્લોપિયા
- ધ્રુજારી, ઠંડક
- તરસ
હાયપરિન્સ્યુલિનમિયા સારવાર
 આ નિદાન નથી, પરંતુ દુ painfulખદાયક સ્થિતિ હોવાથી, તેની સારવાર કારણોને દૂર કરવા, આહારનું પાલન કરવું અને પોષણનું નિયમન કરવા, વજન ઘટાડવા અને દર્દીની બ્લડ સુગરને નિયંત્રિત કરવા પર આધારિત છે. ફક્ત ભાગ્યે જ કિસ્સાઓમાં, દર્દીઓને દવા સૂચવવામાં આવે છે. જો આ બધી ભલામણોનું પાલન કરવામાં આવે તો આ રાજ્યને પરાજિત કરી શકાય છે. ઇન્સ્યુલિનનું સ્તર ધીમે ધીમે સામાન્ય થઈ જશે. હાયપરિન્સ્યુલિનમિયા માટે ફક્ત ઉપચાર અને આહાર લાંબા સમય સુધી અવલોકન કરવો પડશે, અને કદાચ સતત. આ ખૂબ જ મહત્વપૂર્ણ છે: નવા નિયમો અનુસાર જીવવું અને ખાવાનું શીખો. બટાટા અને ચરબીવાળા માંસને સામાન્ય આહારથી બાકાત રાખવો જોઈએ, તમારા ટેબલ પર વધુ શાકભાજી ઉમેરો અને ભોજન સંતુલિત કરો. જો તમે આ ભલામણોને અવગણશો અથવા ડingક્ટરએ ડાયેટિંગ વિશે આપેલા સૂચનોને નજરઅંદાજ કરો છો, તો હાયપરિન્સ્યુલિનમિયા અપ્રિય પરિણામો તરફ દોરી શકે છે:
આ નિદાન નથી, પરંતુ દુ painfulખદાયક સ્થિતિ હોવાથી, તેની સારવાર કારણોને દૂર કરવા, આહારનું પાલન કરવું અને પોષણનું નિયમન કરવા, વજન ઘટાડવા અને દર્દીની બ્લડ સુગરને નિયંત્રિત કરવા પર આધારિત છે. ફક્ત ભાગ્યે જ કિસ્સાઓમાં, દર્દીઓને દવા સૂચવવામાં આવે છે. જો આ બધી ભલામણોનું પાલન કરવામાં આવે તો આ રાજ્યને પરાજિત કરી શકાય છે. ઇન્સ્યુલિનનું સ્તર ધીમે ધીમે સામાન્ય થઈ જશે. હાયપરિન્સ્યુલિનમિયા માટે ફક્ત ઉપચાર અને આહાર લાંબા સમય સુધી અવલોકન કરવો પડશે, અને કદાચ સતત. આ ખૂબ જ મહત્વપૂર્ણ છે: નવા નિયમો અનુસાર જીવવું અને ખાવાનું શીખો. બટાટા અને ચરબીવાળા માંસને સામાન્ય આહારથી બાકાત રાખવો જોઈએ, તમારા ટેબલ પર વધુ શાકભાજી ઉમેરો અને ભોજન સંતુલિત કરો. જો તમે આ ભલામણોને અવગણશો અથવા ડingક્ટરએ ડાયેટિંગ વિશે આપેલા સૂચનોને નજરઅંદાજ કરો છો, તો હાયપરિન્સ્યુલિનમિયા અપ્રિય પરિણામો તરફ દોરી શકે છે:
- હાઈપોગ્લાયકેમિઆ
- ડાયાબિટીસ
- હાયપરટેન્શન
- કોરોનરી ધમની રોગ
- સીવીડી જોખમ વધ્યું
- વજન વધવું
- સુસ્તી
સમીક્ષાઓ અને ટિપ્પણીઓ
માર્ગારીતા પાવલોવના - 25 ફેબ્રુઆરી, 2019 9:59 વાગ્યે
મને ટાઇપ 2 ડાયાબિટીઝ છે - નોન-ઇન્સ્યુલિન આધારિત. એક મિત્રએ ડાયબNનટથી બ્લડ સુગર ઘટાડવાની સલાહ આપી. મેં ઇન્ટરનેટ દ્વારા આદેશ આપ્યો. સ્વાગત શરૂ કર્યું. હું બિન-સખત આહારનું પાલન કરું છું, દરરોજ સવારે હું પગથી kilometers- 2-3 કિલોમીટર ચાલવાનું શરૂ કરું છું. પાછલા બે અઠવાડિયામાં, હું સવારે breakfast..3 થી .1..1 ના નાસ્તા પહેલા, અને ગઈકાલે પણ .1.૧. to૦ સુધી સવારે મીટરમાં ખાંડમાં સરળ ઘટાડો જોઉં છું! હું નિવારક કોર્સ ચાલુ રાખું છું. હું સફળતા વિશે અનસબ્સ્ક્રાઇબ કરીશ.